Острый уретральный синдром у женщин
Уретральный синдром – это состояние, поражающее мочеиспускательный канал (трубку, по которой ваша моча выводится наружу). Уретра отвечает за выведение мочи (а у мужчин – еще и спермы) из организма. Уретральный синдром указывает на воспаление или повреждение уретры.
- Что такое уретральный синдром?
- Причины, симптомы и факторы риска уретрального симптома
- Диагностика и лечение уретрального синдрома
Что такое уретральный синдром?
Иногда уретральный симптом называют симптоматической абактериумией. Симптомы уретрального синдрома напоминают уретрит, причиной которого является инфекция и воспаление уретры. Они включают боль внизу живота, а также частое и болезненное мочеиспускание. Оба условия только усиливают раздражение уретры. Уретрит развивается на фоне бактериальных и вирусных инфекций, в то время как причина уретрального синдрома зачастую неясна.
Причины, симптомы и факторы риска уретрального синдрома
 У уретрального синдрома может быть множество причин. Сюда следует отнести и физические аномалии в строении мочеиспускательного канала – например, сужение или раздражение, появившиеся после травмы или операции.
У уретрального синдрома может быть множество причин. Сюда следует отнести и физические аномалии в строении мочеиспускательного канала – например, сужение или раздражение, появившиеся после травмы или операции.
Причиной раздражений уретры могут быть:
– душистые продукты – парфюмерия, мыло, пена для ванны или гигиенические салфетки;
– спермицидная смазка;
– определенные напитки и продукты, содержащие кофеин;
– химиотерапия и облучение.
Причиной травмы мочеиспускательного канала может быть:
– сексуальная активность;
– использование диафрагмы;
– использование тампонов;
– катание на велосипеде.
Если в ходе обследования была выявлена бактериальная или вирусная инфекция, то речь идет об уретрите, а не об уретральном синдроме.
Факторы, повышающие риск развития уретрального синдрома, включают:
– бактериальные инфекции почек или мочевого пузыря;
– определенные лекарства;
– секс без презерватива;
– инфекции, передаваемые половым путем (ИППП);
– половой акт (для женщин).
Симптомы уретрального синдрома включают:
– боль внизу живота;
– ощущение давления в животе;
– регулярно возникающее желание срочно помочиться;
– частые позывы к мочеиспусканию;
– проблемы с мочеиспусканием;
– боль во время мочеиспускания;
– боль во время секса;
– кровь в моче.
 Симптомы уретрального синдрома, которые характерны только для мужчин, включают:
Симптомы уретрального синдрома, которые характерны только для мужчин, включают:
– отек яичек;
– боль во время эякуляции;
– кровь в сперме;
– выделения из пениса.
У женщин уретральный синдром может вызывать дискомфорт в области вульвы.
Диагностика и лечение уретрального синдрома
Диагностировать уретральный синдром очень непросто – для этого нужно исключить другие возможные причины вышеперечисленных симптомов, в частности – инфекции, вызванные вирусами и бактериями.
Обследование включает физический осмотр и анализ мочи. В некоторых случаях информативным может быть анализ крови и УЗИ органов малого таза.
В редких случаях врачу нужно заглянуть внутрь уретры – для этого он или она используют специальную трубку с крошечной камерой на конце.
Существует несколько методов лечения уретрального синдрома. Изменение образа жизни, лекарства и хирургия (редко) помогут облегчить симптомы и предотвратить повторное развитие синдрома.
Изменение образа жизни
В первую очередь речь идет об отказе от гигиенических средств с сильной отдушкой. Замените их детскими или гипоаллергенными аналогами. Кроме того, придется на время завязать с поездками на велосипеде, позволив тканям уретры восстановиться. Повреждение уретры во время поездки на велосипеде говорит о неправильно подобранном сидении.
Лекарства
К самым распространенным препаратам, используемым в лечении уретрального синдрома, относятся:
– антибиотики – их использование допускается, если ваш врач считает, что причиной воспаления стала инфекция, которую не могут выявить обычные анализы;
– анестетики;
– спазмолитики;
– антидепрессанты, помогающие ослабить хроническую боль;
– альфа-блокаторы, улучшающие кровообращение и расслабляющие мышцы.
Хирургия
Если причиной уретрального синдрома стало сужение уретры, то без операции здесь не обойтись. Причиной сужения может быть воспаление, травма или рубцовая ткань.
Чтобы предотвратить развитие уретрального синдрома, нужно:
– избегать продуктов, которые могут раздражать кожу;
– использовать защиту во время секса;
– регулярно проверяться, если вы подозреваете, что у вас может быть ИППП;
– постараться писать сразу же после полового акта (мужчинам);
– не носить узкие джинсы, штаны или колготки;
– носить хлопковое белье, вместо нейлонового.
Смотрите также:
У нас также читают:
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Уретрально-генитальный синдром – симптомокомплекс, обусловленный патологией мочеиспускательного канала и желез, открывающихся протоками в уретральный канал: предстательная железа, луковично-уретральные железы, парауретральные железы, железы Литтре, семевыносящие протоки. У мужчин длина уретры зависит от размеров полового члена; у женщин мочеиспускательный канал короткий (3-4 см) и строение его проще – канал и парауретральные протоки желез Скина.
Код по МКБ-10
N34 Уретрит и уретральный синдром
Основная патология
Самым распространенным является острый и хронический уретрит: рези при мочеиспускании, выделения из уретры, припухшие и гиперемированные губки мочеиспускательного канала, гиперемия слизистой – основные признаки.
На втором месте из заболеваний самого мочеиспускательного канала лежит стриктура, которая вначале нарушает акт мочеиспускания, а затем может привести к полной задержке мочи и развитию застойного гидронефроза. Причин стриктуры может быть много. Выявляется рентгенологически и эндоскопически, степень стриктуры определяют бужированием зондами разной толщины. Учитывая то, что стриктуры большей частью располагаются в предстательной части мочеиспускательного канала, необходимо исследовать простату на наличие аденомы, хронического простатита, камней простаты, которые могут быть причиной сужения уретры и нарушения мочеиспускания.
Пороки развития: врожденные свищи, клапаны, гипо- и эписпадии, выявляются в раннем детском возрасте и подвергаются оперативной коррекции. В более позднем возрасте выявляют врожденную гипертрофию семенного бугорка (нарушение мочеиспускания и болезненная эрекция при мочеиспускании); врожденные уретероцеле и дивертикулы; (болезненное мочеиспускание, во время которого в области канала появляется выпячивание, исчезающее после выдавливания мочи); кисты желез, открывающихся протоком в мочеиспускательный канал.
Патогномоничными симптомами повреждений мочеиспускательного канала являются: локальная боль и болезненность при пальпации, выделение крови из мочеиспускательного канала не только при мочеиспускании, но и самопроизвольно, особенно при его пальпации, нарушение мочеиспускания, гематома, в области промежности.
Учитывая, что большая часть этой патологии требует стационарного и оперативного лечения, хирург может направить пациента в урологический стационар без предварительной консультации с урологом, но в то же время не имеет права на самостоятельную хирургическую коррекцию патологий без специализации по урологии.
 [1], [2], [3], [4], [5]
[1], [2], [3], [4], [5]
Простатиты
Воспалительные заболевания предстательной железы встречаются довольно часто. Различают острый и хронический простатит. Острые простатиты чаще вызываются кокковой гноеродной микрофлорой, хронические чаще всего являются следствием половой инфекции (гонорея, хламидиоз, трихомониаз, сифилис, а то и сочетание этих инфекций) при недостаточном или запоздалом лечении уретрита.
Морфологически и клинически выделяют три формы острого простатита: катаральную, фолликулярную и паренхиматозную. При катаральной форме отмечается учащенное мочеиспускание, особенно в ночное время, тупые боли в промежности и крестцовой области.
Общее состояние не нарушается. При фолликулярном простатите мочеиспускание не только учащено, но и затруднено, может быть его задержка; болевой синдром, выражен, усиливается в конце мочеиспускания, при дефекации, температура тела чаще субфебрильная. Паренхиматозный простатит проявляется резко выраженной дизурией, часто с острой задержкой мочеиспускания, боль резкая, усиливается при натуживании и дефекации, общая воспалительная реакция в виде гнойно-резорбтивной лихорадки.
Диагноз ставят на основе анамнеза, типичной симптоматики, пальцевого исследования простаты (при остром простатите массаж проводить противопоказано), анализов мочи, крови, уретрального содержимого. При катаральном простатите железа пальпаторно не увеличена, умеренно болезненна при пальпации. При фолликулярном – умеренно увеличена в размере; болезненна, бугристая за счет болезненных уплотнений. При паренхиматозной форме: одна или обе доли увеличены в размере, резко болезненны при пальпации деформированы, перешеек сглажен; при формировании абсцесса пальпируется участок размягчения, может быть флюктуация. Абсцессы обычно вскрываются в прямую кишку в виде подслизистого парапроктита и свища, реже в параректальную клетчатку с образованием подкожного парапроктита и свища. Пациент должен быть направлен к урологу (при паренхиматозной форме в стационар).
Хронический простатит. Развивается чаще всего при некачественном лечении острого уретрита и простатита, когда заболевание не купируется в течение первых двух недель, но и в этом случае в своем большинстве формируется инфекционно-аллергическая форма патологии.
Клинически характеризуется большим полиморфизмом с очаговым характером изменений в самой простате, нарушением половой функции, поражением; других отделов мочевыводящей системы. Отмечается чередование ремиссий й обострений: боль и парестезии в промежности, половых органах, надлобковой зоне, прямой кишке, бедрах, часто отмечается усиление болей после полового акта. Нарушение половой функции проявляется импотенцией: ослабление или отсутствие эрекции, преждевременная эякуляция, сниженный и болезненный оргазм, мужское бесплодие. При пальпаторном исследовании предстательная железа чаще увеличена в размерах, но может быть и уменьшенной (атрофичной), отмечается асимметрия долей, контуры нечеткие, плотность железы различная (очаги уплотнения чередуются с зонами размягчения и западения), перешеек может не пальпироваться. Болевые ощущения от незначительных до очень резких болей. В соке простаты микрофлора может не выявляться, что является признаком инфекционно-аллергического процесса. Но характерно высокое содержание лейкоцитов, слущенного эпидермиса, снижение количества лицетиновых зерен и телец Труссо-Лелемана, вплоть до их полного исчезновения. Подтверждает диагноз и позволяет провести дифференциальную диагностику УЗИ простаты с определением остаточной мочи.
Особенности обследования
Обследование начинают с осмотра. Его нужно производить до акта мочеиспускания. При этом обращают внимание на: крайнюю плоть и состояние головки (выявление фимоза, парафимоза, баланопоститa); расположение наружного отверстия – при пороках раздвигая оно находится не на конце полового члена, а проксимальнее, вплоть до промежности. Следующим моментом : является осмотр слизистой выходного отверстия мочеиспускательного канала: ее состояние, цвет, наличие выделений, отек. Пальпацию уретры производят у мужчин по нижней поверхности полового члена, в заднюю часть через прямую кишку; у женщин пальпацию проводят через переднюю стенку влагалища. При пальпации можно определить камни, инородные, тела, стриктуры, опухоли, парауретральные абсцессы. Из инструментальных методов исследования на первом месте стоит рентгеноуретерография. Она имеет очень широкие диагностические возможности по выявлению пороков развития: дивертикулы, удвоение, врожденные клапаны, парауретральные ходы, стриктуры, характер повреждения и др. Мы четко полагаем, что без данных уретерографии применение методов бужирования и уретероскопии опасны и противопоказаны. Этого же мнения придерживается большая часть опытных практикующих урологов.
Наличие выделений из уретрального канала, даже в анамнезе, если они не видимы на момент осмотра (пациент, например, мог помочиться тем более, что позывы учащены), Требует тщательного исследования. Уретриты могут быть любой этиологии – от банальной инфекции до специфической (венерической), причем в последнее время отмечается преимущество ассоциаций микрофлоры. На стекло с помощью стеклянной палочки берут не только гнойное содержимое уретры, но и эпителиальный соскоб: Но и этого мало. Учитывая восходящий характер воспаления, у мужчин должна быть исследована простата, а при хроническом процессе – сок простаты, получаемый путем массажа. Должна быть проведена трехстаканная проба мочи или обычный анализ с исследованием микрофлоры. При выявлении венерической патологии несомненным условием является направление таких пациентов к венерологу.
 [6], [7], [8], [9], [10], [11], [12], [13], [14], [15], [16], [17], [18], [19]
[6], [7], [8], [9], [10], [11], [12], [13], [14], [15], [16], [17], [18], [19]
Источник
Дата публикации 15 января 2020Обновлено 22 сентября 2020
Определение болезни. Причины заболевания
Уретрит (urethritis, греч. urethra — мочеиспускательный канал, -itis — воспалительный ответ) — воспалительный процесс в стенке мочеиспускательного канала [1].
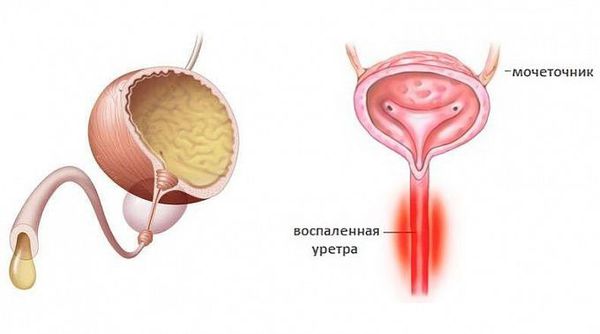
Уретриты могут иметь гонорейную природу и негонорейную. Негонококковый уретрит является распространенным заболеванием — ежегодно во всём мире регистрируют около 50 млн. случаев. По статистике в США и Великобритании заболеваемость негонококковым уретритом значительно превышает заболеваемость гонококковым уретритом, одна из причин — лабораторные анализы стали лучше выявлять заболевание [1]. Среди самых распространённых причин возникновения негонококковых уретритов называют хламидийную инфекцию.
Болезнь протекает в острой и хронической форме. Установлено, что острый уретрит чаще вызван сочетанием бактерий Chlamydia trachomatis и Ureaplasma urealyticum (у 45,4 % пациентов), подострый — Chlamydia trachomatis (у 66,7 %) [2].
Наиболее частый путь передачи — половой, реже воспалительный процесс инициируется условно-патогенной флорой. Уретрит может быть вызван бактериями, грибками или вирусами (например, вирусом герпеса).
Причины заболевания
Чаще всего уретрит вызывают инфекции, передающиеся половым путём, и условно-патогенные микроорганизмы: гоноккоки, хламидии, микоплазма, менингококки, вирус герпеса, аденовирус, бледная трепонема, уреплазма. Вероятность развития заболевания напрямую связана с образом жизни: количеством незащищенных половых актов, снижением иммунитета и несоблюдением гигиенических мероприятий. В зоне риска находятся мужчины и женщины 18-35 лет, ведущие активную половую жизнь и не использующие барьерный метод контрацепции.
Гораздо реже уретрит инициируется сопутствующими заболеваниями, воздействием агрессивных веществ (спермицидных лубрикантов, спиртосодержащих растворов) или травмами.
Предрасполагающими факторами для развития уретрита могут служить:
- переохлаждение;
- травма (микротравма во время полового акта) половых органов;
- сопутствующие заболевания (сахарный диабет, мочекаменная болезнь, аутоимунные заболевания, дисбиоз влагалища);
- снижение общего иммунитета, изменение гормонального статуса (менопауза);
- оперативные вмешательства и манипуляции (например цистоскопия — эндоскопическое исследование мочевого пузыря, катетеризация, бужирование уретры);
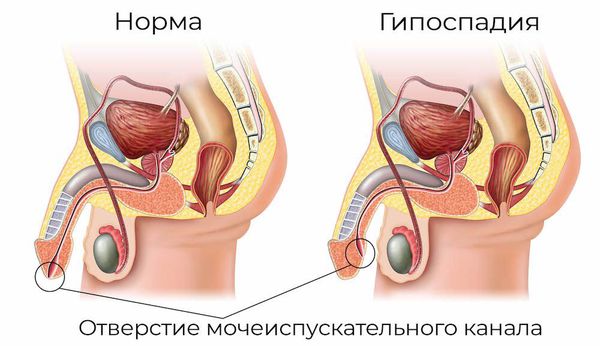
- аномалии развития половых органов: гипоспадия — это генетическое нарушение, при которой наружное отверстие уретры располагается в нетипичном месте (передней стенке влагалища или на теле полового члена);
- несоблюдение личной гигиены;
- употребление в больших количествах острого, кислого, солёного и алкоголя;
- малоподвижный образ жизни, сидячая работа.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы уретрита
Выраженность клинических симптомов зависит от стадии воспалительного процесса. Как правило, в острую стадию имеются жжение, “резь” или зуд в начале мочеиспускания, выделения из наружного отверстия мочеиспускательного канала. У мужчин клиническая картина ярко выражена, нередко сочетается с затруднением мочеиспускания. У женщин заболевание чаще всего проявляется симптомами острого цистита: частыми, болезненными мочеиспусканиями и болью внизу живота. При визуальном осмотре выявляют гиперемию, отёк слизистой оболочки в области наружного отверстия мочеиспускательного канала, обильное слизистое или гнойное отделяемое, при пальпации мочеиспускательного канала наблюдаются болезненные ощущения [3]. В дальнейшем гиперемия, отёк и выделения из уретры уменьшаются, становятся незначительным, либо прекращаются. При сохранении симптомов заболевание переходит в хроническую форму спустя два месяца.
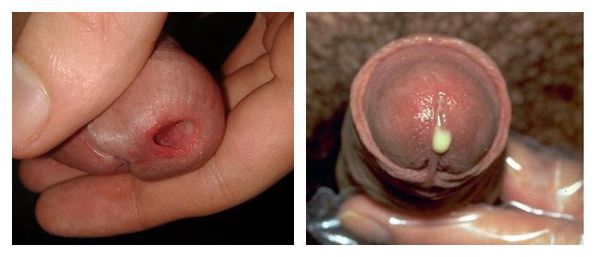
У достаточно большого количества пациентов уретрит изначально протекает со стёртыми проявлениями (торпидная или вялотекущая форма). Пациенты предъявляют жалобы лишь на скудное отделяемое из уретры по утрам на нижнем белье. В некоторых случаях возможно “склеивание” и незначительная гиперемия наружного отверстия уретры, разбрызгивание мочи при мочеиспускании. Цвет и прозрачность мочи обычно не меняется.
При торпидных уретритах воспалительный синдром достаточно часто не ограничивается передней уретрой, а распространяется на задний отдел, предстательную железу и шейку мочевого пузыря.
Тотальный уретрит характеризуется частыми, императивными позывами к мочеиспусканию, болью внизу живота и промежности. Нередко имеется примесь крови в моче, либо примесь гнойного отделяемого. Воспалительная реакция в остром периоде длится от нескольких дней до трёх недель.
Патогенез уретрита
У мужчин микрофлора уретры остается постоянной на протяжении всей жизни. Её представляют стафилококки, дифтероиды, диплококки, палочки и анаэробы (пептококки, бактероиды, энтеробактерии и клостридии). Микроорганизмы заселяют лишь первые несколько сантиметров мочеиспускательного канала — на остальном протяжении он почти стерилен. Реакция в канале нейтрально-щелочная.
В норме у женщин микрофлора уретры представлена теми же бактериями, что у мужчин, но в большем количестве. В небольшом количестве в уретре присутствуют лактобацилы и кишечная палочка. Бактерии свободно размножаются, не вызывая при этом воспаления. В медицине этот процесс называется колонизацией.
От первоночальной колонизации уретры зависит устойчивость слизистой к воспалительным процессам. Если баланс микрофлоры нарушен, она может стать одной из факторов развития уретрита или привести к хроническому течению болезни [15].
Различные инфекционные агенты, попадая на слизистую оболочку мочеиспускательного канала, адгезируются (сцепляются с поверхностью) и вызывают локальную воспалительную реакцию, либо персистируют (присутствуют в неактивном состоянии) в ней продолжительное время без клинических признаков заболевания.
Женщины более часто страдают клинически выраженными симптомами уретрита по сравнению с мужчинами, что связано с анатомическими особенностями строения мочеполовой системы — короткая уретра (около 1 см) и близкое расположение анального отверстия. Учитывая строение уретры, уретрит у женщин чаще приводит к развитию восходящей инфекции и может стать причиной бесплодия.
Классификация и стадии развития уретрита
Уретрит подразделяется по своей этиологии на:
- Гоноррейный.
- Негоноррейный:
- инфекционный (бактериальный-патогенная и условно-патогенная флора, вирусный, спирохетный, кандидомикотический, трихомонадный, амебный, микоплазменный);
- неинфекционный (посттравматический, аллергический, аутоимунный) [4].
По Международной классификации болезней МКБ-10 к уретриту и уретральному синдрому также относятся:
- уретральный абсцесс (абсцесс железы Купера, железы Литтре);
- неспецифический уретрит (негонококковый, невенерический);
- другие уретриты (уретральный меатит, язва наружного отверстия уретры, постменопаузальный уретрит).
Классификация по локализации воспалительного процесса достаточно условная.
По глубине (степени) поражения выделяют (преимущественно у мужчин):
- передний уретрит (передняя уретра, висячий отдел);
- задний уретрит (простатический отдел уретры);
- тотальный уретрит (поражение уретры на всем протяжении).
По клиническому течению выделяют уретриты:
- острый;
- хронический;
- торпидный.
Осложнения уретрита
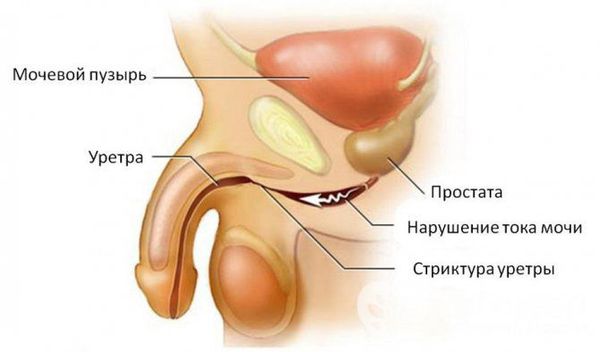
При отсутствии адекватной терапии активный процесс переходит в хроническую форму с периодическими эпизодами обострения. Это, в свою очередь, может привести к рубцовой деформации (стриктуре) уретры на любых уровнях, к развитию баланопостита (воспаление головки полового члена), простатита, везикулита, орхоэпидидимита (воспаления яичка с придатком) и воспалительных заболеваний верхних мочевыводящих путей (пиелонефрита) [5]. В случае развития пиелонефрита к симптомам может присоединиться гипертермия (повышение температуры тела), озноб, усиление боли и общая слабость.
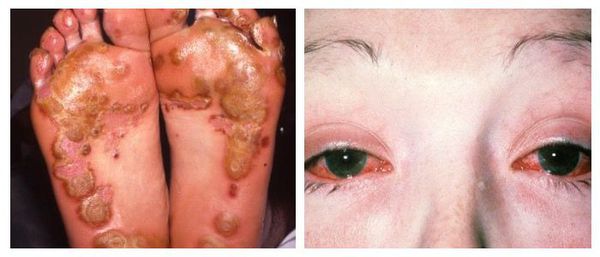
Наиболее тяжёлым осложнением уретрита, вызванного хламидийной инфекцией, является синдром Рейтера — реактивный артрит (или негнойное воспаление суставов) в сочетании с конъюнктивитом (воспалительным процессом конъюнктивы, тонкой прозрачной ткани, выстилающей внутреннюю поверхность века и видимую часть склеры) [6].
Диагностика уретрита
Рекомендации Центра Контроля Заболеваемости (CDC) и Европейской Ассоциации урологов на сегодняшний день являются наиболее авторитетными и регулярно обновляющимися клиническими рекомендациями по диагностике и лечению инфекций урогенитального тракта [7][8].
Симптомы уретрита могут быть схожими с симптомами других заболеваний мочеполовой системы, поэтому очень важно провести дифференциальную диагностику. В этом помогает правильно и тщательно собранный анамнез, жалобы пациента, лабораторная и инструментальная диагностика [3].
Первоначально проводится стандартный осмотр и сбор анамнеза. Во время беседы врач должен выяснить, что именно беспокоит пациента, когда возникли первые симптомы, был ли в недавнем времени незащищенный половой акт, назначалось ли ранее лечение по поводу ИППП, имеются ли хронические заболевания.
После этого проводится гинекологический осмотр у женщин для исключения воспалительных заболеваний половой сферы, при отсутствии последних — обследование у уролога. Врач оценивает состояния мочеиспускательного канала, выявляет наличие выделений (гнойных или слизистых). Параллельно осматривается кожный покров промежности и наружные половые органы на наличие гиперемии (покраснения), налёта и высыпаний. Всем пациенткам для подтверждения диагноза дистопии наружного отверстия уретры выполняется пальцевое исследование влагалища. Оно позволяет выявить уретро-гименальные спайки, приводящие к интравагинальному смещению и зиянию наружного отверстия уретры при половом акте, что способствует повторному инфицированию нижних мочевыводящих путей и механической травме наружного отверстия уретры [9].
После осмотра и у мужчин, и у женщин производится забор мазков из уретры для микроскопии и бактериологического исследования с целью выявления возбудителя болезни [10]. Также исследуют общий анализ мочи, а также анализ мочи по Нечипоренко на наличие лейкоцитов, бактерий и кристаллов солей.
Проведение 3-х стаканной пробы мочи позволяет косвенно определить уровень распространенности воспалительного процесса. Оценивается количество лейкоцитов в поле зрения:
- в первой порции — соответствует уретриту;
- во второй порции — циститу, простатиту (у мужчин);
- в третьей порции — воспалению верхних мочевыводящих путей (пиелонефрит).
Бактериологическое исследование (посев) отделяемого из уретры позволяет выявить патогенную и условно-патогенную микрофлору, ее титр (концентрацию) и чувствительность к антибиотикам. Диагностически значимым титром у женщин является 10х4, у мужчин — 10х3 КОЕ/мл.
Серологический метод – определение антител (иммуноглобулинов класса G, M и А) в венозной крови пациента к наиболее распространенным возбудителям уретрита. Используется как вспомогательный метод.
ПЦР – методика исследования отделяемого из уретры, крови или мочи, а также иных биологических жидкостей посредством полимеразной цепной реакции, с целью обнаружения в них определенных возбудителей.
Приемуществом метода является высокая чувствительность. Вероятность ложноотрицательного ответа ничтожно мала, а вероятность ложноположительного ответа составляет менее 1 %.
Существуют специально разработанные диагностические комплексы [11]. К ним относятся исследования “Андрофлор” у мужчин и “Фемофлор” у женщин, которые включают в себя наиболее полную и комплексную этиологическую диагностику острых и хронических заболеваний и оценку микробиоценоза урогенитального тракта.
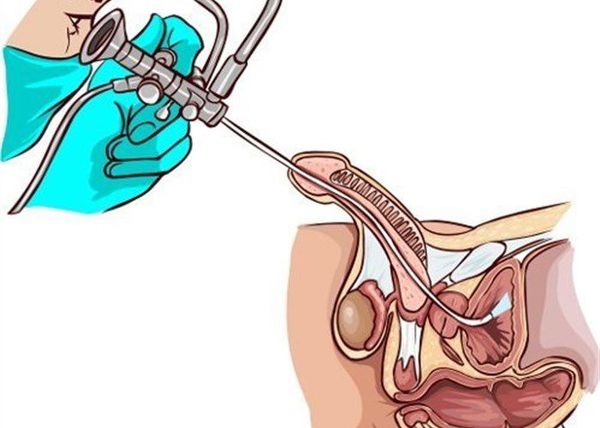
Наряду с лабораторными исследованиями, немаловажную роль играет проведение специфических исследований, таких как уретроцистоскопия или уретрография. В первом случае в мочеиспускательный канал вводят цистоскоп, с помощью которого визуализируют слизистую оболочку уретры, мочевого пузыря. При уретрографии диагностика проводится с использованием рентгеноконтрастного вещества и выполнения серии снимков для оценки проходимости и наличия патологических процессов в уретре.
Для исключения органических изменений и дифференциальной диагностики с другими заболеваниями, выполняется ультразвуковое исследование органов малого таза и верхних мочевых путей (мочевого пузыря, матки, придатков, простаты и семенных пузырьков, почек).
Лечение уретрита
В случае обнаружения у себя симптомов уретрита, необходимо обратиться к квалифицированному специалисту: урологу, гинекологу либо дерматовенерологу.
Терапия зависит от типа уретрита и направлена на устранение его причины. При гоноррейном уретрите необходима консультация дерматовенеролога с последующей антибактериальной терапией и контролем излеченности пациента и его полового партнера.
Лечение мужчин, ведущих половую жизнь, как правило, включает в себя инъекции цефтриаксона для лечения гонореи и пероральный приём азитромицина для лечения хламидиоза. Если обследование исключает гонорею и хламидиоз, то может применяться антибиотик триметоприм или фторхинолон (например, ципрофлоксацин). У женщин лечение такое же, как и лечение цистита. Для лечения инфекции, вызванной вирусом простого герпеса, могут потребоваться противовирусные препараты.
При негоноррейных бактериальных и грибковых уретритах основным методом является назначение антибактериальной и антимикотической терапии после верификации диагноза и определения чувствительности микрофлоры к антибиотикам (мазок, ПЦР диагностика, исключение гинекологических заболеваний и других воспалительных процессов, имеющих сходную клиническую картину).
В некоторых случаях возможно назначение эмпирической терапии, основанной на опыте лечения и частоте выявляемости возбудителя, обычно при недостатке точных данных. Сначала назначается препарат, а в дальнейшем врач оценивает, насколько он эффективен.
Параллельно базовой терапии пациенту назначают препараты, стимулирующие общий и местный иммунный ответ. Также применяют препараты для стимуляции местного иммунитета и профиллактики рецидивов. Доказана высокая эффективность препарата Уро-Ваксом при негонококковых бактериальных уретритах, вызванных E. coli.
С целью эвакуации возбудителя из мочевых путей и восстановления применяют местную терапию, включающую в себя инстилляции водного раствора хлоргекседина, колларгола, уропротекторов.
Для купирования внезапных и непреодолимых позывов к мочеиспусканию применяют ингибиторы М-холинорецепторов (солифенацин), селективные агонисты бета3-адренорецепторов (мирабегрон) и блокаторы альфа-адренорецепторов (тамсулозин). Механизм действия данных препаратов направлен на расслабление гладкомышечных клеток (снятие спазма) в строме простаты, шейке и мышечной оболочке мочевого пузыря.
Дополнительным методом является физиотерапия, действие которой направлено на уменьшение воспалительного, болевого синдрома, улучшение микроциркуляции в тканях [12].
Прогноз. Профилактика
Своевременное лечение бактериального уретрита и соблюдение рекомендаций гарантирует полное выздоровление. После санированного (пролеченного) бактериального уретрита возможно реинфицирование (повторное заражение) при незащищенных половых актах с инфицированным партнером. Поэтому при уретритах, вызванных ИППП, для профилактики рецидивов лечение обязательно должен проходить и половой партнёр.
Учитывая распространенность и многогранность клинической картины уретрита, а также риск развития осложнений, для профилактики рекомендуется придерживаться определенных правил поведения:
- Барьерный метод контрацепции с непостоянным половым партнером (при выявлении патогенной микрофлоры рекомендуется обследование полового партнёра).
- Соблюдение личной гигиены: для женщин — вытирать интимную зону, начиная спереди и по направлению назад. Использование мыла может привести к дисбалансу полезных бактерий, что может вызвать присоединение инфекции. Мужчинам во время принятия душа необходимо сдвигать крайнюю плоть и тщательно обрабатывать головку полового члена.
- Адекватная физическая активность, укрепление иммунитета.
- Правильное питание.
- Своевременное лечение сопутствующих заболеваний, регулярные осмотры специалистов (1-2 раза в год у гинеколога или уролога).
- При появлении даже незначительных симптомов необходимо обратиться к урологу либо гинекологу. Перед этим важно исключить самостоятельный прием препаратов, так как это сгладит клиническую картину и затруднит диагностику [12].
Источник
