Паранеопластические синдромы в клинике внутренних болезней

Паранеопластический синдром – комплекс клинических и лабораторных признаков онкологического заболевания, не связанных с ростом первичного новообразования и появлением метастазов. Обусловлен неспецифической реакцией организма и выделением опухолью биологически активных соединений. Проявляется эндокринными, дерматологическими, сердечно-сосудистыми, нейромышечными, нефрологическими, гастроэнтерологическими, гематологическими или смешанными расстройствами. Диагностируется на основании анамнеза, симптомов и данных дополнительных исследований. Лечение – удаление либо консервативная терапия первичной опухоли.
Общие сведения
Паранеопластический синдром – неметастатические системные клинико-лабораторные проявления онкологического заболевания. Страдают преимущественно больные пожилого и среднего возраста. Паранеопластический синдром чаще возникает при лимфоме, раке легких, раке яичников и раке молочной железы. Иногда становится первым признаком ранее недиагностированного онкологического поражения. Играет как положительную, так и отрицательную роль в процессе диагностики онкологических заболеваний.
При отсутствии клинических проявлений первичного онкологического процесса становится неспецифическим маркером новообразования. Вместе с тем, одновременное появление паранеопластического синдрома и локальных симптомов злокачественной опухоли может усложнять клиническую картину и затруднять распознавание онкологического заболевания. Лечение осуществляют специалисты в области онкологии, эндокринологии, кардиологии, гастроэнтерологии, дерматологии и врачи других специальностей.
Паранеопластический синдром
Причины паранеопластического синдрома
Основными причинами развития паранеопластического синдрома являются активность злокачественной опухоли и реакции организма на эту активность. Клетки новообразования выделяют биологически активные белки, энзимы, иммуноглобулины, простагландины, цитокины, интерлейкины, факторы роста, активные и неактивные гормоны, влияющие на деятельность различных органов и систем. Контакт нормальных тканей организма с тканью опухоли и выделяемыми ею соединениями провоцирует нормальные иммунные реакции и вызывает развитие аутоиммунных нарушений.
Вероятность возникновения, интенсивность проявлений и характер паранеопластического синдрома зависят от локализации и вида новообразования, способности опухоли выделять различные активные вещества и генетически обусловленной склонности к аутоиммунным нарушениям. Чаще всего паранеопластический синдром развивается при раке легкого. В числе других онкологических заболеваний, часто провоцирующих этот синдром – рак молочной железы, рак яичников, рак почки, лимфомы, лейкозы, гепатоцеллюлярная карцинома, рак желудка, рак поджелудочной железы и опухоли ЦНС.
Характеристика паранеопластических синдромов
Паранеопластические синдромы – обширная группа синдромов, возникающих при злокачественных опухолях. Кроме того, паранеопластические синдромы выявляются при некоторых доброкачественных новообразованиях и заболеваниях неопухолевой природы, в том числе – при ревматических болезнях, хронических неспецифических заболеваниях легких, болезнях сердца, эндокринных заболеваниях и поражении паренхиматозных органов. Возможность вовлечения любых органов и систем, а также разнообразие клинических проявлений паранеопластических синдромов затрудняют создание единой классификации.
Существует несколько вариантов упорядочивания таких синдромов, наиболее распространенным из которых является группировка по органно-системному принципу (с учетом поражения тех или иных органов). Согласно этому варианту, различают эндокринные/метаболические, дерматологические, почечные, нервно-мышечные/неврологические и некоторые другие виды паранеопластических синдромов. Отличительными особенностями всех синдромов являются:
- общие патогенетические механизмы;
- возникновение при онкологических заболеваниях;
- неспецифичность клинической симптоматики и лабораторных показателей;
- возможность развития паранеопластического синдрома до появления локальных признаков опухоли, одновременно с локальными признаками опухоли либо на заключительных стадиях болезни;
- неэффективность терапии, исчезновение синдрома после радикального лечения новообразования и его повторное возникновение во время рецидива.
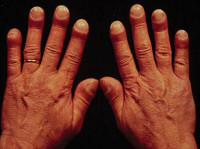
Развитие паранеопластического синдрома до появления местных признаков опухоли может, как облегчать, так и затруднять диагностику основной патологии. Например, синдром Мари-Бамбергера (оссифицирующий системный периостоз, при котором пальцы приобретают вид барабанных палочек) чаще наблюдается при злокачественных поражениях плевры и легких, но не является их специфическим проявлением, поскольку может обнаруживаться и при других заболеваниях, например, при хроническом обструктивном бронхите, циррозе печени или пороках сердца.
Тем не менее, наличие этого паранеопластического синдрома указывает на высокую вероятность патологии дыхательной системы и позволяет достаточно точно определить перечень необходимых обследований. Другие паранеопластические синдромы, например, лихорадка, тромбофлебит или дерматологические поражения могут трактоваться как самостоятельные заболевания, что ведет к недообследованию, назначению неправильного лечения и запоздалому выявлению онкологических поражений, ставших причиной развития данной патологии. Своевременная диагностика и дифференциальная диагностика этой группы патологических состояний остается актуальной проблемой современной онкологии.
Виды паранеопластических синдромов
Гастроинтестинальные паранеопластические синдромы (потеря аппетита, похудание) – самые распространенные синдромы при онкологических заболеваниях. На определенных этапах злокачественного процесса выявляются практически у всех больных. Основными проявлениями паранеопластического синдрома являются потеря аппетита, изменение вкуса, возникновение отвращения к некоторым пищевым вкусам и запахам. После постановки диагноза, прогрессирования локальной симптоматики и начала химиотерапии гастроинтестинальные расстройства могут усугубляться депрессией, страхом перед тошнотой и рвотой, нарушениями проходимости кишечника и другими обстоятельствами.
Гематогенные паранеопластические синдромы выявляются у большинства онкологических больных. Самой распространенной разновидностью этого паранеопластического синдрома является умеренная или нерезко выраженная нормохромная анемия. В анализе периферической крови нередко обнаруживаются другие признаки основного заболевания: повышение СОЭ, лейкоцитоз и сдвиг лейкоцитарной формулы влево. При В-клеточных лимфоидных новообразованиях паранеопластический синдром может проявляться аутоиммунной гемолитической анемией, при меланоме и лимфоме Ходжкина – гранулоцитозом, при лейкозах – тромбоцитопенией, при раке печени и почек – эритроцитозом.
Эндокринные и метаболические паранеопластические синдромы включают в себя разнообразные гормональные и обменные нарушения. При медуллярном раке щитовидной железы может развиваться гипокальциемия, протекающая бессимптомно или сопровождающаяся повышением нервно-мышечной возбудимости. При мелкоклеточном раке легкого паранеопластический синдром проявляется синдромом Кушинга и водно-электролитными нарушениями. Для феохромоцитом характерно повышение артериального давления, для лимфомы Ходжкина – гипоурикемия, для гематосаркомы и острых лейкозов – гиперурикемия.
Сосудистые паранеопластические синдромы обычно проявляются тромбофлебитами. Могут возникать за несколько месяцев до появления первых признаков онкологического заболевания. Чаще всего выявляются при раке молочной железы, опухолях ЖКТ, раке легких и раке яичников. Половина тробмофлебитов у пациентов в возрасте старше 65 лет связаны с развитием злокачественных новообразований. Сосудистые паранеопластические синдромы плохо поддаются антиагрегантной терапии. После оперативных вмешательств развиваются более чем у половины больных онкологическими заболеваниями. Являются третьей по распространенности причиной летальности в послеоперационном периоде.
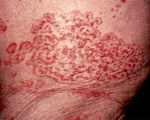
Дерматологические паранеопластические синдромы отличаются большим разнообразием. Включают в себя преходящую эритему, приобретенный ихтиоз, паранеопластическую пузырчатку и другие расстройства. Выявляются при лейкозах, медуллярном раке щитовидной железы и некоторых других онкологических заболеваниях.
Неврологические/нервномышечные паранеопластические синдромы сопровождаются поражением центральной и периферической нервной системы. Могут проявляться энцефалитом, деменцией, психозами, синдромом Ламберта-Итона (слабость мышц конечностей, напоминающая миастению, при сохранении тонуса глазных мышц; обычно возникает при опухолях в области грудной клетке, чаще всего при раке легкого), синдромом Гийена-Барре (периферическая нейропатия, выявляется у некоторых больных лимфомой Ходжкина) и другими периферическими нейропатиями.
Ревматологические паранеопластические синдромы встречаются как при ревматоидных заболеваниях, так и при злокачественных новообразованиях. Системный склероз, полимиалгия и ревматоидный артрит характерны для гемобластозов и опухолей толстого кишечника. Паранеопластический синдром в виде вторичного амилоидоза выявляется при почечно-клеточном раке, лимфомах и миеломе. Гипертрофическая остеопатия может наблюдаться при некоторых разновидностях рака легкого.
Источник
Паранеопластический синдром (ПНС) — клинико-лабораторное проявление злокачественной опухоли, обусловленное не её локальным или метастатическим ростом, а неспецифическими реакциями со стороны различных органов и систем или эктопической продукцией опухолью биологически активных веществ.[1] Паранеопластические синдромы распространены у пациентов среднего и пожилого возраста, и наиболее часто развиваются при раке лёгких, молочной железы, яичников, а также при лимфоме.[2] Иногда симптомы паранеопластического синдрома манифестируют ещё до диагностики злокачественной опухоли.
Классификация[править | править код]
Паранеопластические синдромы разделяются на 4 основные категории — эндокринные, неврологические, кожно-слизистые и гематологические ПНС, а также другие, не включённые в основные категории:
Неврологические ПНС[править | править код]
Наиболее тяжёлая в клиническом отношении группа паранеопластических синдромов — паранеопластические неврологические расстройства.[8] Эти синдромы могут вовлекать как центральную, так и периферическую нервную систему; некоторые из них сопровождаются нейродегенерацией [9], хотя некоторые (например, миастенический синдром Ламберта — Итона) могут клинически улучшаться на фоне лечения. В числе симптомов паранеопластических неврологических расстройств — атаксия, головокружение, нистагм, затруднение глотания, потеря мышечного тонуса, нарушение координации движений, дизартрия, проблемы со зрением, расстройства сна, деменция, потеря кожной чувствительности.
Более распространены паранеопластические неврологические расстройства при раке молочной железы, лёгких, опухолях яичников, однако встречаются и при многих других злокачественных заболеваниях.
Лечение включает в себя:
- Методы, направленные на лечение опухоли (химиотерапия, радиотерапия, хирургия);
- Методы, направленные на уменьшение или замедление нейродегенерации. Быстрая диагностика и лечение очень важны для возможности неврологического восстановления пациента. В связи с редкостью этой патологии лишь немногие специалисты встречались с ними в клинической практике, поэтому консультация таких специалистов необходима при лечении паранеопластических неврологических расстройств.
Примечания[править | править код]
- ↑ Л. И. Дворецкий — Паранеопластические синдромы
- ↑ NINDS Paraneoplastic Syndromes Information Page Архивировано 4 января 2015 года. National Institute of Neurological Disorders and Stroke (англ.)
- ↑ MeSH Paraneoplastic+endocrine+syndromes
- ↑ 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 37 38 39 40 41 Table 6-5 in: Mitchell, Richard Sheppard; Kumar, Vinay; Abbas, Abul K.; Fausto, Nelson. Robbins Basic Pathology (неопр.). — Philadelphia: Saunders, 2007. — ISBN 1-4160-2973-7. 8th edition.
- ↑ MeSH Nervous+system+paraneoplastic+syndromes
- ↑ Cohen P.R., Kurzrock R. Mucocutaneous paraneoplastic syndromes (неопр.) // Semin. Oncol.. — 1997. — Т. 24, № 3. — С. 334—359. — PMID 9208889.
- ↑ Staszewski H. Hematological paraneoplastic syndromes (неопр.) // Semin. Oncol.. — 1997. — Т. 24, № 3. — С. 329—333. — PMID 9208888.
- ↑ Rees J.H. Paraneoplastic syndromes: when to suspect, how to confirm, and how to manage (англ.) // J. Neurol. Neurosurg. Psychiatr. (англ.)русск. : journal. — 2004. — Vol. 75 Suppl 2. — P. ii43—50. — doi:10.1136/jnnp.2004.040378. — PMID 15146039.
- ↑ Darnell R.B., Posner J.B. Paraneoplastic syndromes affecting the nervous system (англ.) // Semin Oncol : journal. — 2006. — Vol. 33, no. 3. — P. 270—298. — doi:10.1053/j.seminoncol.2006.03.008. — PMID 16769417.
Ссылки[править | править код]
- Neuroimmunology, The Medical School, Birmingham University (англ.) — Paraneoplastic neurological autoantibodies, Birmingham UK
- https://www.antibodypatterns.com/hu.php (англ.)
- IPA website (англ.)
- Rockefeller University clinical research laboratory (англ.) devoted to the paraneoplastic neurologic disorders
- Паранеопластические синдромы, видеолекция
Источник
Паранеопластический синдром — это группа клинических или лабораторных признаков, которые появляются при злокачественном новообразовании в результате неспецифической реакции организма на опухоль, либо в результате продукции ее клетками биологически активных молекул. Эти симптомы не связаны с первичным ростом опухоли или ее метастазированием, то есть они носят системный характер.
Виды паранеопластических синдромов
Существует несколько классификаций паранеопластических синдромов, но наиболее распространенной является органно-системная, в основе которой лежит группировка симптомов в зависимости от поражения тех или иных органов. Согласно этой классификации выделяют:
- эндокринные проявления,
- кожные проявления,
- гематологические,
- желудочно-кишечные,
- нефрологические,
- неврологические,
- нарушения со стороны опорно-двигательного аппарата.
Причины появления паранеопластического синдрома
Механизм развития паранеопластического синдрома сложен и до конца не ясен. Если попытаться описать его кратко, то можно отметить два момента. С одной стороны, злокачественная опухоль является генетически чужеродным агентом для организма, поэтому иммунная система вырабатывает антитела против нее. Но эти антитела могут параллельно влиять и на здоровые ткани организма, приводя к их повреждению. С другой стороны, злокачественные опухоли могут продуцировать большое количество биологически активных молекул, в том числе гормонов, факторов воспаления (цитокинов, простагландинов), ферментов, которые оказывают влияние на обмен веществ в организме и приводят к метаболическим нарушениям.
Как проявляется паранеопластический синдром
Эндокринные проявления
Эндокринный паранеопластический синдром включает в себя самые разнообразные гормональные нарушения:
- Гипокальциемия — снижение уровня кальция в крови. Наблюдается при метастатическом поражении костей, при первичных злокачественных новообразованиях костей, при продукции опухолью кальцитонина. Проявляется спазмами и судорогами.
- Синдром Кушинга — развивается из-за эктопической продукции АКТГ. Проявляется характерным ожирением, гирсутизмом, нарушением менструальной функции, отеками, нарушением углеводного обмена, повышением артериального давления.
- Гипергликемия. Этот симптом развивается из-за подавления синтеза инсулина и снижения чувствительности специфических рецепторов к глюкозе.
Кожные проявления
Дерматологические проявления злокачественных новообразований также весьма разнообразны. Чаще всего встречаются следующие:
- Кожный зуд. Чаще всего возникает при лимфомах и лейкозах. В частности, при лимфоме Ходжкина он имеет специфическое диагностическое значение и учитывается при определении прогноза заболевания.
- Опоясывающий лишай — развивается из-за нарушения иммунной защиты на фоне злокачественных процессов.
- Жировой узловой некроз подкожных тканей — может возникать у больных раком поджелудочной железы. Возникает из-за попадания ферментов в кровоток и узлового некроза подкожной клетчатки. Проявляется безболезненными красными узелками, которые склонны изъязвляться.
- Гиперемия на фоне приливов крови. Характерна для лейкозов, медуллярного рака щитовидной железы, карциноида.
- Приобретенный ихтиоз — проявляется избыточным ороговением кожи с образованием чешуек, напоминающих рыбную чешую.
- Черный акантоз — является классическим кожным паранеопластическим синдромом. Проявляется гиперпигментацией кожи, папилломатозными разрастаниями и гиперкератозом. Возникает при опухолях желудочно-кишечного тракта, раке легких, тела матки и груди.
- Акрокератоз Базекса — проявляется очагами застойной эритемы в области носа, ушей, кистей рук и стоп в сочетании с дистрофией ногтей. Возникает при раке органов ЖКТ и предстательной железы.
Нарушения со стороны желудочно-кишечного тракта
Желудочно-кишечные синдромы — это, наверное, самые распространенные паранеопластические синдромы злокачественных новообразований. С ними сталкивается практически каждый больной на той или иной стадии заболевания или при его лечении. Проявляются они снижением аппетита, потерей массы тела, отвращением к запахам и отдельным видам пищевых продуктов. Эти симптомы могут усугубляться при проведении химиотерапии и/или лучевой терапии.
Гематологический паранеопластический синдром
Из гематологических проявлений наиболее характерной является анемия при хронических заболеваниях. В основе патогенеза лежат хронические кровотечения из опухоли, нарушение всасывания питательных веществ, в частности витаминов В6 и В12, усиленное разрушение эритроцитов или угнетение кроветворения.
Из-за нарушения кроветворения могут наблюдаться и другие цитопенические синдромы:
- Лейкопения — снижение уровня лейкоцитов, или белых кровяных телец. Проявляется нарушением иммунной защиты и может привести к тяжелым инфекциям.
- Тромбоцитопения — снижение уровня тромбоцитов. В тяжелых случаях может приводить к кровотечениям.
Кроме того, при паранеопластическом гематологическом синдроме может отмечаться эритроцитоз — повышение количества эритроцитов. Возникает он, как компенсаторная реакция в ответ на гипоксию или может быть следствием повышенной продукции эритропоэтина. Эритроцитоз отмечается при раке печени, легких, почек и надпочечников. Пенические синдромы могут отмечаться практически при всех формах злокачественных новообразований.
Ревматический паранеопластический синдром
Клинически ревматические проявления паранеопластических синдромов могут проявляться разнообразными формами, вот некоторые из них:
- Гипертрофическая остеоартропатия. Для нее характерно изменение формы пальцев в виде барабанных палочек, ногти в форме часовых стекол, артриты с выпотами в суставную полость, периоститы. Развивается при раке легких, лимфогранулематозе, опухолях ЖКТ.
- Артриты. Это могут быть симметричные артриты мелких суставов стоп и кистей рук, либо артриты крупных суставов, чаще всего ног.
- Стеатонекротический полиартрит — клинически напоминает подагру, проявляется сильными болями в сочетании с подкожными узелками в области поврежденного сустава. Развивается при раке поджелудочной железы, преимущественно у мужчин.
- Дерматомиозиты — проявляются слабостью мышц и поражением кожи. При этом нарушаются активные движения в пораженных мышцах. Они уплотняются и увеличиваются в объеме. При поражении гладкой мускулатуры развивается нарушение речи, дыхания, глотания. Поражения кожи проявляются гелиотропной сыпью, эритемой, петехиальными высыпаниями, нарушением пигментации и др.
Поражение почек
Поражение почек при ПНС также разнообразно (амилоидоз, гломерулопатии, нефропатии) и может приводить к электролитным и метаболическим нарушениям. Кроме того, электролитные нарушения сами по себе могут приводить к патологии почек, например, к нефрокальцинозу или гипокалиемической почке.
Неврологические ПНС
Неврологические проявления являются одной из самых тяжелых групп паранеопластических синдромов. При этом в процесс может вовлекаться как центральная, так и периферическая нервная система. Часть изменений носит необратимый характер, другие могут нивелироваться или улучшаться на фоне противоопухолевого лечения. Наиболее часто встречаются следующие симптомы:
- Атаксия — нарушение походки.
- Головокружение.
- Нистагм.
- Нарушение координации движений.
- Деменция.
- Судороги.
- Парестезии.
Лечение и прогноз при паранеопластических синдромах
Чаще всего паранеопластические синдромы являются неблагоприятным прогностическим фактором течения болезни. Однако в ряде случаев при радикально проведенном противоопухолевом лечении они могут полностью устраняться. Возобновление симптомов в этом случае свидетельствует о рецидиве заболевания.
В рамках лечения ПНС используется специфическое противоопухолевое лечение, патогенетическая терапия и симптоматическая терапия. Схема подбирается индивидуально для каждого пациента с учетом вида опухоли, паранеопластического синдрома и общего состояния.
Источник
