Паркинсонический синдром и его лечение

Принято выделять идиопатическую форму, когда речь идет о болезни Паркинсона, и синдром паркинсонизма с различными причинами развития и сопутствующий многие дегенеративные процессы в нервных клетках и волокнах.
Синдром паркинсонизма
Значительная часть заболеваний нервной системы сопровождается появлением синдрома паркинсонизма. Он является одним из нескольких клинических проявлений патологии.
Дрожательный паралич характеризуется гипо- и акинезией. В результате наблюдается типичная поза – голова опущена, спина согнута, руки в полусогнутом состоянии в локтевых и более дистальных суставах. Кроме того стоит отметить бедность мимики.
Синдром паркинсонизма обуславливает постепенное замедление произвольных движений, походка становится «шаркающая ногами», отсутствует содружественная работа рук и ног при ходьбе.
Речь становится очень тихой, без интонации и проявления эмоций, с тенденцией к затуханию в конце предложения. Тремор – частый, но не обязательный компонент синдрома. Он может проявляться дрожью конечностей, мимических мышц, языка и нижней челюсти, интенсивность которой увеличивается в покое.
Движения пальцев характеризуется как «счет монет». Во сне тремор практически отсутствует, а при волнении значительно увеличивается. Синдром паркинсонизма также характеризуется психическими нарушениями в виде утраты инициативы, интереса, сужения кругозора, замедленным мышлением и некоторой его поверхностью. Нередко встречаются моменты чрезмерной возбудимости.
Вегетативные расстройства выглядят как появление себореи, жирной кожи лица и волос, повышенного слюноотделения, гипергидроза и трофических изменений на нижних конечностях.
[41], [42], [43], [44], [45]
Болезнь Паркинсона и паркинсонизм
Каждое движение обусловлено сигналами из центральной нервной системы, в частности головным и спинным мозгом. Такая патология, как болезнь Паркинсона проявляется постепенной утратой контроля над двигательной активностью.
Болезнь Паркинсона и паркинсонизм основаны на поражении структур нервной системы, что проявляется теми или иными клиническими проявлениями.
Паркинсонизм является прогрессирующей патологией, которая выражается появлением быстрой усталости, торможением выполнения движений, тремором и увеличенным тонусом мышц.
В зависимости от причины возникновения данное расстройство может быть первичным, когда нейроны поражаются в результате возрастных изменений, вторичным – вследствие воздействия вредного фактора или как осложнение сопутствующей патологии, а также из-за генетических мутаций гена.
В понятие «паркинсонизм» входят клинические симптомы, которые присущи болезни Паркинсона, но являются одним из синдромов другой патологии.
Чаще всего первые проявления могут отмечаться после 60-ти лет, но в случае ювенильной формы возможно появление клиники еще до 40 лет. В таком случае следует рассматривать паркинсонизм Ханта с медленным течением.
Поражение нервной системы может иметь различную выраженность симптомов, однако по мере прогрессирования патологии и отсутствии патогенетической терапии интенсивность нарастает настоль, что существенно страдает качество жизни.
Грубые неврологические нарушения способствуют появлению дисфункции глотания, в результате чего человек быстро теряет вес. Кроме того вследствие минимальной двигательной активности и длительного обездвиживания повышается риск присоединения дыхательных нарушений и пролежней. Это объясняется уменьшенным дыхательным объемом и расстройством кровообращения.
Существует некое разделение патологии на клинические формы паркинсонизма. Так, выделяют ригидно-брадикинический, дрожательно-ригидный и дрожательный вид.
При ригидно-брадикинической форме отмечается увеличение мышечного тонуса по пластическому виду, которое прогрессирует торможением активных движений, заканчивая полным обездвиживанием. Кроме того стоит обратить внимание на появление мышечных контрактур и типичной позы пациента с полусогнутыми руками, ногами, опущенной головой и согнутой спиной.
Данная форма относится к неблагоприятным, проявляется в результате атеросклеротических изменений и после перенесенного энцнфалита.
Еще одна форма – дрожательно-ригидная, отличается присутствующим дрожанием конечностей дистальных отделов. Помимо этого наблюдается присоединение скованность в выполнении произвольных двигательных актов.
Для следующей формы (дрожательной) присуще постоянное или периодическое дрожание средней и крупной амплитуды, затрагивающий язык, нижнюю челюсть и мимику.
Произвольные движения выполняются в полном объеме и с нормальной скоростью. Такая форма отмечается при паркинсонизме после травмы или энцефалита.
Человек частично утрачивает контроль над движениями, мышцами и телом в целом. Это происходит в результате поражения черной субстанции, в которой происходит соединение между обоими полушариями и обеспечивается ориентация в пространстве.
Сосудистый паркинсонизм
Редкой формой патологии является сосудистый паркинсонизм, как вторичное поражение церебральной ткани. Причиной возникновения болезни считается ишемический или геморрагический генез нарушений связи между базальными узлами, средним мозгом и фронтальными долями.
Распространенность данного расстройства не превышает 15% всех случаев патологии. Наиболее частой причиной является артериопатия вследствие гипертонической болезни.
Поражение мелкого калибра церебральных сосудов может представлять собой гипертоническую, сенильную микроангиопатию, амилоидную ангиопатию, васкулит и васкулопатии (СКВ, узелковый полиартериит), а также наследственное поражение сосудов.
Крупные церебральные артерии могут быть поражены атеросклерозом или менинговасулярным сифилисом. Кроме того кардиогеннаяэмболия, гипокическая энцефалопатия, артериовенозная мальформация, коагулопатии и антифосфолипидный синдром также могут оказывать негативное воздействие на сосуды мозга.
Сосудистая форма обладает некоторыми особенностями. Для него характерно двустороннее поражение, симметричная симптоматика, отсутствие дрожания в покое, неэффективность дофаминергических средств, выраженная клиника в аксиальных отделах и ногах, ранее изменение походки, а также отсутствие дискинезии при продолжительном использовании леводопы.
Из сопутствующих симптомов стоит выделить появление на ранних сроках псевдобульбарного синдрома тяжелой формы, расстройства мочеиспускания нейрогенного характера, деменции, мозжечковой атаксии и очаговой симптоматики.
Лекарственный паркинсонизм
Причиной появления лекарственного паркинсонизма являются препараты – нейролептики и другие средства, способные тормозить дофаминовые рецепторы (циннаризин, метоклопрамид), и симпатолитики (резерпин), которые способны истощать запасы дофамина в пресинапсе.
Лекарственная форма отличается быстрым прогрессированием, наличием в анамнезе приема определенного лекарственного средства, двусторонней клиникой, которая отмечается на симметричных участках тела.
Кроме того не отмечается типичный тремор в покое, а присутствует постуральное дрожание. Важной особенностью является регрессия клинических проявлений после прекращения дальнейшего приема препарата.
Однако стоит понимать, что процесс уменьшения выраженности симптомов может происходить на протяжении нескольких месяцев, а в некоторых случаев занимает годы.
Если проявления не отличаются высокой интенсивностью, патология может постепенно прогрессировать, разрушая все большее количество нейронов. В таком случае даже после отмены лекарственного средства могут продолжать присутствовать симптомы заболевания.
Идиопатический паркинсонизм
Хроническое разрушение дофаминовых нейронов хронического течения может провоцировать развитию такой патологии, как первичный или другими словами идиопатический паркинсонизм.
Патология отмечается после 60-ти лет и требует постоянной медикаментозной поддержки, учитывая тот факт, что является неизлечимой.
Типичными признаками данной формы считается асимметрия симптомов, когда клинические проявления наблюдаются с одной стороны. Начало проявлений может быть представлено легким дрожанием пальцев рук, слегка заметным торможением функции речи и отсутствие непроизвольных движений при ходьбе.
Идиопатическая форма также характеризуется нехваткой сил и энергии, разбитостью, психоэмоциональными нарушениями и бессонницей. Кроме того привычные ранее действия вызывают затруднения для их выполнения.
Дрожь в руках начинается с пальцев и может переходить на нижние конечности. «Движения» пальцев рук напоминают перекатывания чего-либо, а в ногах дрожание может беспокоить лишь одну конечность.
Тремор усиливается при нарушении психоэмоционального равновесия, когда появляется чувство беспокойства и возбужденности. Наоборот, уменьшение выраженности дрожания отмечается во время сна. Двигательная активность существенно не страдает, однако приносит некий дискомфорт при выполнении.
Вторичный паркинсонизм
В случае, когда паркинсонизм становится осложнением определенной патологии, в процессе патогенеза которой отмечаются метаболические нарушения и структурные изменения, следует заподозрить вторичную форму.
Причиной ее развития могут стать сосудистые и инфекционные поражения тканей мозга, ЧМТ, интоксикации, вызванные длительным приемом лекарственных средств, гидроцефалия, а также онкологические новообразования мозга.
Вторичная форма наблюдается значительно реже болезни Паркинсона и имеет определенные отличительные признаки. К ним стоит отнести отсутствие дрожания в состоянии покоя, недостаточный эффект от такого лекарственного препарата, как леводопа, быстрое появление нарушения когнитивных функций и присутствие клинических симптомов пирамидного и мозжечкового происхождения.
Клиника вторичного паркинсонизма обусловлена причиной его развития, что ухудшает прогноз для жизни. Кроме поражения нервных клеток черного вещества, отмечается дисфункция некоторых звеньев связи корковых, подкорковых и стволовых структур, благодаря которым обеспечивается двигательная активность.
Стоит отметить, что диагностика требует тщательного исследования и выявления истинной причины появления болезни. Так, возможно, вторичный паркинсонизм может быть следствием появления новообразования в полости черепа, что после оперативного вмешательства улучшит состояние больного.
Также в случае приема на протяжении продолжительного отрезка времени определенных лекарственных средств (нейролептиков) можно заподозрить постепенное появление данного расстройства.
В процессе диагностики необходимо помнить, что паркинсонизм может развиваться после перенесенной травмы или энцефалита в прошлом. В связи с этим патология требует тщательного сбора анамнеза с учетом клинических проявлений и состояния пациента.
Токсический паркинсонизм
Поражение нейронов головного мозга может стать следствием длительной интоксикации различными вещества, например, оксидом углерода, ртутью, ФОС, метанолом, свинцом и многими другими. Наиболее часто наблюдаются интоксикации из-за воздействия марганца, сероуглеродом и гербицидами.
Токсический паркинсонизм также может развиваться после длительного приема героина и «экстази», которые используются для получения наркотического действия. Кроме того необходимо учитывать, что поражение стритума отмечается под воздействием метилового спирта, а черная субстанция разрушается под влиянием МФТП, гексана и свинца. Реже всего встречается поражение бледного шара в результате действия угарного газа, цианидов или марганца.
В зависимости от локализации пораженного участка мозга развиваются определенные клинические симптомы, и наблюдается различный ответ на прием леводопы.
Токсическая форма может регрессировать или находится на одной стадии при условии прекращения воздействия патологического фактора. Но под влиянием марганца, а также после его прекращения отмечается медленное прогрессирование паркинсонизма и нарастание симптомов.
Ювенильный паркинсонизм
Отдельной формой первичного паркинсонизма наследственного генеза является ювенильная форма. Наиболее подробно он изучался только на протяжении последних 10-15-ти лет.
Женщины страдают чаще. Что характерно патология поражает родственников вследствие передачи по аутосомно-доминантному типу. Первые клинические проявления могут наблюдаться в 15-35 лет, в редких случаях паркинсонизмом болеют дети более раннего возраста.
Ювенильный паркинсонизм имеет ряд особенностей, среди которых нужно выделить отсутствие и других психических нарушений даже при длительном течении. Однако для патологии характерно появление повышенного сухожильного рефлекса в сочетании с пирамидными симптомами.
Заболевание может прогрессировать на протяжении нескольких десятков лет, а также стоит отметить, что прогноз относительно благоприятный.
Ген, мутации которого является причиной развития ювенильной формы, был открыт в последние годы 20-го столетия. Данный ген кодирует белок паркин, который располагается в цитозоле и Гольджи. При ювенильной форме патологии паркин отсутствует во всех церебральных клеточных структурах.
Марганцевый паркинсонизм
«Манганизм» представляет собой клинический синдром, характеризующийся повышенным уровнем марганца. Впервые о нем заговорили еще в середине 19-го столетия, когда у добытчиков руды появилось нарушение походки, речевой функции, повышенное слюноотделение и скудность лицевой мимики.
Марганцевый паркинсонизм развивается в результате длительного вдыхания соединений марганца. Это может наблюдаться у сварщиков, производителей стали и аккумуляторов, бактерицидных средств и бензина.
Помимо этого стоит учитывать, что марганцевая интоксикация может нарастать при долгом парентеральном питании, почечной или печеночной недостаточности, а также при регулярных сеансах гемодиализе.
Основными клиническими проявлениями патологии является замедление движений, скованность мышц, «петушиная» походка, падения и дисфункция речи.
В процессе исследования МРТ отмечается визуализация скопления марганца в области базальных узлов. Марганцевый паркинсонизм не поддается терапевтическому влиянию леводопы, поэтому в лечении применяются хелатирующие агенты. Стоит помнить, что даже после прекращения воздействия марганца на организм, данного расстройства может продолжать прогрессировать до нескольких лет.
Постэнцефалитический паркинсонизм
Эпидемический энцефалит даже в легкой степени может иметь клинические проявления нарушения ЦНС в виде медленно нарастающего замедления движения, тремора и скованности мышц.
Постэнцефалитический паркинсонизм может выражаться эндокринными, сосудистыми или психогенными симптомами. Они наблюдаются в острой стадии энцефалита и даже при коматозной форме. Помимо этого не стоит забывать, что энцефалит проявляется гриппоподобной формой, окулолетергической, психосенсорной или гиперкинетической формах, что в сочетании с симптомами существенно снижает шанс на выздоровление.
При постэнцефалитической форме отмечается повышение рефлексов сухожилий и остальные симптомы пирамидной недостаточности.
Необходимо отметить, что для данной формы патологии характерны окулогирные кризы, когда взгляд фиксируется вверх на протяжении минут или часов, причем голова запрокинута назад.
Кроме этого к симптомам криза может присоединяться сбой конвергенции и аккомодации, в результате прогрессирующего супрануклеарного паралича.
Атипичный паркинсонизм
Существует атипичный паркинсонизм, при котором отмечается появление клинических симптомов, не присущих другим формам патологии. Так, «синдром паркинсонизма плюс» основан на прогрессировании надъядерного паралича.
В 80% случаев он проявляется симметричным синдромом данного расстройства без дрожания, разгибанием головы, дискретными признаками гипокинезии, ригидности мышц конечностей и минимальным терапевтическим эффектом от приема леводопы.
Кроме того атипичной форме характеризуется вертикальным параличом зрачка с положением «внизу», когда он изменяет свое положение в процессе пассивного движения головой (феномен «кукольных глаз»).
Для паркинсонизма присущи частые падения, псевдобульбарные нарушения с речевой дисфункцией и изменением тембра голоса, особенно в начале заболевания.
В процессе прогрессии надъядерного паралича отмечается апраксия открытия глаз, изменение мимики в форме поднятых бровей, немного приоткрытого рта и западения носогубных складок. Деменция лобного типа выражается уменьшением мотивации, нарушением психоэмоционального состояния с частыми депрессиями, снижением внимания и особенно памяти.
[46], [47], [48], [49], [50], [51], [52], [53], [54], [55], [56]
Симптоматический паркинсонизм
В результате воздействия различных вредных факторов может наблюдаться симптоматический паркинсонизм. К ним относятся лекарства, такие как препараты лития, вальпроат натрия, препараты, снижающие артериальное давление и угнетающие рвотный рефлекс, флуоксетин и нейролептики.
Клиника паркинсонизма может отмечаться при действии токсических веществ на организм, например, МФТП, метанола, марганца или окиси углерода.
Симптоматическая форма наблюдается при эндокринной патологии, когда гормоны в крови изменяют свой качественный и количественный состав, а также при метаболических нарушениях. Это могут быть кальцификаты базальных узлов или дисфункция щитовидной железы.
Не стоит забывать о генетической предрасположенности, когда отмечается мутация определенного гена, что вызывает появление нарушений и заболеваний. В эту группу относится синдром Галлервордена-Шпатца, хорея Гентингтона и другие.
Причиной появления клинических признаков могут стать перенесенные инфекционные болезни, которые способны оказывать негативное воздействие на нервную систему, например, нейросифилис, энцефалит или СПИД.
Источник
Над статьей доктора
Полякова Т. А.
работали
литературный редактор
Елена Бережная,
научный редактор
Сергей Федосов
Дата публикации 14 ноября 2017Обновлено 19 июля 2019
Определение болезни. Причины заболевания
Болезнь Паркинсона — это одно из самых распространенных нейродегенеративных заболеваний, поражающее преимущественно дофамин-продуцирующие (дофаминергические) нейроны в определенной области мозга, называемой чёрной субстанцией с накоплением в клетках белка альфа-синуклеина и особых внутриклеточных включений (телец Леви). Это заболевание — самая частая причина синдрома паркинсонизма (80% всех случаев). Распространенность болезни Паркинсона составляет около 140 (120-180) случаев на 100 000 населения.[1] Заболевание чаще всего проявляет себя после 50 лет, однако нередки случаи дебюта болезни и в более раннем возрасте (с 16 лет). Мужчины страдают немного чаще женщин.
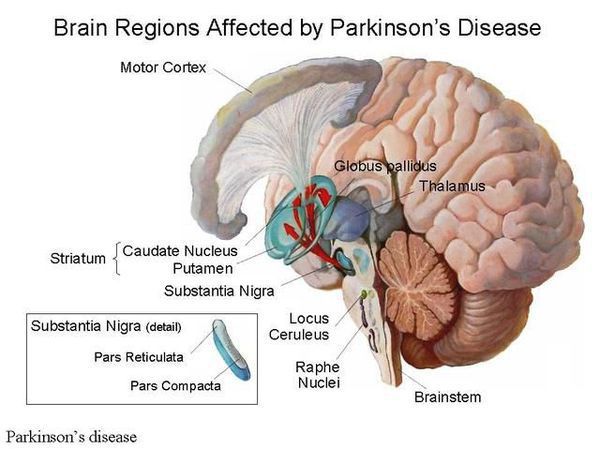
Причина остается в значительной степени неизвестной. Предполагается, что на возникновение заболевания влияют генетические факторы, внешняя среда (возможное воздействие различных токсинов), процессы старения. Генетические факторы имеют доминирующее значение при раннем развитии болезни Паркинсона. Молодые пациенты с этим заболеванием и с семейной историей болезни с большей вероятностью переносят гены, связанные с болезнью Паркинсона, такие, как SNCA, PARK2, PINK1 и LRRK2. В одном из последних исследований показано, что 65% людей с ранним началом болезни Паркинсона в возрасте до 20 лет и 32% людей с началом от 20 до 30 лет имели генетическую мутацию, которая, как полагают, увеличивает риск развития болезни Паркинсона.[2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы болезни Паркинсона
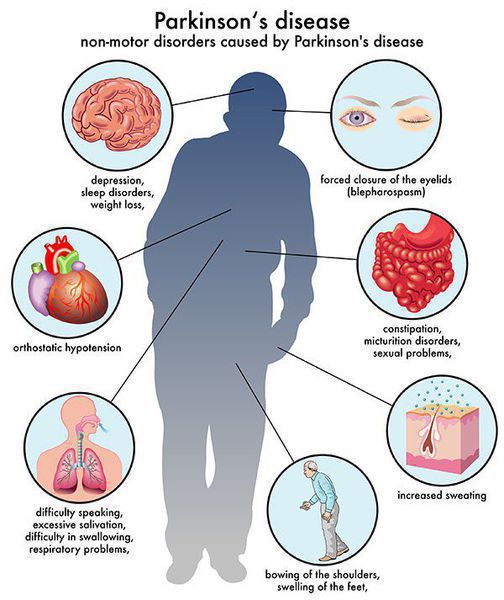
Многие симптомы болезни Паркинсона не связаны с движением. Немоторные («невидимые симптомы») болезни Паркинсона распространены и могут влиять на повседневную жизнь больше, чем более очевидные трудности с движением. Они могут включать:
- нарушение обоняния;
- расстройства сна;
- когнитивные симптомы (снижение памяти, легкомысленность);
- запор;
- расстройства мочеиспускания;
- повышенное потоотделение;
- сексуальную дисфункцию;
- усталость;
- боль (особенно в конечностях);
- покалывание;
- беспокойство и депрессию.[3]
В начале заболевания нередко ставится неверный диагноз — плечелопаточный периартрит, проявляющийся болью и напряжением в мышцах руки и спины.
Синдром паркинсонизма является основным клиническим проявлением болезни Паркинсона, его симптомы:[1]
- замедленность всех движений;
- истощаемость быстрых повторяющихся движений в руках и ногах;
- скованность мышц (мышечная ригидность);
- дрожание рук и ног (но почти никогда — головы), наиболее выражено в покое;
- неустойчивость при ходьбе;
- укорочение длины шага и шарканье при ходьбе, топтание на месте, застывания при ходьбе, отсутствие cодружественных движений руками при ходьбе.
Вначале симптомы возникают только с одной стороны тела, но постепенно приобретают двусторонний характер. Симптомы остаются выраженными на той стороне, где возникли в начале заболевания. Симптомы на другой стороне тела часто не становятся такими же тяжелыми, как симптомы на начальной стороне. Движения становятся все более замедленными (основной симптом паркинсонизма). Симптомы заболевания колеблются в течения дня и зависят от многих факторов.
Патогенез болезни Паркинсона
Болезнь Паркинсона относится к группе синуклеинопатий, так как избыточное накопление в нейронах альфа-синуклеина приводит к их гибели. Повышенный уровень альфа-синуклеина может быть следствием нарушения внутриклеточной системы клиренса белков, осуществляемого лизосомамии и протеосомами. У пациентов обнаружено нарушение функционирования указанной системы, среди причин которого указывают старение, окислительный стресс, действие воспаления, токсины окружающей среды. Клетки гибнут предположительно из-за активации генетически запрограмированного механизма (апоптоза).[4]
Классификация и стадии развития болезни Паркинсона
Болезнь Паркинсона классифицируется по форме, стадии и темпу прогрессирования заболевания.
В зависимости от преобладания в клинической картине того или иного симптома выделяют следующие формы:[1]
1. Смешанная (акинетико-ригидная-дрожательная) форма характеризуется наличием всех трёх основных симптомов в разном соотношении.
2. Акинетико-ригидная форма характеризуется выраженными признаками гипокинезии и ригидности, к которым обычно рано присоединяются нарушения ходьбы и постуральная неустойчивость, при этом тремор покоя отсутствует или выражен минимально.
3. Дрожательная форма характеризуется доминированием в клинической картине тремора покоя, признаки гипокинезии уходят на второй план.

Для характеристики стадий Болезни Паркинсона используется шкала Хен–Яра, 1967:
- на 1-й стадии акинезия, ригидность и тремор выявляются в конечностях с одной стороны (гемипаркинсонизм);
- на 2-й стадии симптоматика становится двусторонней;
- на 3-й стадии присоединяется постуральная неустойчивость, но сохраняется способность к самостоятельному передвижению;
- на 4-й стадии симптомы паркинсонизма резко ограничивают двигательную активность;
- на 5-й стадии в результате дальнейшего прогрессирования заболевания больной оказывается прикованным к постели.
Выделяют три варианта темпа прогрессирования заболевания:
- При быстром смена стадий заболевания от первой к третьей занимает 2 года или менее.
- При умеренном — от 2 до 5 лет.
- При медленном — более 5 лет.
Осложнения болезни Паркинсона
Болезнь Паркинсона — не смертельное заболевание. Человек умирает с ним, а не от него. Однако поскольку симптомы ухудшаются, они могут вызвать инциденты, которые приводят к смерти. Например, в сложных случаях затруднение глотания может привести к тому, что пациенты начнут аспирировать пищу в легкие, что приведет к пневмонии или другим легочным осложнениям. Потеря равновесия может привести к падению, которое, в свою очередь, может привести к серьезным травмам или смерти. Серьезность этих инцидентов во многом зависит от возраста пациента, общего состояния здоровья и стадии заболевания.
На более поздних стадиях заболевания проявляются более выраженные симптомы болезни Паркинсона: дискинезия (непроизвольные движения или подергивание частей тела, которые могут возникнуть в результате длительного использования леводопы, застывания (внезапное отсутствие возможности двигаться) или семенящая походка (короткие, почти бегущие шаги, которые как будто ускоряются сами по себе).
Следует помнить, что болезнь Паркинсона очень индивидуальна по своему течению и у каждого протекает по своему сценарию.
Диагностика болезни Паркинсона
Паркинсонизм относится к числу тех расстройств, которые можно диагностировать на расстоянии, особенно при развёрнутой картине заболевания. Однако диагностировать болезнь Паркинсона на ранней стадии сложно. Ранняя и точная диагностика заболевания очень важна для разработки лучших стратегий лечения и поддержания высокого качества жизни как можно дольше. В практике возможна недооценка или переоценка болезни Паркинсона. Невролог, специализирующийся на расстройствах движения сможет поставить наиболее точный диагноз. Первоначальная оценка проводится на основе анамнеза, неврологического обследования с использованием специальных тестов для оценки симптомов заболевания. Неврологическое обследование включает в себя оценку координации, ходьбы и мелких моторных задач, оценку нейропсихологического статуса.
Практика получения второго мнения в значительной степени зависит от личного выбора пациента. Но имейте в виду, что болезнь Паркинсона часто трудно диагностировать точно, особенно когда симптомы незначительно выражены. Простейшего диагностического теста нет, и примерно 25% диагнозов болезни Паркинсона неверны. Болезнь Паркинсона начинается с мало видимых симптомов, поэтому многие врачи, которые не обучены в сфере двигательных расстройств, не могут поставить точный диагноз. На самом деле даже лучшие неврологи могут ошибаться. Если врач не имеет особого опыта в этой области, то необходимо консультироваться со специалистом по расстройствам движения. Хороший невролог поймет ваше желание подтвердить диагноз. Второе мнение может помочь принять своевременно правильные решения относительно диагноза и терапии.
Лечение болезни Паркинсона
Несмотря на то, что излечения болезни Паркинсона не существует, есть множество методов, которые могут позволить вести полноценную и продуктивную жизнь на многие годы вперед. Многие симптомы могут облегчаться лекарствами, хотя со временем они могут утратить свою эффективность и вызвать нежелательные побочные эффекты (например, непроизвольные движения, известные как дискинезия).
Существует несколько методов лечения, замедляющих появление моторных симптомов и улучшающих двигательные функции. Все эти методы лечения предназначены для увеличения количества дофамина в головном мозге либо путем его замещения, либо продления эффекта дофамина путем ингибирования его распада. Исследования показали, что терапия на ранней стадии может задержать развитие двигательных симптомов, тем самым улучшая качество жизни.[5]
На характер и эффективность лечения влияет ряд факторов:
- выраженность функционального дефицита;
- возраст больного;
- когнитивные и другие немоторные нарушения;
- индивидуальная чувствительность к препаратам;
- фармакоэкономические соображения.
Задача терапии при болезни Паркинсона — восстановить нарушенные двигательные функции и поддержать оптимальную мобильность в течение максимально длительного периода времени, сведя к минимуму риск побочных действий препаратов.[1]
Существуют также хирургические вмешательства, такие, как глубокая стимуляция мозга, подразумевающая имплантацию электродов в мозг. Из-за рисков, присущих этому типу лечения, большинство пациентов исключают данный метод лечения до тех пор, пока лекарства, которые они принимают, больше не дают им значимого облегчения. Обычно этот метод лечения проводится у пациентов с длительностью заболевания от четырех лет, получающих эффект от лекарств, но имеющих моторные осложнения, такие, как: значительное «отключение» (периоды, когда лекарство плохо работает и симптомы возвращаются) и/или дискинезии (неконтролируемые, непроизвольные движения). Глубокая стимуляция мозга лучше всего работает в отношении таких симптомов, как: скованность, медлительность и тремор, не работает с целью коррекции устойчивости, застывания при ходьбе и немоторных симптомах. Данное лечение может даже усугубить проблемы с памятью, поэтому хирургия не рекомендуется для людей с когнитивными расстройствами.[6]
Различные новые способы введения леводопы открывают дополнительные возможности терапии. Сегодня используется интестинальный (кишечный) дуодопа-гель, который уменьшает ежедневные периоды «выключения» и дискинезию у пациентов с прогрессирующей болезнью Паркинсона благодаря постоянному неимпульсному режиму введения препарата.[7]
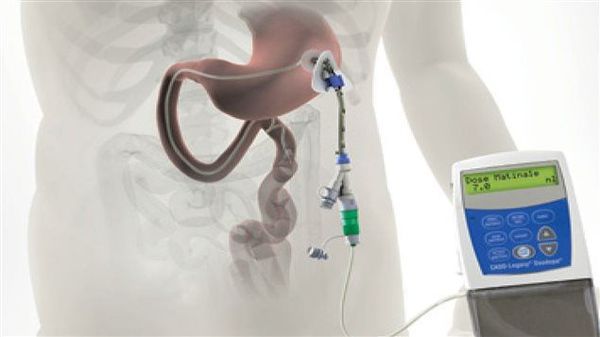
Исследуется альтернативный подход, использование допаминовых продуцирующих клеток, полученных из стволовых клеток. Хотя терапия стволовыми клетками имеет большой потенциал, требуется больше исследований, прежде чем такие клетки могут стать инструментом в лечении болезни Паркинсона.[8][9]
По мере прогрессирования болезни Паркинсона возможности хранения и буферизации дофамина в мозге становятся все более скомпрометированными, сужая терапевтическое окно для терапии и приводя к колебаниям двигательной системы человека. Апоморфин в виде помпы доставляет подкожную инфузию в течение дня для лечения флуктуаций (феномены «ON-OFF») у пациентов с болезнью Паркинсона, которые недостаточно контролируются пероральным антипаркинсоническими препаратами. Эта система используется постоянно, чтобы обеспечить мозг непрерывной стимуляцией.
Прогноз. Профилактика
Болезнь Паркинсона уникальна для каждого человека, никто не может предсказать, какие симптомы появятся и когда именно. Существуют общее сходство картины прогрессирования болезни, но нет никакой гарантии, что то, что наблюдается у одного, будет у всех с аналогичным диагнозом. Некоторые люди оказываются в инвалидных колясках; другие все еще участвуют в марафонах. Некоторые не могут застегнуть ожерелье, в то время как другие делают ожерелья вручную.
Пациент может сделать всё, чтобы активно повлиять на течение болезни Паркинсона и, по крайней мере, на одну очень вескую причину: ухудшение симптомов часто значительно медленнее у тех, кто проявляет позитивную и активную позицию по отношению к своему состоянию, чем те, кто этого не делает. В первую очередь рекомендуется найти врача, которому доверит пациент, и который будет сотрудничать по развивающемуся плану лечения. Снижение стресса обязательно — стресс ухудшает каждый симптом болезни Паркинсона. Рекомендуются занятия образовательного направления: рисование, пение, чтение стихов, рукоделие, изучение языков, путешествия, работа в коллективе, занятия общественной деятельностью.
К сожалению, даже если адекватно подобрать медикаментозную терапию, это не гарантирует того, что клетки перестанут гибнуть при болезни Паркинсона. Терапия должна быть направлена на создание благоприятных условий для двигательной активности с учётом индивидуальных особенностей клинической картины заболевания. Как показывают результаты многочисленных исследований, профессиональная двигательная реабилитация является необходимым условием для замедления прогрессирования заболевания и улучшения его прогноза. На сегодняшний день по данным клинических исследований показана эффективность реабилитационной программы по протоколам LSVT LOUD, LSVT BIG, теоретическая основа которых сводится к развитию нейропластичности вещества мозга. Она направлена на коррекцию дрожания, ходьбы, постуры, равновесия, мышечного тонуса и речи.[10]
Реабилитационные методики должны быть направленные не только на поддержание сохранившихся двигательных способностей, но и выработку новых навыков, которые бы помогали человеку с болезнью Паркинсона преодолевать ограниченность его физических возможностей, чему способствует программа танцевально-двигательной терапии при болезни Паркинсона, работающая более чем в 100 сообществах по всему миру, включая Россию. Танцевальная терапия позволяет частично решить конкретные проблемы болезни Паркинсона: потеря равновесия, ухудшение координации, шаркающая походка, тремор, застывания, социальная изоляция, депрессия и повышенный уровень тревожности.
Согласно американскому исследованию с участием 52 больных болезнью Паркинсона, регулярная практика аргентинского танца уменьшает симптомы болезни, улучшает баланс и улучшает выполнение сложных движений при болезни Паркинсона.[11]
Источник
