Пародонтальный синдром при общих заболеваниях организма
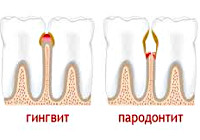
Заболевания пародонта – группа болезней, сопровождающихся поражением твердых и мягких тканей, окружающих зубы. При остром пародонтите пациенты жалуются на кровоточивость, отечность, болезненность десен, наличие гнойного отделяемого из пародонтальных карманов. При пародонтозе происходит равномерная резорбция кости, признаки воспаления отсутствуют. Идиопатические заболевания пародонта сопровождаются лизисом костной ткани. Диагностика заболеваний пародонта включает сбор жалоб, клинический осмотр, рентгенографию. Лечение предполагает ряд терапевтических, хирургических и ортопедических мероприятий.
Общие сведения
Заболевания пародонта – нарушение целостности тканей пародонта воспалительного, дистрофического, идиопатического или неопластического характера. По данным статистики, заболевания пародонта встречаются у 12-20% детей в возрасте 5-12 лет. Хронический пародонтит выявляют у 20-40% людей до 35 лет и у 80-90% населения в возрасте после 40 лет. Пародонтоз встречается в 4-10% случаев. Наиболее высокий показатель распространенности заболеваний пародонта наблюдается среди пациентов старших возрастных групп. При инсулинозависимом сахарном диабете поражение пародонта определяется у 50% больных. Также выявлена корреляционная связь между выраженностью пародонтита и длительностью течения сахарного диабета 1 типа. Исследования, проведенные в разные годы, показывают рост заболеваемости с прогрессом цивилизации. Идиопатические заболевания пародонта чаще диагностируют у мальчиков до 10 лет. Прогноз при заболеваниях пародонта зависит от причин развития, наличия сопутствующей патологии, уровня гигиены, своевременности обращения пациентов в медицинское учреждение.

Заболевания пародонта
Причины и классификация
Основная причина заболеваний пародонта воспалительного характера – пародонтопатогены: Porphyromonas gingivalis, Actinomycetes comitans, Prevotella intermedia. Под влиянием их токсинов происходит альтерация зубоэпителиального соединения, которое служит барьером, препятствующим проникновению инфекционных агентов в направлении корня зуба. Причины идиопатических заболеваний пародонта до конца не выяснены. Ученые считают, что в основе Х-гистиоцитозов лежит иммунопатологический процесс. Весомая роль отводится генетической предрасположенности. Пародонтоз, как правило, является одним из симптомов гипертонии, нейрогенных или эндокринных нарушений.
Опухолевидные заболевания пародонта развиваются в результате хронического раздражения мягких тканей разрушенными стенками зубов, острыми краями глубоко посаженных коронок, неправильно смоделированными кламмерами съемного протеза. Провоцирующими факторами служат гормональные сдвиги, возникающие вследствие нарушения секреции гормонов надпочечниками, щитовидной и поджелудочной железами, дефицит микроэлементов и витаминов, стрессовые ситуации. Неблагоприятными местными условиями, способствующими возникновению заболеваний пародонта, являются патологии прикуса, скученность зубных рядов, аномалии положения отдельно стоящих зубов. Локализированный пародонтит развивается в результате артикуляционной перегрузки зубов, что нередко наблюдается у пациентов с вторичной адентией.
5 основных категорий
- Гингивит. Воспаление тканей десны.
- Пародонтит. Воспалительное заболевание пародонта, при котором наблюдается прогрессирующая деструкция мягких тканей и кости.
- Пародонтоз. Дистрофическое поражение пародонта. Протекает с равномерной резорбцией кости. Признаки воспаления отсутствуют.
- Идиопатические заболевания пародонта. Сопровождаются прогрессирующим лизисом тканей.
- Пародонтомы. К этой группе относят опухоли и опухолевидные процессы.
Симптомы заболеваний пародонта
При пародонтите легкой степени тяжести симптомы заболевания пародонта слабо выражены. Периодическая кровоточивость возникает во время чистки зубов, при употреблении жесткой пищи. В ходе осмотра выявляют нарушение целостности зубоэпителиального соединения, присутствуют пародонтальные карманы. Зубы неподвижны. Вследствие оголения корня зуба возникает гиперестезия. При пародонтите средней степени тяжести наблюдается выраженная кровоточивость, глубина пародонтальных карманов – до 5 мм. Зубы подвижны, реагируют на температурные раздражители. Зубные перегородки разрушаются до 1/2 высоты корня. При воспалительном поражении пародонта 3 степени пациенты указывают на гиперемию, отечность десен. Пародонтальные карманы достигают более 6 мм. Определяют подвижность зубов 3 степени. Резорбция кости в участке поражения превышает 2/3 высоты корня.
При обострении заболеваний пародонта воспалительного характера возможно ухудшение общего состояния, слабость, повышение температуры. При пародонтозе (дистрофическом заболевании пародонта) возникает убыль кости. Признаков воспаления нет, слизистая плотная, розовая. При осмотре обнаруживают множественные клиновидные дефекты. Зубные ячейки атрофируются постепенно. На начальном этапе заболевания пародонта дистрофического характера неприятных ощущений не возникает. У пациентов со средней степенью тяжести пародонтоза появляются жжение, зуд, гиперестезия. При тяжелой степени заболевания пародонта из-за потери костной ткани между зубами образуются промежутки – тремы. Наблюдается веерообразное расхождение коронок.
Пародонтомы – доброкачественные опухолевидные и опухолевые заболевания пародонта. При фиброматозе появляются плотные безболезненные разрастания без изменения цвета десны. Ангиоматозный эпулис представляет собой грибовидное выпячивание мягкоэластической консистенции красного цвета. В отдельную группу выделяют идиопатические заболевания пародонта, сопровождающиеся прогрессирующим лизисом тканей. У пациентов возникают глубокие пародонтальные карманы с гнойным отделяемым. Зубы становятся подвижными, смещаются.
На начальной стадии болезни Хенда-Шюллера-Крисчена развивается гиперплазия десневого края. В дальнейшем образуются язвенные поверхности. Зубы приобретают патологическую подвижность. Из пародонтальных карманов выделяется гнойный экссудат. Синдром Папийона-Лефевра – дискератоз подошв и ладоней. После прорезывания временных зубов у пациентов с этим синдромом возникают признаки гингивита. Вследствие прогрессирующего пародонтолизиса зубы становятся подвижными, появляются патологические карманы. После выпадения постоянных зубов разрушение костной ткани прекращается. При болезни Таратынова происходит постепенное замещение костной ткани разросшимися клетками ретикулоэндотелиальной системы с повышенным количеством эозинофильных лейкоцитов. Начинается все с гингивита, но вскоре образуются патологические карманы, заполненные грануляциями. Наблюдается патологическая подвижность зубов.
Диагностика заболеваний пародонта
Диагностика заболеваний пародонта сводится к сбору жалоб, составлению анамнеза, проведению физикального обследования, рентгенографии. При осмотре пациентов с заболеваниями пародонта врач-стоматолог оценивает состояние мягких тканей, определяет целостность зубоэпителиального прикрепления, наличие и глубину пародонтальных карманов, степень подвижности зубов. Для выбора этиотропной терапии воспалительных заболеваний пародонта проводят бактериологическое исследование содержимого десневых карманов.
При пародонтозе с помощью реопародонтографии определяют сниженное количество капилляров, низкий уровень парциального давления кислорода, что свидетельствует об ухудшении трофики пародонта. Решающее значение при постановке диагноза «заболевания пародонта» имеют результаты рентгенографии. При патологии пародонта воспалительного характера на рентгенограмме обнаруживают участки остеопороза, деструкции костной ткани. При хроническом течении заболеваний пародонта наблюдается горизонтальная резорбция кости. Об абсцедировании свидетельствуют участки вертикальной деструкции.
Идиопатические заболевания пародонта протекают с лизисом и образованием в костной ткани полостей овальной формы. При пародонтозе наряду с разрежением кости развиваются склеротические изменения. Для дифдиагностики заболеваний пародонта, сопровождающихся прогрессирующим пародонтолизисом, назначают биопсию. При эпулисе на рентгенограмме обнаруживают очаги остеопороза, деструкцию кости с нечеткими контурами. Признаки периостальной реакции отсутствуют. Дифференцируют разные формы заболеваний пародонта между собой. Пациента обследует стоматолог-терапевт. При опухолевых процессах показана консультация хирурга-стоматолога. В случае выявления идиопатических заболеваний пародонта осмотр проводят педиатр, гематолог, эндокринолог, стоматолог.
Лечение заболеваний пародонта
Выбор индивидуальной схемы лечения заболеваний пародонта зависит от этиологии и степени тяжести поражения. При пародонтите назначают профессиональную чистку, ревизию пародонтальных карманов, противовоспалительную и антибиотикотерапию. Из хирургических вмешательств в стоматологии проводят кюретаж, гингивотомию. Зубы 3-4 степени подвижности подлежат удалению. Действенными ортопедическими мероприятиями при заболеваниях пародонта являются шинирование и избирательное пришлифовывание.
С помощью временных шин удается зафиксировать подвижные зубы, что способствует более равномерному распределению жевательной нагрузки. Для улучшения кровоснабжения при пародонтозе используют физиотерапию – вакуум- и гидротерапию, электрофорез. При гигантоклеточном эпулисе новообразование удаляют в пределах здоровых тканей вместе с надкостницей. В отношении фиброматозного и ангиоматозного эпулиса придерживаются выжидательной тактики, так как после устранения местных раздражающих факторов может наблюдаться регресс новообразования.
При идиопатических заболеваниях пародонта назначают симптоматическое лечение – кюретаж пародонтальных карманов, гингивотомию, выскабливание патологического очага с введением остеоиндуктивных препаратов. При подвижности 3-4 степени зубы подлежат удалению с последующим протезированием. При болезни Папийона-Лефевра лечение симптоматическое – прием ретиноидов, смягчающих кератодермию и замедляющих лизис костной ткани. Для предотвращения инфицирования участка поражения назначают антисептики в виде ротовых ванночек, антибиотики. Прогноз при заболеваниях пародонта зависит не только от характера патологии, уровня гигиены, наличия вредных привычек и генетической предрасположенности, но и от своевременности обращения пациентов в медицинское учреждение, адекватности проводимого лечения.
Источник
Автор Предложить Статью На чтение 12 мин. Опубликовано 21.06.2015 13:59
Обновлено 21.11.2016 19:38
 Взаимосвязь заболевания пародонта с заболеваниями внутренних органов
Взаимосвязь заболевания пародонта с заболеваниями внутренних органовКак известно, генерализованный пародонтит является полиэтиологичным заболеванием, связанным с заболеваниями внутренних органов. Выделяют ряд общесоматических факторов, сопровождающих развитие заболевания: системные иммунологические дисбалансы, минералодефицитные состояния, обменные трофические нарушения, токсические влияния на пародонт. Воспалительные заболевания пародонта, протекающие на фоне соматической патологии, имеют длительное хроническое течение, зачастую устойчивое к лечению, и, несмотря на совершенствование методов диагностики, широкий арсенал консервативных и хирургических методов лечения и возросшее внимание к профилактике, остаются значимой проблемой современной стоматологии.
В общий блок причинных факторов риска развития заболеваний пародонта фоновые и сопутствующие заболевания, к числу которых относят неполноценное питание, заболевания желудочно-кишечного тракта, сердечно-сосудистой, нейрогуморальной систем, аллергию, иммунодефицит, вредные привычки — курение и злоупотребление алкоголем, загрязнение окружающей среды и профессиональные вредности. Подобную полиморбидность у людей, страдающих генерализованным пародонтитом, следует рассматривать как негативную коморбидность, когда наличие у больных соматической патологии, ослабляющей защитные силы организма создает условия для повреждающих воздействий на пародонт со стороны как имеющейся в полости рта микрофлоры, так и эндогенных пародонтопатогенных факторов.
Современная стоматология рассматривает генерализованные формы воспалительных заболеваний пародонта как сочетанную патологию полости рта и внутренних органов. Одно из первых мест, как по распространенности, так и по степени заинтересованности в патологии полости рта занимают такие заболевания желудочно-кишечного тракта, как язвенная болезнь желудка и двенадцатиперстной кишки. Выяснение взаимосвязей и взаимовлияний заболеваний внутренних органов и пародонта существует как актуальная проблема для стоматологии, так и для гастроэнтерологии. Хронические заболевания органов пищеварения часто сопровождаются стоматологической патологией и имеют свои маркеры в полости рта.
Десна, являясь составной частью пародонта, включенного в зубочелюстную систему полости рта, служащей началом пищеварительного тракта, отражает общее состояние системы пищеварения. Состояние зубов, пародонта и слизистой оболочки полости рта (СОПР) как начального отдела пищеварительного тракта тесно взаимосвязано с состоянием пищевода, желудка, кишечника и пищеварительных желез. Не требует подтверждения и тот факт, что анатомо-физиологическое и гистологическое строение тканей пародонта и пищеварительного тракта близко друг к другу, а общность иннервации и гуморальной регуляции дают предпосылки для вовлечения тканей пародонта в патологический процесс при заболеваниях желудочно-кишечного тракта. Они, в свою очередь, могут сопровождаться поражениями органов полости рта. Изменение состава и физических свойств слюны, происходящее при заболеваниях желудочно-кишечного тракта рассматриваются как прямая и косвенная причины поражения пародонта, а тяжесть течения заболевания желудка и двенадцатиперстной кишки, определяет тяжесть хронического генерализованного пародонтита.
Заболевания желудка и двенадцатиперстной кишки — гастродуоденит, язва желудка и двенадцатиперстной кишки — нередко обнаруживаются при обследовании пациентов с тяжелыми, рефрактерными формами воспалительных заболеваний пародонта. Выводы ученных по этой тематике изменялись параллельно с эволюцией взглядов на этиологию и патогенез язвенной болезни желудка и двенадцатиперстной кишки.
Известно, что основным показателем клеточного обновления эпителиоцитов выступает апоптоз — сложный тонкорегулируемый процесс, при котором отдельные клетки подвергаются самодеструкции. В норме эпителиоциты желудка обладают высокой пролиферативной способностью. Пародонтит легкой и средней степени тяжести характеризуется нарастанием изменений изучаемых показателей. Сохраняющаяся высокая пролиферативная активность эпителиоцитов над апоптозом клеток позволяет рассматривать данный процесс как патологию с возможной компенсацией патологического процесса под влиянием терапии. При пародонтите тяжелой степени наблюдается срыв механизмов адаптации тканей пародонта и желудка, который выражается в уменьшении значений индекса пролиферации и увеличении индекса апоптоза эпителиоцитов, что влечет за собой угнетение репаративных и трофических процессов в слизистой оболочке. У таких больных имеется абсолютное преобладание апоптоза над восстановительными процессами в эпителии, что позволяет сделать заключение о прогрессирующем течении заболевания с отсутствием условий для стабилизации процесса. При этом общей патоморфологической картиной, определяющей течение и прогноз хронического заболевания, в том числе и пародонтита, является выраженность нарушений клеточного обновления эпителиоцитов пищеварительного тракта, что может быть использовано как в целях доклинической диагностики заболевания, так и для определения его течения и прогноза.
С увеличением длительности заболевания желудка и двенадцатиперстной кишки у обследованных возрастают пародонтальный индекс и распространенность, заболеваний пародонта. В свою очередь, патологическая подвижность зубов, наблюдаемая при пародонтите, приводит к неполноценной обработке пищи в полости рта, что отражается на сократительно-секреторной функции желудочно-кишечного тракта. Полученные результаты позволяют раскрыть более тонкие механизмы прогнозирования возникновения и течения хронического генерализованного пародонтита у больных с сочетанной патологией желудочно-кишечного тракта. Общей патоморфологической картиной, определяющей течение и прогноз хронического заболевания, в том числе и пародонтита, является выраженность нарушений клеточного обновления эпителиоцитов пищеварительного тракта, что может быть использовано как в целях доклинической диагностики заболевания, так и для определения его течения и прогноза.
Многочисленные клинические случаи свидетельствуют о том, что заболевания желудочно-кишечного тракта сопровождаются патологическими изменениями тканей пародонта. Патология полости рта диагностируется у 92% больных с заболеваниями пищеварительной системы, и в основном она представлена заболеваниями пародонта. В свою очередь, при обследовании пациентов с воспалительными заболеваниями пародонта в сочетании с хроническим гастритом отмечается, что у них на первом месте по частоте встречаемости стоит хронический катаральный гингивит (65%). Генерализованный пародонтит легкой степени — второе по частоте встречаемости заболевание пародонта у больных хроническим гастритом, у 10% — пародонтит средней степени тяжести и у 4% — тяжелый генерализованный пародонтит. Изучение пародонтологического анамнеза у данной группы пациентов дало возможность обнаружить постепенное (в течение 3-7 и более лет) нарастание тяжести патологии в полости рта на фоне развития хронического гастрита. Причем, особенностью воспалительных заболеваний пародонта на фоне хронического гастрита является синхронизация периодов обострения патологии пародонта и желудка, которые чаще наблюдались в осеннее и весеннее время.
Особенностью заболеваний пародонта на фоне хронического поражения желудочно-кишечного тракта является более ранняя, чем у лиц без соматической патологии, генерализация патологического процесса. На ранних стадиях в патологический процесс вовлекается пародонт всех зубов, выявляются более интенсивные явления воспаления, нередко сопровождающиеся выделением гноя из пародонтальных карманов. У больных с сочетанной гастродуоденальной патологией течение пародонтита часто носит непрерывно рецидивирующий характер, отмечается резистентность к традиционной терапии, ремиссия заболевания отличается нестойкостью. Главной особенностью заболеваний пародонта на фоне хронического поражения желудочно-кишечного тракта является более ранняя, чем у лиц без фоновой патологии, генерализация патологического процесса, т.е. уже на ранних стадиях в патологический процесс вовлекается пародонт всех зубов, отмечаются более интенсивные явления воспаления, нередко сопровождающиеся выделением гноя из пародонтальных карманов.
Иванов В.С. (2001) отмечает, что распространенность заболеваний пародонта у лиц с язвенной болезнью и хроническими гастритами более чем в полтора раза выше, нежели у здоровых лиц. Установлено, что воспалительно-деструктивные изменения тканей пародонта протекают значительно активнее на фоне язвенной болезни. В последние годы большое значение в развитии язвенной болезни придается инфекционному агенту — Helicobacter pylori. Современные исследователи оценивают его как фактор, оказывающий влияние на течение воспалительных заболеваний пародонта. В некоторых работах для обозначения таких поражений вводится специальный термин — Нр-ассоциированное заболевание пародонта.
Согласно некоторым оценкам, до 50% населения во всем мире инфицированы этим микроорганизмом. У большинства людей заражение происходит в молодом возрасте (до 20 лет), в то время как частота инфицирования взрослого населения составляет около 0,5% в год. Наблюдается обратная зависимость между социально-экономическим положением человека и распространенностью инфекции, вызванной H.pylori. В некоторых развивающихся странах большинство детей инфицируется H.pylori уже к 10-летнему возрасту, а к середине жизни возбудитель обнаруживается практически у каждого человека. В экономически развитых странах распространенность этой инфекции значительно ниже. В США, странах Европы и Океании инфицировано около 1/3 населения, большую часть которой составляют лица старшей возрастной группы. В странах Восточной Европы H.pylori обнаруживается у 40-70% населения, а в России — у 50-80%. Несколько крупных эпидемиологических исследований указывают на более высокую распространенность инфекции у мужчин, чем у женщин (в среднем на 5-20%).
Helicobacter pylori — микроаэрофильная грамотрицательная бактерия, имеющая изогнутую S-образную или слегка спиралевидную форму. При культивировании на искусственных питательных средах принимает форму палочки, а при длительной культивации — коккоидную форму. Длина бактерии составляет 2,5-3,5 мкм, ширина — 0,5-1,0 мкм. Наиболее благоприятными условиями существования геликобактера являются температура 37-42°С и pH среды 6-8. При более низких значениях pH (4-6) бактерии сохраняют свою жизнеспособность, но прекращают рост и размножение. Бактериальная клетка окружена хлопьевидным слоем геля (гликокаликсом). Гликокаликс представляет собой гликопротеидный полианионный гель, поддерживающийся матрицей состоящий на 99% из воды. Он служит своеобразным анионным полимерным диффузионным барьером. Разрушение гликокаликса приводит к повреждению бактериальной клетки, а в дальнейшем — к ее гибели. Гликокаликс является своеобразным депо для уреазы фермента, синтезируемого H.pylori и играющего важную роль в защите бактерий от неблагоприятного влияния кислого желудочного содержимого, осмотического фактора и ферментативных воздействий. Благодаря нитевидным выростам гликокаликса микроорганизм может прикрепляться к микроворсинкам желудочного эпителия.
На одном из полюсов клетки H.pylori расположены от 2 до 6 мономерных жгутиков, с помощью которых осуществляется движение бактерий. Установлено, что H.pylori продуцирует ферменты уреазу, щелочную фосфатазу, глюкофосфатазу, протеазу, муциназу, фосфолипазу, супероксиддисмутазу, а также гемолизин, вакуолизирующий цитотоксин, белок, ингибирующий секрецию соляной кислоты, и белки-адгезины.
Естественной средой обитания геликобактерий является слизь желудка. Благодаря своему строению и продукции указанных веществ геликобактерии способны преодолевать защитные барьеры желудка, прикрепляться к клеткам желудочного эпителия, колонизировать его слизистую оболочку, повреждать ее и вызывать развитие хронического патологического процесса. Геликобактер может проникать внутрь эпителиоцитов, что способствует хронизации инфекции и снижению эффективности эрадикационной терапии. Внутриклеточный пул H.pylori таким образом поддерживает стабильность внеклеточной популяции возбудителя.
Под действием неблагоприятных факторов, в частности антибактериальной терапии, образуются коккоидные формы H.pylori. Это может быть связано как с дегенеративными; изменениями, так и с переходом в неактивную фазу. Коккоидные формы микроорганизма устойчивы к внешним воздействиям, способны выживать в просвете кишечника, однако утрачивают способность к репродукции. Попав в благоприятные условия, они вновь превращаются в полноценные вегетативные формы и могут колонизировать слизистую оболочку желудка.
Источником инфекции, вызванной H.pylori, является человек — больной или бактерионоситель. Геликобактерии могут обнаруживаться в слюне, испражнениях, зубном налете. Возбудитель передается оральнооральным или фекально-оральным путем. He исключается попадание H.pylori в организм с микроаэрозолем, который образуется при разговоре или кашле.
Инфицирование H.pylori обычно происходит в молодом возрасте. Однако то или иное заболевание обычно развивается только спустя несколько десятков лет. В течение этого длительного периода инкубации в организме хозяина развивается иммунный ответ на проникновение возбудителя. Иммунные реакции не в состоянии ликвидировать инфекцию, однако могут иметь важное значение в развитии болезни.
Инфицирование H.pylori стимулирует как местную, так и системную продукцию антител. Специфические антитела поступают не только в кровь, но и в подслизистый слой желудка, где связываются с бактериями и нейтрализуют их токсины. В слизистой оболочке желудка наблюдаются усиленная продукция преимущественно IgA-антител, обладающих способностью предотвращать адгезию геликобактерий. Таким образом, именно IgA принадлежит основная роль в защите от инфекции, вызванной H.pylori. Однако при хроническом геликобактериозе защитная функция антител класса А оказывается недостаточной.
Особенности течения хронического генерализованного пародонтита у больных с язвенной болезнью желудка и двенадцатиперстной кишки зависят не только от продолжительности и характера течения основного заболевания, но и от степени инфицированности Helikobacter pylori слизистой, оболочки желудка и двенадцатиперстной кишки. Ряд исследователей рассматривают присутствие этого возбудителя в полости рта как источник реинфекции слизистой оболочки желудка у больных язвенной болезнью двенадцатиперстной кишки. Иммунологические исследования таких пациентов свидетельствуют, что изолированный патологический процесс сопровождается существенными изменениями местного иммунитета. Кроме того, терапия язвенной болезни включает прием антибиотиков, которые снижают иммунитет, ведут к образованию устойчивых штаммов бактерий, нарушению биоценоза полости рта. Поэтому рациональная терапия стоматологических заболеваний на фоне язвенной болезни предусматривает учет показателей, определяющих иммунитет полости рта, и включение иммунокорректирующих препаратов.
В отличие от этого, в результате изучения показателей стоматологического статуса детей с гастродуоденальной патологией, ассоциированной с Helikobacter pylori, было установлено, что распространенность кариеса у детей не зависит от инфицировапности. В то же время интенсивность кариеса в отличие от распространенности у обследованного контингента детей связана с НР-статусом полости рта. У пациентов с сопутствующей гастродуоденальной патологией выявлена высокая распространенность заболеваний пародонта, причем у детей с хроническим антральным гастритом, ассоциированным с Helikobacter pylori, отмечается меньшая степень их клинических проявлений и склонность к хронизации воспалительного-процесса. У всех пациентов был выявлен хронический катаральный гингивит, при этом у детей с Helikobacter pylori ассоциированной патологией желудочно-кишечного тракта он протекал, по данным бактериоскопического исследования, на фоне 100% обремененности слизистой оболочки десны Helicobacter pylori.
Таким образом, изучение этиопатогенеза заболеваний пародонта показало, что местные механизмы генерализованного пародонтита в осоновном расшифрованы. В настоящее время они рассматриваются не только как воспаление пародонта, вызванное микрофлорой зубной бляшки, а как реакция всего организма на воздействие бактериальной инфекции или как проявление соматических заболеваний, которые приводят к глубоким изменениям внутренней среды организма и, как правило, к структурному поражению тканей пародонта. Предложены теории «бактериальной бляшки», «травматической артикуляции», выяснено первостепенное участие в повреждении тканей пародонта аутоиммунной агрессии. Однако остается непонятным, каким образом самые разные по природе местные и общие факторы приводят к однотипным узколокализованным поражениям пародонта.
К их числу можно отнести и генетически детерминированные особенности организма, в частности, групповую принадлежность крови. Система АВО является системой сбалансированного полиморфизма, что является одним из средств, повышающих приспособительные возможности популяций, обеспечивая их устойчивость к неблагоприятным факторам среды, а также к болезням. Вместе с тем, различия в адаптивных возможностях лиц с разными группами крови системы АВО не носят фатального характера, а доля влияния групповой принадлежности крови на частоту их связи с болезнями составляет от 10 до 30% от влияния всех факторов.
Источник
