Полиартрит код диагноза по мкб
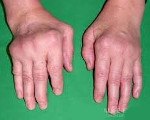
Как распознать полиартрит?
Анамнез особенно важен в диагностике ряда острых инфекций, предшествующих полиартриту, например инфекций, протекающих с типичными экзантемами (краснуха, парвовирусная инфекция) или проявляющихся острыми кишечными или урогенитальными расстройствами (сальмонеллёз, дизентерия, хламидиоз). Следует принимать во внимание эпидемиологический анамнез, особенно в случае недавнего пребывания пациента в регионах, неблагополучных по артритогенным инфекциям. Иногда, главным образом в случае спондилоартритов, диагностическое значение имеет семейный анамнез. Ценную информацию можно получить при анализе сопутствующих заболеваний и способах их лечения (аллергические реакции на лекарственные препараты, вакцины и сыворотки). Должны быть выяснены особенности локализации полиартрита, особенности болевых ощущений (ночные боли свидетельствует о значительно выраженном артрите и / или поражении костных структур), другие возможные жалобы, например парестезии (сопутствующее поражение периферической нервной системы) или мышечная слабость (и этом случае должны проводиться тесты, объективно оценивающие силу отдельных мышц).
Непосредственное обследование больного с полиартритом
Определённое диагностическое и дифференциально-диагностическое значение имеют локализация полиартрита, его сочетание с поражением других анатомических структур опорно-двигательного аппарата, а также с внесуставными изменениями.
- Полиартрит с симметричным (или близким к симметричному) поражением лучезапястных суставов и суставов пальцев (пястно-фаланговых и проксимальных межфаланговых). Наиболее частые причины – РА, псориаз, острые вирусные инфекции (парвовирус В19, краснуха, гепатит В), аллергические и анафилактические реакции. Может встречаться также при СКВ, СЗСТ, системных васкулитах, гиперпаратиреозе.
- Полиартрит с поражением дистальных межфаланговых суставов кистей. Наиболее частая причина псориатический, в ряде случаев – РеА. Сходные изменения можно отметить при мультицентрическом ретикулогистиоцитозе и эрозивном остеоартрозе.
- Полиартрит с «осевым» поражением суставов пальца (одновременное поражение всех трёх суставов одного пальца). Наиболее частые причины серонегативные спондилоартриты, саркоидоз.
- Полиартрит с поражением суставов кистей и выраженным диффузным мягким отёком (теносиновит). Наиболее частые причины – ремиттирующий серонегативный симметричный синовит, сопровождающийся мягким отёком: РА (у пожилых пациентов), ревматическая полимиалгия, синдром «полиартрит пальмарный апоневрозит», СЗСТ.
- Полиартрит с поражением сочленений костей аксиального скелета (грудино-ключичные суставы, суставы грудины, грудино-рёберные сочленения, лонное сочленение, крестцово-подвздошные сочленения). Наиболее частые причины – серонегативные спондилоартриты, синдром SAPHO, бруцеллёз.
- Полиартрит крупных и средних суставов преимущественно нижних конечностей в сочетании с энтезитами (особенно пяточных областей) и/или с теносиновитом сухожилий пальцев (дактилит). Наиболее частые причины – серонегативные спондилоартриты; саркоидоз.
- Полиартрит в сочетании с поражением поясничного отдела позвоночника и / или крестцово-подвздошных сочленений. Наиболее частая причина серонегативные спондилоартриты.
Ценное значение для установления нозологической принадлежности полиартрита имеет обнаружение определённых «внесуставных» проявлений при объективном исследовании пациентов.
[16], [17], [18], [19], [20], [21], [22], [23], [24], [25]
Изменения со стороны кожи, слизистых оболочек, ногтей и околосуставных мягких тканей
Псориаз кожи и ногтей. Необходим осмотр «скрытых» локализаций (волосистая часть головы, подмышечные впадины, промежность, ягодичные складки, пупок). Наиболее характерные виды псориатического поражения ногтей множественные точечные дефекты (ноготь в виде напёрстка) и подногтевой гиперкератоз.
Кератодермия подошв, ладоней характерна для РеА, синдрома SAPHO (эритематозные пятна, трансформирующиеся в пустулы, а затем в конусовидные роговые папулы или в толстые, покрытые корками бляшки).
Кореподобная пятнистая эритематозная сыпь на груди, животе и проксимальных отделах конечностей у пациентов с лихорадкой и полиартритом. Типична для синдрома Стилла. Сыпь «расцветает» во время пика лихорадки. Характерен феномен Кебнера: потирание кожи в «подозрительном» месте приводит к образованию стойкого участка покраснения, эритематозные высыпания на щеках и носу («бабочка») характерны для СКВ, а также типичны для острой парвовирусной инфекции.
Стойкая эритематозная пятнистая сыпь или эритематозные папулы с чешуйками, расположенные над суставами. Характерна для дерматомиозита (нередко сочетается с периорбитальным отеком и эритематозными иаменениями век), её можно наблюдать также при СКВ, СЗСТ. Фиолетово-красные выпуклые очаги на лице («ознобленная волчанка»): узелки буровато-синюшного цвета, мелкие или более крупные. Характерны для саркоидоза. Саркоидные узелки характеризуются наличием «пылинок» при диаскопии.
Сетчатое (древовидное) ливедо типичное проявление АФС, СКВ, некоторых видов системных васкулитов (узелковый полиартериит).
Пальпируемая пурпура (слегка возвышающаяся над кожей геморрагическая сыпь, не связанная с тромбоцитопенией) характерна в первую очередь для геморрагического васкулита, однако может встречаться при других васкулитах с вовлечением сосудов мелкого калибра: криоглобулинемическом васкулите, гранулематозе Вегенера, синдроме Чарджа-Стросса, микроскопическом полиангиите.
Точечные безболезненные некрозы кожи в области мякоти пальцев кистей и вокруг ногтевого ложа (дигитальный артериит) типичны для РА. Их можно отмечать при системных васкулитах.
Кольцевидную эритему наблюдают при СКВ, лаймской болезни. При острой ревматической лихорадке кольцевидная эритема (обычно в виде множественных элементов) возникает на коже туловища и проксимальных отделов конечностей, на лице. Она может исчезать в течение нескольких часов, но рецидивировать или «охраняться стойко после стихания остальных проявлений заболевания. Кольцевидная эритема может быть одним из видов кожных проявлений при так называемой подострой красной волчанке. При лаймской болезни кольцевидная эритема (единичный элемент) – этап развития диффузного эритематозного пятна, появляющегося в месте укуса клеща.
Ксантелазмы, ксантомы над суставами и сухожилиями наблюдают при гирерхолестеринемии.
Язвы, некрозы кожи в области голеней характерны для РА, болезни Крона, системных васкулитов, особенно криоглобулинемического васкулита.
Болезненные рецидивирующие, самозаживающие язвы в области наружных половых органов, мошонки типичны для болезни Бехчета.
Диффузная гиперпигментация кожи с бронзовым оттенком – признак гемихроматоза.
Синевато-фиолетовая. грифельно-серая окраска ушных раковин, хрящей носа патогномонична для охроноза (характерны также тёмное окрашивание мочи, пота и слёзной жидкости).
Локальное утолщение кожи и мягких тканей в области проксимальных межфаланговых суставов кистей. Различают два варианта:
- «фиброзные подушечки пальцев» (утолщение отмечают только над тыльной стороной сустава);
- пахидактилия (утолщение отмечают по всему периметру сустава).
Узловатую эритему наблюдают при многих заболеваниях, но в сочетании с полиартритом она характерна прежде всего для саркоидоза. При ревматических болезнях её отмечают редко.
Подагрические подкожные тофусы, расположенные обычно в области локтевых суставов, на ушных раковинах, на пальцах кистей, безболезненны. Можно отмечать просвечивающее через кожу белесоватое крошковидное содержимое. Самый удобный объект для подтверждения диагноза подагры (исследование содержимого в поляризационном микроскопе для выявлении кристаллов уратов).
Ревматоидные узелки располагаются обычно в области локтевых суставов, на разгибательной поверхности предплечий, на пальцах кистей. Безболезненны, выявляются у больных с серопозитивным вариантом РА. Могут располагаться субпериостально, в этом случае неподвижны. Внешне сходные узелки можно обнаружить при амилоидозе, подагре, гиперхолестеринемии, СКВ, кальцинозе мягких тканей, анулярной гранулёме (кожное заболевание), мультицентрическом ретикулогистиоцитозе.
Рецидивирующий афтозный стоматит типичен для болезни Бехчета. Его можно диагностировать при СКВ, болезни Крона.
Безболезненные эрозии слизистой оболочки полости рта характерны для РеА. Очаговые изменения слизистой оболочки полости рта возможны при псориазе.
Цирцинарный (кольцевидный) баланит (везикулы с последующим образованием безболезненных эрозий) характерен для РеА.
Единичные или множественные безболезненные геморрагические макулы или папулы характерны для гонореи. Подобную сыпь можно наблюдать также при менингококковом сепсисе.
[26], [27], [28], [29], [30], [31], [32], [33], [34], [35]
Изменения глаз
- Иридоциклит (передний увеит) характерен для серонегативных спондилоартритов, ювенильных артритов, болезни Бехчета.
- Сухой кератоконъюнктивит типичен для синдрома и болезни Шёгрена.
- Острый конъюнктивит присущ РеА.
- Эписклерит, склерит можно отмечать при РА, системных васкулитах.
[36], [37], [38], [39], [40]
Лабораторные исследования
К числу минимально необходимых лабораторных исследований, применяемых для диагностики и дифференциальной диагностики воспалительных заболеваний суставов основным признаком которых является полиартрит, относят общий анализ крови, цитологический анализ ликвора, биохимический анализ крови (концентрация мочевой кислоты, холестерина, креатинина, кальция, фосфора, железа, активность трансаминаз, ЩФ, КК и др.), определение СРБ, ревматоидного и АНФ в сыворотке крови. Другие исследования (микробиологические, иммунологические, исследование ликвора на кристаллы и пр.) проводятся по показаниям.
Источник
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Полиартрит.
Полиартрит
Описание
Полиартрит. Множественное воспаление суставов. Возможно как одновременное, так и последовательное поражение нескольких суставов. Причиной развития являются иммунные нарушения, нарушения обмена, а также некоторые специфические и неспецифические инфекции. Полиартрит проявляется болями, отечностью, гиперемией и гипертермией в области поражения. Диагноз выставляется на основании лабораторных данных, результатов рентгенографии, КТ, МРТ, сцинтиграфии, микробиологического и цитологического исследования суставной жидкости. Лечение консервативное.
Дополнительные факты
Полиартрит – последовательное или одновременное воспаление нескольких суставов. Может быть самостоятельным заболеванием или развиваться вследствие других болезней, травм, иммунных нарушений и нарушений обмена веществ. Проявляется болями, нарушением функции, отеком суставов, локальной гиперемией и гипертермией. Болевой синдром, как правило, имеет волнообразный характер, боли усиливаются в ночные и утренние часы. Явления острого полиартрита полностью обратимы; при хронических полиартритах в суставах развиваются необратимые патологические изменения.
Нарушение функции может быть обусловлено как болью, так и изменениями в тканях. При легких формах заболевания трудоспособность сохраняется, при тяжелых – ограничивается или утрачивается. Полиэтиологичность полиартрита обусловливает важность точной клинической диагностики и подбора адекватных методов лечения с учетом причины, формы и варианта течения болезни. В зависимости от причины развития полиартрита лечение данной патологии могут осуществлять травматологи, ортопеды, ревматологи, терапевты, инфекционисты, венерологи и врачи других специальностей.
Различают несколько форм ревматоидного полиартрита. Классическая форма достаточно медленно прогрессирует, сопровождается зеркальным поражением крупных и мелких суставов. При моно- и олигоартрите поражается один или несколько суставов; чаще страдают коленные суставы. При синдроме Фелти воспаление суставов сочетается с увеличением селезенки. При псевдосептической форме наблюдается выраженная лихорадка, ознобы, проливные поты и васкулиты; симптомы со стороны суставов выражены слабо или отсутствуют. Для ювенильного ревматоидного артрита характерно раннее начало (в подростковом возрасте). При суставно-висцеральной форме поражение суставов сочетается с тяжелыми патологическими изменениями внутренних органов: сердца, почек, легких, а также нервной системы и сосудов.
Ведущими клиническими симптомами ревматоидного полиартрита являются боли и деформации суставов. Чаще всего поражаются мелкие суставы кисти и пальцев. В большинстве случаев наблюдается симметричность (зеркальность) поражения. Болезнь начинается постепенно, на ранних стадиях пациенты чувствуют лишь умеренную или незначительную утреннюю скованность. В последующем присоединяются волнообразные боли в суставах (артралгии), чувство онемения, атрофия мышц, потливость, повышение температуры тела, похолодание и жжение в области рук и ног, а также изменение формы и увеличение размера суставов.
Наряду с суставами, патологические изменения возникают и в других органах, в первую очередь – в легких, почках и сердце. У 50% пациентов выявляются нарушения со стороны сердечно-сосудистой системы (перикардиты, васкулиты, атеросклероз), у некоторых больных формируются пороки сердца. Возможен очаговый нефрит, при тяжелом прогрессирующем течении полиартрита развивается амилоидоз. Со стороны дыхательной системы могут наблюдаться плевриты и поражения интерстициальной ткани. Поражение нервной системы может проявляться в виде цервикального миелита, множественных мононевритов, сенсорно-моторной нейропатии и компрессионной нейропатии. У ряда пациентов выявляется патология органов зрения: периферическая язвенная кератопатия, склерит, эписклерит и сухой кератоконъюнктивит.
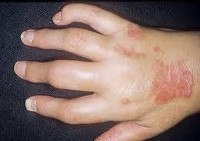
Полиартрит
Симптомы
Ассоциированные симптомы: Боль в колене. Боль в пальцах ног. Ломота в суставах. Лихорадка. Недомогание. Ограничение амплитуды движений. Озноб. Потливость. Слабость в ногах.
Диагностика
Тактика лечения зависит от причины развития заболевания, поэтому в процессе диагностики врач уделяет особое внимание сбору анамнеза, жалобам и особенностям клинической картины заболевания. Так, постепенное начало и симметричное поражение мелких суставов должно вызвать подозрение на ревматоидный полиартрит, наличие псориаза – на псориатический полиартрит При этом учитывается возможность сочетания нескольких заболеваний или нетипичного течения полиартрита (например, поражение нескольких крупных суставов при ревматоидной форме болезни).
Диагноз уточняют на основании данных рентгенографии, УЗИ суставов, сцинтиграфии, МРТ, КТ, исследования синовиальной жидкости, биохимического анализа крови, теста на скорость оседания эритроцитов, определения уровня креатинина, определения уровня АСТ, анализа мочи и теста на ревматоидный фактор. Следует учитывать, что отрицательный результат теста на ревматоидный фактор (РФ) не является основанием для исключения ревматоидного полиартрита, поскольку у 30% пациентов с этим заболеванием РФ не определяется (в таких случаях говорят о серонегативном ревматоидном полиартрите).
При наличии показаний больных направляют на дополнительные исследования внутренних органов: УЗИ органов брюшной полости, ЭКГ Для исключения кристаллического полиартрита выполняют биопсию синовиальной оболочки сустава. При подозрении на специфический полиартрит (сифилитический, гонорейный, туберкулезный, дизентерийный) назначают консультации соответствующих специалистов: венеролога, фтизиатра и инфекциониста, а также проводят специальные тесты, в том числе ПЦР, реакцию Вассермана, микрореакцию преципитации, бактериоскопию, тест на иммуноферментный анализ и пр.
Лечение
Лечение ревматоидного полиартрита комплексное, направленное на борьбу с болевым синдромом, восстановление функции суставов и замедление прогрессирования болезни. Для уменьшения воспаления и болей назначают НПВП. При наличии инфекции используют антибактериальные средства. Применяют плазмаферез. В тяжелых случаях в полость воспаленных суставов вводят кортикостероиды. При неэффективности перечисленных методов лечения применяют базисные препараты.
При ревматоидном полиартрите часто развивается остеопороз, поэтому пациентам с профилактической целью назначают специальную диету с высоким содержанием кальция, а также витамин Д и препараты кальция. Для сохранения функции суставов применяют массаж, ЛФК и физиолечение: фонофорез, электрофорез и аппликации димексида. При выраженных деформациях и неэффективности консервативной терапии осуществляют хирургические вмешательства.
При лечении реактивных полиартритов используют симптоматические средства, способствующие ликвидации болевого синдрома и уменьшению воспаления. Терапия обменных и инфекционных полиартритов предполагает обязательное лечение основного заболевания в сочетании с приемом препаратов симптоматического действия. Применяют НПВП, анальгетики и кортикостероиды, при необходимости назначают антигистаминные средства, антибиотики и иммунодепрессанты.
Большое значение в терапии полиартритов различной этиологии имеют физиопроцедуры, способствующие уменьшению болей, отека и воспаления в суставах. Используют массаж, фонофорез, ультразвук, УВЧ, озокерит, парафин, магнитотерапию и баротерапию. Пациентов направляют на ЛФК. Лечение хронических полиартритов осуществляют курсами, обычно весной и осенью – в период сезонных обострений. При отсутствии противопоказаний назначают санаторно-курортное лечение.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Ревматоидный артрит является хроническим системным заболеванием соединительной ткани с преимущественным поражением периферических (синовиальных) суставов по типу деструктивно–эрозивного полиартрита. Серонегативный ревматоидный артрит имеет код по МКБ № М05.8, ревматоидный артрит серонегативный – М06.0. Вероятный ревматоидный артрит в МКБ определён с кодом М05.9, М06.4, М06.9. Ревматологи Юсуповской больницы с помощью новейших методов исследования устанавливают точный диагноз, своевременно назначают адекватное лечение.

Чтобы избежать лишних обследований, придерживаются следующей тактики:
- Уточняют истинную локализацию поражения (сустав или околосуставные структуры);
- Определяют характер поражения (преобладание воспалительного или дегенеративного процесса);
- Выясняют распространённость поражения (локальное, ограниченное или генерализованное);
- Проводят дифференциальную диагностику.
Эти диагностические задачи врачи решают, прежде чем остановиться на диагнозе ревматоидный артрит. Во время лечения пациенты находятся в палатах с европейским уровнем комфорта. Они обеспечены диетическим питанием и индивидуальными средствами личной гигиены. Тяжёлые случаи ревматоидного артрита обсуждают на заседании Экспертного Совета. В его работе принимают участие кандидаты и доктора медицинских наук, врачи высшей категории. Ведущие специалисты коллегиально вырабатывают тактику ведения пациентов.
Причины и механизмы развития ревматоидного артрита
По каким причинам развивается ревматоидный артрит, учёные до сих пор не установили. Заболевание настолько распространено, что ему выделили отдельную главу в МКБ. Считается, что ревматоидный артрит вызывают следующие факторы:
- Отягощённая наследственность – склонность к аутоиммунным заболеваниям в семье, наличие определённого класса антител гистосовместимости;
- Перенесенные инфекционные заболевания (корь, паротит, респираторно-синцитиальная инфекция, гепатит В, вирусы герпеса всех типов, (цитомегаловирус), ретровирусы, Эпштейн-Барр);
- Переохлаждение, интоксикация, стрессы, гормональные сбои, некоторые лекарственные препараты.
Сосуды синовиальной оболочки реагируют на появление неизвестного антигена и переработку его макрофагами. Повышается проницаемость сосудов, за пределы сосудистого русла выходят активированные форменные элементы (Т–лимфоциты). Это сопровождается повышенной цитокининов – веществ межклеточного взаимодействия. При ревматоидном артрите вырабатывается много цитокинов с провоспалительным, деструктивным действием:
- Фактор некроза опухоли–a (ФНО–a;
- Интерлейкин–1 (ИЛ–1);
- Интерлейкин–6 (ИЛ–6);
- Интерферон–g (ИФ–g).
Продукция цитокинов обеспечивает направленное движение и привлечение в подсиновиальную ткань новых форменных элементов, которые образуют смешанные Т–В–клеточные лимфоцитарные инфильтраты. В–лимфоциты через трансформацию в плазматические клетки обеспечивают синтез антител к собственному агрегированному g–глобулину. Нейтрофилы фагоцирируют ревматоидные факторы артрита, которые попали в синовиальную жидкость. Их могут поглощать макрофаги.
Процессы клеточного взаимодействия и фагоцитоза в прилегающих структурах, синовиальной жидкости сопровождаются разрушением клеток. Происходит выброс большого количества биологически активных веществ – цитокинов, простагландинов, металлопротеиназ. Они поддерживают воспаление и деструкцию суставных тканей.
В конечном итоге происходит разрастание синовиальной ткани, капиллярной сети и образование коллагена. Уменьшается полость сустава. Образующаяся грануляционная ткань разрушает хрящ и «врастает» в субхондральную кость, разрушая её. Это рентгенологически проявляется костными эрозиями. Замещение нормальных составных частей сустава новообразованной соединительнотканной структурой приводит к его деформации и нарушению функции.
Диагностика ревматоидного артрита
Американская коллегия ревматологов приняла следующие диагностические критерии ревматоидного артрита:
- Утренняя скованность в суставах, которая длится час до исчезновения или существенного улучшения;
- Артрит трёх или более суставных зон. Врач должен констатировать наличие припухлости в трёх из семи суставных зон – проксимальных межфаланговых суставах кистей, пястно-фаланговых, лучезапястных, локтевых, коленных, голеностопных, плюснефаланговых суставах;
- Артрит суставов кисти, который проявляется припухлостью в одной из трёх суставных зон кистей (проксимальных межфаланговых, пястно-фаланговых, лучезапястных суставах);
- Симметричный артрит (не обязательна абсолютная симметричность в межфаланговых суставах);
- Ревматоидные узелки, расположенные под кожей на разгибательной поверхности локтевых, межфаланговых суставов кистей. Они имеют плотно–эластичную консистенцию, иногда бывают спаянными с надкостницей, могут увеличиваться или уменьшаться и даже исчезать в течение заболевания в зависимости от активности патологического процесса;
- Обнаружение в сыворотке крови ревматоидного фактора;
- Наличие рентгенологических признаков в виде явной декальцификации кости – костных эрозий на прямых рентгенограммах лучезапястных суставов и кистей.
Для того чтобы поставить диагноз «ревматоидный артрит необходимо наличие четырёх критериев. Если используются первые 4 критерии, их продолжительность должна быть не менее шести недель. На ранней стадии установить диагноз ревматоидного артрита не просто. На протяжении нескольких месяцев врачи лишь подозревать наличие болезни, фактически имея дело «недифференцированным артритом» (код по МКБ10 № M13.1). Под термином «ранний ревматоидный артрит» подразумевается, что длительность процесса не превышает 12 месяцев.
У пациента, который предъявляет жалобы на боли в суставах, позволяют заподозрить ревматоидный артрит, согласно критериям Европейской антиревматической лиги, следующие симптомы:
- Наличие трёх или более припухших суставов;
- Симметричное поражение плюснефаланговых и пястно-фаланговых суставов (определяется по положительному тесту «бокового сжатия»);
- Утренняя скованность, которая по продолжительности превышает 30 минут.
Эти клинические признаки более весомые, если протекают на фоне увеличения скорости оседания эритроцитов.
Инструментальная диагностика ревматоидного артрита
Инструментальные методы исследования не входят в критерии диагноза ревматоидного артрита, но широко применяются со следующей целью:
- Для выявления ранних структурных повреждений, которые позволяют уточнить диагноз в случаях, когда оценка согласно критериям, не даёт однозначных результатов;
- Для верификации диагноза на поздней стадии заболевания, когда активность воспалительного процесса может самопроизвольно снизиться и преобладают явления деструкции костно-хрящевой ткани;
- Для мониторинга ответа на терапию;
- Для оценки темпов прогрессирования структурных повреждений;
- Для верификации структурных нарушений перед ортопедохирургическим лечением и ортезированием.
Для подтверждения диагноза, установления стадии и оценки прогрессирования деструкции в Юсуповской больнице выполняют обзорные рентгенограммы кистей и дистальных отделов стоп. Рентгенографию крупных суставов в качестве рутинного метода не используют и проводят только при наличии конкретных показаний (подозрения на аваскулярный некроз). Рентгенографию органов грудной клетки делают всем больным для выявления ревматоидного поражения органов дыхания и сопутствующих поражений лёгких. Компьютерную томографию лёгких назначают в случае наличия клинического подозрения на связанное с ревматоидным артритом диффузное или очаговое поражение лёгких, заболевание органов грудной клетки, которое может быть причиной поражения суставов, сопутствующую патологию, которая может повлиять на выбор терапии.
Магнитно-резонансная томография является более чувствительным методом выявления синовита в дебюте ревматоидного артрита, чем стандартная рентгенография суставов. Выполняется ультразвуковое исследование суставов кисти и крупных суставов. По его результатам врачи оценивают следующие показатели:
- Утолщение синовиальной оболочки;
- Наличие выпота в суставе;
- Нарушение контура суставной поверхности (соответствует эрозии);
- Изменения в околосуставных тканях (теносиновит).
При энергетическом допплеровском исследовании локализация, распространённость и интенсивность сигнала позволяют судить о выраженности пролиферативного воспаления.
Лечение больных ревматоидным артритом
Основной целью медикаментозной терапии ревматоидного артрита является достижение ремиссии или низкой активности, снижение риска коморбидных заболеваний, которые связаны между собой единым механизмом развития. Лечение пациентов, страдающих ревматоидным артритом, в Юсуповской больнице проводят врачи-ревматологи. К лечебному процессу привлекают специалистов других медицинских специальностей (ортопедов, физиотерапевтов, кардиологов, невропатологов, психологов). Лечение основывается на тесном взаимодействии врача и пациента. Больному рекомендуют избегать факторов, которые могут провоцировать обострение болезни (интеркуррентных инфекций, стресса), стремиться к поддержанию нормальной массы тела, отказаться от курения.
Ревматологи Юсуповской больницы проводят терапию ревматоидного артрита препаратами, зарегистрированными в РФ. Используют 3 группы лекарственных средств:
- Нестероидные противовоспалительные препараты (НПВП);
- Базисные препараты;
- Глюкокортикоиды.
Классические НПВП, являющиеся неселективными ингибиторами ЦОГ–2. Наряду с противовоспалительным действием они обладают выраженными побочными эффектами. Часто развиваются эрозивным процессам в пищеварительном тракте и желудочное кровотечение. При их применении может нарушаться водно–солевой обмен, развиваться артериальная гипертензия. Это проявляется рефрактерностью терапии сопутствующей артериальной гипертонической болезни и сердечной недостаточности.
Средствами выбора являются селективные ингибиторы ЦОГ–2. Но у пациентов, которые ранее перенесли инфаркт или инсульт, они могут вызвать образование тромбов. Они обладают бронхообструктивным действием. Это обстоятельство может привести к развитию «аспириновой» астмы.
Препаратом «первой линии» лечения ревматоидного артрита является метотрексат. Это эффективный препарат с доказанной безопасностью. Пациентам, которые впервые начали лечение, более эффективной и безопасной является монотерапия метотрексатом, чем комбинированное лечение. При наличии противопоказаний или плохой переносимости метотрексата назначают лефлуномид, сульфасалазин. Если эффективность и переносимость таблеток метотрексата недостаточная, назначают подкожно инъекционную форму препарата. На фоне лечения метотрексатом пациенты обязательно принимают не менее 5 мг фолиевой кислоты в неделю. Пациентам с ранним ревматоидным артритом, у которых имеют место факторы риска неблагоприятного прогноза, высокая активность заболевания, резистентным к монотерапии метотрексатом, проводят комбинированную терапию этим препаратом и другими стандартными базовыми препаратами (сульфасалазином, лефлуномидом и гидроксихлорохином).
Лечение низкими или средними дозами глюкокортикоидов в комбинации с базовыми препаратами применяют для купирования обострения до развития эффекта базовых лекарственных средств. По показаниям проводят монотерапию кортикостероидными гормонами. При применении глюкокортикоидов врачи Юсуповской больницы проводят тщательный мониторинг возможных побочных эффектов гормональных препаратов.
В тяжёлых случаях ревматоидного артрита проводят интенсивную терапию. Это может быть «классическая» пульс–терапия, которая заключается во внутривенном введении метилпреднизолона в течение трёх дней и циклофосфамида (или метотрексата). В Юсуповской больнице пациентам с ревматоидным артритом проводят плазмаферез. Процедуру сочетают с введением метилпреднизолона и метотрексата.
Для лечения ревматоидного артрита используют генно-инженерные биологические препараты (ГИБП). К ним относятся инфликсимаб, адалимумаб, этанерцепт, анти- В клеточный препарат – ритуксимаб, блокатор ко-стимуляции Т – лимфоцитов абатацепт и блокатор рецепторов интерлейкина 6 тоцилизумаб. ГИБП применяют при недостаточной эффективности терапии адекватными дозами стандартными лекарственными средствами в течение трёх месяцев и более.
В качестве препаратов для «биологической терапии» используют следующие средства:
- Моноклональные антитела;
- Растворимые рецепторы;
- Антагонисты рецепторов.
В РФ зарегистрирован инфликсимаб. Он представляет собой химерические моноклональные антитела к фактору некроза опухоли–α. Чтобы пройти обследование и адекватную терапию ревматоидного артрита (код по МКБ зависит от вида патологии), звоните по телефону контакт центра Юсуповской больницы и записывайтесь на приём к ревматологу в удобное вам время.
Источник
