Полиэндокринный синдром сопровождающийся нарушениями функции яичников
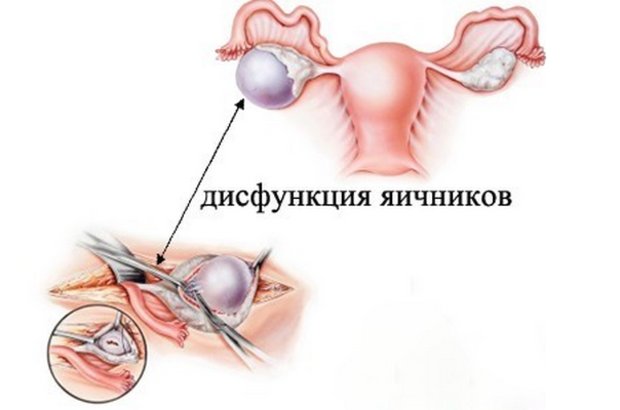
Синдром поликистозных яичников (СПКЯ, известный также как синдром Штейна—Левенталя) - полиэндокринный синдром, сопровождающийся нарушениями функции яичников (отсутствием или нерегулярностью овуляции, повышенной секрецией андрогенов и эстрогенов), поджелудочной железы (гиперсекреция инсулина), коры надпочечников (гиперсекреция надпочечниковых андрогенов), гипоталамуса и гипофиза.
Частота встречаемости.
Хотя при ультразвуковом обследовании брюшной полости яичники, выглядящие как поликистозные, обнаруживаются у 20 % женщин репродуктивного возраста (в том числе и не предъявляющих никаких жалоб), лишь у 5-10 % женщин репродуктивного возраста обнаруживаются клинические признаки, позволяющие ставить диагноз синдрома поликистозных яичников. Он является наиболее частым гормональным расстройством у женщин детородного возраста и одной из ведущих причин женского бесплодия.
Основные симптомы поликистоза яичников следующие:
- Олигоменорея, аменорея – нерегулярные, редкие менструации или полное отсутствие менструаций; те менструации, которые всё же происходят, могут быть патологически скудными или, напротив, чрезмерно обильными, а также болезненными;
- Бесплодие, обычно являющееся результатом хронической ановуляции или олигоовуляции (полного отсутствия овуляций либо овуляция происходит не в каждом цикле);
- Повышенные уровни в крови андрогенов (мужских гормонов), в особенности свободных фракций тестостерона, андростендиона и дегидроэпиандростерона сульфата, что вызывает гирсутизм и иногда маскулинизацию;
- Центральное ожирение — «паукообразное» или «в форме яблока» ожирение по мужскому типу, при котором основная масса жировой ткани концентрируется внизу живота и в брюшной полости;
- Андрогенная алопеция (существенное облысение или выпадение волос по мужскому типу с залысинами по бокам лба, на макушке, происходящее из-за нарушения гормонального баланса);
- Угревая сыпь, жирная кожа, себорея;
- Акантоз (тёмные пигментные пятна на коже, от светло-бежевого до тёмно-коричневого или чёрного);
- Появление стрий (полос растяжения) на коже живота, бёдер, ягодиц, в результате быстрой прибавки массы тела на фоне гормонального дисбаланса;
- Длительные периоды симптомов, напоминающих симптомы предменструального синдрома (отёки, колебания настроения, боль внизу живота, в пояснице, боли или набухание молочных желёз);
- Множественные кисты яичников. Сонографически они могут выглядеть как «жемчужное ожерелье», скопление белёсых пузырьков или «косточки фрукта», рассеянные по всей ткани яичников;
- Увеличение размеров яичников в 1,5—3 раза за счёт возникновения множества мелких кист;
- Утолщённая, гладкая, жемчужно-белая наружная поверхность (капсула) яичников;
- Утолщённый, гиперплазированный эндометрий матки — результат длительного избытка эстрогенов, не сбалансированного адекватными прогестероновыми влияниями;
- Повышенный уровень ЛГ или повышенное соотношение ЛГ/ФСГ: при измерении на 3-й день менструального цикла соотношение ЛГ/ФСГ оказывается больше 1:1;
- Пониженный уровень глобулина, связывающего половые стероиды;
- Гиперинсулинемия (повышенный уровень инсулина в крови), нарушение толерантности к глюкозе, признаки инсулинорезистентности тканей при проведении глюкоза толерантного теста.
Причины возникновения склерополикистоза яичников.
Точные причины развития синдрома неизвестны, однако большое значение придается патологическому снижению инсулин-чувствительности периферических тканей, прежде всего жировой и мышечной ткани (развитию их инсулинорезистентности) при сохранении инсулин-чувствительности ткани яичников. Возможна также ситуация патологически повышенной инсулин-чувствительности ткани яичников при сохранении нормальной чувствительности к инсулину периферических тканей.
В первом случае, как следствие инсулинорезистентности организма, возникает компенсаторная гиперсекреция инсулина, приводящая к развитию гиперинсулинемии. А патологически повышенный уровень инсулина в крови приводит к гиперстимуляции яичников и повышению секреции яичниками андрогенов и эстрогенов и нарушению овуляции, поскольку яичники сохраняют нормальную чувствительность к инсулину.
Во втором случае уровень инсулина в крови нормален, однако реакция яичников на стимуляцию нормальным уровнем инсулина патологически повышена, что приводит к тому же самому результату — гиперсекреции яичниками андрогенов и эстрогенов и нарушению овуляции.
Патологическая инсулинорезистентность тканей, гиперинсулинемия и гиперсекреция инсулина при поликистозе яичников часто (но не всегда) бывают следствием ожирения или избыточной массы тела. Вместе с тем эти явления и сами могут приводить к ожирению, так как эффектами инсулина являются повышение аппетита, повышение отложения жира и уменьшение его мобилизации.
В патогенезе поликистоза яичников придают значение также нарушениям регулирующих гипоталамо-гипофизарных влияний: избыточной секреции ЛГ, аномально повышенному соотношению ЛГ/ФСГ. Состояние может отягощаться и труднее поддаваться лечению при наличии сопутствующей гиперпролактинемии, субклинической или клинически выраженной недостаточности щитовидной железы. Такие сочетания встречаются у этих женщин значительно чаще, чем в общей популяции, что может говорить о полиэндокринной или полиэтиологической природе синдрома Штейна-Левенталя.
Диагностика СПКЯ.
Диагностика склерополикистоза основана на:
- Сборе жалоб у пациентки, общего осмотра, гинекологического осмотра.
- Проведении ультразвукового гинекологического исследования.
- Исследовании уровня гормонов крови.
При проведении лапароскопии достигаются высокие диагностические возможности. Этот метод предполагает осмотр органов малого таза с помощью миниатюрной видеокамеры. Этот аппарат вводится с помощью прокола брюшной стенки в брюшную полость. Благодаря этому методу возможно оценить вид яичников и получить образец ткани яичника для последующего гистологического (тканевого) исследования.
Современный подход в лечении склерополикистоза яичников.
На сегодняшний день препаратами первой линии при лечении поликистоза яичников являются метформин и глитазоны (пиоглитазон, розиглитазон). К ним могут быть присоединены, при необходимости, антиандрогенные препараты (спиронолактон, ципротерона ацетат), эстрогены (этинилэстрадиол в виде отдельного препарата или в противозачаточных таблетках), прогестины, малые дозы дексаметазона (0.5-1 мг в вечернее время для подавления секреции надпочечниковых андрогенов).
Необходимы меры по нормализации массы тела: диета, физическая активность.
При наличии сопутствующей гиперпролактинемии показана её коррекция с помощью назначения бромокриптина. При выявлении субклинической, а тем более клинически выраженной недостаточности щитовидной железы она подлежит коррекции с помощью назначения экзогенного L-тироксина.
Такой подход оказался очень успешным— у 80 % женщин с поликистозом яичников на монотерапии метформином или одним из глитазонов спонтанно восстанавливалась овуляция, нормализовывался менструальный цикл, снижалась секреция андрогенов яичниками и исчезали либо уменьшались симптомы гиперандрогении, снижалась масса тела, нормализовывался углеводный обмен, улучшалось психическое состояние. Большинство этих женщин затем смогли выносить и родить здоровых детей.
При необходимости индуцировать овуляцию, если она не восстанавливается спонтанно на фоне терапии метформином или глитазонами, женщине могут быть назначены клостилбегит или тамоксифен в середине цикла.
В случае резистентности ко всем применяемым методам лечения показана хирургическая операция (лазерная или диатермокоагуляция яичников либо их декапсуляция, частичная резекция).
Источник
Дисфункция яичников — расстройства в работе яичников, вызванные воспалением или нарушением работы эндокринной системы. При этом нарушается овуляторная и менструальная функции организма. Следствием таких патологий может быть нерегулярный менструальный цикл: в норме интервал между менструациями составляет 21-35 дней, длится менструальное кровотечение от трех до семи суток, а объем может быть 50-150 мл. В случае отклонения от нормы следует рассматривать вероятность развития патологического процесса в организме. Это могут быть объемные кровопотери, нерегулярные и слишком длительные месячные. Расстройство работы яичников свидетельствует о патологическом состоянии, а если его проигнорировать, может пострадать вся репродуктивная функция женщины и ее здоровье в целом.
Типы дисфункции яичников
Различают несколько разновидностей патологии:
- ановуляторная (возникает вследствие нарушений формирования половых гормонов и созревания яйцеклетки);
- ювенильная (характерна для девочек подросткового возраста ввиду нестабильности гормональной регуляции, с возрастом патология, как правило, исчезает);
- климактерическая (такая дисфункция еще называется «синдром истощения яичников» или «преждевременный климакс», часто приводит к необратимым изменениям и бесплодию);
- синдром резистентных яичников (возникает, если они нечувствительны к воздействию гонадотропных гормонов).
Причины дисфункции яичников
Дисфункция яичников встречается у женщин с расстройством гормонального функционирования половой системы. Оно может быть спровоцировано:

- инфекциями, которые передаются через сексуальный контакт;
- воспалениями, локализованными в малом тазу;
- воспалениями мочевыделительной и половой систем;
- нарушениями в работе эндокринной системы, как приобретенными, так и врожденными (патологически лишний вес, наличие сахарного диабета, патологий щитовидной железы, гипофиза, гипоталамуса);
- частыми стрессовыми состояниями, переутомлением;
- абортом, выкидышем или прерыванием беременности с помощью специального препарата;
- несбалансированным рационом питания;
- внутриматочной спиралью, которая была неверно установлена;
- применением медицинских препаратов, у которых нарушение менструального цикла значится побочным действием;
- внутренними дефектами и аномалиями яичников (приобретенными или врожденными);
- плохой экологической обстановкой;
- резкой сменой климата.
Воспалительные процессы могут возникнуть в связи с несоблюдением правил личной гигиены, нарушением кровообращения в малом тазу, простудными заболеваниями и неправильным способом спринцевания.
Симптомы дисфункции яичников
Нормальный цикл и овуляция обеспечивается правильным соотношением гормонов передней части гипофиза на соответствующих фазах. Поэтому причиной расстройств цикла менструаций будут нарушения соотношения данных гормонов, способные стать причиной отсутствия овуляции при дисфункции яичников. При этом наблюдается повышенное количество эстрогена и нехватка прогестерона.
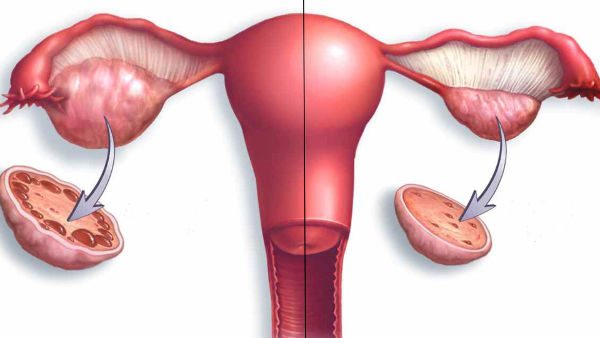
Для дисфункции яичников у женщин характерны такие признаки:
- чересчур обильные или слишком скудные месячные;
- расстройство репродуктивной функции или невынашивание плода;
- полное отсутствие менструации более чем полгода (аменорея);
- кровотечения в период между месячными;
- интенсивные боли в нижней части живота и в поясничном отделе разнообразного характера с иррадиацией в тазобедренную область (они могут быть тупыми, ноющими, тянущими);
- ярко выраженный предменструальный синдром, резкие смены настроения;
- бледность кожи, вызванная анемией;
- нерегулярный менструальный цикл (слишком частые месячные либо интервал между ними чересчур длительный);
- наличие в яичниках объемных новообразований;
- головная боль, недомогание, слабость, повышенная утомляемость.
Диагностика дисфункции яичников
При подозрении на развитие патологии, женщина должна записаться на прием к специалисту. Постановка диагноза «дисфункция яичников» и терапия заболевания осуществляется гинекологом-эндокринологом. Прежде чем назначить терапию, врач осматривает пациентку, принимает во внимание ее жалобы и анализирует ее менструальный календарь (длительность цикла, обильность месячных, болезненность и так далее). Также доктор принимает во внимание ранее перенесенные гинекологические болезни пациентки, хирургические вмешательства и беременности. Специалист должен убедиться, что у пациентки отсутствует внематочная беременность или опухолевый процесс.
Если специалист допускает развитие дисфункции яичников, может назначаться следующий перечень анализов:
- УЗИ органов малого таза;
- полимеразная цепная реакция на предмет наличия инфекций, которые передаются половым путем;
- бактериальный посев микрофлоры влагалища на питательную среду;
- исследование содержания половых гормонов в крови и урине;
- магнитно-резонансная томография, КТ и обследование черепа с помощью рентгенографической диагностики (чтобы убедиться в отсутствии поражения гипофиза);
- ультразвуковое исследование щитовидной железы и надпочечников;
- гистологический анализ материала, полученного из цервикального канала и шейки матки;
- диагностика с помощью лапароскопа;
- электроэнцефалография (исследование головного мозга на предмет патологических изменений);
Вид и порядок проведения анализов при гормональной дисфункции яичников определяет доктор. Схема анализов не всегда содержит все вышеперечисленные исследования, так как доктор подбирает необходимые виды диагностики индивидуально, исходя из ситуации.
Женщинам, страдающим хронической формой болезни, показано наблюдение у специалиста на постоянной основе. Гинеколога необходимо посещать от двух до четырех раз в год, даже в случае отсутствия видимых признаков патологии. Это позволит предупредить осложнения заболевания.
Лечение дисфункции яичников
На вопрос «лечится ли дисфункция яичников?» ответ является положительным, однако при условии своевременного визита к специалисту. Важно понимать что своевременное обращение к доктору играет немалую роль, ведь при длительном игнорировании патология грозит серьезными осложнениями.
Как вылечить дисфункцию яичников подскажет лишь грамотный специалист после анализа результатов диагностических процедур у пациентки. Комплекс мер, направленных на устранение патологического состояния, включает в себя:
- Лечение неотложного состояния. Для остановки маточного кровотечения применяются кровоостанавливающие и гормональные гемостатические препараты. Если это не дает эффекта, проводится лечебно-диагностическое выскабливание матки и цервикального канала для анализа и назначения дальнейшей терапии.
- Проведение мероприятий, направленных на устранение причины заболевания. Это может быть расстройство работы эндокринной системы (в таком случае назначаются гормональные лекарства), наличие инфекционных воспалительных процессов в малом тазу, вызванных патогенными микроорганизмами (в этом случае применяются антибиотики и препараты, снимающие воспаление).
- Нормализация работы иммунной системы. Для стимуляции иммунитета и устранения гиповитаминоза назначаются поливитаминные и минеральные комплексы, биологически активные добавки. Важным дополнением к лечению является коррекция рациона питания и физических нагрузок. В числе прочих процедур применяется иглорефлексотерапия и физиотерапевтические способы устранения болезни.
Для профилактики возникновения кровотечений в будущем, а также для восстановления цикла менструаций при дисфункции яичников, назначается лечение препаратами, которые содержат прогестерон. После начала месячных (первый день которых считается началом нового цикла), женщинам с дисфункцией яичников доктора назначают таблетки, содержащие гормоны (КОКи), которые впоследствии нормализуют цикл.
Дисфункция яичников и планирование беременности
Многие пациентки репродуктивного возраста задаются вопросом, можно ли забеременеть имея дисфункцию яичников.
Подготавливание к вынашиванию ребенка и сама беременность в случае развития такого процесса проходят под наблюдением соответствующего специалиста. Он же и назначают гормональные медикаменты, целью которых является восстановление нормального цикла менструации и овуляции. Они принимаются с пятого по девятый дни цикла включительно. Прибегая к ультразвуковому исследованию, специалист определяет уровень зрелости фолликула. Когда он достигает необходимых размеров, женщине вводят ХГЧ для вызова овуляции. Процедуры проводятся еще три раза ежемесячно, после чего назначаются препараты прогестерона для применения с 16 по 26 день цикла на протяжении трех месяцев.
Если же после проведенных мероприятий пациентке забеременеть не удалось, стоит рассматривать проведение искусственного оплодотворения.
К чему приводит дисфункция яичников
Страшна не сама дисфункция яичников, а последствия, к которым она может привести. Если не лечить заболевание, оно может стать причиной:
- бесплодия;
- мастопатии;
- миомы матки;
- эндометриоза;
- онкологических болезней: рака молочных желез, эндометрия.
В категорию риска попадают пациентки в репродуктивном и климактерическом периоде.
Что делать при дисфункции яичников
Патологию можно вылечить, своевременно обратившись к доктору и выполнив необходимые диагностические процедуры. При соблюдении кратности приема медикаментов и дозировки, а также придерживаясь полного курса лечения, прогнозы терапии в благоприятны.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!
Количество прочтений:
Дата публикации:
Источник
Синдром поликистозных яичников 4 точки (гены INS, PPARy2, CYP11A, AR).
Синдром поликистозных яичников (СПКЯ, известный также как синдром Штейна-Левенталя) — полиэндокринный синдром, сопровождающийся нарушениями функции яичников (отсутствием или нерегулярностью овуляции, повышенной секрецией андрогенов и эстрогенов), поджелудочной железы (гиперсекреция инсулина), коры надпочечников (гиперсекреция надпочечниковых андрогенов), гипоталамуса и гипофиза.
Другие названия для этого синдрома следующие:
- болезнь поликистозных яичников (некорректно, поскольку это состояние характеризуется не как болезнь, отдельная нозологическая форма, а как клинический синдром, причины которого могут быть различны);
- функциональная яичниковая гиперандрогения (или функциональный яичниковый гиперандрогенизм);
- гиперандрогенная хроническая ановуляция;
- яичниковый дисметаболический синдром;
- синдром поликистоза яичников;
- поликистоз яичников.
Симптомы
Признаки и симптомы СПКЯ часто появляются в период полового созревания, вскоре после первой менструации (менархе). В некоторых случаях синдром развивается позже, во время репродуктивного периода, например, под влиянием существенного увеличения веса.
У разных пациентов разные симптомы и признаки. Для того чтобы поставить диагноз, врач должен выявить не менее двух следующих симптомов:
- олигоменорея, аменорея — нерегулярные, редкие менструации или полное отсутствие менструаций; те менструации, которые всё же происходят, могут быть патологически скудными или, напротив, чрезмерно обильными, а также болезненными;
- бесплодие, обычно являющееся результатом хронической ановуляции или олигоовуляции (полного отсутствия овуляций либо овуляция происходит не в каждом цикле);
- повышенные уровни в крови андрогенов (мужских гормонов), в особенности свободных фракций тестостерона, андростендиона и дегидроэпиандростерона сульфата, что вызывает гирсутизм и иногда маскулинизацию;
- центральное ожирение — «паукообразное» или «в форме яблока» ожирение по мужскому типу, при котором основная масса жировой ткани концентрируется внизу живота и в брюшной полости;
- андрогенная алопеция (существенное облысение или выпадение волос по мужскому типу с залысинами по бокам лба, на макушке, происходящее из-за нарушения гормонального баланса);
- угревая сыпь, жирная кожа, себорея;
- акантоз (тёмные пигментные пятна на коже: от светло-бежевого до тёмно-коричневого или чёрного);
- акрохордоны (кожные складки) — мелкие складки и морщинки кожи;
- появление стрий (полос растяжения) на коже живота, бёдер, ягодиц в результате быстрой прибавки массы тела на фоне гормонального дисбаланса;
- длительные периоды симптомов, напоминающих симптомы предменструального синдрома (отёки, колебания настроения, боль внизу живота, в пояснице, боли или набухание молочных желёз);
- ночные апноэ — остановки дыхания во сне, приводящие к частым ночным пробуждениям больной;
- депрессия, дисфория (раздражительность, нервозность, агрессивность), нередко сонливость, вялость, апатия, жалобы на «туман в голове»;
- множественные кисты яичников. Сонографически они могут выглядеть как «жемчужное ожерелье», скопление белёсых пузырьков или «косточки фрукта», рассеянные по всей ткани яичников;
- увеличение размеров яичников в 1,5–3 раза за счёт возникновения множества мелких кист;
- утолщённая, гладкая, жемчужно-белая наружная поверхность (капсула) яичников;
- утолщённый, гиперплазированный эндометрий матки — результат длительного избытка эстрогенов, не сбалансированного адекватными прогестероновыми влияниями;
- хроническая боль внизу живота или в пояснице, в тазовой области, вероятно, вследствие сдавления органов малого таза увеличенными яичниками или вследствие гиперсекреции простагландинов в яичниках и эндометрии; точная причина хронической боли при поликистозе яичников неизвестна;
- повышенный уровень ЛГ или повышенное соотношение ЛГ/ФСГ: при измерении на 3-й день менструального цикла соотношение ЛГ/ФСГ оказывается больше 1:1;
- пониженный уровень глобулина, связывающего половые стероиды;
- гиперинсулинемия (повышенный уровень инсулина в крови), нарушение толерантности к глюкозе, признаки инсулинорезистентности тканей при тестировании по методу сахарной кривой.
Ранняя диагностика и лечение синдрома поликистозных яичников может снизить риск развития осложнений, таких как сахарный диабет 2 типа, повышенное кровяное давление, болезни сердца и инсульт.
В нашей лаборатории генетическое тестирование проводится по 4 генам:
- Ген инсулина (INS).
- Ген PPARy2.
- Ген CYP11A.
- Ген рецептора андрогенов (AR).
Роль генетических факторов в развитии СПКЯ
Ключевые гены, имеющие отношение к развитию клинических проявлений СПКЯ представлены двумя основными группами:
► В первую группу включены гены, контролирующие метаболические процессы обмена глюкозы и, соответственно, состояния гиперинсулинемии и инсулинорезистентности.
Ген INS, — инсулин. При гиперинсулинемии стимулируется избыточный синтез стероидных гормонов в яичниках, преимущественно андрогенов.
Ген PPAR-γ, — рецептор, активирующий пролиферацию пероксисом (РАПП), является гормональным рецептором, регулирующим дифференциацию жировых клеток. РАПП регулирует энергетический, жировой и углеводный обмен. Высокая активность РАПП предрасполагает к развитию инсулинорезистентности.
► Во вторую группу включены гены, отвечающие за синтез стероидных гормонов и индивидуальную чувствительность тканей к андрогенам.
Ген CYP11α, — фермент, отщепляющий боковую цепь, лимитирует скорость реакции образования прегненолона из холестерина в яичниках и надпочечниках. Повышение активности гена CYP11α лежит в основе увеличенной продукции андрогенов.
Ген AR, — рецептор андрогенов, связывает биологически активный андроген — дигидротестостерон. При связывании рецептора с дигидротестостероном, включается цепь биохимических реакций, связанных с эффектами тестостерона в андроген-зависимых тканях.
Исследования целесообразно проводить в следующих случаях:
- дифференциальная диагностика различных форм гиперандрогенных состояний (нарушения функций гипоталамо-гипофизарной системы, адреногенитальный синдром и др.);
- гирсутизм и другие проявления вирильного синдрома;
- хроническая ановуляция и другие нарушения менструального цикла;
- бесплодие;
- нарушения жирового обмена;
- наличие поликистозно-измененных яичников.
Изменения в структуре одного или нескольких из этих генов могут вызвать развитие тех или иных клинических симптомов (или симптомокомплексов), характерных для синдрома поликистозных яичников. Разнообразие клинических и биохимических проявлений синдрома поликистозных яичников объясняется взаимодействием между небольшим числом ключевых генов и внешними факторами. Информация о генетической предрасположенности к СПКЯ позволяет врачу выявить причинно-следственные связи возникновения различных клинических проявлений СПКЯ и может быть полезна при выборе методов лечения.
Источник
