Постмастэктомический синдром что это такое
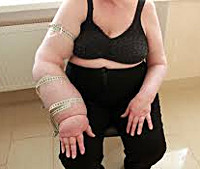
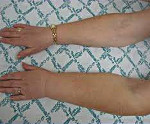
Постмастэктомический синдром — комплекс специфических симптомов, возникающий у пациенток, перенесших радикальную мастэктомию. Проявляется отеком, изменениями кожи, неврологическими и двигательными расстройствами в руке на стороне удаленной груди, депрессией. При постановке диагноза используют результаты физикальных исследований, лимфосцинтиграфии, дуплекс-сонографии, электронейромиографии. Для лечения применяют физиотерапевтические и физические методы (пневматическую компрессию, лимфодренаж и др.), дополненные препаратами с вазоактивным и лимфодренирующим эффектом. В исключительных случаях иссекают измененные ткани, выполняют микрососудистые операции.
Общие сведения
Постмастэктомический отек верхней конечности с комплексом характерных трофических, нейромоторных и психических симптомов — одно из наиболее частых осложнений радикальных операций по поводу злокачественных неоплазий молочной железы. По наблюдениям специалистов, синдром возникает у 16,8-64,6% перенесших мастэктомию. Длительность периода между хирургическим вмешательством и временем появления клинических симптомов в среднем составляет от 10 до 24 месяцев, однако возможна и более поздняя манифестации симптоматики (через 10 и более лет). Статистически чаще расстройство поражает пациенток, у которых удалена правая грудь. Актуальность своевременного выявления патологии обусловлена существенным ухудшением качества жизни и инвалидизацией женщин на поздних стадиях заболевания.

Постмастэктомический синдром
Причины постмастэктомического синдрома
Специфический симптомокомплекс, характерный для больных, перенесших хирургическое вмешательство по поводу рака молочной железы, формируется в раннем послеоперационном и восстановительном периоде на фоне травматических повреждений, реологических и сосудистых нарушений. Выраженность расстройств связана с особенностями репарационных процессов, техникой выполнения и объемом операции, течением послеоперационного периода. Непосредственными причинами постмастэктомического синдрома являются:
- Нарушение сосудистой микроциркуляции. При радикальных методах мастэктомии удаляют подмышечный, подключичный, подлопаточный коллекторы. Это приводит к ухудшению оттока лимфы на стороне поражения. Ситуация усугубляется длительным спазмом сосудов с последующим тромбированием и воспалением (лимфангиитом, тромбофлебитом).
- Рассечение нервных волокон. Во время операции повреждаются многочисленные мелкие нервы, которые обеспечивают иннервацию сосудов и тканей в области шеи, плечевого пояса, руки. Это ухудшает восстановительные постмастэктомические процессы, вызывает болевые ощущения и специфические нарушения чувствительности, получившие название скаленус-синдрома.
- Удаление грудных мышц. Некоторые виды операций при раке молочной железы предполагают резекцию малой и большой грудных мышц на стороне опухоли. Результатом таких вмешательств становится существенное ограничение движений в плече с формированием контрактуры. Патология наблюдается практически у 40% прооперированных.
- Рубцовые изменения тканей. После удаления молочной железы, особенно в случаях, когда оно сопровождается пред- и послеоперационной радиотерапией, в области грудной клетки и подмышечной впадине происходит рубцевание. Выраженность фиброзной деформации увеличивается, если послеоперационный период протекал с гнойно-некротическими осложнениями.
По данным специалистов в сфере маммологии, частота и тяжесть постмастэктомических расстройств зависят от размеров опухоли, степени вовлечения в процесс аксиллярных лимфоузлов, наличия метастазов. Вероятность развития синдрома повышается при распространенности опухолевого процесса, неправильном определении объема операции, нарушении ее техники, неадекватной послеоперационной и лучевой химиотерапии.
Патогенез
Механизм формирования постмастэктомического синдрома основан на изменениях реологических параметров, сосудистой и перисосудистой реакции в пораженной области. Патогенез включает несколько звеньев. В сосудах на пораженной стороне повышается агрегация тромбоцитов, что приводит к спазму и микротромбозам. На фоне нарушенной микроциркуляции развивается перикапиллярный отек. Поскольку амплитуда движений руки на стороне операции ограничена, микронасосная функция скелетных мышц ухудшается. В результате кристаллоиды, белки и вода из межтканевой жидкости медленнее всасываются в микроартериолы, начинают скапливаться в виде отека. Дополнительными факторами патогенеза становятся нейротрофические нарушения и послелучевой фиброз тканей, окружающих магистральные сосуды, что вызывает сужение последних.
Классификация
Единая систематизация форм постмастэктомической патологии пока отсутствует. Большинство предложенных классификаций основано на выраженности отека тканей. При этом авторы учитывают время развития расстройств (ранние, возникшие до 3 месяцев после мастэктомии, и поздние, с отсроченным началом проявлений), плотность тканей (мягкие, твердые, деформированные), изменение объемов. При разнице между обхватом плеча, измеренным над локтем пораженной и здоровой руки, отек до 2 см расценивается как легкий, от 2 до 6 см — средний, свыше 6 см — тяжелый. Российские маммологи и онкологи часто пользуются классификацией постмастэктомического синдрома, основанной на клинических признаках:
- I степень. Отечность локализована в дистальных сегментах пораженной руки (пальцы, кисть), возникает эпизодически. Объем отекшей верхней конечности превышает объем здоровой менее чем на 25%. Снижена температура кожи кисти.
- II степень. В отек вовлечены мягкие ткани предплечья. Кожные покровы трудно захватить в складку. Увеличение объема пораженной руки составляет от 25% до 50%. Отмечается локальное понижение температуры в области кисти и предплечья.
- III степень. Отечность поднимается на плечо и держится постоянно. Ткани плотные, кожа и подкожная клетчатка фиброзно изменены, склерозированы. Кожа не берется в складку. Объем увеличен на 50-70%. Температура кожи снижена в области предплечья и кисти.
- IV степень. Рука деформирована, движения ограничены. Выявляются трофические поражения кожных покровов. Объем пораженной конечности увеличен на 70% и больше. Регистрируется снижение температуры не только на кисти и предплечье, но и на плече.
Существует также комплексная классификация, предложенная отечественными учеными. Она максимально учитывает выраженность отека, время его появления, постоянство, этапность развития, наличие эстетических нарушений, сопутствующей патологии и осложнений, их влияние на привычный образ жизни прооперированной женщины. На основании этих критериев различают следующие стадии постмастэктомического симптомокомплекса:
- Доклиническая стадия. Внешние проявления отечности отсутствуют на протяжении всего дня. Увеличение объема поврежденной верхней конечности не превышает 150,0 мл. Длина окружности плеча не изменена. Субъективных жалоб нет. Цвет кожи нормальный. Кожные покровы хорошо берутся в складку.
- Начальная стадия. Непостоянный отек отдельных сегментов или всей верхней конечности возникает преимущественно к вечеру. Увеличение объема 150-300 мл, окружности плеча — 1-2 см. Пациентка жалуется на тяжесть, периодические боли. Кожа берется в более грубые складки, теряет здоровый цвет.
- Стадия умеренных нарушений. Отечность держится постоянно, не проходит после ночного сна. Пораженная рука увеличивается на 300-500 мл в объеме и на 4-6 см в обхвате плеча. Кожные покровы сложно взять в складку. Они выглядят бледными, появляется синюшный оттенок.
- Стадия выраженных нарушений. Постоянная отечность переходит в плотную фибредему. Объем конечности возрастает на 500-700 мл. Увеличение обхвата плеча — не больше 6 см. Наблюдается деформация тканей с частичной утратой функции конечности. Пациентка испытывает парестезии, боли.
- Отягощенный постмастэктомический отек. Объем верхней конечности увеличивается на 700 мл и больше, окружность плеча — более чем на 6 см. Рука фактически не функционирует, большую часть времени вынужденно подвешена на повязку. Выражены трофические расстройства.
Симптомы постмастэктомического синдрома
Ключевым проявлением симптомокомплекса является постепенно нарастающая отечность мягких тканей, из-за чего эта патология раньше называлась постмастэктомическим отеком (ПМО). Заболевание крайне редко развивается сразу после операции. Обычно первые признаки отечного синдрома клинически определяются спустя несколько месяцев и даже лет после вмешательства. На начальных этапах болезни к вечеру отекают дистальные сегменты верхней конечности (пальцы, кисть), пациентке трудно надеть или снять обручальное кольцо и привычные ювелирные украшения. За ночь отечность полностью проходит. В кисти может возникать ощущение тяжести. По мере развития посмастэктомического синдрома отек поднимается выше — на предплечье, плечо, надплечье, в далеко зашедших случаях он охватывает надключичную область, шею, верхнюю часть грудной клетки.
Сначала кожа над отечными участками сохраняет обычную окраску. Со временем она становится бледной, цианотичной, сухой, шелушащейся. Локальная температура снижается на 0,5-1° С. Постепенно мягкие ткани уплотняются, кожная складка формируется плохо, возможны трофические поражения. Более чем у половины пациенток с постмастэктомическими нарушениями нарушена чувствительность — возникает чувство онемения, ползания мурашек. Интенсивность болевого синдрома варьируется, женщина может ощущать как незначительную тупую, так и продолжительную тупую или кратковременную жгучую боль с иррадиацией в плечо, шею, грудную клетку. Двигательные расстройства представлены ограничением подвижности в плечевом суставе различной степени выраженности. Почти у четверти пациенток диагностируют тяжелую депрессию.
Осложнения
Длительно существующий постмастэктомический синдром может спровоцировать тендовагинит и другие поражения надостной мышцы, хронический бурсит, почти в 40% случаев ограничивающий движения рукой и приводящий к формированию контрактуры. У 1,5-11% пациенток возникают брахиоплекситы и полинейропатические расстройства. Больше чем у 99% прооперированных с такой патологией диагностируется скаленус-синдром. При отеке III-IV степени повышается вероятность рожистого воспаления. В ряде случаев хронический лимфостаз осложняется синдромом Стюарта-Тривса (возникновением лимфангиосаркомы). Поскольку посмастэктомические нарушения негативно сказываются на профессиональной пригодности женщины, их развитие сопровождается снижением самооценки, нарастанием невротической симптоматики и депрессивного синдрома.
Диагностика
При диагностике постмастэктомических нарушений в первую очередь учитывают данные физикальных исследований — оценивают объем здоровой и пораженной конечностей, их обхват над локтевым суставом, определяют кожную температуру для выявления степени ее снижения, проверяют чувствительность кожи и амплитуду движений в плече. Инструментальные методы исследования позволяют верифицировать уровень повреждения сосудистого русла, оценить функциональную состоятельность тканей. Чаще всего назначают следующие исследования:
- Лимфосцинтиграфия верхних конечностей. Радиоизотопный метод, пришедший на смену традиционной лимфографии, визуализирует особенности строения лимфатической системы, выявляет участки застоя лимфы и объективизирует снижение скорости лимфотока.
- Дуплексное сканирование. Сочетанное проведение ультразвукового и допплерографического исследования направлено на определение скорости кровотока, анатомических особенностей и проходимости артериальных и венозных сосудов.
- Электронейромиография. Методика позволяет объективно оценить функциональное состояние периферических нервов, иннервирующих кожу, мышцы и сосуды верхних конечностей, диагностировать выраженность неврологических расстройств.
В ходе комплексного обследования выполняют лабораторные анализы для оценки системы гемостаза, в сложных клинических случаях проводят МРТ, КТ. Дифференциальная диагностика заболевания, как правило, не представляет особых сложностей с учетом возникновения нарушений после мастэктомии. Несмотря на очевидность причин развития постмастэктомического синдрома, необходимо сохранять настороженность в отношении других причин лимфостаза — доброкачественных и злокачественных опухолей лимфатической системы, воспалительных сосудистых заболеваний. При необходимости к обследованию пациентки привлекают хирурга, онколога, лимфолога, флеболога, невропатолога, дерматолога, инфекциониста.
Лечение постмастэктомического синдрома
Врачебная тактика при развитии отека, неврологических и двигательных расстройств после мастэктомии направлена на восстановление нарушенных функций — облегчение лимфодренажа, разработку плечевого сустава, нейростимуляцию. Ведущей является комплексная консервативная терапия, которая лишь в крайних случаях дополняется хирургическими методиками. Пациенткам с постмастэктомической болезнью назначают:
- Физические и физиотерапевтические воздействия. Наиболее эффективны аппаратная пневматическая компрессия руки от пальцев и кисти до надплечья, ручной и механический лимфодренаж. Эти методики дополняют специальными физическими упражнениями, ношением бандажей, многослойных неэластичных и эластических повязок. Предварительное применение ультразвука позволяет «размягчить» ткани, уменьшить остеомиофасциальные боли, улучшить чувствительность и подвижность в суставах. Некоторые специалисты получили хорошие терапевтические результаты при использовании световой и низкоуровневой лазеротерапии, электромиостимуляции.
- Медикаментозное лечение. Из фармакологических средств при послемастэктомическом синдроме часто назначают бензопироны — препараты с вазоактивным, антиэдематозным и противовоспалительным эффектом. Для усиления их действия применяют ангиопротекторы, капилляростабилизаторы, антиагреганты, витамины с антиоксидантным действием. Хороший эффект в купировании болевого синдрома и коррекции нейродвигательной патологии достигается при введении психоаналептиков и протеолитических ферментов. При выраженной боли и эмоциональных расстройствах допустимо использование седативных и нестероидных противовоспалительных средств.
- Хирургические методы. Оперативный подход к устранению постмастэктомического лимфостаза практикуется редко. В ходе хирургической коррекции иссекается рубцовая ткань с замещением дефекта собственной кожей или кожно-мышечным лоскутом пациентки. Микрососудистые техники позволяют сформировать лимфовенозные анастомозы, освободить от сращений подключичную и подмышечную вены. Возможности хирургического лечения у больных с нарушениями после мастэктомии ограничены многостадийностью, травматичностью, сложностью технического исполнения, достижения стойких функциональных и косметических результатов.
Прогноз и профилактика
Несмотря на высокую терапевтическую резистентность расстройства, комплексный подход и своевременное начало лечения на ранних стадиях постмастэктомического синдрома позволяют уменьшить выраженность отека и улучшить функциональные возможности пораженной руки. С профилактической целью необходимо обоснованно определять вид и объем вмешательства при злокачественном новообразовании груди, тщательно соблюдать технику выполнения операции. В конце первой недели послеоперационного периода показаны дозированные упражнения для разработки плечевого сустава, с 3 недели — самомассаж мышц и кожи. В последующем женщине рекомендуются умеренные физические нагрузки, исключение сдавливаний руки, ее защита от возможной травматизации на производстве или в быту.
Источник
Мастэктомия – хирургическая операция, суть которой заключается в радикальном удалении одной или обеих грудных желез. Наиболее распространенное и, как говорят в медицине, абсолютное показание к такому вмешательству (а это одна из сложных операций, требующая от хирурга специальной подготовки, высокой квалификации и большого опыта) – злокачественный неопластический процесс, или рак молочной железы . Сложность связана с тем, что данная зона интенсивно иннервирована, здесь множество лимфатических протоков и кровеносных сосудов разного калибра. Удалять же приходится не только раковую опухоль, но и, в большинстве случаев, всю молочную железу, захватывая значительные объемы подлежащих здоровых тканей (жировая клетчатка, грудные мышцы) и удаляя также подмышечные лимфатические узлы на пораженной стороне. Именно последнее обстоятельство, как показано ниже, лежит в основе специфического симптомокомплекса, развивающегося после удаления молочной железы и называемого постмастэктомическим синдромом (в литературе можно встретить аббревиатуру ПМС, которую мы, однако, употреблять не станем во избежание путаницы с широко известным предменструальным синдромом).
Очевидно, что удаление грудной железы для женщины является тяжелой психотравмой. Как минимум, у четверти прооперированных пациенток развивается клинически значимая депрессия, где в структуре переживаний доминируют «невыносимость жизни с искалеченным телом», чувство утраты «главной женской гордости», сексуальной привлекательности и гендерной состоятельности. Вместе с тем, нельзя не учитывать, что рак молочной железы – очень серьезная медико-социальная проблема. При условии диагностики на ранней, доклинической стадии он излечим в 90% случаев, но в России показатели пятилетней выживаемости значительно хуже, чем на Западе (пять лет после операции у нас проживают около половины пациенток, тогда как в развитых западных странах до 80% женщин живут не менее десятилетия после мастэктомии). Полное удаление железы чаще всего является единственным выбором, и оставлять хотя бы часть лимфоузлов (что снизило бы вероятность и выраженность постмастэктомического синдрома) – слишком большой риск, поскольку именно в лимфатических узлах скапливается большое количество раковых клеток, одной-единственной из которых достаточно для запуска роста новой опухоли. Широкий общественный резонанс во всем мире получил беспрецедентный поступок киноактрисы Анджелины Джоли, которая, зная о наследственном онкологическом риске (в ее случае он составлял 87%), в 2013 году решилась на превентивное удаление обеих молочных желез, а затем, в 2015 г., и обоих яичников. Тем самым актриса «сохранила себя для своих детей, которым иначе пришлось бы потерять мать из-за рака», и призвала всех женщин не бояться мастэктомии, а бороться за свою жизнь и здоровье.
Возвращаясь к постмастэктомическому синдрому, следует отметить распространенность этого явления, усугубляющего психологическое состояние пациенток и дополнительно снижающего качество жизни в послеоперационном периоде. Эпидемиологические данные в разных источниках отличаются большим разбросом: от 16-20% до 65% и более; второе, к сожалению, представляется более реалистичной оценкой.
Причины
Непосредственной причиной развития постмастэктомического синдрома является лимфостаз (застой лимфы) и нарушения венозного оттока вследствие изменений, внесенных операцией в лимфо- и гемодинамику органов грудной клетки. При радикальной мастэктомии зачастую вынужденно удаляется не только подмышечная группа лимфоузлов, но также подключичная и подлопаточная, что неизбежно сказывается на циркуляции лимфы как одной из важнейших биологических жидкостей.
Другим ключевым этиопатогенетическим фактором служит хирургическое пресечение проводниковых нервов, иннервирующих данную зону, а также резекция большой и малой грудных мышц. Следствием становится болевой синдром, нарушения чувствительности, контрактуры плечевого сустава.
Наконец, патогенетическое значение имеет фиброз (рубцевание, разрастание соединительной ткани), особенно если реабилитационный период осложнялся гнойно-воспалительными процессами.
К основным факторам риска относится венозная недостаточность в преморбидном (доболезненном) анамнезе, нарушения метаболизма, патология сосудистых стенок. Выраженность постмастэктомического синдрома во многом зависит от объема и техники выполнения операции, наличия метастазов, адекватности послеоперационной химио- и лучевой терапии.
Симптоматика
Выделяют четыре степени выраженности и пять стадий развития постмастэктомического синдрома. Ведущим симптомом является отечность тканей на прооперированной стороне (устаревший диагноз «постмастэктомический отек» встречается до сих пор). Начальные этапы характеризуются преимущественными отеками пальцев и кистей, причем за ночь отечность, как правило, спадает. С прогрессированием постмастэктомического синдрома отечность распространяется на предплечье и плечо, шею, всю верхнюю часть грудной клетки.
Кожа в зонах отека постепенно становится сухой, бледнеет, приобретая цианотичный оттенок, нередко шелушится. Более половины прооперированных отмечают разного рода парестезии (ложные ощущения, напр., «мурашки по коже», жжение, онемение и пр.), снижение тактильной чувствительности. Примерно у каждой десятой пациентки развиваются полинейропатии.
Как указано выше, постмастэктомической синдром обычно сопровождается болями (их интенсивность в разных случаях широко варьирует), нарушениями подвижности в плечевом суставе, нейрососудистым компрессионным скаленсус-синдромом (синдром лестничной мышцы) и тяжелой депрессией. В результате – большой процент инвалидизаций в связи с частичной или полной утратой трудоспособности.
Диагностика
Клиническая картина постмастэктомического синдрома достаточно специфична и хорошо изучена, поэтому установление диагноза обычно не является трудной задачей для специалиста. Обследование начинается оценкой состояния конечностей и плечевых суставов на интактной и прооперированной сторонах, осмотром кожных покровов, измерением их чувствительности и температуры (как правило, она в той или иной степени снижена).
Из инструментальных методов наибольшее диагностическое значение имеют радиоизотопная лимфосцинтиграфия, УЗИ проходимости сосудов в режиме допплеровского сканирования, электронейромиография для оценки функциональной состоятельности нервно-мышечных структур. По мере необходимости (прежде всего, для контроля рецидивных опухолевых процессов) применяют КТ и МРТ.
Лечение
В лечении постмастэктомический синдром значительно сложнее, чем в диагностике. Тем не менее, при адекватном подходе практически всегда удается добиться, как минимум, существенного улучшения. Терапия в любом случае носит комплексный характер, включая специально подбираемые упражнения, физиотерапевтические процедуры, бандажи, эластичные повязки и т.п. Сообщается о высокой эффективности лазерной и ультразвуковой терапии, различных техник электростимуляции мышечных тканей. Медикаментозная терапия включает противовоспалительные и сосудорасширяющие средства, ангиопротекторы, антиоксиданты, анальгетики по мере необходимости. Вопрос о хирургической коррекции ставится редко – такая корригирующая операция сама по себе сложна, травматична и рискованна, поэтому она выполняется только при отсутствии эффекта от консервативных мер и исчерпании всех терапевтических возможностей.
Необходимо регулярное наблюдение у лечащего врача, выполнение всех предписаний касательно самомассажа, гимнастики, щадящего режима, профилактики травматизма.
Источник
