Повышенная подвижность почки код по мкб

Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Нефроптоз.
Нефроптоз
Описание
Нефроптоз. Патологическая подвижность почки, проявляющаяся смещением органа за пределы своего анатомического ложа. Незначительный и умеренный нефроптоз протекает бессимптомно; при нарушениях уродинамики и гемодинамики возникают боли в пояснице, гематурия, артериальная гипертензия, пиелонефрит, гидронефроз, нефролитиаз. Распознавание нефроптоза проводится с помощью УЗИ почек, экскреторной урографии, ангиографии, МСКТ, нефросцинтиграфии. Хирургическое лечение нефроптоза требуется при вторичных изменениях и заключается в фиксации почки в ее анатомически правильном положении – нефропексии.
Дополнительные факты
В норме почки обладают определенной физиологической подвижностью: так при физическом усилии или акте дыхания происходит смещение почек в пределах допустимой границы, не превышающей высоту тела одного поясничного позвонка. В том случае, если смещаемость почки вниз при вертикальном положении тела превышает 2 см, а при форсированном дыхании – 3-5 см, можно говорить о патологической подвижности почки или нефроптозе.
Правая почка обычно находится на 2 см ниже левой; у детей почки располагаются ниже нормальной границы и занимают физиологическое положение к 8-10-летнему возрасту. В своем анатомическом ложе почки фиксированы связками, окружающими фасциями и паранефральной жировой клетчаткой. Нефроптоз чаще наблюдается у женщин (1,5%), чем у мужчин (0,1%) и, как правило, бывает правосторонним.
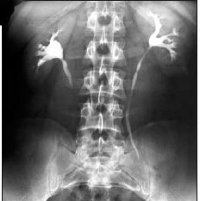
Нефроптоз
Причины
В отличие от врожденной дистопии почки, нефроптоз является приобретенным состоянием. К развитию нефроптоза приводят патологические изменения в удерживающем почку аппарате – брюшинных связках, почечном ложе (фасциях, диафрагме, мышцах поясницы и брюшной стенки), собственных жировых и фасциальных структурах. Гипермобильность почки также может быть обусловлена уменьшением ее жировой капсулы или неправильным положением сосудов почечной ножки.
К развитию нефроптоза предрасполагают низкий мышечный тонус брюшной стенки, резкая потеря массы тела, тяжелая физическая работа, силовые виды спорта, травмы поясничной области. Нефроптоз часто встречается у людей с системной слабостью соединительной ткани и связочного аппарата – гипермобильностью суставов, висцероптозом, близорукостью Нефроптозу наиболее подвержены люди определенных профессий: водители (в связи с постоянно испытываемой вибрацией при тряской езде), грузчики (в связи с физическим напряжением), хирурги и парикмахеры (ввиду длительного нахождения в вертикальном положении) и тд.
Нефроптоз может сочетаться с различные врожденными аномалиями скелета – недоразвитием или отсутствием ребер, нарушением положения поясничных позвонков. В периоде полового созревания нефроптоз может возникать у подростков астенического конституционального типа, а также в результате быстрого изменения пропорций тела при бурном росте.
У женщин нефроптоз может быть обусловлен многочисленными беременностями и родами, особенно крупным плодом.
Классификация
По степени смещения почки ниже границ физиологической нормы урология выделяет 3 степени нефроптоза.
При I степени нефроптоза нижний полюс почки опускается более чем на 1,5 поясничных позвонка. При нефроптозе II степени нижний полюс почки смещается ниже 2-х поясничных позвонков. Нефроптоз III степени характеризуется опущением нижнего полюса почки на 3 и более позвонков.
Степень опущения почки влияет на клинические проявления нефроптоза.
Симптомы
В начальной стадии нефроптоза во время вдоха почка пальпируется через переднюю брюшную стенку, а при выдохе скрывается в подреберье. В вертикальном положении больных могут беспокоить тянущие односторонние боли в пояснице, дискомфорт и тяжесть в животе, которые исчезают в положении лежа.
При умеренном нефроптозе в вертикальном положении вся почка опускается ниже линии подреберья, однако может быть безболезненно вправлена рукой. Боли в пояснице более выражены, иногда распространяются на весь живот, усиливаются при нагрузке и исчезают, когда почка занимает свое место.
При нефроптозе тяжелой, III степени в любом положении тела почка находится ниже реберной дуги. Абдоминальные и поясничные боли становятся постоянными и не исчезают в положении лежа. В этой стадии могут развиваться почечные колики, появляться расстройства функции ЖКТ, неврастеноподобные состояния, реноваскулярная артериальная гипертензия.
Развитие болевого почечного синдрома при нефроптозе связывается с возможным перегибом мочеточника и нарушением пассажа мочи, растяжением нервов, а также перегибом почечных сосудов, ведущим к ишемии почки.
Неврастенические симптомы (головная боль, утомляемость, раздражительность, головокружение, тахикардия, бессонница), вероятно, обусловлены хронической тазовой болью, которую испытывают пациенты с нефроптозом.
Со стороны ЖКТ при нефроптозе определяются потеря аппетита, тошнота, тяжесть в подложечной области, запоры или, наоборот, поносы. В моче определяется гематурия, протеинурия. В случае присоединения пиелонефрита – пиурия.
Вследствие натяжения и перегиба питающих почку сосудов развивается стойкое повышение АД с гипертоническими кризами. Ренальная гипертензия при нефроптозе характеризуется крайне высокими цифрами АД, которое иногда доходит до 280/160 мм Перекрут сосудистой ножки почки приводит к локальному вено- и лимфостазу.
Периодический или постоянный уростаз, вызванный перегибом мочеточника, создает условия для развития инфекции в почке и присоединения пиелонефрита, цистита. В этих случаях мочеиспускание становится болезненным и учащенным, отмечается озноб, лихорадка, выделение мутной мочи с необычным запахом. В дальнейшем на фоне уростаза повышается вероятность развития гидронефроза, камней в почке.
Ассоциированные симптомы: Бактериурия. Боль в почках. Гематурия. Запор. Лейкоцитурия. Озноб. Отсутствие аппетита. Понос (диарея). Протеинурия. Раздражительность. Тошнота. Тяжесть в животе.
Диагностика
Распознавание нефроптоза основывается на жалобах пациента, данных его осмотра, пальпации почки, результатах лабораторной и инструментальной диагностики. При подозрении на нефроптоз все исследования выполняются в положении больного не только лежа, но и стоя.
Проведение полипозиционной пальпации живота позволяет выявить подвижность и смещаемость почки. Измерение и мониторинг АД у пациентов с нефроптозом также показывает увеличение значений кровяного давления на 15-30 мм при смене горизонтального положения тела на вертикальное. В анализах мочи при нефроптозе определяется эритроцитурия, протеинурия, лейкоцитурия, бактериурия.
УЗИ почек при нефроптозе, проведенное стоя и лежа, отражает локализацию почки, изменения ее расположения в зависимости от положения тела. С помощью УЗИ удается выявить воспаление в почечной ткани, конкременты, гидронефротическую дилатацию чашечно-лоханочного комплекса. Проведение УЗДГ сосудов почек необходимо для визуализации сосудистого русла почки, определения показателей кровотока и степени нарушения почечной гемодинамики.
Экскреторная урография при нефроптозе позволяет оценить степень патологического опущения почки по отношению к поясничным позвонкам, ротацию почки. Обзорная урография при нефроптозе, как правило, неинформативна.
Проведение почечной ангиографии и венографии требуется для оценки состояния почечной артерии и венозного оттока. Динамическая радиоизотопная нефросцинтиграфия показана для выявления нарушения пассажа мочи и функционирования почки в целом. Высокоточной и информативной альтернативой рентгеноконтрастным методам служат КТ, МСКТ, МРТ почек.
Различные исследования органов ЖКТ (рентгеноскопия желудка, ирригоскопия, колоноскопия, ЭГДС) необходимы для выявления смещения внутренних органов – спланхноптоза, особенно при двустороннем нефроптозе.
Лечение
При нефроптозе I степени проводится консервативная терапия. Пациенту назначается ношение индивидуальных ортопедических приспособлений (бандажей, корсетов, поясов), лечебная гимнастика для укрепления мышц спины и брюшного пресса, массаж мышц живота, санаторное лечение, ограничение физических нагрузок, при недостаточном весе – усиленное питание.
При нефроптозе II-III степени, осложненном нарушением гемодинамики, уродинамики, хроническим болевым синдромом, пиелонефритом, нефролитиазом, гипертензией, гидронефрозом, требуется хирургическая тактика – проведение нефропексии. Суть вмешательства при нефроптозе заключается в возвращении почки в ее анатомическое ложе с фиксацией к соседним структурам. В постоперационном периоде требуется длительный постельный режим, нахождение в кровати с приподнятым ножным концом для надежного укрепления почки в своем ложе.
Проведение нефропексии не показано при спланхноптозе, тяжелом интеркуррентном фоне, пожилом возрасте больного.
Прогноз
После своевременной нефропексии, как правило, нормализуются показатели АД, исчезают боли. Однако при запоздалом лечении нефроптоза могут развиваться хронические состояния – пиелонефрит, гидронефроз. У лиц с нефроптозом профессиональная деятельность не должна быть связана с долгим нахождением в вертикальном положении или тяжелыми физическими нагрузками.
Профилактика
Профилактика нефроптоза включает формирование правильной осанки у детей, укрепление мышц брюшного пресса, недопущение травм, исключение постоянного воздействия неблагоприятных факторов (тяжелой физической деятельности, вибрации, вынужденного вертикального положения тела, резкого похудения). Беременным рекомендуется ношение дородового бандажа.
Источник
Врожденная окклюзия:
- мочеточника
- лоханочно-мочеточникового соединения
- мочеточниково-пузырного устья
Врожденная дилатация мочеточника
Отклонение мочеточника или устья мочеточника
Смещение мочеточника или устья мочеточника
Аномальная имплантация мочеточника или устья мочеточника
Аномалия мочеточника БДУ
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней
10-го пересмотра (
МКБ-10
) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10
внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ
— без других указаний.
НКДР
— не классифицированный(ая)(ое) в других рубриках.
†
— код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
*
— факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Причины удвоения почки
Удвоение почки происходит, когда в метанефрогенной бластеме образуются два очага индукции дифференциации. При этом формируется две чашечно-лоханочной системы, но полного разделения бластем не происходит, и поэтому почка покрыта общей фиброзной капсулой. Каждая из половин удвоенной почки имеет своё кровоснабжение. Почечные сосуды могут отходить отдельно от аорты, а могут — общим стволом, разделяясь у почечного синуса или рядом. Некоторые внутрипочечные артерии переходят с одной половины на другую, что может иметь большое значение при резекции почки.
[9], [10]
Содержание
Определение и общие сведения [ править ]
Отсутствие закладки органа встречают с частотой 1 на 1000 новорождённых. Двустороннюю почечную агенезию отмечают в 4 раза реже односторонней и преимущественно у представителей мужского пола (в соотношении 3:1).
Примерно 56% случаев отмечается слева. Наследование аутосомно-доминантное.
Этиология и патогенез [ править ]
Односторонний почечная агенезия может быть вызвана мутациями целого ряда генов: RET (10q11.2), BMP4 (14q22-q23), FRAS1 (4q21.21), FREM1 (9p22.3 ) or UPK3A (22q13.31), PAX2 (10q24.31), HNF1B (17q12), DSTYK (1q32). Односторонняя почечная агенезия может возникать в рамках различных полиорганных синдромов, в том числе синдром Каллмана, бранхио-ото-ренальный синдром, синдром ди Джоржи, синдром Фрейзера, ассоциации MURCS, синдром Поланда, синдром кисты почек и диабета, а также синдром Уильямса.
Сахарный диабет у матери или использование определенных лекарств во время беременности также может привести к недоразвитию почек.
Симптомы удвоения почки
Чаще недоразвитой бывает верхняя половина, очень редко обе половины функционально одинаковы или недоразвита нижняя половина. Недоразвитая половина по своему морфологическому строению напоминает дисплазию почки. Наличие паренхиматозной почечной дисплазии в сочетании с нарушениями уродинамики за счёт расщепления мочеточника создаёт предпосылки для возникновения в аномальной почке заболеваний.

Наиболее часто симптомы удвоения почки дублируют симптомы следующих заболеваний: хронический (53.3%) и острый (19.8%) пиелонефрит, мочекаменная болезнь (30,8%), гидронефроз одной из половин (19.7%). Заподозрить удвоение почки можно при УЗИ, особенно при дилатации верхних мочевыводящих путей.
[11], [12], [13], [14], [15], [16]
Подковообразная почка: код по МКБ-10, причины патологии у ребенка, симптомы, диагностика, лечение
Почки – жизненно важная органическая структура, выполняющая сложнейшую работу. Они очищают кровь от токсических веществ, выводят излишки жидкости, регулируют показатель артериального давления.Ежегодно количество почечных патологий неуклонно возрастает, что врачи связывают с ухудшением экологических условий, некачественными продуктами с содержанием химических добавок и пр.Одной из достаточно распространенных врожденных аномалий является подковообразная почка.
Подковообразная почка
Подковообразная почка – это аномальное врожденное состояние, суть которого в сращивании верхних либо нижних почечных полюсов, за счет чего формируется перешеек. Код по МКБ-10 – Q63.1. Обычно подобная аномалия сопровождается разного рода патологическими процессами вроде пиелонефрита, гидронефроза, уролитиаза и пр. По статистике, подковообразная почка занимает порядка 15% от общего числа аномалий почечных структур.
Чаще всего происходит сращивание нижних полюсов, в результате чего почка принимает U-образную форму (в 90% случаев). У каждой почки при этом имеются свои питающие сосуды и мочеточник. Практически в каждой подковообразной почке (≈в 89%) необычную чашечную структуру и аномальную сосудистую сеть с нарушенным кровообращением.
Значительно реже почки срастаются верхними полюсами, средними частями или противоположными полюсами. Такие формы также имеют массу сопутствующих патологий.
На фото нормальная и подковообразная почка
Причины
Причиной формирования подковообразной почки является дисэмбриогенез. Подковообразная почка формируется еще во внутриутробном развитии. В норме у плода формирование почки происходит в три этапа: предпочка, первичная, а затем вторичная почка. В фазу вторичной почки орган мигрирует на свое ложе в поясничную область. Окончательно почка формируется и фиксируется уже после рождения ребенка.
Образование подковообразной почки происходит, когда нарушается процесс миграции органа.
Причиной подобных нарушений выступают такие факторы:
- Агрессивная экологическая среда;
- Злоупотребление медикаментами;
- Патологии генетического характера;
- Инфекционные поражения матери;
- Нездоровые привычки обоих либо одного из родителей;
- Хронические патологии;
- Воздействие химических веществ.
Но чаще всего истинную причину аномального развития органа выяснить так и не удается. Патология чаще встречается у мальчиков (в 2,5 раза). В целом среди детского населения подковообразная почка обнаруживается у 1 из 500 новорожденных.
Довольно часто подковообразная почка никак себя не проявляет, но у некоторых детей наблюдаются осложнения, связанные с сердечно-сосудистой, мочеполовой либо нервной системой. Симптоматика может несколько отличаться в зависимости от сопутствующего поражения конкретного органа.
В целом выделяют такие проявления:
- Болевой синдром, возникающий в пупочной зоне при разгибании либо сгибании тела. Боль может иррадиировать в нижнюю область живота, эпигастрий либо поясницу после физической работы.
- Запоры, возникающие вследствие компрессии нервных брыжеечных сплетений перешейком сросшегося органа.
- По аналогичной причине пациента могут беспокоить спастические кишечные боли или нарушения перистальтики.
- Постоянная болезненность вызывает истерию, неврастению и эмоциональную неустойчивость.
- Внутрипочечное повышение давления, возникающее вследствие сдавленностисосудистых ходов телом аномальной почки. Подобное состояние нередко сопровождается примесями крови в моче.
- Если происходит сдавление полой нижней вены, то оно приводит к асциту и гиперотечности нижней половины тела, ног, варикозной болезни.
- У женского населения подковообразная почка способна привести к преждевременному родоразрешению или менструальным сбоям.
Бывает, что аномальный орган не вызывает никаких нарушений и протекает бессимптомно, а обнаруживается при случайном обследовании. Если же сросшийся орган поражается каким-либо патологическим процессом, то клиническая картина складывается из симптомов поражения. Кроме того, пораженная почка может сочетаться с прочими пороками врожденного характера вроде почечного поликистоза, расщепления позвоночника, скелетных аномалий, гидроцефалией и пр.
Сопутствующие заболевания и осложнения
Подковообразной почке часто сопутствуют осложнения, спровоцированные нарушенным мочеоттоком:
- Гидронефроз – 41,7% случаев.
- Мочекаменная патология – наблюдается в 23,6% случаев.
- Пиелонефрит – 19,4%
- Артериальная гипертония – 15,2%.
Подковообразной почке свойственно нарушение мочеоттока, что обычно связано с неправильным расположением мочеточника. Также нарушенный мочеотток может стать следствием закупорки просвета камнем.
Когда это случается, то моча начинает скапливаться в чашечках и лоханках. Поскольку она никуда не выводится, то почка увеличивается, а чашечно-лоханочная система начинает сдавливать паренхиму органа и его нефроны.
Это ведет к нарушениям почечного кровообращения, возникновению атрофических процессов, ведущих впоследствии к некрозу. Когда происходит необратимая гибель нефронов, то осуществляется частичная или полная утрата почечных функций.
Развивается гидронефротическая трансформация или гидронефроз, который лечится только хирургическими методами. Почку разделяют и разводят на максимально приближенное к физиологической норме расположение.
Гидронефроз
Гидронефроз – далеко не единственное осложнение подковообразной почки. Например, в образующемся перешейке чаще формируются опухолевые образования и почечный рак. Уродинамические нарушения способствуют выпадению солевого осадка, из которого в дальнейшем формируются конкременты и развивается мочекаменная патология. Лечение основывается на диетотерапии, приеме медикаментов и инструментальной хирургии.
С аномальной почкой нередко соседствуют врожденные патологии вроде:
- Расщепления позвоночника – чаще проявляется у подростков, на позвоночном столбе появляется выпячивание, корешковая болезненность, похожая на радикулит;
- Поликистоза – врожденная аномалия почек, проявляющаяся кистозным перерождением паренхимы органа, что приводит к патологическому снижению почечной функциональности.
Подковообразная почка повышает склонность пациента к патологиям воспалительного характера, к которым относится пиелонефрит – инфекционный воспалительный процесс бактериального происхождения. Возбудителями подобного осложнения являются грибки, протеи, стафилококковые или стрептококковые компоненты, кишечная палочка. Эти возбудители обычно поднимаются в почку по мочевыводящим путям из прямокишечных тканей либо половых органов.
У пациентов при приступе пиелонефрита появляется внезапная поясничная боль и резко поднимается температура. А подковообразное строение органа чревато распространением инфекционного процесса на паренхиматозные структуры почки. Основа лечения – антибиотикотерапия с контролем чувствительности к антибиотикам.
Если возникают подозрения на наличие подковообразной почки, то пациента направляют на прохождение процедур вроде ультразвукового исследования, электронной урографии, компьютерной томографии и пр.
- По результатам проведения урографического исследования специалист может сделать выводы о низком расположении органа, недостаточной его подвижности, затенении от перешейка, теневое наслоение на контур позвоночника.
- Проведение ретроградной пиелографии позволяет визуализировать аномальное местоположение органа, перешейка, силуэта почки или ее лоханок.
- Чтобы изучить расположение сосудистой сети почек, проводится ангиография. Кроме того, подобная диагностика позволяет выявить наличие дополнительных сосудов, толщину и точное расположение перешейка.
- Ультразвуковая диагностика (УЗИ) помогает в выявлении неправильного положения почечных лоханок, изменений в чашечных почечных структурах, нарушенного кровообращения в аномальной почке.
- При проведении нефросцинтиграфии фиксируется скопление контрастного радионуклидного вещества в форме подковы, как бы огибающей позвоночник.
На видео диагностика подковообразной почки посредством УЗИ:
Лечение
Если у пациента отсутствуют жалобы, почки функционируют без сбоев, то пациент просто постоянно находится под наблюдением нефролога, который периодически назначает необходимые профилактические мероприятия и проводит диагностику состояния почечных структур. Если начинается некоторое ухудшение состояния, то назначается необходимая терапия.
Если ухудшения носят более серьезный характер вроде камнеобразования, опухолей, гидронефроза, то используется хирургическая тактика лечения. Уродинамические нарушения устраняются классическим рассечением перешейка и фиксацией органов на физиологически положенном месте.
Появление в почках конкрементов становится показанием для проведения литотрипсии, нефролитотомии, пиелолитотомии или нефролитотрипсии. Эти методики оперативного вмешательства считаются самыми современными и проводятся под контролем специальных аппаратов.
Подковообразная почка – самая часто встречающаяся аномалия развития системы мочевыделения. Самые серьезные нарушения возникают, если происходит сдавление близлежащих органов. Наиболее благоприятный прогноз имеют пациенты, у которых аномалия была обнаружена еще в раннем детском возрасте, и тогда же была проведена операция по разделению почек.
Оцените статью:
gidmed.com
Формы
[17], [18], [19], [20], [21], [22]
Добавочная (третья) почка
Добавочная (третья) почка — одна из наиболее редких аномалий этого органа. Порок практически всегда односторонний. Его происхождение схоже с генезом удвоения почки, однако слишком быстрая дифференциация приводит к полному разделению двух метанефрогенных бластем и формированию двух почек. Добавочная почка всегда имеет собственные фиброзную капсулу, систему кровоснабжения, чашечно-лоханочную систему и мочеточник, чаще открывающийся добавочным третьим устьем в мочевой пузырь ниже и медиальнее двух основных устьев, но может и сливаться с мочеточником основной почки по типу расщеплённого мочеточника (ureter fisus).
Суть патологии
Удвоение почки само по себе не является опасной аномалией.
Её ключевая особенность – это общее ухудшение фильтрующей функции мочеиспускательной системы, а также увеличение риска на возникновение хронических заболеваний почек.
Чаще всего удвоение бывает односторонним, только в 5–7% случаев – двустороннее. Затрагивает либо верхнюю, либо нижнюю долю органа, крайне редко – сразу обе. Код по МКБ-10 – Q63.0-63.1.
Что представляет собой данная патология? В большинстве случаев – формирование дополнительной лоханки и, как следствие, второго мочеточника. У здорового человека из каждой почки выходит один мочеточник, а при удвоенной почке – их два, которые могут объединяться непосредственно на мочевом пузыре или за его пределами.
Принято разделять 3 вариации удвоения почки:
- удвоение лоханок;
- удвоение почечных сосудов;
- полное удвоение почки (орган разделяется на 2 независимые системы со своими сосудами и лоханкой).
Первые 2 варианта принято относить к неполному удвоению (см. фото). И подобная патология считается более сложной и опасной, так как разделить орган при этом практически невозможно без нарушения функциональности его второй части.
А вот при полном удвоении почки одна из её сторон впоследствии может атрофироваться (то есть, перестанет функционировать).
Лечение и прогнозы
Лечения, как такового при почечной аплазии не требуется. Пациенту обязательно назначается пожизненная диета, целью которой является снижение нагрузки со здоровой почки. Если патология сопровождается стойкой гипертонической болезнью, то необходимо лечение с применением легких мочегонных препаратов.
Также необходимо соблюдать профилактические меры в отношении бактериальных инфекций почек. Иммунная система также требует поддержки, чтобы вероятность проникновения в организм вирусных агентов либо патогенных бактерий была минимальной. В особенно тяжелых случаях необходима трансплантация.
Больным с почечной аплазией инвалидность может быть установлена в случае, когда у единственной почки снижается функциональность, что сопровождается яркой симптоматикой почечной недостаточности. Хоть инвалидность при подобной патологии дается не всегда, от армии пациентов освобождают, зачисляя сразу в запас.
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Агенезия почек встречается в десятки раз реже, чем пиелонефрит или гидронефроз, но патология доставляет дискомфорт пациенту. Порок появляется во время эмбрионального развития, заключается в отсутствии у плода одного бобовидного органа либо двух естественных фильтров.
Для предупреждения серьезного дефекта важно знать, какие факторы повышают риск агенезии почек. Медики объясняют, как возникает врожденный порок, что делать, если у ребенка всего одна почка. Факторы, провоцирующие поражение мочевыводящих путей эмбриона, методы лечения и профилактики агенезии, возможные осложнения описаны в статье.
- Общая информация
- Причины развития патологии
- Виды и формы заболевания
- Односторонняя (мочеточник сохранен)
- Односторонняя (мочеточник отсутствует)
- Двусторонняя агенезия
- Диагностика
- Характерные признаки и симптомы
- Общие правила и методы лечения
- Агенезия почек у взрослых и детей
Общая информация
Аплазия почек – этот отсутствие в организме одного или обоих естественных фильтров. Без бобовидных органов невозможно вывести жидкость и продукты распада, при накоплении токсичных веществ выше допустимых пределов наступает тяжелая интоксикация и летальный исход.
Диагностика патологии
Диагностика удвоения почек включает в себя:
- ультразвуковое исследование (позволяет установить сам факт наличия патологии и обрисовать контуры органа);
- почечная перфузия (изучение системы кровотока почки и проводимости сосудов);
- ангиография (проводится с помощью рентгена, также необходимо для исследования кровотока);
- компьютерная и магнитно-резонансная томография (позволяет визуализировать аномальный орган и установить точную структуру его строения);
- комплексный анализ мочи (предоставляет дополнительную информацию для формирования клинической картины пациента).
Только после проведения всех вышеуказанных исследований можно установить точную разновидность патологии и, если необходимо, составить схему хирургического лечения.
Источник
