Рак твердого неба код мкб

Рак нёба – злокачественное новообразование, которое образуется из слизистой оболочки твёрдого и мягкого нёба. Это довольно редкое заболевание. Чаще встречается в возрасте от 40 до 60 лет. Мужчины болеют в 4 раза чаще женщин.
Диагностику рака мягкого и твёрдого нёба в Юсуповской больнице проводят с помощью современных методов исследования. Клиника онкологии оснащена современной аппаратурой ведущих американских и европейских производителей, которая позволяет быстро установить точный диагноз. Для лечения злокачественных опухолей нёба применяют оперативные вмешательства, химиотерапевтические препараты и инновационные методики лучевой терапии.
Наиболее злокачественная опухоль нёба возникает из-за метастазов рака носоглотки и носа. Новообразование поражает надкостницу твёрдого неба, нижней и верхней челюстей, мышцы и клетчатку полости рта, язык. Атипичные клетки распространяются в поднижнечелюстные, подбородочные и шейные лимфоузлы.
Классификация рака нёба
По локализации раковые различают 2 вида злокачественных опухолей нёба. При раке твёрдого неба злокачественное новообразование располагается на границе носоглотки и ротовой полости, затрагивает костные структуры и распространяется на все слои слизистой оболочки ротовой полости. В случае наличия рака мягкого неба опухоль локализуется в слизистом слое и мышцах свода ротовой полости.
По гистологической структуре опухоли выделяют 3 вида злокачественных новообразований нёба:
- Цилиндрома;
- Аденокарцинома;
- Плоскоклеточный рак.
Цилиндрома (аденокистозная карцинома) образуется из железистой ткани. Отличается быстрым, неконтролируемым ростом патологически изменённых клеток, быстро даёт метастазы. Развитие аденокарциномы происходит из эпителия ротовой полости. Опухоль может локализоваться во всех участках твёрдого и мягкого нёба. Плоскоклеточный рак является наиболее частым видом злокачественных новообразований ротовой полости. Опухоль затрагивает слизистую оболочку.
Причины и факторы риска рака нёба
Злокачественные опухоли ротовой полости возникают под воздействием следующих провоцирующих факторов:
- Раздражающего действия агрессивных веществ, которые содержатся в сигаретах, алкоголе, курительных смесях;
- Постоянного употребления слишком горячих блюд, обжигающих слизистый слой и меняющих строение клеток;
- Хронического травмирования нёба некачественно установленными зубными протезами.
Опухоль на небе развивается на фоне предраковых состояний ротовой полости – лейкоплакии, папилломатоза. Они часто перерождаются в раковую опухоль под воздействием провоцирующих факторов.
К факторам риска развития злокачественного новообразования нёба относят наследственную предрасположенность, периодические воспалительные заболевания ротовой полости, дефицит витамина А, который возникает при неполноценном питании или у курильщиков вследствие нарушения процесса его усваивания в организме. Рак неба может быть вторичным заболеванием – метастазами злокачественных новообразований шеи и головы.
Первые признаки и симптомы рака нёба
Первые недели и месяцы злокачественные новообразования могут протекать без субъективных ощущений. В некоторых случаях пациенты при затрагивании языком области нёба замечают небольшое уплотнение, которое окружено валиком. Если пациент обращается к врачу на этой стадии патологического процесса, лечение наиболее эффективно.
По мере прогрессирования раковой опухоли размеры новообразования увеличиваются. Опухоль захватывает новые участки нёба и прорастает вглубь. Пациенты предъявляют следующие жалобы:
- Боль в полости рта, которая отдаёт в ухо, височную область головы;
- Дискомфорт во время приёма пищи, поскольку затрудняется процесс жевания и глотания;
- Зловонный запах изо рта;
- Неприятный привкус;
- Изменение артикуляции речи нарушается вследствие того, что меняется подвижность языка, а опухоль мешает нормальному продвижению воздуха.
- Плохой аппетит;
- Заметное похудение;
- Быстрая беспричинная утомляемость.
При осмотре ротовой полости на нёбе можно заметить бляшки, уплотнения, язвочки разной формы и размера. В запущенных случаях рака нёба язвы кровоточат, а перегородка между носом и горлом может разрушиться. По этой причине кусочки пищи во время еды попадают в нос, речь становится полностью невнятной. На последней стадии раковая опухоль разрушает все прилегающие к нёбу ткани.
Диагностика рака мягкого и твёрдого нёба
Образующуюся раковую опухоль нёба трудно определить самостоятельно на ранних этапах. Если патологический процесс захватил значительные участки мягкого или твёрдого нёба, предварительный диагноз можно выставить после визуального осмотра ротовой полости.
Для подтверждения диагноза онкологи Юсуповской больницы проводят следующие диагностические процедуры:
- Рентгенографию – находит патологические изменения в рядом расположенных с ротовой полостью костных тканях;
- Биопсию – взятие кусочка тканей на гистологическое исследование (анализ необходим для выявления изменённых клеток опухоли и её вида);
- Анализы крови – признаков анемии;
- Радиоизотопное обследование – позволяет обследовать структуру новообразования.
Ультразвуковое исследование проводится с целью выявления раковых метастазов в отдалённых органах. Пациенты Юсуповской больницы могут пройти сложные диагностические процедуры в клиниках-партёрах и получить консультацию ведущих стоматологов-онкологов Москвы.
Лечение рака нёба
Выбор метода лечения рака твёрдого и мягкого нёба зависит от гистологического типа и стадии злокачественной опухоли, распространённости патологического процесса на ближайшие ткани. Основным методом лечения заболевания является облучение злокачественного новообразования нёба рентгеновскими лучами. Лучевая терапия позволяет остановить развитие раковых клеток. Если она начата на раннем этапе, возможно полное уничтожение злокачественного новообразования. Облучение выполняют до и после операции.
Оперативное вмешательство при раке нёба заключается в удалении новообразования, расположенных рядом с ним мягких тканей и костей. После хирургического вмешательства на лице остаётся дефект, для устранения которого проводят пластическую операцию. В запущенных случаях рака выполняют оперативное вмешательство и проводят сеансы лучевой терапии.
При раке нёба проводят лечение цитостатическими лекарственными препаратами. Их вводят в виде капельниц или назначают для приёма внутрь. Химиотерапия при раке мягкого и твёрдого нёба эффективна в сочетании с облучением и хирургическим вмешательством. Действие химиотерапевтических препаратов направлено на предотвращение и ликвидацию метастатических очагов.
Своевременное установление диагноза и выбор грамотно составленной схемы терапии позволяют врачам клиники онкологии добиться практически полного излечения 80% пациентов. При появлении неприятных ощущений в полости рта обращайтесь к онкологам и записывайтесь на приём по телефону Юсуповской больницы.
Источник
Из злокачественных новообразований ротоглотки чаще наблюдают рак, реже саркому, редко встречают лимфоэпителиомы и лимфомы. Злокачественные опухоли развиваются, в основном, у лиц старше 40 лет. Это положение верно только дни злокачественных новообразований эпителиального происхождения. Что касается соединительнотканных опухолей, то их чаще встречают у лиц молодого возраста, а нередко и у детей. Исходная локализация злокачественных опухолей у 5М% больных – нёбные миндалины, у 16% – задняя стенка глотки, у 10,5% мягкое нёбо.
Большинство злокачественных новообразований среднего отдела глотки отмечаются быстрым инфильтрлтиниым ростом и склонностью к изъязвлению; по видимому, поэтому у 40% больных при поступлении в клинику диагностируют III и IV стадии заболевания и чини, у 20% – I-II стадии. Злокачественные опухоли данной локализации часто метастазируют. Метастазы в регионарных лимфатических узлах обнаруживают у 40-45% больных уже при поступлении, а в отдалённых органах – у 5%.
Симптомы злокачественных опухолей ротоглотки
Злокачественные опухоли среднего отдела глотки растут быстро. Они некоторое время, как правило, несколько недель, значительно реже – месяцев, могут оставаться незамеченными. Первые симптомы злокачественных опухолей зависят от их первичной локализации. В дальнейшем по мере роста опухоли количество симптомов быстро увеличивается.
Один из ранних признаков опухоли – ощущение инородного тела в глотке. Вскоре к нему присоединяются боли в глотке, которые, как и ощущение инородного тела, строго локализованы. Эпителиальные опухоли склонны к изъязвлению и распаду, вследствие чего у больного возникают неприятный запах изо рта и примесь крови в слюне и мокроте. При распространении опухолевого процесса на мягкое нёбо нарушается его подвижность, развивается гнусавость: жидкая пища может попадать в нос. Поскольку довольно рано возникают расстройства глотания и нарушения прохождения пищи, больные рано начинают худеть. Кроме местных симптомов, вследствие интоксикации и сопутствующего опухоли воспаления развиваются и общие симптомы, такие, как недомогание, слабость, головная боль. При поражении боковой стенки глотки опухоль довольно быстро проникает в глубь тканей по направлению к сосудисто-нервному пучку шеи, в связи с чем возникает опасность профузного кровотечения.
Среди злокачественных опухолей ротоглотки преобладают новообразования эпителиального происхождения. Эпителиальные опухоли, в отличие от соединительнотканных, склонны к изъязвлению. Это до некоторой степени определяет клиническую картину заболевания. Внешний вид опухоли зависит от её гистологической структуры, вида, распространённости и в меньшей мере – от первичной локализации. Эпителиальные экзофитно растущие опухоли имеют широкое основание, поверхность их бугристая, местами с очагами распада: цвет розовый с сероватым оттенком. Вокруг опухоли – воспалительный инфильтрат. Опухоль легко кровоточит при прикосновении к ней.
Инфильтративно растущие эпителиальные опухоли склонны к изъязвлению. Опухолевая язва довольно часто локализуется на нёбной миндалине. Поражённая миндалина увеличена по сравнению со здоровой. Вокруг глубокой язвы с неровными краями, дно которой покрыто грязно-серым налётом, воспалительный инфильтрат.
Диагностика злокачественных опухолей ротоглотки
Лабораторные исследования
Можно провести цитологическое исследование мазков-отпечатков или перепечатков. Несмотря на существование достаточно информативных методов исследования, окончательный диагноз опухоли с определением её вида устанавливают на основании результатов изучения её гистологической структуры.
Следует подчеркнуть, что цитологические исследования мазков-отпечатков и перепечатков малоинформативны, поскольку учитывают только результат, при котором обнаружены признаки злокачественного роста; кроме того, этот метод исследования не даёт возможности детального исследования гистологической структуры новообразования.
Инструментальные исследования
Биопсия – иссечение кусочка тканей для гистологического исследования – один из важных методов диагностики в онкологии. От того, как взята биопсия, во многом зависит результат гистологического исследования. Общеизвестно, что кусочек ткани нужно взять на границе опухолевого процесса, но определить эту границу не всегда удается, особенно при опухолях ЛОР-органов. Новообразования нёбных, глоточной и язычной миндалин, особенно соединительнотканные, возникают н глубине ткани миндалины. Миндалина увеличивается. Увеличение миндалины должно насторожить, т требует целенаправленного исследования, в том числе биопсии. Большинство общих онкологов не владеют методами непрямой и прямой фаринго- и ларингоскопии, пользуются услугами эндоскопистов, которые биопсию из верхнего (носоглотка), среднего (рот-глотка), и нижнею (гортаноглотка) отделов глотки берут с помощью фиброскопа. Таким образом биопсию можно взять из края изъязвившейся или экзофитно растущей опухоли.
Если новообразование находится в глубине миндалины, опухолевые клетки и кусочек тканей, взятых для исследования, не попадают. Такой результат биопсии успокаивает врача и больного, теряется драгоценное время, со временем биопсию повторяют ещё один или два раза, пока опухоль не приблизится к поверхности миндалины. При этом возникают другие признаки опухолевого процесса, которые быстро прогрессирует. В случае асимметрии нёбных миндалин про подозрении на опухолевый процесс, если нет противопоказаний, необходимо как биопсию произвести одностороннюю тонзиллэктомию или тонзилотомию. Иногда такая тонзиллэктомия может оказаться радикальным хирургическим вмешательством по отношению к опухоли.
Дифференциальная диагностика
Изъязвившуюся опухоль миндалины нужно дифференцировать от язвенно-плёнчатой ангины Симанонского-Венеана, сифилиса и болезни Вегенера. С этой целью необходимо исследовать мазки, взятые с краёв язвы, и выполнить реакцию Вассермана.
Лечение больных с новообразованиями ротоглотки
Основной метод лечения больных с доброкачественными опухолями среднего отдела глотки – хирургический. Объём хирургического вмешательства зависит от распространённости, гистологической структуры и локализации опухоли. Ограниченные новообразования, такие как папиллома нёбных дужек, могут быть удалены в поликлинике с помощью петли, ножниц или щипцов.
Исходное место опухоли после её удаления обрабатывают гальванокаутером или лучом лазера. Аналогичным образом можно удалить фиброму на ножке небольшую, поверхностно расположенную кисту миндалины или нёбной дужки.
Небольшую смешанную опухоль мягкого нёба можно удалить Через poт под местным обезболиванием. Чаще при удалении опухолей ротоглотки применяют наркоз, используя в качестве доступа подподъязычную фаринготомию, которую нередко дополняют боковой. Широкий Наружный доступ позволит полностью удалить опухоль и обеспечить хороший гемостаз.
Наружный доступ требуется также при удалении сосудистых опухолей глотки. Перед удалением гемангиом предварительно перевязывают наружную сонную артерию или проводят эмболизацию приводящих сосудов. Вмешательство по поводу этих опухолей всегда сопряжено с опасностью возникновении сильного интраоперационного кровотечения, для остановки которого может потребоваться перевязка не только наружной, но и внутренней или общей сонной артерии. Учитывая возможность интраоперационных кровотечений и тяжесть последствий перевязки внутренней или общей сонной артерии, у больных с парафарингеальными хемодектомами и гемангиомами в течение 2=3 нед до хирургического вмешательства проводим “тренировку” внутримозговых анастомозов. Она заключается в пережатии пальцем общей сонной артерии на стороне локализации опухоли 2-3 раза вдень на 1-2 мин. Постепенно продолжительность пережития увеличивают до 25-30 мин. В начале “тренировки” и в последующем при увеличении продолжительности пережатии общей сонной артерии больной испытывает ощущение головокружения. Это ощущение и служит критерием определения продолжительности пережатия артерии, а также длительности курса «тренировки». Если пережатие артерии в течение 30 мин не вызывает ощущения головокружения, то после повторения пережатия ещё в течение 3-4 дней можно приступить к выполнению операции.
Криовоздействие как самостоятельный метод лечения больных с доброкачественными опухолями показано в основном при поверхностных (расположенных под слизистой оболочкой) диффузных гемангиомах. Его можно применять при лечении глубоких гемангиом в комбинации с хирургическим вмешательствам.
Основные методы лечения при злокачественных опухолях ротоглотки, как и при новообразованиях других локализаций, – хирургический и лучевой. Эффективность хирургического лечения выше, чем облучения к комбинированного лечения, на первом этапе которого проводят облучение.
Через рот могут быть удалены лишь ограниченные новообразования, не выходящие за пределы одного из фрагментов данной области (мягкое нёбо, нёбно-язычная дужка, нёбная миндалина). Во всех других случаях показаны наружные доступы – чрезподъязычная или подподъязычная фаринготомия в комбинации с боковой; иногда для получения более широкого доступа к корню языка, в дополнение к фаринготомии, производят резекцию нижней челюсти.
Операции по поводу злокачественных опухолей выполняют под наркозом с предварительной перевязкой наружной сонной артерии и трахеотомией. Трахеотомию производят под местным обезболиванием, а последующие этапы вмешательства – под интратрахеальным наркозом (интубация через трахеостому).
При поражении нёбной миндалины опухолью, не выходящей за её пределы, ограничиваются удалением миндалины, нёбных дужек, ларатонзиллярной клетчатки и части корня языка, прилегающей к нижнему полюсу миндалины. Запас непоражённых тканей вокруг опухолевого очага не должен быть меньше 1 см. Этого правила придерживаются также при удалении распространённых опухолей с помощью наружного доступа.
Лучевое лечение больных с новообразованиями глотки следует проводить по строгим показаниям. Данное лечебное воздействие можно применять только при злокачественных опухолях. Как самостоятельный метод лечения облучение можно рекомендовать лишь в тех случаях, когда хирургическое вмешательство противопоказано или больной отказывается от операции. Комбинированное лечение, первым этапом которого служит операция, мы рекомендуем больным с опухолевым процессом III стадии. В остальных случаях можно ограничиться только операцией.
При опухолях, занимающих средний и нижний отделы глотки, распространяющихся на гортань, производят циркулярную резекцию глотки с удалением гортани. После такого обширного вмешательства формируют оростому, трахеостому и эзофагостому. Через 2-3 мес выполняют пластику боковых и передней стенок глотки, восстанавливая тем самым путь проведения пищи.
Сравнивая результаты лечения с применением разных методов, мы убедились в высокой эффективности хирургического метода; пятилетняя выживаемость больных после хирургического лечения составила 65±10,9%, после комбинированного (операция + облучение) – 64,7+11,9%, после лучевой терапии – 23±4,2% (Насыров В.А., 1982).
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Источник
Симптомы рака небной миндалины и его лечение
Код по МКБ-10: C09
Рак данной локализации встречается относительно часто. Соотношение мужчин и женщин с данной патологией составляет 4:1. Болеют преимущественно лица в возрасте 50-70 лет. В анамнезе больных часто бывает указание на злоупотребление алкоголем и курение. В 90% случаев опухоль представляет собой плоскоклеточный рак, причем чаще высокодифференцированный.
У 60% больных отмечаются метастазы в регионарные лимфатические узлы, причем поражение последних в 15% случаев бывает двусторонним. У 7% больных выявляют отдаленные метастазы в легкие, кости и печень. Относительно часто выявляют синхронный или метахронный рак дыхательных путей или ЖКТ. Пути распространения опухоли миндалин и корня языка показаны на рисунке ниже.
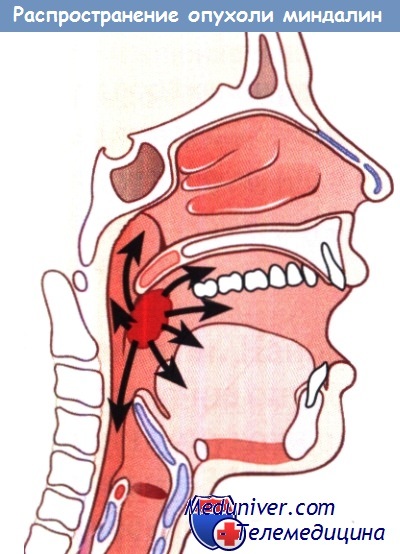
Направления распространения опухолей нёбных миндалин.
а) Лечение рака небной миндалины. Методом выбора является хирургическое удаление опухоли с предварительной или последующей лучевой терапией суммарной очаговой дозой 60-70 Гр. Операция включает удаление нёбной миндалины, корня языка, стенки гортаноглотки, мягкого нёба, резекцию ветви нижней челюсти в пределах здоровых тканей, если возникает подозрение на вовлечение перечисленных структур.
Выполняют также лимфодиссекцию шеи. Образовавшийся в результате иссечения пораженных тканей дефект закрывают лоскутом из височной мышцы, тканей шеи, грудной клетки либо путем трансплантации лоскутов на микрососудистой ножке.
Принципы лечения, описанные выше, применимы ко всем опухолям полости рта и языка, но зависят при этом от размера опухоли и от медицинского учреждения, в которое госпитализируют больного. План лечения составляют при обсуждении специалистами разного профиля результатов обследования, включая результаты МРТ и биопсии тонкой иглой пальпируемых лимфатических узлов шеи. В клинике Ливерпульского университета в Эйнтри (Великобритания) принята следующая тактика лечения больных с опухолью головы и шеи:
• При небольшой опухоли нёбной миндалины ее удаляют в пределах окружающих здоровых тканей скальпелем или при помощи лазера, а после операции проводят лучевую терапию.
• При средних размерах рака миндалины хорошие результаты дает расширенная операция удаления пораженной миндалины скальпелем или с помощью лазера с резекцией корня языка после предварительной перевязки язычной артерии из отдельного разреза на шее. Рану оставляют заживать вторичным натяжением.
• При крупных опухолях (Т3 и Т4), чувствительных к облучению и иммунодепрессантам, прибегают к химиолучевой терапии. Можно рекомендовать для лечения также цетуксимаб, представляющий собой химерные моноклональные антитела, которые блокируют рецепторы эпидермального фактора роста. Вторичное хирургическое лечение редко оказывается успешным. Вопрос о целесообразности проведения химиолучевой терапии всем больным с опухолью, соответствующей стадиям Т3 и Т4, в настоящее время оспаривается.
• При поражении регионарных лимфатических узлов некоторым больным выполняют шейную лимфодиссекцию с последующей лучевой терапией.
• Следует учесть, что в некоторых случаях больные обращаются по поводу явной опухоли области шеи, а первичная опухоль, локализующаяся в корне языка, клинически не проявляется.

Этапы хирургического удаления опухоли правой нёбной миндалины с реконструкцией дефекта с помощью лоскута из височной мышцы:
а Обозначены линии разрезов: щеки, распила нижней челюсти, шейной лимфодиссекции и для выкраивания лоскута височной мышцы.
б Операционное поле после удаления опухоли и выполнения биопсии на «чистоту» границ резекции методом быстрых срезов.
в Выделение лоскута височной мышцы.
г Прижившийся лоскут височной мышцы через 4 мес. после операции.
б) Результаты лечения рака небной миндалины. Наиболее значимым прогностическим фактором является распространение опухоли на шейные лимфатические узлы. После радикального удаления опухоли с последующей лучевой терапией 5-летняя выживаемость составляет 35-40%. Если имеются двусторонние метастазы в шейные лимфатические узлы, 5-летняя выживаемость снижается до 10%.
При опухолях, соответствующих критериям T1/T2N0M0, 5-летняя выживаемость достигает 75-80%. Проведение одновременной химио- и лучевой терапии неоперабельным больным позволяет улучшить прогноз.
Мезенхимальные опухоли нёбных миндалин и корня языка, в частности лимфоэпителиальные опухоли и анапластический рак, обычно чувствительны к лучевой терапии, поэтому больных с этими опухолями обычно не оперируют.

– Также рекомендуем “Симптомы ангиофибромы носоглотки и ее лечение”
Оглавление темы “Заболевания рта и глотки”:
- Симптомы инородного тела глотки и его удаление
- Симптомы паралича мышц глотки и его лечение
- Симптомы дивертикула глотки (Ценкера) и его лечение
- Симптомы расщелины губы, неба, челюсти и их лечение
- Симптомы доброкачественной опухоли рта, языки и глотки
- Симптомы рака рта, языки и глотки
- Симптомы рака губы и его лечение
- Симптомы рака языка и его лечение
- Симптомы рака небной миндалины и его лечение
- Симптомы ангиофибромы носоглотки и ее лечение
Источник
