Реактивный панкреатит синдром раздраженного кишечника

Под понятием синдрома раздраженного кишечника, или СРК, понимаются различные патологические нарушения в процессах сокращения мускулатуры на отдельных зонах кишечника, обеспечивающих продвижение пищевых продуктов по пищеводу, которые сопровождаются всасыванием и секреторной функциональностью кишечника. Панкреатит и синдром раздраженного кишечника обладают множеством схожих симптоматических признаков, выражающихся образованием боли в области живота, а также характерными патологическими изменениями стула. Развивается СРК на фоне следующих патологических факторов:
- патогенного изменения взаимодействий 2-х систем: ЦНС и системы, обеспечивающей регуляцию деятельности внутренних органов,
- развитие дисбактериоза,
- нарушение процессов всасывания,
- патологическое изменение психики пациента,
- социальные и эмоциональные факторы.
Также стоит отметить, что СРК зачастую сопровождается головными болями, непроизвольным выходом газов, вздутым животом, увеличенным напряжением в моменты опорожнения кишечника, появлением комка в полости горла, и озябшими пальцами рук. Болезненность может иметь различный характер проявления, усиливаясь после еды и уменьшаясь после опорожнения кишечника. Повышенный уровень газообразования провоцирует появление ложных позывов к опорожнению.
Хронический панкреатит, как причина СРК
Многие пациенты задаются вопросом: «Может ли при развитии панкреатита болеть кишечник, а также может ли панкреатит стать причиной СРК?».
Важно отметить, что развитие панкреатического заболевания не может являться причиной, или провоцирующим фактором, вызывающим СРК. Хронический панкреатит, или же его острая форма развития является патологической болезнью органического типа, а СРК относится к нарушениям функционального характера. Но, несмотря на столь существенные различия, эти два заболевания могут сопровождать друг друга.

Острая форма панкреатического заболевания обладает высоким процентом вероятности летального исхода и никак не связана с течением, или образованием СРК. В большинстве случаев, раздраженная кишка зачастую оказывается взаимосвязанной с хроническим типом панкреатического заболевания поражающего поджелудочную железу, который может быть реактивным и первичным. Реактивный панкреатит, возникающий на фоне других патологий жкт, таких как холецистит, жкб, язвенные поражения 12-ти перстной кишки, а также поражающие желудок, характеризуется недостаточной концентрацией панкреатических ферментов, которая способствует образованию дисбактериоза, который в свою очередь может раздражать слизистые поверхности кишечника и являться провоцирующим фактором возникновения СРК.
Важно помнить, что гипосекреторная функциональность паренхиматозной железы с дальнейшим течением и прогрессированием такой патологии, как дисбактериоз не имеет ничего общего и не провоцирует развитие патологического изменения в полости кишечника.
Одна из первоочередных причин заключается в образовании хронической боли. Ведь при развитии хронической формы панкреатического заболевания всегда начинает болеть в области живота, вне зависимости от провоцирующих данное заболевание факторов. Болевой синдром при этом может иметь либо слабовыраженный характер проявления, либо сильновыраженный, но он присутствует на постоянной основе. Повторяющиеся приступы обострения панкреатической болезни и увеличение интенсивности проявления болей может спровоцировать патологическое нарушение уровня чувствительности в полости кишечника с развитием последующих нарушений в сфере его моторики и образовании синдрома раздраженного кишечника.
Также стоит отметить, что панкреатическое заболевание в большинстве случаев просто оказывает имитирующий эффект проявления синдрома РК, так как характеризуется появлением практических всех тех же симптоматических признаков, поэтому и говорят, что при развитии данной патологии может болеть и кишечник.
Симптомы и признаки
Диагноз синдрома раздраженного кишечника ставится при наличии хотя бы двух факторов из следующего списка критерий:
- возникающая боль имеет связь с дефекацией,
- при образовании болей происходит изменение формы и консистенции испражнений,
- прекращение и утихание болевого синдрома после успешного опорожнения кишечника.
Также при развитии СРК отмечается следующая клиническая картина:
- появляется запор либо понос,
- каловые массы могут иметь форму катышек, либо карандаша, а также могут быть не оформленными с жидкой консистенцией,
- вздутый живот,
- развитие метеоризма,
- а также чувство усталости,
- депрессивное состояние,
- патологическое изменение сердечной ритмичности,
- нарушения в процессах мочеиспускания,
- снижение либидо,
- образование болей при сексуальном контакте с половым партнером.

Другими словами, синдром раздраженного кишечника можно характеризовать как чрезмерно чувствительную кишку, импульсивно реагирующую на обычные процессы жизнедеятельности человека.
Способы лечения синдрома
Синдром раздраженного кишечника может протекать в трех формах, в зависимости от преобладающего симптоматического признака:
- наличия абдоминальных болей,
- развития диареи,
- формирования запоров.
От преобладающего фактора подбирается и терапевтическое лечение СРК. Устранение патологии при развитии диареи заключается в применении следующих лекарственных препаратов:
- до приема пищи могут назначаться такие препараты, как: Лоперамид, Имодиум, или Дифеноксилат,
- для оказания успокаивающего эффекта назначается раствор со смектой,
- также рекомендовано употреблять целебные отвары на основе таких лекарственных ягод, как черемуха, ольха и черешня,
- понизить интенсивность развития метеоризма помогут препараты сорбентного типа, в виде Энтеросгеля, Полифепана, Полисорба, или Фильтрума,
- одним из самых современных препаратов от СРК является Алосетрон.
При развитии синдрома раздраженного кишечника с преобладанием запоров, лечение заключается в назначении препаратов, обеспечивающих облегчение актов дефекации, а также смягчение каловых масс. В большинстве случаев прописываются следующие препараты:
- лекарственные средства, разработанные на лекарственной части подорожника применяются для увеличения объемов содержащихся масс в полости кишечника, такие как Солгар, Испалгон, Метамуцил, Мукофальк,
- смягчение каловых масс достигается посредством приема препаратов, содержащих в своем составе лактулозу, наиболее эффективными считаются: Дюфалак и Гудлак,
- из слабительных средств рекомендуется применять Форлакс, Экспортал, либо Лавакол,
- из числа модуляторов серотонина назначается прием Тегасерола либо Прукалоприда,
- если необходимо создать мягкий слабительный эффект, то врачи рекомендуют употреблять минеральную воду Ессентуки, в которой содержатся ионы магния.
При проявлении абдоминальных болей, терапевтическое лечение СРК заключается в назначении следующих лекарственных форм:
- из препаратов спазмолитического спектра действия рекомендуются: Но-Шпа, Дротаверин, а также назначается прием антихолиэргичных средств в виде Замифенацина, или Гиосциамина,
- препараты, оказывающие блокирующее воздействие на состояние кальциевых каналов, из числа которых рекомендуются Дицител либо Спазмомен,
- а для регулировки функционирования моторики кишечника назначается Дебридат,
- из числа препаратов, способствующих уменьшению интенсивности метеоризма, рекомендуются такие лекарственные формы, как Эспумизан, Полисилан или Цеолат.
В большинстве случаев, назначается проведение комплексной терапии, направленной на устранение всех выраженных симптоматических признаков, способствующих общему усугублению состояния пациента, улучшение микрофлоры кишечника. Также проводится полная корректировка рациона питания и всего образа жизнедеятельности.
Отличие СРК от хронического панкреатита
На самом деле, разобраться с тем, что в действительности прогрессирует в полости организма пациента, панкреатит или синдром раздраженного кишечника довольно сложно.
Несмотря на все схожие симптоматические проявления СРК и хронической формы панкреатического поражения паренхиматозной железы, существует главное отличие СРК это отсутствие морфологической основы, так как это лишь физиологическое нарушение работоспособности кишечника.
Кроме всего прочего, при развитии панкреатита боль локализуется в зоне подреберья, а при синдроме раздраженного кишечника преобладают преимущественно абдоминальные боли, отягощающиеся гастроэнтерологическими и психоневрологическими жалобами пациентов.
Список литературы
- Винокурова Л.В. и др. Этиология и патогенез повреждения слизистой оболочки двенадцатиперстной кишки при хроническом панкреатите. Терапевтический архив 2009 г. № 2 стр. 65–68.
- Максимов, В. А. Клинические симптомы острого и хронического панкреатита. Справочник врача общей практики. 2010 г. № 3 стр. 26–28.
- Строкова О.А. Состояние кишечного пищеварения у больных хроническим панкреатитом. Автореферат диссертации. Ульяновск 2009 г.
- Под ред. В.Т. Ивашкина, Т.Л. Лапиной. Гастроэнтерология: национальное руководство. – М.: ГЭОТАР-Медиа, 2008 г.
- Циммерман Я. С. Очерки клинической гастроэнтерологии. Пермь: Изд-во Пермского ун-та, 1992 г. стр. 336.
Источник
Реактивный панкреатит – острый асептический воспалительный процесс в поджелудочной железе, возникший на фоне патологии пищеварительного тракта и других внутренних органов, характеризующийся быстрым регрессом симптоматики после начала лечения. В клинической картине преобладают опоясывающая боль в животе, тошнота, рвота, изжога, повышенный метеоризм, лихорадка и явления интоксикации. В диагностике большое значение имеют анамнестические данные и физикальное обследование, рентгенологические и ультразвуковое исследования, ЭГДС. Лечение консервативное, включает назначение диеты, спазмолитиков и анальгетиков, ферментных препаратов.
Общие сведения
Реактивный панкреатит является своеобразной реакцией поджелудочной железы на заболевания пищеварительного тракта, погрешности в диете, отравления, аллергии и т. д. В 30-50% случаев причиной повышенной реактивности ПЖ является желчнокаменная болезнь, чаще поражающая женщин – именно поэтому реактивным панкреатитом страдает преимущественно женская часть населения. Кроме того, к вторичному поражению поджелудочной железы может приводить разнообразная патология печени, желудка, кишечника, системные заболевания, отравления и интоксикации. Нередко повышенная реактивность поджелудочной железы отмечается у детей на фоне хронических гастродуоденитов. Отличительной чертой данной формы панкреатита является быстрое появление симптомов после воздействия провоцирующего фактора и такой же быстрый их регресс после начала лечения и соблюдения диеты.

Реактивный панкреатит
Причины
Причины реактивного панкреатита могут быть самыми разнообразными: заболевания пищеварительного тракта (вирусные гепатиты, желчнокаменная болезнь, калькулезный холецистит, обострение хронического гастрита, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции), травмы живота, злоупотребление спиртными напитками, погрешности в питании, прием некоторых медикаментов, системные и инфекционные заболевания, отравления бытовыми и промышленными ядами, грибами и др. Большой проблемой для хирургов является развитие ятрогенного реактивного панкреатита после эндоскопических вмешательств на желчевыводящих путях (ЭРХПГ).
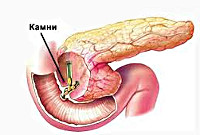
В основе патогенеза лежит преждевременная активация ферментов поджелудочной железы с повреждением ее паренхимы. Наиболее частой причиной, приводящей к застою панкреатического сока в главном протоке ПЖ, является холелитиаз. При желчнокаменной болезни мелкие конкременты (менее 4 мм), попадая в общий желчный проток и дуоденальный сосочек, вызывают их раздражение и спазм. С течением времени постоянное спазмирование холедоха и сфинктера Одди приводит к развитию стриктур и стеноза общего желчного протока. Это может закончиться обтурацией указанных структур более крупными желчными камнями и возникновением застоя панкреатических соков в общем панкреатическом протоке. Гипертензия в протоках поджелудочной железы рано или поздно приводит к повреждению ее ацинусов; ацинарные клетки становятся уязвимыми для протеолитического воздействия собственных ферментов.
Если на фоне холелитиаза у пациента имеется хронический гастродуоденит, язвенная болезнь желудка и ДПК – риск развития реактивного панкреатита многократно возрастает. Хронический воспалительный процесс в двенадцатиперстной кишке может приводить к возникновению папиллита и ретроградному забросу кишечного сока в протоки поджелудочной железы. В результате возможна преждевременная активация ферментов поджелудочной железы в ее тканях. Собственные панкреатические ферменты начинают разрушать паренхиму железы, активируются провоспалительные биохимические процессы, а продукты распада в большом количестве попадают в кровоток, приводя к значительному отеку поджелудочной железы и явлениям интоксикации.
Симптомы реактивного панкреатита
Клиническая картина реактивного панкреатита обычно развивается в течение нескольких часов после воздействия провоцирующего этиологического фактора. К симптомам основного заболевания присоединяются признаки поражения поджелудочной железы. Пациента беспокоит сильная опоясывающая боль (в верхних отделах живота и подреберьях, иррадиирует в спину и лопатки), усиливающаяся после приема пищи. Боль при реактивном панкреатите выражена не так сильно, как при других формах острого воспалительного процесса в ПЖ. Отмечаются жалобы на метеоризм, изжогу, отрыжку. Болевой синдром сопровождается диспепсическими явлениями: тошнотой, переходящей в рвоту с примесью слизи и желчи. Так как рвота приводит к повышению внутрибрюшного и внутрипротокового давления, боль в животе после рвоты может усиливаться.
Если пациент вовремя не обратился к гастроэнтерологу и не начал лечение на ранних стадиях реактивного панкреатита, состояние может значительно ухудшиться за счет массивного попадания протеолитических ферментов в кровоток: нарастают явления интоксикации, температура повышается до фебрильных цифр, кожные покровы становятся бледными и холодными, беспокоит тахикардия и артериальная гипотензия. Пациенты с тяжелым течением реактивного панкреатита требуют госпитализации в отделение гастроэнтерологии.
Диагностика
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов: общего анализа крови и мочи, коагулограммы, уровня ферментов поджелудочной железы в крови и моче, эластазы крови, общего белка и кальция. Обычно отмечается повышение уровня амилазы и ингибитора трипсина в крови и моче при нормальных уровнях липазы и трипсина. Возможно повышение уровня эластазы крови в первые несколько суток заболевания.
На развитие реактивного панкреатита указывает обострение хронической патологии пищеварительного тракта в анамнезе, наличие других этиологических факторов у пациента. В процессе физикального осмотра обращает на себя внимание тахикардия, артериальная гипотензия, бледность кожи и слизистых. Пальпация живота болезненная в верхних отделах, определяется положительный симптом Мейо-Робсона (болезненность в левом реберно-позвоночном углу). Живот обычно поддут, но мягкий, симптомы раздражения брюшины отрицательные.
УЗИ органов брюшной полости, особенно прицельное исследование поджелудочной железы и желчных путей является наиболее безопасным и достаточно информативным методом диагностики реактивного панкреатита. Данный метод позволяет выявить конкременты в общем желчном протоке, отек и увеличение размеров ПЖ. Для уточнения диагноза и более детальной визуализации патологического очага может потребоваться проведение обзорной рентгенографии органов брюшной полости, компьютерной томографии (золотой стандарт диагностики панкреатитов) и МСКТ органов брюшной полости. Эндоскопическая РХПГ и холедохоскопия при реактивном панкреатите должны проводиться только по строгим показаниям (доказанная обтурация холедоха конкрементом); заменить эти исследования с успехом может магнитно-резонансная томография поджелудочной железы и желчевыводящих путей, которая позволит визуализировать конкременты, определить их размеры и локализацию.
Ангиография чревного ствола при реактивном панкреатите указывает на повышенную васкуляризацию ткани поджелудочной железы. Эзофагогастродуоденоскопия в остром периоде реактивного панкреатита показана всем пациентам, так как позволяет не только диагностировать сопутствующую патологию, но и при необходимости провести эндоскопическое восстановление проходимости дуоденального сосочка. Лапароскопия требуется только при тяжелом течении реактивного панкреатита, при диагностических затруднениях.
Лечение реактивного панкреатита
Лечение реактивного панкреатита направлено на купирование отека и воспаления поджелудочной железы, снятие интоксикации, восстановление нормальной секреции панкреатических соков. Успешная терапия реактивного панкреатита невозможна без устранения этиологического фактора, поэтому большое внимание уделяется лечению основного заболевания.
В остром периоде реактивного панкреатита показано полное лечебное голодание в течение одних-двух суток. В этот промежуток времени разрешается употреблять только воду и настои противовоспалительных трав. При легком течении реактивного панкреатита голодание может и не понадобиться, в этом случае назначают диету, богатую углеводами, с ограничением белка и жиров. Целью диеты является создание покоя для поджелудочной железы, снижение выработки панкреатических ферментов. Для этого нужно питаться дробно, пища должна быть измельчена, поступать в желудок маленькими порциями. С целью дезинтоксикации рекомендуется употреблять много жидкости.
Из лекарственных препаратов назначают ферменты поджелудочной железы (панкреатин), обезболивающие препараты (при легком течении реактивного панкреатита – нестероидные противовоспалительные, при тяжелом их дополняют наркотическими анальгетиками), спазмолитики (дротаверин, платифиллин), средства для снижения метеоризма. Для снятия боли при реактивном панкреатите нельзя использовать морфин, так как он провоцирует спазм большого дуоденального сосочка и усиливает протоковую гипертензию.
Если развитие реактивного панкреатита обусловлено холелитиазом или патологией сфинктера Одди, возможно использование эндоскопических процедур для его устранения: эндоскопического удаления конкрементов главного панкреатического протока и холедоха во время ЭРХПГ, папиллотомии.
Прогноз и профилактика
Прогноз при неосложненном течении реактивного панкреатита благоприятный, обычно после начала лечения все симптомы быстро регрессируют. Профилактика данной патологии заключается в своевременной диагностике и лечении заболеваний, которые могут привести к развитию реактивного панкреатита, а также в соблюдении принципов рационального питания, отказе от вредных привычек (курения, злоупотребления спиртными напитками).
Источник
