Реферат на тему антифосфолипидный синдром
ГЛАВА 46. АНТИФОСФОЛИПИДНЫЙ СИНДРОМ
• Антифосфолипидный синдром (АФС) – клинико-лабораторный симптомокомплекс, включающий венозные и/или артериальные тромбозы, различные формы акушерской патологии (в первую очередь привычное невынашивание беременности), тромбоцитопению, а также другие разнообразные неврологические, кожные, сердечно-сосудистые и гематологические нарушения. Характерный иммунологический признак АФС – АТ к фосфолипидам – гетерогенная группа АТ, реагирующих с широким спектром фосфолипидов и фосфолипидсвязывающих белков. АФС наиболее часто развивается при СКВ (вторичный АФС) или в отсутствии другого ведущего заболевания (первичный АФС).
• Истинная распространённость АФС в популяции до сих пор не известна. Частота обнаружения АТ к фосфолипидам в сыворотке здоровых людей варьирует от 0 до 14%, в среднем 2-4% (в высоком титре менее чем у 0,2%). Заболевание чаще развивается в молодом возрасте, может встречаться у детей и даже у новорожденных. У лиц пожилого возраста развитие АФС может быть связано со злокачественными новообразованиями. В общей популяции АФС чаще выявляют у женщин. Однако среди больных первичным АФС отмечают увеличение доли мужчин.
ЭТИОЛОГИЯ
• Причины АФС не известны. Увеличение уровня (как правило, транзиторное) АТ к фосфолипидам наблюдается на фоне широкого спектра бактериальных и вирусных инфекций. Однако тромботические осложнения у больных с инфекциями развиваются реже, чем обнаруживаются АТ к фосфолипидам. Имеются данные об иммуногенетической предрасположенности к гиперпродукции АТ к фосфолипидам. Отмечено повышение частоты обнаружения АТ к фосфолипидам в семьях больных АФС; описаны случаи АФС (чаще первичного) у членов одной семьи.
ПАТОГЕНЕЗ
• АТ к фосфолипидам связываются с фосфолипидами в присутствии кофактора, которым служит β2-гликопротеин I – белок, связывающийся с фосфолипидами, обладающий антикоагулянтной активностью. АТ к фосфолипидам, присутствующие в сыворотке больных АФС, реагируют с Аг, сформировавшимися в процессе взаимодействия фосфолипидных компонентов мембран эндотелиальных и других клеток (тромбоцитов, нейтрофилов) и β2-гликопротеина I. В результате этого взаимодействия идёт подавление синтеза антикоагулянтных (простациклин, антитромбин III, аннексин V и др.) и усиление образования прокоагулянтных (тромбоксан, тканевой фактор, фактор активации тромбоцитов и др.) медиаторов, индуцируется активация эндотелия (экспрессия молекул адгезии) и тромбоцитов, происходит дегрануляция нейтрофилов.
• АТ к фосфолипидам, выявляемые в сыворотке больных с инфекционными заболеваниями, обычно реагируют с фосфолипидами в отсутствии β2-гликопротеина I и не обладают вышеописанными свойствами.
КЛАССИФИКАЦИЯ
• Выделяют следующие клинико-лабораторные варианты АФС.
• Первичный АФС.
• Вторичный АФС.
• “Катастрофический” АФС.
• У одних больных АФС проявляется преимущественно венозными тромбозами, у других инсультом, у третьих – акушерской патологией или тромбоцитопенией. Развитие АФС не коррелирует с активностью основного заболевания. Примерно половина больных АФС страдает первичной формой заболевания. Однако вопрос о нозологической самостоятельности первичного АФС до конца не ясен. Первичный АФС иногда может быть вариантом начала СКВ. Наоборот, у некоторых больных с классической СКВ в дебюте, в дальнейшем на первый план могут выходить признаки АФС.
• У некоторых больных АФС может проявляться острой рецидивирующей коагулопатией и васкулопатией, затрагивающие жизненно важные органы и напоминающие ДВС-синдром или гемолитико-уремический синдром. Это состояние получило название “катастрофический” АФС.
КЛИНИЧЕСКАЯ КАРТИНА
• Поскольку в основе АФС лежит невоспалительное тромботическое поражение сосудов любого калибра и локализации, спектр клинических проявлений чрезвычайно разнообразен.
• Венозный тромбоз – самое частое проявлением АФС. Тромбы обычно локализуются в глубоких венах нижних конечностей, но нередко бывают в печёночных, портальной венах, поверхностных венах и др. Характерны повторные ТЭЛА из глубоких вен нижних конечностей, иногда приводящие к лёгочной гипертензии. АФС (чаще первичный, чем вторичный) – вторая по частоте причина синдрома Бадда-Киари. Тромбоз центральной вены надпочечников может приводить к надпочечниковой недостаточности.
• Артериальный тромбоз. Тромбоз внутримозговых артерий, приводящий к инсульту и транзиторным ишемическим атакам – наиболее частая локализация артериального тромбоза при АФС. Рецидивирующие ишемические инсульты, вызванные поражением сосудов малого калибра иногда протекают без ярких неврологических нарушений и могут манифестировать судорожным синдромом, мультиинфаркной деменцией (напоминающей болезнь Альцгеймера), психическими нарушениями.
Вариант АФС – синдром Снеддона, проявляющийся рецидивирующими тромбозами сосудов головного мозга, livedo reticularis, АГ и развивающийся у лиц молодого и среднего возраста. К другим неврологическим нарушениям относят мигренозные головные боли, эпилептиформные приступы, хорея, поперечный миелит. Иногда неврологические нарушения при АФС напоминают таковые при рассеянном склерозе.
• Поражение клапанов сердца – одно из частых кардиологических проявлений АФС. Оно варьирует от минимальных нарушений, выявляемых только при ЭхоКГ (небольшая регургитация, утолщение створок клапанов) до тяжёлых пороков сердца (стеноз или недостаточность митрального, реже аортального и трикуспидального клапанов). У некоторых больных быстро развивается тяжёлое поражение клапанов с вегетациями, обусловленное тромботическими наложениями, сходное с поражением клапанов при инфекционном эндокардите. Выявление вегетаций на клапанах, особенно если они сочетаются с геморрагиями в области ногтевого ложе и пальцами в форме “барабанных палочек”, диктует необходимость дифференциальной диагностики с инфекционным эндокардитом. Описано развитие тромбов в полости сердца, имитирующих миксому сердца. Одной из возможных локализаций артериального тромбоза, связанного с синтезом АТ к фосфолипидам служат венечные артерии (у мужчин с СКВ это самая частая локализация).
К частым осложнениям АФС относят АГ. Она может быть лабильной, нередко ассоциируется с livedo reticularis и поражением мозговых артерий в рамках синдрома Снеддона, или стабильной, злокачественной, проявляющейся симптомами гипертонической энцефалопатии. Развитие АГ при АФС может быть связано со многими причинами, в том числе с тромбозом почечных сосудов, инфарктом почек, тромбозом брюшного отдела аорты (псевдокоарктация) и внутриклубочковым тромбозом. Отмечена связь между гиперпродукцией АТ к фосфолипидам и развитием фиброзно-мышечной дисплазии почечных артерий. Редкое осложнение АФС – тромботическая лёгочная гипертензия, которая связана как с рецидивирующими ТЭЛА, так и местным (in situ) тромбозом лёгочных сосудов.
• Поражение почек при АФС связано с внутриклубочковым микротромбозом и именуется как почечная тромботическая микроангиопатия. Микротромбоз клубочков почек считают причиной последующего развития гломерулосклероза, ведущего к нарушению функции органа.
• Акушерскую патологию относят к одним из наиболее характерных признаков АФС: привычное невынашивание беременности, рецидивирующие спонтанные аборты, внутриутробная гибель плода, преэклампсия. Потеря плода может наступать в любые сроки беременности, но чаще, во II и III триместрах.
• Поражение кожи при АФС характеризуется разнообразными клиническими проявлениями (чаще livedo reticularis). Реже встречаются кожные язвы, псевдоваскулитные поражения (пурпура, ладонная и подошвенная эритема, пустулы, гангрена пальцев).
• Тромбоцитопения – типичный гематологический признак АФС. Развитие геморрагических осложнений наблюдается редко и, как правило, связано с сопутствующим дефектом факторов свертывания крови, патологией почек или передозировкой антикоагулянтов. Нередко наблюдается гемолитическая анемия с положительной реакцией Кумбса, реже встречается синдром Эванса (сочетание тромбоцитопении и гемолитической анемии).
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
• Лабораторная диагностика АФС основана на определении волчаночного антикоагулянта с помощью функциональных тестов и АТ к кардиолипину с помощью ИФА. В целом, волчаночный антикоагулянт обладает более высокой специфичностью, а АТ к кардиолипину – большей чувствительностью для диагностики АФС. Волчаночный антикоагулянт и АТ к кардиолипину выявляют соответственно у 30-40% и 40-50% больных СКВ. В присутствии АТ к фосфолипидам риск развития тромбозов составляет 40%, в то время как в отсутствии АТ – не выше 15%. Разработан метод определения АТ, реагирующих с β2-гликопротеином I, увеличение уровня которых лучше коррелирует с развитием тромбозов, чем увеличение уровня АТ к фосфолипидам. Течение АФС, тяжесть и распространённость тромботических осложнений в большинстве случаев не зависит от концентрации АТ к фосфолипидам.
ДИАГНОСТИКА
• Для диагностики следует использовать предварительные критерии классификации АФС (табл. 46-1).
Таблица 46-1. Критерии диагностики АФС
• Клинические критерии | • Лабораторные критерии |
Сосудистый тромбоз • 1 или более эпизодов тромбоза сосудов, кровоснабжающих любой орган и ткань. За исключением тромбоза поверхностных вен, тромбоз должен быть подтвержден с помощью ангиографии, УЗИ или морфологическим методом. При морфологическом подтверждении признаки тромбоза должны наблюдаться в отсутствии выраженной воспалительной инфильтрации сосудистой стенки. | АТ к кардиолипину класса IgG или IgM в средних или высоких титрах, определённые по крайнем мере 2 раза в течение 6 нед с помощью ИФА, позволяющего определять АТ к β2-гликопротеину |
Акушерская патология • 1 или более необъяснимая гибель морфологически нормального плода до 10-го мес гестации • 1 или более гибели морфологически нормального плода до 34-й нед гестации в связи с выраженной преэклампсией или эклапсией или тяжёлой плацентарной недостаточностью • 3 и более необъяснимых последовательно развивающихся спонтанных аборта до 10-й недели гестации при исключении анатомических и гормональных нарушений репродуктивной системы матери или хромосомных нарушений у матери или отца | Волчаночный антикоагулянт, выявляемый по крайней мере 2 раза в течении 6 нед стандартизованным методом, включающим следующие этапы • Удлинение фосфолипид-зависимого свертывания крови при использовании скрининговых тестов (АЧТВ, каолиновый тест, тест с ядом гадюки Рассела, протромбиновое время, текстариновое время) • При смешивании с нормальной плазмой без тромбоцитов удлинение времени свертывания крови по данным скрининговых тестов сохраняется • Нормализация времени свертывания крови при добавлении избытка фосфолипидов • Исключение других коагулопатий (ингибиторы фактора VIII или гепарина) |
• Для постановки достоверного диагноза АФС необходимо сочетание, по крайней мере, одного клинического и одного лабораторного критерия.
• АФС должен быть заподозрен в случаях развития тромботических нарушений (особенно множественных, рецидивирующих, с необычной локализацией), тромбоцитопении, акушерской патологии у лиц молодого и среднего возраста, а также при необъяснимом тромбозе у новорожденных, в случае некроза кожи на фоне лечения непрямыми антикоагулянтами и у больных с удлинённым АЧТВ при скрининговом исследовании. При АФС наблюдают большое количество псевдосиндромов, которые могут имитировать васкулиты, инфекционный эндокардит, опухоли сердца, рассеяный склероз, гепатит, нефрит и др.
ЛЕЧЕНИЕ
• Профилактика и лечение АФС – сложная задача (табл. 46-2). Это связано с неоднородностью патогенетических механизмов, лежащих в основе АФС, полиморфизмом клинических проявлений, отсутствием достоверных клинических и лабораторных показателей, позволяющих прогнозировать рецидивирование тромботических нарушений. Риск рецидивирования тромбозов особенно высок у больных молодого возраста с персистирующими высокими уровнями АТ к кардиолипину, волчаночного антикоагулянта и при одновременном обнаружении АТ к кардиолипину и волчаночного антикоагулянта, а также при наличии рецидивирующих тромбозов и/или акушерской патологии в анамнезе, при наличии других факторов риска тромботических нарушений (АГ, гиперлипидемия, курение, приём оральных контрацептивов), при высокой активности СКВ, при быстрой отмене непрямых антикоагулянтов, при сочетание высоких титров АТ к фосфолипидам с другими нарушениями свертывания.
• Общие рекомендации по ведению больных с АФС представлены в табл. 46-2.
Таблица 46-2 Общие рекомендации по профилактике и лечению тромбозов у пациентов с АФС
• Группы пациентов | • Рекомендации |
Без клинических признаков АФС, но с высоким уровнем АТ к фосфолипидам | Без факторов риска – низкие дозы ацетилсалициловой кислоты (менее 100 мг/сут) ± гидроксихлорохин (100-200 мг/сут) (при вторичном АФС) |
• | При наличии факторов риска – варфарин (МНО менее 2) ± гидроксихлорохин (100-200 мг/сут) |
C венозным тромбозом | Варфарин (МНО=2-3) ± гидроксихлорохин (100-200 мг/сут) |
С артериальным тромбозом | Варфарин (МНО более 3) ± гидроксихлорохин ± ацетилсалициловая кислота в низких дозах (в зависимости от риска рецидивирования тромбозов или кровотечений) |
С повторными тромбозами | Варфарин (МНО более 3) ± гидроксихлорохин ± низкие дозы ацетилсалициловой кислоты |
• Кроме этого имеется ряд особенностей в лечении АФС.
• У больных с высоким уровнем АТ к фосфолипидам в сыворотке, но без клинических признаков АФС (в том числе у беременных женщин без акушерской патологии в анамнезе), ограничиваются назначением небольших доз ацетилсалициловой кислоты (75 мг/сут). Эти лица требуют тщательного динамического наблюдения, так как риск тромботических осложнений у них весьма высок. Умеренная тромбоцитопения, как правило, не требует лечения или контролируется небольшими дозами ГК.
• Ведение больных с достоверным АФС основывается на назначении антагонистов витамина K (варфарин), и антиагрегантов (низкие дозы ацетилсалициловой кислоты), которые широко используются для профилактики тромбозов, не связанных с АФС. У больных как вторичным, так и первичным больных АФС лечение варфарином, поддерживающем МНО на уровне 2-3 (или более) приводит к достоверному снижению частоты рецидидирования тромботических осложнений. Однако, использование варфарина ассоциируется с высокой риском кровотечений. Целесообразно назначение антималярийных препаратов, которые наряду с противовоспалительным действием, обладают антитромботической (подавляют агрегацию и адгезию тромбоцитов, уменьшают размер тромба) и гиполипидемической активностью.
• Использование варфарина во время беременности противопоказано, так как это приводит к развитию варфариновой эмбриопатии, характеризующейся нарушением роста эпифизов костей и гипоплазией носовой перегородки, а также неврологическими нарушениями. Лечение гепарином (особенно низкомолекулярными гепаринами в стандартных дозах) в сочетании с низкими дозами ацетилсалициловой кислоты у женщин с привычным невынашиванием беременности позволяет повысить частоту успешных родов примерно в 2-3 раза и существенно превосходит по эффективности глюкокортикоидную терапию.
• Лечение ГК и цитотоксическими препаратами не рекомендуют, за исключением случаев “катастрофического” АФС.
ПРОГНОЗ
• Развитие АФС при СКВ уменьшает выживаемость больных. К прогностически неблагоприятным факторам в отношении рецидивирования тромбозов относят тромбоцитопению, артериальный тромбоз, стойкое увеличение уровня АТ к кардиолипину.
Источник
Всего лишь сорок лет назад врачи даже не подозревали о существовании антифосфолипидного синдрома. Открытие принадлежит врачу Грэму Хьюзу, который практиковал в Лондоне. Он подробно описал его симптомы и причины возникновения, поэтому иногда АФС еще называют синдромом Хьюза.
При развитии антифосфолипидного синдрома в крови появляются антифосфолипидные антитела (АФЛА), способствующие усиленному образованию тромбов в просветах сосудов. Они могут стать причиной осложнения беременности и даже вызвать ее прерывание. Чаще всего АФС диагностируют у женщин в возрасте 20-40 лет.
Содержание:
- Патогенез развития антифосфолипидного синдрома
- Особенности диагностики АФС
- Причины развития АФС
- Виды АФС
- Опасность антифосфолипидного синдрома
- Осложнения АФС
- Антифосфолипидный синдром во время беременности
- Как обнаружить АФС во время беременности
- Какие системы организма страдают при АФС, симптомы нарушений
- Лечение АФС
- Антифосфолипидные антитела в крови – норма или патология?
Патогенез развития антифосфолипидного синдрома
В крови человека на фоне антифосфолипидного синдрома начинают циркулировать антитела, которые разрушают фосфолипиды, находящиеся в мембранах клеток тканей организма. Фосфолипиды присутствуют в тромбоцитах, в нервных клетках, в клетках эндотелия.
Фосфолипиды могут быть нейтральными и отрицательно заряженными. В последнем случае их называют анионными. Именно эти два вида фосфолипидов встречаются в крови чаще остальных.
Так как фосфолипиды могут быть разными, то и антитела к ним вырабатываются разные. Они способны вступать в реакцию как с нейтральными, так и с анионными фосфолипидами.
Определяют антифосфолипидный синдром по иммуноглобулинам, которые появляются в крови при развитии заболевания.
Среди них различают:
Волчаночные иммуноглобулины lgG, lgM. Впервые эти антитела были выявлены у пациентов с системой красной волчанкой. При этом удалось обнаружить у них повышенную склонность к тромбозам.
Антитела к кардиолипиновому антигену. Этот компонент теста позволяет обнаружить у человека сифилис. При этом в его крови будут циркулировать антитела класса A, G, M.
Антитела, которые представлены сочетанием кардиолипина, фосфатадилхолина и холестерина. Они способны давать положительный результат при проведении реакции Вассермана (диагностика сифилиса), но этот результат бывает ложным.
Суммарные иммуноглобулины классов A, G, M (бета-2-гликопротеин-1-кофакторзависимые антитела к фосфолипидам). Так как бета-2-гликопротеин-1 являются фосфолипидами-антикоагулянтами, то появление к крови антител, направленных на их уничтожение, приводит к усиленному формированию тромбов.
Обнаружение антител к фосфолипидам позволяет диагностировать антифосфолипидный синдром, выявление которого сопряжено с рядом трудностей.
Особенности диагностики АФС

Антифосфолипидный синдром дает ряд патологических симптомов, которые наталкивают на мысль о данном нарушении. Однако, чтобы выставить верный диагноз, потребуется провести лабораторные исследования. Причем их будет немалое количество. Сюда входит сдача крови на общий и биохимический анализ, а также проведение серологических тестов, дающих возможность обнаружить антитела к фосфолипидам.
Применение одного метода исследования недостаточно. Часто пациентам назначают анализ на реакцию Вассермана, который способен давать положительный результат не только при антифосфолипидном синдроме, но и при иных заболеваниях. Это приводит к постановке неверного диагноза.
Чтобы минимизировать вероятность врачебно-диагностической ошибки, следует назначать пациенту с симптомами АФС комплексное обследование, которое должно включать в себя:
Обнаружение волчаночных антител – это анализ, который при подозрении на АФС выполняют в первую очередь.
Обнаружение антител к кардиолипиновому антигену (реакция Вассермана). При АФС анализ будет положительным.
Тест на бета-2-гликопротеин-1-кофакторозависимые антитела к фосфолипидам. Показатели этих антител будут превышать допустимые границы нормы.
Если антитела в крови появились ранее, чем за 12 недель до манифестации первых симптомов АФС, то их нельзя считать достоверными. Также на их основании не подтверждают диагноз АФС, если анализы стали положительными лишь спустя 5 дней от дебюта болезни. Итак, чтобы подтвердить диагноз «антифосфолипидный синдром», требуется наличие симптомов нарушения и положительный тест на антитела (положительную реакцию должно дать хотя бы одно исследование).
Дополнительные методы диагностики, которые может назначить врач:
Анализ ложноположительной реакции Вассермана.
Проведение пробы Кумбаса.
Обнаружение в крови ревматоидного фактора и антинуклеарного фактора.
Определение криоглобулинов и титра антител к ДНК.
Иногда врачи, при подозрении на АФС, ограничиваются забором крови на обнаружение волчаночного антикоагулянта, но в 50% случаев это приводит к тому, что нарушение остается неустановленным. Поэтому при наличии симптомов патологии, следует проводить максимально полное исследование. Это позволит вовремя обнаружить АФС и начать терапию. Кстати, современные медицинские лаборатории имеют тесты, которые дают возможность провести именно комплексную диагностику, так как они оснащены всеми необходимыми реагентами. Между прочим, в некоторых таких системах в качестве вспомогательных компонентов используется змеиный яд.
Причины развития АФС

Антифосфолипидный синдром чаще всего манифестируется на фоне таких патологий, как:
Системная красная волчанка.
Системная склеродермия, ревматоидный артрит, синдром Шегрена.
Раковые опухоли в организме.
Лимфопролиферативные заболевания.
Аутоиммунная тромбоцитопеническая пурпура, которая может быть спровоцирована системой красной волчанкой, склеродермией или ревматоидным артритом. Наличие пурпуры в разы повышает риск развития антифосфолипидного синдрома.
ВИЧ-инфекция, мононуклеоз, гепатит С, эндокардит, малярия. АФС может развиваться при вирусных, бактериальных и паразитарных инфекциях.
Заболевания, поражающие ЦНС.
Период вынашивания ребенка, роды.
К АФС может иметься наследственная предрасположенность. При этом в фенотипе крови человека будут иметься специфичности DR4, DR7, DRw53.
Прием некоторых лекарственных препаратов, например, психотропных, противозачаточных и оральных контрацептивов.
Чем дольше в крови присутствуют антифосфолипидные антитела, тем быстрее у человека разовьется АФС. Причем причина их появления не имеет значения.
Виды АФС
Различают следующие виды АФС:
Первичный антифосфолипидный синдром, который развивается сам по себе, то есть его началу не предшествует какое-либо заболевание.
Вторичный антифосфолипидный синдром, который развивается на фоне аутоиммунной патологии, например, при системной красной волчанке.
Катастрофический антифосфолипидный синдром, который диагностируют редко, но при этом данная форма патологии является крайне опасной. Развивается заболевание стремительно и приводит к формированию тромбов по всем сосудам организма. Часто такой синдром становится причиной летального исхода.
АФЛА-негативный синдром, который сложно обнаружить. При этой форме болезни в крови отсутствуют волчаночные антитела и антитела к кардиолипину.
Синдром Снеддона – это заболевание, которое развивается на фоне АФС. При этом у человека случаются эпизоды тромбоза сосудов головного мозга. Симптомами нарушения являются синюшные кожные покровы и повышенное артериальное давление. Синдром Снеддона относят к одному из возможных вариантов течения болезни.
Опасность антифосфолипидного синдрома
Антитела к фосфолипидам, которые появляются при АФС, нарушают нормальное функционирование системы гемостаза. Это приводит к тому, что в сосудах начинают формироваться тромбы, у человека развивается тромбоз.
При АФС страдают не только капилляры, но и крупные сосуды. В целом, тромбы могут образовываться в любой вене или артерии, которые несут кровь к разным органам. Поэтому симптомы данного нарушения весьма разнообразны.
Осложнения АФС
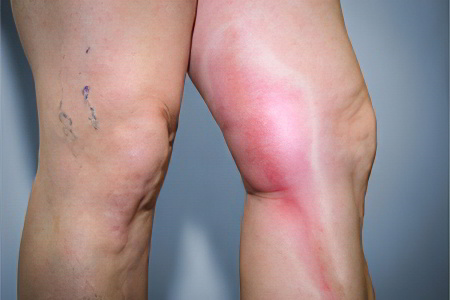
Антифосфолипидный синдром провоцирует формирование тромбов в сосудах. Чаще всего от тромбоза страдают вены нижних конечностей. Если тромб отрывается, то с током крови он попадает в сосуды, питающие легочную ткань. Это влечет за собой развитие опасного состояния, которое называется тромбоэмболия легочной артерии. Если тромб перекрывает магистральный сосуд легкого, то происходит его инфаркт, прекращается сердечная деятельности. Часто ТЭЛА заканчивается гибелью больного, причем летальный исход может наступить очень быстро.
Когда тромб перекрывает мелкие сосуды, у человека имеется шанс на восстановление, но при этом он должен быть экстренно доставлен в медицинское учреждение. Даже в этом случае вероятность возникновения тяжелых последствий для здоровья крайне высока.
Тромбы при АФС могут образовываться в почечных артериях. На фоне таких тромбозов развиваются тяжелые почечные патологи, например, синдром Бадда-Киари.
Реже тромбы формируются в капиллярах сетчатки глаза, в подключичных венах, в центральных венах надпочечников, что ведет к развитию недостаточности этих органов. Также на фоне тромбоза возможно развитие синдрома нижней или верхней полой вены.
Тромбоз с закупоркой артерий различной локализации может приводить к инфаркту, гангрене, некрозу головки бедра.
Антифосфолипидный синдром во время беременности

Развитие антифосфолипидного синдрома во время беременности может приводить к таким серьезным последствиям, как:
Прерывание беременности.
Выкидыш на ранних сроках беременности. Риск самопроизвольного аборта тем выше, чем больше в крови женщины циркулирует антител к кардиолипиновому антигену.
Развитие фетоплацентарной недостаточности, которая ведет к гипоксии плода с задержкой его развития. При неоказании медицинской помощи сохраняется высокий риск внутриутробной гибели ребенка.
Развитие гестоза с эклампсией и преэклампсией.
Развитие хореи.
Формирование тромбов.
Повышение артериального давления.
Развитие HELLP-синдрома с гемолизом, поражением паренхимы печени и с тромбоцитопенией.
Преждевременная отслойка плаценты.
Ранние роды.
На фоне АФС попытки зачать ребенка методом экстракорпорального оплодотворения могут заканчиваться неудачно.
Как обнаружить АФС во время беременности
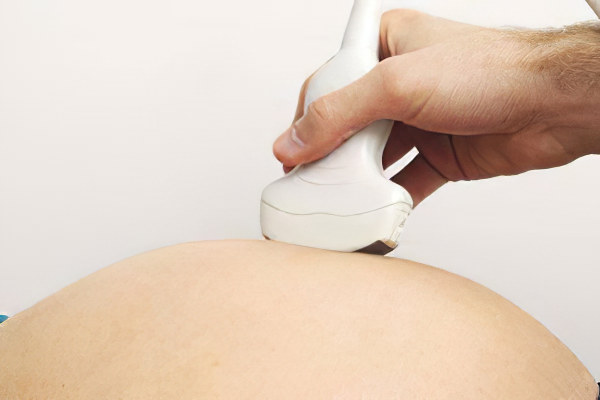
Женщины, которые находятся в группе риска по развитию АФС, должны быть у врача на особом контроле.
По показаниям, им могут быть назначены следующие диагностические процедуры:
Регулярное выполнение гемостазиограммы.
Внеплановое УЗИ плода с допплерографией маточно-плацентарного кровотока.
УЗИ сосудов ног, головы, шеи, почек, глаз.
ЭхоКГ для проверки работы сердечных клапанов.
Это позволит своевременно обнаружить развитие серьезных осложнений беременности, таких как: ДВС-синдром, пурпура, ГУС.
Кроме врача-гинеколога беременной женщине с диагностированным антифосфолипидным синдромом может потребоваться консультация иных узких специалистов, например, ревматолога, кардиолога, невролога и пр.
Лечение сводится к приему глюкокортикостероидов и препаратов-антиагрегантов. Дозу должен подбирать врач. Также могут быть назначены гепарины и иммуноглобулины. Эти препараты вводят на фоне контроля картины крови.
Ели женщина уже страдает от АФС, но не планирует беременность, то для контрацепции ей не следует использовать гормональные препараты. В противном случае можно усугубить течение болезни.
Какие системы организма страдают при АФС, симптомы нарушений

Антифосфолипидный синдром сопряжен с риском развития различных заболеваний. Причем пострадать могут любые органы и системы, даже головной мозг. При поражении его сосудов возможно развитие транзиторной ишемической атаки или инфаркта.
Это сопровождается такими симптомами, как:
Появление судорог.
Слабоумие, которое постоянно прогрессирует.
Нарушения психики.
Также АФС может проявляться следующими неврологическими симптомами:
Выраженные головные боли, протекающие по типу мигрени.
Неконтролируемая дрожь конечностей.
Симптомы, характерные для поперечного миелита. Они возникают по той причине, что при АФС страдает спинной мозг.
Самым грозным осложнением при поражении сердца является инфаркт. Он развивается при условии, что тромбы формируются в коронарных артериях. Если задействованы их мелкие ответвления, то инфаркту будет предшествовать нарушения сокращения сердца. Также АФС может привести к развитию порока сердца, к формированию внутрисердечного тромба. Такие косвенные признаки антифосфолипидного синдрома способны затруднять диагностику причины болезни.
Симптомы АФС в зависимости от того, какой именно орган оказался поражен тромбозом, будут следующими:
Повышение артериального давления наблюдается при тромбозе почечных артерий.
При закупорке тромбом легочной артерии развивается ТЭЛА, что ведет к резкому ухудшению самочувствия человека. Иногда гибель больного может наступить мгновенно.
Кровотечение в желудочно-кишечном тракте.
Инфаркт селезенки.
Появление подкожных кровоизлияний, некроз кожи, язвы на ногах – все эти симптомы развиваются при поражении дермы.
Клиника АФС разнообразна. Точные симптомы описать невозможно, так как в патологический процесс могут быть вовлечены любые органы и системы.
Лечение АФС

Лечение АФС должно быть комплексным. Основная его направленность – это предотвращение осложнений тромбозов.
Больной обязательно должен соблюдать следующие рекомендации:
Отказаться от непосильных физических нагрузок.
Нельзя долгое время оставаться без движения.
Отказ от травматических видов спорта.
Отказ от перелетов.
Медикаментозная терапия сводится к назначению следующих препаратов:
Варфарин – препарат из группы непрямых антикоагулянтов.
Гепарин, Надропарин кальция, Эноксапарин натрия – препараты, относящиеся к прямым антикоагулянтам.
Аспирин, Дипиридамол, Пентоксифиллин – препараты-антиагреганты.
Ели больной находится в тяжелом состоянии, то ему вводят высокие дозы глюкокортикостероидов, выполняют переливание плазмы.
Прием антикоагулянтов и антиагрегантов должен быть длительным. Иногда эти препараты назначают пожизненно.
АФС – это не приговор. Если заболевание диагностировано на начальном этапе его развития, то прогноз благоприятный. При этом пациент должен соблюдать все рекомендации врача, принимать препараты, которые он ему назначает. Женщины имеют высокие шансы на зачатие и рождение здорового ребенка.
Осложняет течение болезни системная красная волчанка, тромбоцитопения, стойкое повышение артериального давления, высокий уровень антител к кардиолипиновому антигену с тенденцией к их росту.
В обязательном порядке пациент с диагностированным АФС должен наблюдаться у ревматолога. Ему потребуется регулярно сдавать кровь на анализ, а также проходить иные диагностические и лечебные процедуры.
Антифосфолипидные антитела в крови – норма или патология?
Иногда уровень антифосфолипидных антител может быть повышен у здорового человека. У 12% людей эти антитела присутствуют в крови, но заболевания при этом у них не развивается. Чем старше человек, тем выше могут быть показатели патологических иммуноглобулинов. Также имеется вероятность возникновения ложноположительной реакции Вассермана, к чему пациент должен быть готов. Главное не впадать в панику и пройти комплексную диагностику.
Видео: АФС и другие тромбофилии в акушерстве:
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование:
Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Наши авторы
Источник
