Ревматизм острый код по мкб 10
Тактика лечения
Лечение ревматической лихорадки, ревматизма проводится в стационаре. На амбулаторном этапе осуществляется вторичная профилактика ОРЛ бензатин-бензилпенициллином:
1. Для больных, перенесших ОРЛ без кардита (полиартрит, хорея) – 5 лет.
2. Для больных, перенесших ОРЛ с кардитом проводить профилактику более 5 лет (по крайней мере до достижения больным 25 лет).
3. Больным с клапанным пороком сердца и тем кому выполнялась хирургическая коррекция порока сердца – в течение всей жизни.
1. Предупреждение повторных атак ОРЛ и прогрессирования ревматического порока сердца (диспансерное наблюдение).
2. Предотвращение бактериемии, возникающей при выполнении медицинских манипуляций.
Немедикаментозное лечение: лечебный стол № 10.
1. Антибактериальная терапия.
Антибиотики эффективны в предотвращении острой ревматической лихорадки после перенесенного острого тонзиллита (градация рекомендаций А).
При манипуляциях в полости рта, пищеводе, дыхательных путях:
– амоксициллин* 2 г за 1 час до процедуры перорально. При невозможности принять внутрь – в/в или в/м ампициллин 2 г за 30 мин. до процедуры;
– при аллергии к пенициллину – азитромицин* 500 мг или кларитромицин* 500 мг или клиндамицин 600 мг;
– при аллергии к пенициллину и невозможности приема внутрь – в/в клиндамицин* 600 мг или цефазолин* в/в или в/в 1 г.
При манипуляциях на желудочно-кишечном и урогенитальном трактах:
– амоксициллин *2 г за 1 час до процедуры перорально. При невозможности принять внутрь – в/в или в/м ампициллин* 2 г за 30 мин. до процедуры;
– при аллергии к пенициллину – ванкомицин* 1 г в/в в течение 1-2 ч., введение закончить за 30 мин. до процедуры;
– нестероидные противовоспалительные средства (НПВС): диклофенак калия*.
2. Назначение глюкокортикоидов обосновано при тяжелом кардите, особенно с симптомами сердечной недостаточности: преднизолон* (0,5-2 мг/кг веса) каждые 6-12 часов, затем через 2 дня повышают суточную дозу до 120-160 мг. Затем при сохранении нормальных показателей СОЭ в течение 1 недели снижают дозу каждые 2 дня на 5 мг. Для профилактики обострения во время отмены преднизолона и 2 нед. после прекращения назначают лечебную дозу аспирина.
3. Санация очагов инфекции.
4. Симптоматическая терапия:
4.1 Лечение нарушений ритма: при мерцательной аритмии – дигоксин, антагонисты кальция или амиодарон*, по показаниям – кардиоселективные В-адреноблокаторы, под контролем сердечных сокращений, А/Д, ЭКГ.*
4.2 Лечение сердечной недостаточности – мочегонные: фуросемид, доза подбирается в зависимости от степени сердечной декомпенсации, при отечном синдроме – верошпирон* 100-300 мг/сутки.
5. Препараты калия – аспаркам,* панангин*.
6. Ведение больных с искусственным митральным или аортальным протезом: непрямые антикоагулянты – фенилин*, доза подбирается в зависимости от ПТИ (менее 75 %), варфарин* 2,5-5 мг/сутки – начальная доза, контроль уровня МНО (2,8-4,4) – 1раз в месяц.
Показания к госпитализации: обострение острой ревматической лихорадки (при обострении ОРЛ госпитализируют всех пациентов), активность 2-3 ст., неэффективность лечения при 1 ст. активности в течение 2-х недель, появление осложнений.
Профилактические мероприятия
При наличии у пациента ревматического порока сердца однократно проводится вторичная профилактика бактериального эндокардита.
Профилактика – бензатин бензилпенициллин* 2,4 млн в/м 1 раз в 3 недели.
Вторичная профилактика бензатин-бензилпенициллином D – 2,4 млн ЕД, 1 раз в 3 нед, круглогодично.
Дальнейшее ведение, принципы диспансеризации: предупреждение повторных атак ОРЛ и прогрессирования ревматического порока сердца.
Перечень основных медикаментов:
1. *Бензатин-бензилпенициллин порошок для инъекций во флаконе 1 200 000 ЕД, 2 400 000 ЕД
2. * Амоксициллин + клавулановая кислота таблетки, покрытые оболочкой 500 мг/125 мг, 875 мг/125 мг, порошок для приготовления раствора для внутривенного введения во флаконах 500 мг/100 мг, 1000 мг/200 мг
3. Диклофенак калия 12,5 мг, табл.
4. Диклофенак натрия, эмульгель 1% для наружного применения
Перечень дополнительных медикаментов:
1. *Преднизолон 5 мг, табл.
2. *Дигоксин 0,025 мг, табл.
3. *Амиодарон 200 мг, табл.
4. *Фуросемид 40 мг, табл.
5. *Аспаркам 0,5 г, табл.
6. *Варфарин 2,5 мг, табл.
Индикаторы эффективности лечения:
1. Предупреждение повторных атак ОРЛ и прогрессирования ревматического порока сердца.
2. Предотвращение бактериемии возникающей при выполнении медицинских манипуляций.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Распространение
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Ревматизм.
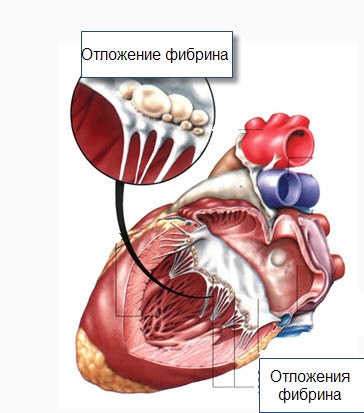
Структурные изменения сердечной мышцы при ревмокардите
Описание
Ревматизм – это заболевание соединительной ткани воспалительного характера, поражающее прежде всего сердечно-сосудистую систему, и развивающееся в связи с перенесенной стрептококковой инфекцией. Ревматизм является системным заболеванием. Первые проявления ревматической лихорадки наблюдаются в возрасте от 7 до 15 лет (пик приходится на период полового созревания). Ревматизм представляет собой опасность в связи с формированием пороков сердца с дальнейшей сердечной недостаточностью. Согласно Международной классификации заболеваний ревматическая лихорадка входит к класс заболеваний системы кровообращения.
Распространение
В последние десятилетия распространенность ревматизм резко снизилась по неясным причинам. Неоторые считают это влиянием вакцинации, однако заболеваемость снизилсь во всех странах, даже в тех, где вакцинация не проводилась вовсе.
Так, если в 1925 году заболеваемость составляла до 2000 случаев на 100 000 населения, то спустя 70 лет она снизилась до 16 на 100 000 населения.
Однако проблема ревматизма и на сегодняшний день не теряет своей актуальности. Ведь ни в одной стране не удалось добиться полной элиминации заболевания.

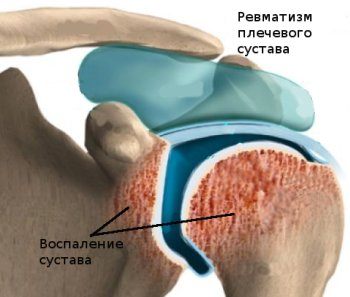
Поражение суставов при ревматизме
Дополнительные факты
Упоминания о ревматизме встречаются еще в 5 веке до нашей эры. О.
Ревматической лихорадке упоминает Гиппократ в своем труде «Четыре книги болезней». Древние врачи, не имея возможности знать о причине заболевания, связывали ревматизм с ядовитой жидкостью. Это представление дало название заболеванию, ведь «ревма» в переводе с греческого означает «течение». Только в конце 19 века ревматизм был выделен в отдельную нозологическую форму, чему способствовали труды врачей Соколовского и Буйо. Именно поэтому второе название ревматизма – болезнь Соколовского-Буйо.
Причины
Ревматизм является результатом перенесенной носоглоточной инфекции стрептококковой этиологии. Из всей группы стрептококков именно бета-гемолитический стрептококк группы А имеет значение в поражении соединительной ткани. Это связано с особым М-протеином, который входит в состав стрептококка и обладает ревматогенным действием. М-протеин неоднороден, патогенетическую роль отводят таким белкам как М-5, М-6, М-18, М- 24. В ответ на воздействие антигенных структур стрептококка организм вырабатывает свои антитела – АСЛ-О (антистрептолизин О), антидезоксирибонуклеазы и АСГ (антистрептогиалуронидазы.
Роль генетических факторов подтверждается заболеваемостью детей в семьях, где родственники, чаще родители, страдают ревматизмом. Генетический маркер ревматизма – аллоантиген В-лимфоцитов. Этот маркер обнаруживается у больных ревматизмом и их ближайших родственников. Именно аллоантиген способствует гипериммунному ответу на антиген микроба.
Ревматизм развивается далеко не у всех людей, перенесших стрептококковую инфекцию. Примерно у 1-3% предрасположенных к ревматизму лиц запускается механизм ревматической болезни.
Патогенез
Наиболее характерными для ревматизма является поражение сердечно-сосудистой системы. Эндокард, миокард и перикард могут вовлекаться изолированно либо в виде генерализованного поражения сердца – ревматического панкардита. Развиваются специфические признаки ревматизма – узелки Ашоффа-Талалаева. Происходит так называемая фибриноидная дегенерация коллагена, для которой характерен отек и фрагментация волокон коллагена. У больных с грубыми ревматическими пороками сердца на всю жизнь остаются узелки Ашоффа-Талалаева с выраженными пролиферативными изменениями.
Грозным сердечным проявлением ревматизма является бородавчатый вальвулит, который приводит к тяжелому стенозу полостей сердца. При этом чаще поражается левый предсердно-желудочковый клапан, реже – трехстворчатый (правый), и очень редко – клапан легочного ствола.
Внесердечные проявления ревматизма являются по сути экссудативными процессами. В остром периоде ревматизма возникают узелки, локализованные подкожно. Параллельно развивается синовит, фибринозный плеврит, пневмонит. Присоединение хореи не сопровождается значущими патоморфологическими признаками в центральной нервной системе.
Симптомы
Клинические симптомы ревматизма характеризуются разнообразными проявлениями со стороны сердечно-сосудистой и нервной системы, суставов и кожи. Существуют так называемые большие диагностические критерии ревматизма – полиартрит, хорея, кардит, краевая эритема и подкожные узелки.
Классическим проявлением ревматизма является полиартрит с «летящими», мигрирующими артралгиями. Суставной синдром сопровождается болями в крупных суставах, реже процесс развивается в суставах стоп и кистей, грудинноключичного сочленения. Определяется отечность и гиперемия кожи над суставом. Не смотря на широкую распространенность артрита при ревматизме, диагностическую ценность он имеет лишь в сочетании с малыми признаками ревматизма.
К малым диагностическим признакам ревматизма относят лихорадку, ускорение СОЭ, положительный СРБ в крови, увеличение интервала PR на электрокардиограмме.
Ревмокардит проявляется прежде всего наличием тахикардии. Аускультативно диагностируется так называемый ритм галопа или эмбриональный сердечный ритм. Увеличение интервала PR на ЭКГ говорит о наличии атриовентрикулярной блокаде различной степени. На рентгенографии выявляется расширение границ сердца. Кроме сердечных шумов при аускультации можно выслушать шум трения перикарда. Постепенно развивается сердечная недостаточность застойного характера.
Кожные проявления ревматизма характеризующиеся прежде всего появлением специфических ревматических узелков, представляющие собой припухлость в области костных выступов, безболезненные при пальпации. Кожные покровы не спаяны с узелками.
Ревматическая хорея представляет собой поражение центральной нервной системы. Синонимы заболевания – малая хорея, пляска Святого Витта, хорея Сиденгама. Она проявляется хаотичными неконтролируемыми движениями различных частей тела, с сопутствующей мышечной слабостью. Ревматическая хорея представляет собой позднее проявление ревматизма, и поэтому наблюдается чаще тогда, когда признаков полиартрита уже нет.
При развитии хореи пациент утрачивает способность писать либо резко меняется почерк. Больной гримасничает, падает при ходьбе, поведение становится неадекватным. В дальнейшем непроизвольные движения распространяются на обширные участки тела, в результате нарастающей мышечной слабости больной не может ходить, стоять и сидеть, присоединяются параличи. Из-за неконтролируемых движений больной может наносить самотравмы. Во время сна проявления могут немного утихать. Проявляется эмоциональная неустойчивость.
Краевая эритема проявляется быстроисчезающей сыпью, с четкими звездчатыми контурами. Проявляется она главным образом на туловище, бедрах, плечах, и может иметь различные размеры. При надавливании розовые элементы сыпи бледнеют. Краевая эритема не сопровождается зудом.
Диагностика
Для диагностики ревматизма широко используются лабораторные и инструментальные методы обследования.
При активном ревматическом процессе выявляется лейкоцитоз, формула белой крови сдвинута влево, анемия, увеличивается СОЭ. Протеинограмма выявляет диспротеинемию. Повышается уровень серомукоида, титр АСГ, АСЛ-О, иммуноглобулины А, М и G. Большое значение имеет определение показателя С-реактивного белка, ЦИК и антикардиальных антител.
При оценки клинических симптомов при ревматизме диагностическое значение имеют большие и малые критерии. Наличие 2-х больших или 1 большого и 2-х малых диагностических критериев свидетельствует в пользу ревматизма.
Диагностика степени активности ревматического процесса включает в себя оценку как клинических, так и лабораторных признаков.
Лечение
Комплексная терапия ревматизма направлена на снижение симптомов воспалительного характера, подавление активности инфекции, профилактику развития или прекращение прогрессирования сердечных проявлений.
Этапность противоревматической терапии включает стационарное лечение, продление госпитализации в кардио-ревматическом диспансере и диспансерный учет у кардиоревматолога по месту жительства.
Больному назначается постельный режим, рациональный режим питания. В зависимости от тяжести сердечных проявлений постельный режим может длиться до месяца.
Этиотропное лечение ревматизма включает назначение пенициллина, патогенетическая – стероидные и нестероидные противовоспалительные препараты.
Пенициллинотерапию проводят в течение 2-х недель. Хронические очаги инфекции требуют более длительного лечения или комбинации различных групп антибиотиков. Возможна комбинация пенициллина с макролидами, цефалоспоринами. В качестве противовоспалительного препарата используют НПВС в течение 1-15, месяцев или глюкокортикоиды. Терапию преднизолоном необходимо сопровождать коррекцией питания – увеличить потребление калийсодержащих продуктов (чернослив, хурма, курага, изюм и ). Также возможно применять хинолиновые препараты, однако длительность их назначения может достичь 2-х лет.
Поддержание сердечной мышцы целесообразно кардиотрофическими препаратами: раствор или таблетки рибоксина, кокарбоксилаза, АТФ, фосфаден, карнитин, милдронат и другие.
Ревматическая хорея требует назначения диазепама (сибазона), галоперидола, витаминотерапии, успокаивающих физиопроцедур.
По возможности показано проведение санации хронических очагов инфекции, в частности тонзилэктомии.
После стихания остроревматического процесса пациенты должны получать курсы оздоровительного санаторно-курортного лечения. Показаны закаливающие и дозированные физические процедуры.
Профилактика рецидивов ревматизма предусматривает введение депо-препаратов – пенициллины пролонгированного действия. Первое введение бициллина-5 показано на этапе стационарного лечение, затем его вводят каждые 2-4 недели круглогодично.
После перенесенного ревмокардита бициллинопрофилактику проводят до достижения пациентом 21 года, при ревмопроцессе без вовлечения сердца – в течение 5 лет после последнего обострения.
Профилактика
Первичная профилактика ревматизма включает в себя меры по предупреждению развития заболевания. С этой целью показаны закаливания, полноценное питание и другие меры, повышающие иммунитет. Следует своевременно диагностировать и проводить лечение стрептококковых инфекций. Необходимо выявлять и формировать группу риска по развитию ревматизма. Это дети из семей, где родители болеют ревматизмом, часто болеющие дети, с диагностированным хроническим тонзиллитом.
Вторичная профилактика проводится среди пациентов, страдающими ревматизмом.
В активной фазе заболевания необходимо наблюдаться ревмокардиологом ежемесячно в течение первых 3-х месяцев от начала заболевания, а затем 1 раз в квартал. Через год от начала заболевания ревмокардиолога следует посещать ежегодно. Так же необходимы консультации смежных специалистов – ЛОР-врача, невролога, стоматолога, окулиста, гинеколога. Контроль анализа крови проводится до 6 раз в год, анализ мочи берется до 4-х раз в год. Функциональные методы обследования (ЭКГ, ФКГ, ЭхоКГ) – ежеквартально. До 4-х раз в год проводится анализ на ревмопробы.
При затухании процесса, в неактивную фазу, обследоваться у ревмокардиолога необходимо 2-4 раза в год, так же следует консультироваться у смежных специалистов, контролировать лабораторные показатели крови и мочи.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Описание
- Симптомы
- Причины
- Лечение
Названия
Острая ревматическая лихорадка.
Описание
Острая ревматическая лихорадка (ОРЛ)– постинфекционное осложнение тонзиллита (ангины) или фарингита, вызванное β-гемолитическим стрептококком группы А, развивающееся в виде системного воспалительного заболевания соединительной ткани у предрасположенных лиц, преимущественно детей и подростков (7-15 лет), реже – у молодых людей до 23 лет.
Симптомы
Выдающийся ученый-педиатр А. А. Кисель (1939) дал блестящее описание основных проявлений ревматизма, назвав их«абсолютным симптомокомплексом болезни». К ним относятся:
• полиартрит;
• поражение сердца;
• хорея;
• аннулярная эритема;
• ревматические узелки.
Полиартрит, кардит, хорея могут протекать изолированно, но чаще – в различных сочетаниях друг с другом.
Ревматический полиартрит – ведущий симптом 2/3 случаев первой атаки ОРЛ.
Основные признаки:
• острое начало;
• лихорадка;
• боли в суставах;
• припухлость (за счет синовиита и поражения периартикулярных тканей);
• ограниченность движений;
• возможно повышение температуры тела и покраснение кожи над суставами.
Отличительные особенности:
• вовлечение в процесс крупных и средних суставов, чаще всего коленных и голеностопных, лучезапястных и локтевых;
• характерна диссоциация между скудными клиническими данными и резко выраженной субъективной симптоматикой – мучительными болями в пораженных суставах, особенно при движениях;
• симметричность поражения;
• летучесть суставного синдрома;
• отсутствие деформаций;
• быстрое обратное развитие патологического процесса (особенно на фоне противовоспалительной терапии боли исчезают в течение нескольких дней или даже часов).
У 10-15% больных отмечаются полиартралгии (в отличие от артрита не сопровождаются ограничением движений, болезненностью при пальпации и другими симптомами воспаления).
Ревматический артрит чаще всего сочетается с ревмокардитом, однако может протекать изолированно (у 15% больных).
Ревматический кардит – главный симптом ОРЛ (90-95% случаев), который определяет тяжесть течения заболевания и его исход.
Проявления ревмокардита:
• вальвулит;
• миокардит;
• перикардит.
Ревмокардит всегда сопровождается появлением при аускультации шумов, свидетельствующих о вовлечении в патологический процесс клапанов сердца.
Систолический шум, являющийся отражением митральной регургитации, – ведущий симптом ревматического вальвулита:
• по характеру – длительный, дующий;
• бывает разной интенсивности, не зависит от перемены положения тела и фазы дыхания;
• связан с І тоном;
• занимает большую часть систолы;
• лучше всего выслушивается в области верхушки сердца;
• обычно проводится в левую подмышечную область.
Базальный протодиастолический шум, характерный для аортальной регургитации, может быть одним из симптомов острого ревмокардита:
• начинается сразу после ІІ тона;
• по характеру – высокочастотный, дующий, убывающий;
• лучше всего выслушивается вдоль левого края грудины после глубокого выдоха при наклоне больного вперед.
Миокардит может быть очаговый или диффузный.
Субъективные симптомы:
• повышенная утомляемость;
• боли в сердце, сердцебиение;
• одышка.
Объективные симптомы:
• ослабление звучности I тона (выпадение мышечного компонента);
• систолический шум функционального характера на верхушке сердца (так как снижен тонус сосочковых мышц, которые прикрепляются к створкам клапана);
• нарушения ритма и проводимости (на ЭКГ – дисфункция синусно-предсердного узла в виде тахикардии, брадикардии или дыхательной аритмии);
• смещение границ сердца (преимущественно влево);
• признаки сердечной недостаточности (для очагового миокардита не характерны последние два симптома).
Довольно часто (45-75% случаев) при первичном ревматическом поражении сердца удается обнаружить дополнительные III и реже (15-25%) – IV тоны. При этом частота их выявления, как правило, коррелирует с тяжестью кардита.
Систолический шум при миокардите обычно бывает слабым или умеренным, лучше прослушивается в V точке, реже – на легочной артерии; за пределы сердечной области, как правило, не проводится. Согласно ФКГ-данным, для больных с миокардитом наиболее характерным является систолический шум овальностихающей формы, среднеамплитудный и среднечастотный, регистрируемый тотчас за I тоном, преимущественно в V точке и в области легочной артерии.
Перикардит может быть сухой или экссудативный (с небольшим количеством выпота). Возможно появление шума трения перикарда.
Ревматический порок сердца (РПС) формируется как исход ревмокардита. Преобладают изолированные формы РПС:
• митральная недостаточность (наиболее часто);
• недостаточность аортального клапана;
• митральный стеноз;
• митрально-аортальный порок.
Максимальное количество (75%) случаев РПС наблюдается в течение 3 лет от начала болезни. Частота развития РПС после первой атаки ОРЛ составляет:
• у детей – 20-25%;
• у подростков – 33%;
• у взрослых – 39-45%.
Повторные атаки ОРЛ, как правило, усугубляют выраженность клапанной патологии сердца.
Особенности формирования РПС в современных условиях:
• более медленный темп возникновения;
• умеренная степень выраженности;
• стойкая компенсация на протяжении ряда лет.
Малая хорея– типичное проявление ОРЛ в 6-30% случаев. Как правило, хорея сочетается с другими клиническими синдромами ОРЛ (кардит, полиартрит), но у 5-7% больных она может быть единственным признаком заболевания. Болеют чаще девочки в возрасте от 6 до 15 лет.
Заболевание начинается постепенно с появления неустойчивого настроения, астенизации ребенка, плаксивости, раздражительности. Позднее появляются гиперкинезы (подергивания) мышц туловища, конечностей, мимических мышц лица, дискоординация движений, снижение мышечного тонуса. Врач в состоянии уловить даже незначительные гиперкинезы, если он долго держит кисти ребенка в своих руках.
Гиперкинезы усиливаются при волнении, исчезают во время сна, чаще бывают двусторонними, реже односторонними (гемихорея). Выполнение координационных проб затруднено. Зажмурив глаза, ребенок не может после разведения рук точно коснуться указательным пальцем кончика носа и долго удерживать высунутый язык (больше 15 с), испытывает затруднения при надувании щек и оскале зубов. Нарушается почерк, речь становится невнятной, движения – неловкими.
При выраженной форме хореи – положительный симптом «дряблых плеч» (при поднимании больного за подмышки голова глубоко опускается в плечи); отмечается втягивание эпигастральной области при вдохе, задержка обратного сгибания голени при проверке коленного рефлекса. Встречаются больные с выраженной мышечной гипотонией.
Малой хорее часто сопутствуют симптомы вегетативной дистонии (потливость, стойкий красный дермографизм).
На фоне адекватного лечения симптомы хореи исчезают через 1-2 мес.
Кольцевидная эритема (аннулярная сыпь) наблюдается в 4-17% случаев ОРЛ на высоте ревматической атаки. Клинически: бледно-розовые кольцевидные высыпания на коже туловища или конечностей. Никогда не бывает на лице, не возвышается над уровнем кожи, исчезает при надавливании; нет зуда или иных субъективных ощущений. Кольцевидная эритема обычно быстро, в течение суток, бесследно исчезает.
Ревматические узелки – округлые плотные от нескольких миллиметров до 1-2 см безболезненные подкожные образования. Локализуются у мест прикрепления сухожилий, над костными поверхностями и выступами, в области коленных, локтевых, пястнофаланговых суставов, затылочной кости. Встречаются в 1-3% случаев, обычно во время первой атаки ОРЛ. Цикл обратного развития составляет 1-2 мес, без остаточных явлений.
Поражение серозных оболочек. У 5-7% больных в дебюте ОРЛ отмечается абдоминальный синдром, связанный с вовлечением брюшины. Проявляется болями в животе, которые могут быть различными по своей выраженности и локализации. На фоне антиревматического лечения, как правило, отмечается быстрое обратное развитие симптомов.
Интенсивное внедрение антибиотиков, глюкокортикостероидов (ГКС), изменение вирулентности стрептококка, а также профилактика повторных атак ОРЛ способствовали тому, что течение заболевания стало более благоприятным; ревмокардит не всегда завершается формированием порока сердца. Вместе с тем доказано влияние минимальной активности заболевания на прогрессирование порока сердца, усугубление сердечной недостаточности, увеличение количества осложнений, таких как аритмии, тромбоэмболии, острая коронарная недостаточность.
Причины
Установлена хронологическая связь между ангиной или фарингитом, вызванными β-гемолитическим стрептококком группы А, и развитием ОРЛ.
Интересно, что впервые гипотезу стрептококковой природы ревматизма еще в 1935 г. Выдвинул и обосновал выдающийся терапевт, академик Н. Д. Стражеско: «Ревматизм – это сепсис в гиперергезированном организме. При этом большую роль играет повышение иммунологической реактивности. Если в развитии острого ревматизма главную роль играет стрептококковая инфекция, то при хронизации ревматизма главный фактор – это усиление антителообразования относительно оболочек сердца (миокарда и эндокарда), что не только приводит к повреждению сердца, но и является причиной развития осложнений».
Однако далеко не все β-гемолитические стрептококки группы А, инфицирующие носоглотку, могут вызвать ОРЛ, а только «ревматогенные» штаммы (М1, М3, М5, М18, М24), которые обладают следующими свойствами:
• тропность к ткани носоглотки;
• наличие большой гиалуроновой капсулы;
• способность индуцировать синтез типоспецифических антител;
• высокая контагиозность;
• наличие крупных молекул М-протеина на поверхности штаммов;
• характерная генетическая структура М-протеина;
• наличие в молекулах М-протеина эпитопов, перекрестно реагирующих с различными тканями макроорганизма хозяина: миозином, синовией, мозгом, сарколеммой.
М-протеин обладает свойствами суперантигена, индуцирующего эффект аутоиммунитета. Приобретенный аутоиммунный ответ может быть, в свою очередь, усилен последующим инфицированием ревматогенными штаммами β-гемолитического стрептококка группы А, содержащими перекрестно-реактивные эпитопы.
Лечение
Всем пациентам с ОРЛ показана госпитализация с обязательным соблюдением постельного режима в течение первых 3 нед болезни, если отсутствует кардит. В случае наличия у больного артрита, кардита постельный и полупостельный режим отменяют только после ликвидации клинических признаков активности, сердечной недостаточности, при снижении СОЭ меньше 25 мм/ч и СРБ(–), сохраняющихся в течение 2 нед.
Назначают диету с ограничением поваренной соли и углеводов, богатую белком (не менее 1 г/кг), витаминами и калием.
Медикаментозное лечение ОРЛ – комплексное: состоит из этиотропной (антимикробной), патогенетической (противовоспалительной) и симптоматической терапии.
Источник
