Римские критерии 4 синдром раздраженного кишечника
В статье подробно рассмотрены Римские критерии IV и приведен алгоритм ведения пациентов с синдромом раздраженного кишечника
Введение
Функциональные заболевания кишечника (ФЗК) очень широко распространены во всем мире. Эти расстройства затрагивают все слои общества, независимо от пола, возраста, расы, вероисповедания, цвета кожи или социально-экономического статуса. В 2016 г. были опубликованы Римские критерии IV [1], надежды на которые, к сожалению, не вполне оправдались, т. к. гастроэнтерологи-интернисты так и не получили универсальные инструменты для курации «функциональных» пациентов. В то же время обновленные критерии представляют собой не прекращающие адаптироваться клинические рекомендации, определяющие вектор клинического мышления как в случаях постановки диагноза, так и в случаях выбора методов терапии.
В отличие от предыдущей классификации, в разделе функциональных заболеваний кишечника появилась новая форма – «опиоид-индуцированный запор», призванная обратить внимание клиницистов на резко возросшую частоту применения опиатов и связанное с этим большое количество побочных эффектов. Эта форма не рассматривается как отдельное заболевание, а классифицируется как опиоид-индуцированное неблагоприятное последствие.
Римские критерии IV. Раздел С. Функциональные расстройства кишечника:
C1. Синдром раздраженного кишечника.
C2. Функциональный запор.
C3. Функциональная диарея.
С4. Функциональное вздутие.
C5. Неспецифическое функциональное кишечное расстройство.
С6. Опиоид-индуцированный запор.
Определение и эпидемиология
Сегодня синдром раздраженного кишечника (СРК) – это рецидивирующее функциональное расстройство ЖКТ, главным симптомом которого является боль в животе в непременной ассоциации с изменением кишечной функции, проявляющимся преобладанием либо диареи (СРК-Д), либо запоров (СРК-З) или их чередованием (СРК-С, смешанный вариант). Диагноз СРК остается исключительно клиническим. Сложность изучения СРК, особенно с позиций его эпидемиологии, заключается в отсутствии до сих пор универсального и специфичного биологического маркера.
Согласно метаанализу, опубликованному в 2012 г., в который по довольно строгим критериям отбора вошло 80 клинических исследований (с общим числом пациентов 260 960), распространенность СРК в мире составляет 11,2% (95% ДИ: 9,8–12,8%) [2]. Заболеваемость оценивается как 1,35–1,5%, о чем свидетельствуют 2 отдельных популяционных исследования длительностью 10 и 12 лет [3, 4]. Встречаемость СРК среди женщин остается более высокой, чем среди мужчин. Молодые люди более подвержены развитию заболевания, нежели лица старше 50 лет. Любой случай манифестации клинической картины СРК у пациентов старшей возрастной категории должен настораживать интерниста в отношении исключения органической патологии.
Этиопатогенез СРК очень сложен и до сих пор до конца не изучен. На заре изучения этой проблемы из публикаций мы знали о феномене висцеральной гиперчувствительности, который объяснялся нарушением моторики ЖКТ, с безуспешными попытками увязать особенности этого нарушения с каким-либо вариантом СРК, и недостаточными на тот момент знаниями о нарушениях по оси «головной мозг – ЖКТ». Сегодня среди звеньев этиопатогенеза синдрома как наиболее актуальные рассматриваются социально-экономический статус, генетическая предрасположенность, возможность формирования заболевания у ребенка родителями, страдающими СРК, психологические аспекты, висцеральная гиперчувствительность, нарушения моторики ЖКТ, изменения в нейроэндокринной системе (ось «головной мозг – ЖКТ»), low-grade воспаление, концепция постинфекционного СРК, дисбаланс микробиоты и, наконец, факторы питания [5]. В концепции формирования заболевания в каждом конкретном случае, очевидно, имеет значение несколько этиологических факторов, запускающих несколько патофизиологических механизмов (рис. 1). И сложность курации подобных больных заключается в том, что в каждом конкретном случае сочетание этиопатогенетических механизмов индивидуально [6]. 
Принимая во внимание многокомпонентность причин и механизмов формирования СРК, необходимо отметить, что все эти звенья играют такую же роль и при других функциональных заболеваниях ЖКТ. Факт возможности перекреста функциональной патологии у одного и того же больного сегодня безоговорочно принят Римским соглашением, а наиболее частым «соседом» СРК в этом перекресте является функциональная диспепсия [7, 8]. Это, в свою очередь, существенно усложняет курацию пациентов, приводит к назначению врачами большого количества порой ненужных препаратов и объясняет низкий уровень приверженности пациентов проводимому лечению. Все это крайне важно учитывать при лечении так называемых «функциональных» больных.
Концепция Римских диагностических критериев IV и классификация СРК
Современные Римские диагностические критерии СРК IV [1] имеют ряд принципиально важных отличий от предыдущей редакции. Среди них – анамнез (начало клинических проявлений в течение не менее 6 мес. до постановки диагноза), текущая активность (наличие симптомов в течение последних 3 мес.), частота (указанные в критериях симптомы присутствуют не реже 1 раза в неделю, в отличие от 3 дней в месяц, как предлагалось в Римских критериях III), и все это – при отсутствии очевидных анатомических и физиологических отклонений при проведении рутинного клинического обследования по показаниям, иными словами, при отсутствии «симптомов тревоги».
Римские диагностические критерии СРК IV
Рецидивирующая абдоминальная боль в среднем как минимум 1 день в неделю за последние 3 мес., ассоциированная с 2 и более следующими симптомами:
– связанная с дефекацией;
– ассоциированная с изменением частоты стула;
– ассоциированная с изменением формы стула.
Критерии валидны при условии их наличия в течение последних 3 мес. с началом симптомов не менее 6 мес. назад!
Кроме того, в отличие от предыдущих редакций Римских критериев, из текущего определения исключен термин «дискомфорт» на том основании, что, во-первых, не все языки мира имеют в своем арсенале это слово, а во-вторых, и это, пожалуй, главное, – различная и неопределенная трактовка понятия «дискомфорт» пациентами часто приводит к ошибочному диагнозу. И этот последний факт был документально подтвержден в клиническом исследовании [9].
Таким образом, сегодня главный отличительный симптом СРК – это боль в животе, связанная с дефекацией, в неразрывной ассоциации с нарушением кишечной привычки, а не дискомфорт, вздутие, растяжение или какие-либо другие ощущения, которые могут встречаться у больных с другой функциональной патологией, например, при функциональном запоре или диарее. Эта концепция, отражающая современный взгляд на диагностику ФЗК, наглядно представлена на рисунке 2.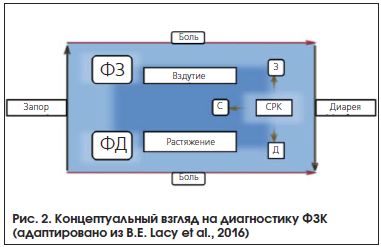
Еще одной отличительной чертой обновленных рекомендаций является замена фразы «облегчение после дефекации» на «связанную с дефекацией», т. к. мировой клинический опыт показывает, что у довольно значительной части больных этого облегчения не происходит, более того, ряд пациентов с СРК отмечают ухудшение после дефекации.
Мы полагаем, что все эти нюансы нового взгляда на СРК позволят существенно снизить количество ложных диагнозов и, наоборот, его гипердиагностики.
Принцип классификации СРК остался неизменным и основан на Бристольской шкале формы стула [10], типы 1 и 2 которой свидетельствуют о запоре, а типы 6 и 7 – о диарее. Более того, использование Бристольской шкалы формы стула позволит не только избежать диагностической ошибки, но и значительно сократить время приема пациента, что в современных условиях работы поликлинического врача является чрезвычайно полезным.
Таким образом, как это было и ранее, опираясь на описанную выше шкалу, принимая во внимание частоту встречаемости того или иного типа стула, врач устанавливает форму СРК. При этом надо помнить, что один и тот же пациент в ходе естественного течения своего заболевания может иметь различные варианты СРК.
Этапы диагностики и дифференциальная диагностика СРК
Как уже не раз говорилось, любая функциональная патология является диагнозом исключения. И когда жалобы и анамнез больного позволяют предположить, например, СРК, следующим обязательным этапом диагностики, равно как и в любом другом случае, является физикальный осмотр, который позволяет успокоить пациента и исключить или заподозрить органическую патологию.
Следующим шагом в диагностике СРК является выполнение лабораторных тестов и инструментального обследования, если таковые не проводились ранее или к ним есть определенные показания. Они включают в себя оценку клинического анализа крови, маркеров воспаления, в частности, С-реактивного белка крови, эндоскопическое исследование (колоноскопию) всем лицам старше 50 лет либо во всех случаях семейного анамнеза колоректального рака, имеющегося гематохезиса, подозрения на микроскопический колит. Кроме того, по показаниям необходимо выполнять серологическую диагностику целиакии у пациентов с преобладанием диареи и при смешанном варианте, особенно у тех, кто не ответил на инициированную эмпирическую терапию, оценивать маркеры функции щитовидной железы при клинических подозрениях на ее патологию; исключить инфекционную природу диареи, синдром мальабсорбции желчных кислот, панкреатическую недостаточность, Clostridium difficile-ассоциированную болезнь, провести дыхательные тесты и др.
Перечень нозологий, с которыми должна проводиться дифференциальная диагностика, и их особенностей представлен в наших предыдущих публикациях [11]. Следует отметить, что объем обследования больного СРК в итоге, безусловно, зависит от уровня профессионализма врача и должен быть регламентирован показаниями.
Лечение
Лечение больных СРК, даже с учетом обновленных клинических рекомендаций, остается очень сложной задачей. Это связано с многообразием факторов, приводящих к развитию заболевания, о чем говорилось выше, чрезвычайно сильной зависимостью рецидивирования заболевания от состояния психоэмоциональной сферы, наличием в большинстве случаев коморбидности и синдрома «перекреста».
В настоящее время в арсенале интерниста при курации пациента с СРК нет универсального инструмента, а именно препарата или комбинации препаратов, которые были бы эффективны в большинстве случаев хотя бы одного из вариантов заболевания.
Попытки разработать эффективную схему терапии СРК с пролонгированным действием до сих пор остаются безуспешными. Это связано еще и с тем, что проблема поиска и объективной оценки эффективности того или иного препарата очень непроста из-за чрезвычайно высокого эффекта плацебо у «функциональных» пациентов, который, по самым взвешенным оценкам, составляет от 25% до 59%, в среднем – 42% [12, 13].
Вот почему, согласно Римским рекомендациям IV, лекарственную терапию, так же как и в предыдущих редакциях, предлагается назначать по принципу преобладающего симптома (табл. 1).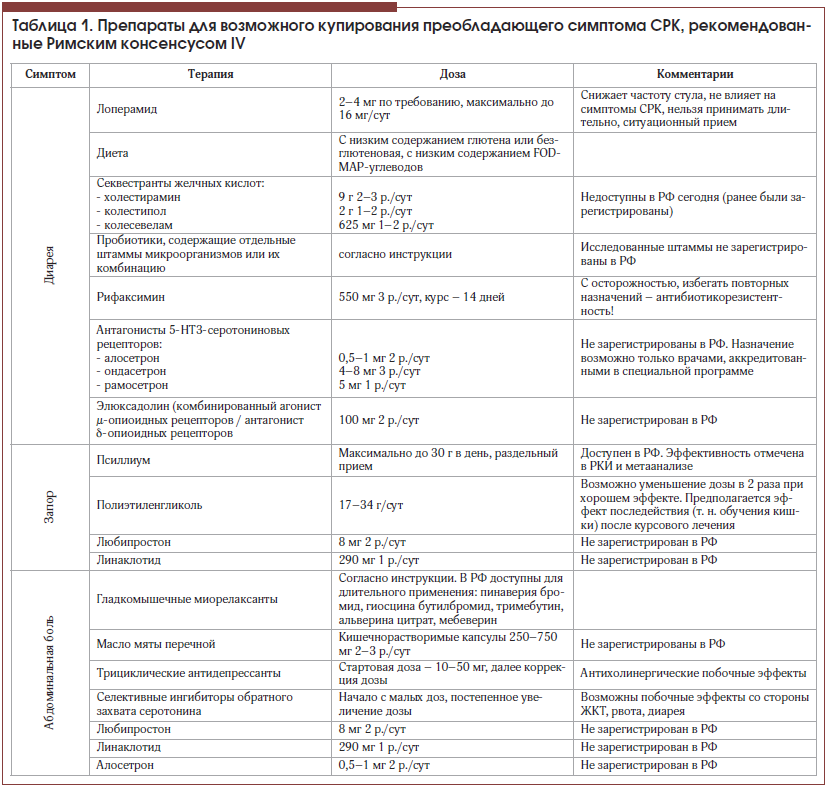
Несмотря на заметное прибавление лекарственных препаратов новых классов, очевидно, что, как и в прошлых версиях клинических рекомендаций, российский гастроэнтеролог располагает лишь 1/3 из предложенных препаратов ввиду отсутствия их регистрации в РФ. Вероятно, поэтому на фоне недобросовестной рекламы «препаратов для СРК» фармакотерапия таких пациентов в реальной практике приводит к необоснованной полипрагмазии. Так, среди назначаемых средств для лечения СРК можно обнаружить ферментные препараты, антациды, препараты, которые вообще трудно классифицировать, имеющие нераспознанный механизм действия, и многое другое.
В качестве так называемой базисной или приоритетной терапии СРК, направленной на борьбу с висцеральной гиперчувствительностью и, соответственно, с болью, свою актуальность сохранили спазмолитики с NNT 5 и трициклические антидепрессанты, также имеющие NNT 5 [14]. Далее в зависимости от варианта нарушения стула рассматривается назначение псиллиума, полиэтиленгликоля и других препаратов с целью нормализации стула, в ряде случаев с дополнительным положительным влиянием на боль.
Что касается появления в рекомендациях группы пробиотиков, то здесь имеется диссонанс. Дело в том, что практически ни один штамм, прошедший в западных странах научную оценку возможности применения при СРК, не зарегистрирован в РФ. И мы полагаем, что экстраполировать эффективность этих штаммов на все препараты с пробиотическими свойствами, представленными в российской аптечной сети, ошибочно.
В связи с таким многообразием указанных проблем необходимо отметить растущий интерес к изучению влияния на клинику СРК так называемой комплементарной медицины и, в частности, фитотерапии, прежде всего, с позиции доказательности [15].
Таким комбинированным фитопрепаратом является Иберогаст® (смесь экстрактов 9 растений), который изначально использовался в основном для лечения функциональной диспепсии в Германии [16]. Иберогаст® является одним из наиболее изученных фитопрепаратов и существует на европейском рынке уже более 30 лет. В его состав входят экстракты из иберийки горькой, дягиля лекарственного, расторопши пятнистой, тмина обыкновенного, чистотела майского, ромашки аптечной, солодки голой, мелиссы лекарственной и мяты перечной [17]. Важно отметить, что многоцелевой характер действия препарата Иберогаст® реализуется путем влияния на различные патогенетические аспекты СРК (спазмолитическое, прокинетическое действие, снижение газообразования, противовоспалительное (антиоксидантное) действие, увеличение секреции хлоридов в кишечнике и т. д.) за счет многокомпонентного состава.
Клинические свойства препарата Иберогаст® были изучены в Германии у 208 пациентов с СРК с различными вариантами течения синдрома в 4-недельном рандомизированном двойном слепом плацебо-контролируемом исследовании. Было продемонстрировано, что применение препарата значительно улучшало качество жизни пациентов с СРК и существенно влияло на болевой абдоминальный синдром, уменьшая его, при этом 94% пациентов отметили переносимость препарата Иберогаст® как «хорошую» или «очень хорошую», при отсутствии значимых в отношении безопасности изменений лабораторных параметров [18]. Этот клинический эффект был опосредован влиянием препарата Иберогаст® на серотониновые (5-HT3 и 5-HT4), мускариновые (М3) и опиоидные рецепторы ЖКТ [17].
Накопленный опыт применения препарата Иберогаст® в лечении СРК позволил включить его в новейшие российские клинические рекомендации «Синдром раздраженного кишечника» в качестве потенциальной дополнительной терапии для достижения курации всего спектра симптомов заболевания [19]. Подобные выводы были и в опубликованном в 2011 г. Кохрейновском метаанализе [20].
Таким образом, в нашем арсенале мы имеет еще один препарат, который может назначаться в зависимости от конкретной клинической ситуации и фенотипа больного как в качестве основной или первичной терапии, так и дополнительной, особенно в случаях сочетания СРК с функциональной диспепсией (рис. 3). Эта рекомендация поддерживается Российским экспертным советом во главе с академиком В.Т. Ивашкиным [21].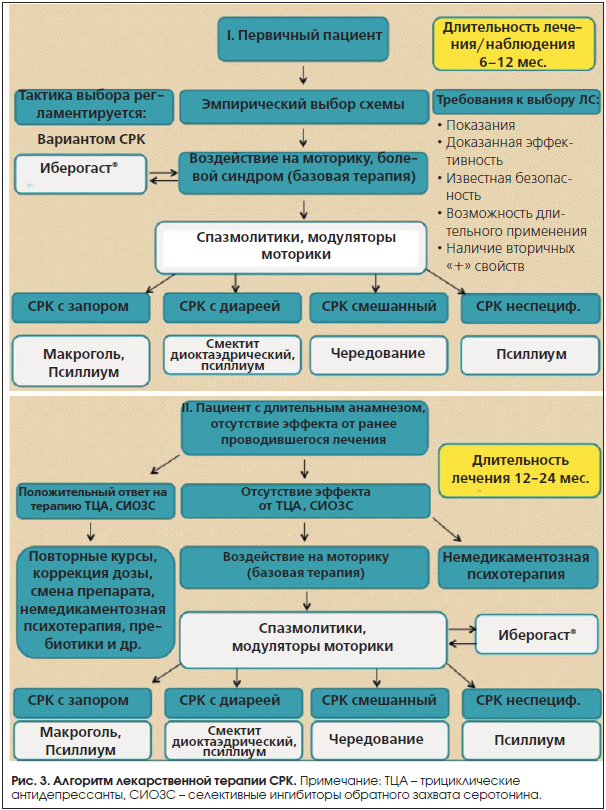
Источник
Пахомова И. Г.
Ремедиум Приволжье, № 9−10 (177) 2019
Функциональные расстройства кишечника относятся к одним из наиболее часто встречающихся среди заболеваний желудочно-кишечного тракта (ЖКТ) и составляют самую многочисленную группу обращений на амбулаторно-поликлиническом этапе медицинской помощи. Вместе с тем лишь у небольшого числа пациентов эти расстройства могут принять упорное продолжительное течение и необходимость стационарного лечения.
![]()
Основные варианты функциональных расстройств кишечника включают:
- Нарушения моторики: а) гипермоторные (повышение тонуса, ускоренная пропульсия); б) гипомоторные (снижение тонуса, замедленная пропульсия).
- Нарушения транспорта: а) гиперсекреция ионов и воды в просвет кишки; б) повышенная абсорбция ионов и воды в толстой кишке.
- Нарушения секреции слизи: а) избыточная секреция слизи; б) пониженная секреция слизи.
Функциональные кишечные расстройства в новой редакции Римских критериев IV (2016) рассматривают как спектр кишечных симптомов, который формирует шесть категорий (таблица 1).
| Раздел С | Функциональные расстройства кишечника |
|---|---|
| С1 | Синдром раздраженного кишечника (СРК). СРК с преобладанием запора. СРК с преобладанием диареи. СРК смешанного типа. Неклиссифируемый СРК. |
| С2 | Функциональный запор |
| С3 | Функциональная диарея |
| С4 | Функциональное абдоминальное вздутие |
| С5 | Неспецифическое функциональное кишечное расстройство |
| С6 | Опиоид-индуцированный запор |
Синдром раздраженного кишечника (СРК) является самым распространенным функциональным заболеванием кишечника (в большинстве стран мира частота встречаемости СРК составляет в среднем около 20%, варьируя от 9 до 48%). В Римских критериях четвертого пересмотра постулируется, что главный симптом СРК — боль (не дискомфорт) в животе, связанная с дефекацией, в ассоциации с нарушением кишечного опорожнения (таблица 2).
| Римские критерии IV. Синдром раздраженного кишечника |
|---|
| Рецидивирующая абдоминальная боль в среднем как минимум один день в неделю за последние три месяца, ассоциированная с двумя и более следующими симптомами: – связанная с дефекацией; Критерии валидны при условии их наличия в течение последних трех месяцев с началом симптомов не менее шести месяцев назад |
Термин «дискомфорт» изъят из определения и диагностических критериев СРК, поскольку он по-разному трактуется пациентами на различных языках, слишком неопределенное понятие. Кроме того, не учитываются такие симптомы, как вздутие, растяжение или другие ощущения пациента.
Для постановки диагноза СРК пациент должен испытывать абдоминальную боль по меньшей мере один день в неделю в течение трех последних месяцев (в Римских критериях III — по меньшей мере три дня в течение месяца). Частота встречаемости болевого абдоминального синдрома при СРК достаточно велика и составляет 96%.
Боль может быть различной интенсивности, локализуется, как правило, внизу живота, хотя может отмечаться и в других его отделах. Она часто усиливается после нарушения диеты, при всплеске эмоций, на фоне нервного и физического переутомления, связана с дефекацией (не всегда уменьшается после акта дефекации или отхождения газов) и, что особенно важно, не беспокоит в ночное время.
Необходимо отметить, что для других функциональных расстройств кишечника (например, функциональный запор, функциональная диарея) проявления боли в животе не характерны, тогда как дискомфорт, вздутие, растяжение или какие-либо другие ощущения могут встречаться достаточно часто.
Выделяют четыре основных механизма формирования абдоминальной боли:
- висцеральная;
- париетальная (соматическая);
- иррадиирующая;
- психогенная.
Висцеральная боль возникает при наличии патологических стимулов во внутренних органах (повышение давления в полом органе и растяжение его стенок и др.), определяется порогом висцеральной чувствительности. Соматическая боль обусловлена наличием патологических процессов в париетальной брюшине и тканях.
Психогенная боль возникает при отсутствии соматических причин и обусловлена дефицитом ингибирующих факторов и/или усилением нормальных входящих афферентных сигналов вследствие поражения центральных контролирующих механизмов и/или снижения синтеза биологически активных субстанций.
Боль постоянная, резко снижающая качество жизни, не связана с нарушением моторики, с приемом пищи, перистальтикой кишечника, дефекацией и другими физиологическими процессами. В психическом статусе больного нередко выявляются симптомы навязчивости, фобических и депрессивных состояний.
При функциональных расстройствах кишечника патогенетические механизмы формирования боли могут быть различными и носить изолированный или сочетанный характер: висцеральный генез нередко сочетается с иррадиирующим и/или психогенным механизмом. При этом важно подчеркнуть, что на сегодняшний день этиопатогенез СРК полностью не изучен, хотя взгляд на формирование и развитие функциональных расстройств ЖКТ дополнился новыми этиопатогенетичес кими взаимосвязями.
Ключевыми факторами патогенеза являются: нарушение моторики, висцеральная гиперчувствительность, факторы питания, дисбаланс микробиоты, периферическая активация иммунной системы. При этом нарушение двигательной активности и чувствительности, возникающие при сбое взаимодействия таких регуляторных систем, как ЦНС, периферическая нервная система (симпатическая и парасимпатическая), энтеральная нервная система, нейротрансмиттеров, является основополагающим.
Для уточнения функционального характера боли необходимо исключить у пациентов так называемые «симптомы тревоги», или «красные флаги»: немотивированное уменьшение массы тела, начало заболевания после 50 лет, сохранение симптомов в ночные часы (в период сна), постоянная интенсивная боль в животе как единственный и основной симптом, прогрессирование выраженности симптомов, онкология толстой кишки у родственников (выясняются при сборе жалоб и анамнеза); лихорадка, изменения в статусе (гепато-, спленомегалия), обнаруженные при физикальном обследовании; кровь в кале, лейкоцитоз, анемия, увеличение СОЭ, изменения в биохимических показателях крови (определяются при лабораторном обследовании).
При наличии толстокишечной дисфункции, протекающей с болевым синдромом, необходимо у пациента более детально собирать анамнез и уточнять особенности болевых проявлений и, при необходимости, акта дефекации и характер стула. Так, на начальных этапах органические заболевания (аппендицит, дивертикулярная болезнь и пр.) могут сопровождаться висцеральной болью, затем, в случае присоединения воспаления брюшины — париетальной.
Важно подчеркнуть, что появление впервые признаков заболевания после 50 лет ставит под сомнение диагноз функциональной кишечной патологии и требует исключения, в первую очередь, колоректального рака. При этом боль в животе, являясь ключевым симптомом при СРК, может в разное время дня иметь различную локализацию, тогда как боль, ассоциированная с опухолью, обычно фиксирована.
Многообразие генеза поражений толстой кишки определяет трудности диагностического поиска и требует достаточно широкого спектра исследований для уточнения характера патологии.
Комплекс необходимых исследований должен включать:
1. Лабораторные исследования: общий анализ крови, общий анализ мочи, биохимическое исследование с оценкой функционального состояния печени (общий билирубин, AСT, АЛТ, щелочная фосфатаза, J-ГТП), копрограмма (для оценки энтерального или колитического синдрома), кал на дисбактериоз, анализ кала на скрытую кровь.
2. Инструментальная диагностика: ректороманоскопия, ирригоскопия (позволяет не только исключить органические заболевания, но и выявить некоторые специфические функциональные нарушения: неравномерные гаустрации, участки спазмов и атонии), колоноскопия с биопсией, ФГДС, УЗИ органов брюшной полости и малого таза, ЭКГ; при необходимости — ангиография, лапароскопия.
3. Консультации специалистов: консультация гастроэнтеролога и/или колопроктолога; по показаниям: гинеколог, уролог, психотерапевт, невропатолог.
Исходя из вышесказанного, возможный алгоритм диагностики причин боли в животе при функциональной и органической патологии кишечника может выглядеть следующим образом. Ведущую роль в структуре абдоминального болевого синдрома наиболее часто играет спастическая висцеральная боль, в основе которой лежит непроизвольное сокращение гладких мышц кишечника, не сопровождающееся их немедленным расслаблением. Согласно Римским критериям IV лекарственную терапию СРК предлагается назначать по принципу преобладающего симптома.
Для купирования боли в животе препаратами первого выбора следует считать гладкомышечные релаксанты (или спазмолитические средства) (таблица 4), которые, в отличие от анальгетиков, не только купируют боль как симптом, но и ослабляют или полностью устраняют спазм гладких мышц внутренних органов — непосредственную причину боли.
| Миорелаксанты | |
|---|---|
| Холинолитики | Атропинового ряда (М2) Гастроцепинового ряда (М1) Производные скополамина (М3) |
| Миотропные спазмолитики | Прямого действия: папаверин дротаверин Селективные: блокаторы натриевых каналов (мебеверин, гемикромон) блокаторы кальциевых каналов гладких мышц ЖКТ (пиновериум бромид, отилония бромид) |
В клинической практике спазмолитики назначаются для купирования постпрандиальных симптомов за 30 минут до еды. Важно отметить, что нарушения моторики при разных функциональных заболеваниях толстой кишки могут протекать по типу гипотонии и атонии или иметь смешанный характер.
В этих случаях боль обусловлена не спастическим компонентом, а растяжением стенок полого органа с повышением внутрипросветного давления. В таких случаях с целью регулирования моторики и, как следствие, купирования боли в терапии можно использовать нормокинетик тримебутин (полный агонист всех трех типов периферических опиоидных рецепторов), который по фармакологическому указателю относится к группам «Спазмолитики миотропные» и «Стимуляторы моторики ЖКТ, в том числе рвотные средства», а по АТХ — к группе «Препараты для лечения функциональных расстройств кишечника» и имеет код A03AA05.
Таким образом, в коррекции болевого синдрома при функциональных кишечных расстройствах терапией выбора следует рассматривать гладкомышечные релаксанты, а также регуляторы моторики.
Источник
