Розовые угри код мкб

Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Розовые угри.
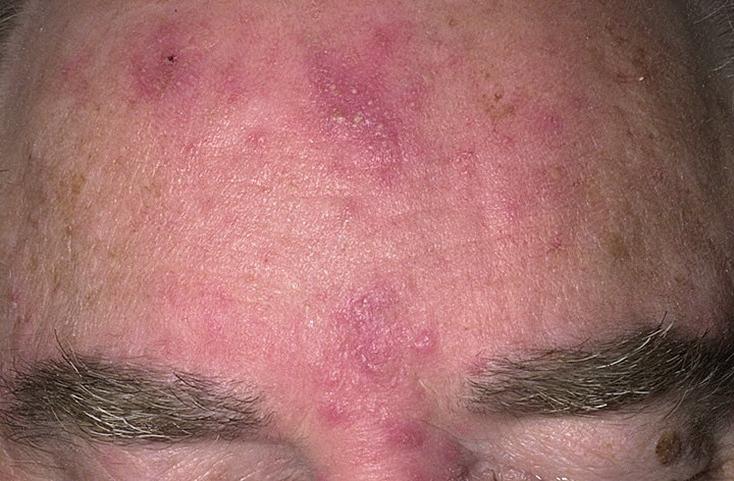
Розовые угри
Описание
Розовые угри. Хронический дерматоз, в основе которого лежит поражение сальных желез, волосяных фолликулов и капилляров кожи лица. Течение заболевания сопровождается стойкой эритемой кожи, появлением телеангиэктазий, узелков красного цвета, трансформирующихся в гнойнички. Утолщение кожи лица может привести к развитию ринофимы, блефарофимы, гнатофимы и тд косметических дефектов. Диагностика включает консультацию дерматолога, бактериологический посев содержимого пустул, исследование не демодекоз. Лечение розовых угрей предполагает проведение комплексного местного (примочки, антибактериальные кремы) и общего лечения (антибиотики, витаминотерапия, иммуномодуляторы).
Дополнительные факты
Розовые угри (розацеа) – это хроническая патология сальных желез, в патогенезе которой важное место занимают ангиопатии, различные нейроэндокринные патологии и хронические заболевания пищеварительного тракта. Из женщин, обратившихся к дерматологу и дермотокосметологу. В возрастной группе от 30 до 50 лет, примерно в 5% случаях диагностируются розовые угри различных форм и степени тяжести.
В патогенезе розовых угрей большое значение тип кожи и расовая принадлежность. Так, лица кельтского происхождения, ирландцы и представители северных народностей наиболее подвержены заболеванию. По официальным данным заболеваемость розовыми угрями среди этого контингента достигает 40% от всего населения. Тогда как представители негроидной расы и азиаты практически не страдают розовыми угрями, несмотря на чрезмерную инсоляцию. Светловолосые женщины со светочувствительностью I и II типов практически всегда страдают той или иной формой розовых угрей.
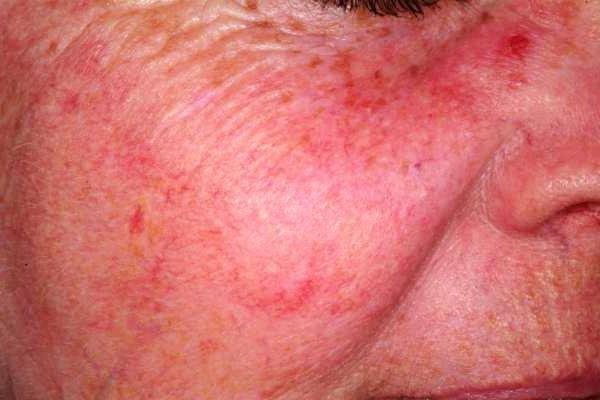
Розовые угри
Причины
Развитие розовых угрей провоцирует чрезмерный перегрев и переохлаждение кожи, инсоляция, в том числе и воздействие ультрафиолета в солярии, стрессовые ситуации, длительное местное применение глюкокортикостероидных препаратов. Неправильный уход за кожей лица с применением жестких скрабов и агрессивных химических веществ, например химический пилинг в домашних условиях, приводят к стойкому расширению сосудистой сетки, что само по себе является косметической проблемой и в дальнейшем почти всегда заканчивается розовыми угрями.
Злоупотребление алкоголем, горячими напитками, острой и пряной пищей, курение и употребление шипучих напитков провоцируют розовые угри, а при уже установленном диагнозе осложняют течение болезней. Наличие в анамнезе аллергических реакций с кожными проявлениями (аллергический контактный дерматит) занимают в патогенезе розовых угрей не последнее место.
Наличие в фолликулах клещей типа демодекс усиливают симптоматику розовых угрей, но клещи демодекс не являются их причиной, как считалось ранее, вследствие чего назначалось некорректная терапия, которая лишь осложняла течение болезни. Основной причины розовых угрей и явно-выраженного патогенеза в их развитии нет, но сочетание нескольких предрасполагающих факторов повышает вероятность их возникновения. В патогенезе розовых угрей патогенная микрофлора не является провоцирующим фактором, хотя порой заболевание осложняется грамотрицательными пиодермиями.
Симптомы
Продромальный период развития болезни характеризуется резкими и внезапными приливами к коже лица с ощущением жара. Приливы возникают в ответ на незначительные для основной массы людей раздражители; небольшие дозы алкоголя вызывают стойкое расширение сосудистой сетки на лице. При этом румянец на начальной стадии розовых угрей чаще яркий и имеет четкую границу со здоровой кожей, иногда такой румянец напоминает языки пламени или лепестки роз.
В первой стадии наблюдается стойкая эритема кожи лица, которая возникает уже без провоцирующих факторов и телеангиоэктазии, увеличивается жирность кожи и за счет применения агрессивных косметических средств, направленных на уменьшение жирности, нарушается гидрообмен, присоединяется себорея, и, на фоне обезвоженной, шелушащейся кожи отмечается избыточное отделение кожного сала. На второй стадии развития розовых угрей помимо стойкого покраснения и телеангиоэктазий наблюдаются папулы и мелкие пустулы.
На третьей стадии розовые угри клинически проявляются в виде ярко выраженной насыщенной эритемы, густой сети телеангиоэктазий, особенно в области крыльев носа и в области подбородка, папул и пустул. В зависимости от типа кожи могут образовываться узлы и обширные плотные инфильтраты в центральной части лица.
Течение болезни волнообразное, наблюдаются периоды ремиссии и периоды обострений, но со временем длительность ремиссий сокращается, а обострения розовых угрей учащаются, и каждый рецидив по своей клинической картине превосходит предыдущий. И в результате ремиссий уже не наблюдается, присоединяется патогенная микрофлора или наступает инфильтративная стадия розовых угрей, когда вся кожа лица утолщена, отечная и воспаленная.
Диагностика
Диагноз ставится дерматологом на основании визуального осмотра, важным диагностическим признаком является отсутствие комедонов и черных точек на лице. Дополнительные исследования назначаются для дифференцированного диагноза; посев и бактериологическое исследование содержимого пустул позволяет исключить стафилококковую инфекцию и другие пиодермии.
Микроскопическое исследование на демодекс позволяет скорректировать тактику лечения розовых угрей, осложненных демодекозом.
Лечение
Первые стадии розовых угрей остаются незамеченными, так как косметические дефекты легко маскируются декоративной косметикой, но лечение на данной стадии наиболее эффективно. Назначаются препараты, укрепляющие сосудистую стенку, седативная терапия препаратами растительного происхождения позволяет снизить нервную возбудимость пациентов и уменьшить выброс адреналина в кровь, тем самым сосудистая сетка не расширяется и симптоматика розовых угрей стихает. Прием витаминов группы В, А, С, подкожные инъекции никотиновой кислоты также укрепляют стенки сосудов и стабилизируют вегетативную нервную систему.
Умывание настоем ромашки и конского каштана дают хороший местный успокаивающий эффект при розовых угрях. Наличие клещиков демодекса на этих стадиях розовых угрей не является показанием для лечения демодекоза, напротив подобная терапия ухудшает состояние пациентов. Демодекоз проходит после того, как фолликулы начнут работу в естественном режиме и отток кожного сала уменьшится.
Вторая и третья стадии розовых угрей требуют местного применения гелей с антибиотиком и метронидазолом, они оказывают противовоспалительный эффект и охлаждают пораженную розовыми угрями кожу. Если розовые угри возникли не по причине длительного применения глюкокортикостероидных мазей, то кратковременная местная терапия мазями с топическими кортикостероидами, быстро снимают инфильтративные и воспалительные проявления розовых угрей. После того, как воспалительный процесс купирован, необходимо устранить основную причину розовых угрей – расширенную и разветвленную сосудистую сетку. Электрокоагуляция, фотокоагуляция и лазерная коагуляция решает эту проблему, излишние сосуды тромбируются и постепенно исчезают.
Полного выздоровления от розовых угрей добиться невозможно, но при своевременной комплексной терапии практически все пациенты могут достигнуть стойкой ремиссии. При этом если лечение начато в первые стадии болезни, то изменений со стороны кожи не остается; осложненные же розовые угри могут оставлять после себя небольшие рубцы и шрамы.
Профилактика
Лицам, которые попадают в группу риска по заболеваемости розовыми угрями, следует избегать инсоляции, перегрева и переохлаждения организма, внимательнее подходить к режиму труда и отдыха. Такие виды спорта, как горные лыжи, бег следует исключить или ограничить. Рациональный режим питания, в котором присутствуют кисломолочные продукты и растительная пища способствуют улучшению работы кишечника, а значит, снижают риск возникновения розовых угрей. Правильный уход за кожей лица и использование кремов с высоким фактором защиты от ультрафиолета способны помочь как тем, кто достиг стойкой ремиссии, так и тем, кто подпадает в группу риска по заболеваемости розовыми угрями.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Розацеа одно из самых распространенных кожных заболеваний, с которым приходится сталкиваться практикующему дерматологу. История изучения розацеа продолжительна и витиевата. Основные симптомы заболевания известны с античных времен и практически не подверглись патоморфозу, однако до сих пор не существует общепринятого определения этой болезни.
За рубежом принято клиническое определение розацеа как заболевания, проявляющегося стойкой эритемой центральной части лица, особенно выступающих поверхностей, с хорошо заметными на ее фоне расширенными сосудов кожи, нередко сопровождающегося появлением папулезных и папулопустулезных высыпаний, а также возможным развитием шишковидных деформаций ступающих частей лица.
[1], [2], [3]
Причины розацеа
Розацеа чаще всего определяют как ангионевроз преимущественно венозного звена сосудистого сплетения дермы, исходя из наиболее широко принятой гипотезы патогенеза болезни.
Заболевание чаще развивается у лиц женского пола, второй-четвертой декаде жизни, имеющих генетически определенную предрасположенностью транзиторному покраснению кожи лица, реже шеи и так называемой зоне декольте.
Поскольку патологические изменения кожи больных розацеа локализуются в основном на лице, косметическая значимость заболевания и возникновение вторичных психосоматических проблем пациентов с розацеа привели к весьма активному участию общества в вопросах исследовании этой болезни. В результате в развитых странах образовались национальной общества по изучению розацеа, представляющие весьма влиятельные комиссии профессионалов, отслеживающие периодику по проблеме, осуществляющие, в том числе, и финансовую поддержку исследований в этой области. Являясь своеобразными информационными центрами, эти общества регулярно публикуют современные обобщенные взгляды экспертов по вопросам классификации, патогенеза и методов лечения. Часто эти взгляды не соответствуют исторически сложившимся.
[4], [5], [6], [7], [8]
Патогенез
Патогенез розацеа до сих пор остается неясен. Существует множество теорий, но ни одна из них не претендует на главенствующую роль, поскольку не является в полной мере доказанной. Одни из этих теорий основаны на результатах систематизированных исследований о связи развития розацеа с различными инициирующими факторами и нарушениями, другие – на результатах отдельных наблюдений.
Основными этиопатогенетическими механизмами считаются вазодилатация сосудистого сплетения дермы вследствие реализации врожденной особенности гипоталамо-гипофизарной сосудодвигательной деятельности, как одного из механизмов терморегуляции головного мозга в условиях повышения температуры (в результате действия физических или психоэмоциональных факторов), и связанного с этим притока крови в бассейне сонных артерий.
Воздействие ультрафиолетового облучения, которое, по мнению многих исследователей, приводит к раннему возникновению телеангиэктазий, не получило полного объяснения, и роль его в патогенезе розацеа продолжает дискутироваться. Совокупность паретически расширенных сосудов и продолжительного УФО приводит к дистрофическим изменениям межклеточного матрикса дермы и частичной дезорганизации волокнистых структур соединительной ткани вследствие накопления метаболитов и провоспалительных медиаторов. Этот механизм считается одним из основных в развитии гипертрофической розацеа.
Колонизация пищеварительной системы одной из субпопуляций Helicobacter руlory, продуцирующей цитотоксические вещества, стимулирующие выброс вазоактивных субстанций, таких как гистамин, лейкотриены, простагландины, фактор некроза опухоли и некоторые другие цитокины, считается одной из основных причин развития эритематозно-телеангиэктатической розацеа.
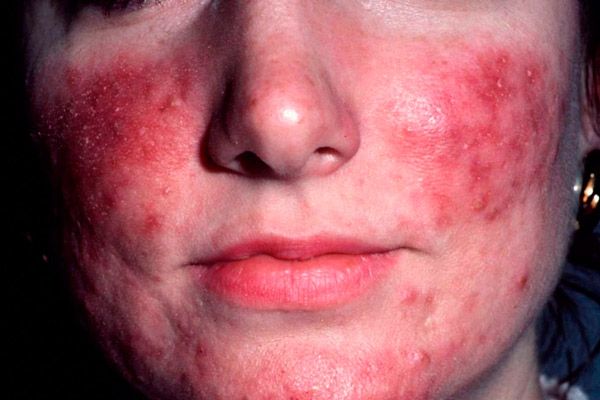
Чрезмерное употребление алкоголя, острой пищи и пряностей на сегодняшний день считается лишь фактором, усиливающим проявления заболевания, но не имеет этиологического значения. Так же, как и роль Demodex folliculorurn, являющегося типичным комменсалом, на данном этапе признается как фактор экзацербации кожного процесса преимущественно при папулезно-пустулезном типе розацеа.
[9], [10], [11], [12], [13], [14], [15], [16], [17], [18], [19]
Симптомы розацеа
Клиническая картина эритематозно-телеангиэктатической розацеа характеризуется возникновением эритемы, вначале транзиторной, усиливающейся приливами, а затем превращающейся в стойкую, преимущественно на щеках и боковых поверхностях носа. Цвет эритемы может варьировать от ярко-розового до синюшно-красного в зависимости от продолжительна болезни. На фоне такой эритемы у больных появляются телеангиэктазии различного диаметра, скудное или умеренное шелушение и отечность кожи. Большая часть пациентов жалуются на ощущения жжения и покалывания в области эритемы.
Проявления заболевания усиливаются при воздействии низких и высоких температур, алкоголя, острой пищи и психоэмоционального напряжения. Для пациентов с этим типом розацеа характерна повышенная чувствительность кожи к наружным препаратам и УФО. Даже индифферентные кремы и солнцезащитные препараты могут вызывать усиление воспалительных проявлений. В анамнезе большинства из пациентов страдающих этим типом розацеа, нет перенесенных вульгарных угрей.
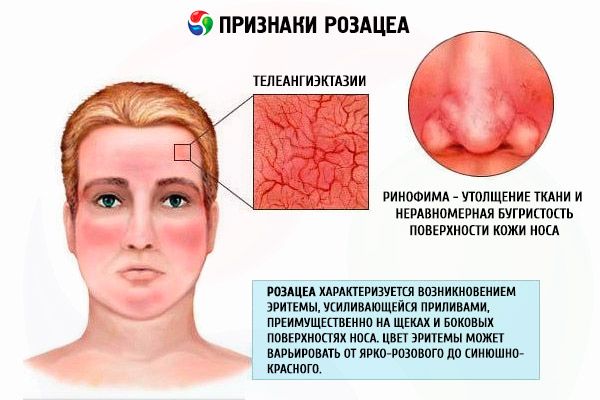
Формы
Вопросы классификации розацеа по настоящее время остается предметом дискуссий. Исторически считается, что для болезни характерно стадийное течение. Однако в классификация экспертного комитета американского Национального общества по изучению розацеа от 2002 г. указывается на существование 4 основных типов розацеи (эритематозно-телеангиэктатический тип, папулезно-пустулезный тип, фиматозный и глазной типы, соответствующие гипертрофической стадии и офтальморозацеа в отечественной классификации). Там же подвергается сомнению трансформация одного типа в другой, за исключением случаев развития ринофимы у больных папулопустулезным типом розацеа.
Папулопустулезная розацеа характеризуется аналогичной клинической картиной, однако при этом типе розацеа нет такого количества жалоб на ощущения со стороны эритемы, как при эритематозно-телеангиэктатическом типе. Больных преимущественно беспокоят папулезные высыпания. Они характеризуются ярко-красной окраской и перифолликулярным расположением. Отдельные папулы могут быть увенчаны небольшой округлой пустулой, однако таких папулопустулезных элементов немного. Шелушение обычно отсутствует. Возможно формирование стойкого отека по месту распространенной эритемы, что чаще встречается у мужчин.
Фиматозный, или гипертрофический, тип розацеа характеризуется значительным утолщением ткани и неравномерной бугристостью поверхности кожи. Возникновение таких изменений на коже носа называют ринофимой, метафимой – если поражена кожа лба; гнатофима – это шишковидное изменение подбородка, отофима – ушных раковин (бывает и монолатеральным); значительно реже процесс захватывает веки – блефарофима. Различают 4 гистопатологических варианта шишковидных образований: гландилярный, фиброзный, фиброангиоматозный и актинический.
Окулярный тип, или офтальморозацеа, клинически преимущественно представлен сочетанием блефарита и конъюнктивита. Рецидивирующий халязион и мейбомиит часто сопровождают клиническую картину. Нередко встречаются конъюнктивальные телеангиэктазии. Жалобы пациентов неспецифичны, часто отмечаются жжение, зуд, светобоязнь, ощущение инородного тела. Офтальморозацеа может осложняться кератитом, склеритом и иритом, но на практике такие изменения встречаются редко. В редких случаях развитие глазных симптомов опережает кожную симптоматику.
Выделяют особые формы заболевания: люпоидная, стероидная, конглобатная, фульминантная, грамнегативная розацеа, розацеа с солидным персистирующим отеком (болезнь Морбигана) и др.
В частности, люпоидная розацеа (rosacea lupoides, гранулематозная розацеа, туберкулоид Левандовского) характеризуется образованием гранулемы по типу инородных тел. При диаскопии заметен желтовато-коричневатый цвет папул. Решающую роль в диагностике играет гистологическое исследование характерного элемента.
[20], [21]
Диагностика розацеа
Диагноз, по мнению американского комитета по изучению розацеа, основывается на анамнестических данных, свидетельствующих, в первую очередь, о существующей не менее 3 мес стойкой эритеме центральной части лица. Жалобы на жжение и покалывание в области такой эритемы, на сухость кожи и появление телеангиэктазий, на возникновение папул на фоне застойной эритемы, гипертрофию выступающих частей лица и выявление поражения глаз позволяют определить тип розацеа.
[22], [23], [24], [25]
Дифференциальная диагностика
В плане дифференциального диагноза необходимо в первую очередь исключить истинную полицитемию, болезни соединительной ткани, карциноид и мастоцитоз. Кроме того, необходимо дифференцировать розацеа от периорифицального или стероидного дерматита и контактных дерматитов, в том числе и фотодерматита. Лабораторная диагностика преимущественно идет путем исключения других болезней, поскольку до сих пор не существует каких-либо специфических тестов для верификации розацеа.
[26], [27], [28], [29], [30], [31], [32]
Лечение розацеа
На сегодняшний день проблема лечения разработана гораздо лучше, чем патогенез и этиология розацеа. Терапевтическая тактика в большой степени зависит от клинического типа заболевания. Однако в основе успеха лечения розацеа лежат совместные усилия врача и пациента по определению провоцирующих факторов, которые строго индивидуальны. Чаще всего к ним относят метеорологические факторы: воздействие солнечного излучения, высоких и низких температур, ветер и связанное с ним абразивное воздействие; алиментарные: употребление горячих и газированных напитков, алкоголя, острых блюд и избыточного объема пищи; нейроэндокринные: эмоциональные воздействия, климактерический синдром и другие эндокринопатии, сопровождающиеся усилением кровообращения в бассейне сонных артерий; ятрогенные, включающие как препараты системного применения, вызывающие эритему лица (например, препараты никотиновой кислоты, амиодарон), так и наружные препараты, в том числе косметические препараты и моющие средства, обладающие раздражающим действием (водостойкая косметика и тонирующие препараты, удаление которых требует применения растворителей, а также моющие средства, содержащие мыло). Исключение или уменьшение действия этих факторов существенно влияет на течение болезни и сокращает затраты на медикаментозную терапию.
В основе лечебных мероприятий лежит обеспечение адекватного ежедневного ухода за кожей. В первую очередь он включает солнцезащитные препараты. Они должны подбираться с учетом повышенной чувствительности кожи больных розацеа. Наименьшим раздражающим действием обладают индифферентные препараты (диоксид титана, оксид цинка), блокирующие ультрафиолетовое облучение кожи за счет своих физических свойств. Препараты, содержащие химические фильтры ультрафиолета, которые можно рекомендовать пациентам с розацеа, не должны содержать лаурил-сульфата натрия, ментола и камфоры и, напротив, должны содержать силиконы (диметикон, циклометикон), значительно уменьшающие раздражающее действие солнцезащитных препаратов и обеспечивающие их водостойкость и низкую комедогенность.
В основе рекомендаций по ежедневному уходу за кожей лежит регулярное применение легких по консистенции, окрашенных в зеленый цвет, ожиривающих препаратов для ежедневного использования. Желательно наносить их тонким слоем 2 раза в день и в качестве основы для макияжа, которой предпочтительно представлен в форме пудры или взбалтываемой смеси. Необходимо помнить, что восстановление барьерных функций является очень важной составляющей терапии розацеа, которая характеризуется повышенной чувствительностью кожи.
В настоящее время считается, что наружное лечение является предпочтительным для всех типов розацеа, за исключением гипертрофического, при котором наиболее эффективными оказываются хирургическое лечение и системные синтетические ретиноиды. Многочисленные сравнительные исследования, проведенные в независимых центрах с соблюдением принципов доказательной медицины, продемонстрировали отсутствие статистически достоверных данных о превосходящей эффективности системного лечения. Например, показано, что эффективность системного применения тетрациклиновых антибиотиков не зависит от дозы и частоты применения препараты, и, видимо, не связана с их антимикробным действием. То же касается системного применений метронидазола, хотя он может служить альтернативой тетрациклиновым антибиотикам в случаях, когда последние противопоказаны. Несостоятельным оказались предположения об эффективности метронидазола в отношении Demodex spp., которые выживают в условиях высоких концентраций метронидазола. Эти препараты, тем не менее, продолжают широко использоваться, но применение их не санкционировано такими организациями, как Федеральное управление по контролю над качеством медикаментов и пищевых продуктов (FDA) США. При люпоидной розацеа назначают системные тетрациклины, имеются указания на эффективность фтивазида.
Наиболее эффективным признается комбинированное применение наружных препаратов азелаиновой кислоты с наружными препаратами метронидазола или клиндамицина. Имеются многочисленные публикации об фективности такролимуса или пимекролимуса. Сохраняют свою актуальное серосодержащие препараты и бензоилпероксид, хотя отмечается возможн) побочное раздражающее действие этих лекарственных средств. При начальных проявлениях фиматозного типа розацеа наиболее эффективной оказалась монотерапия изотретиноином в обычных дозах. Тогда как в лечении сформировавшейся ринофимы не обойтись без методов пластической хирургии, которые часто комбинируются с различными термовоздействиями. В связи с этим отдельного внимания заслуживает современная фото- и лазеротерапия. Используются источники некогерентного интенсивного светового излучения (IPL), диодные, КТР, александритовые и, наиболее современные, длинноимпульсные неодимовые лазеры на алюмоиттриевом гранате (Nd ; YAG-лазеры). Лазерное лечение представляется более эффективным и менее дорогостоящим как по отношению к телеангиэктазиям (селективный фототермолиз), так и в отношении реорганизации коллагена за счет тепловой стимуляции фибробластов, хотя нередко использование IPL-источников переносится лучше. В лечении гипертрофического типа розацеа лазерная дермабразия последнее время занимает одну из ведущих позиций в сидя своей безопасности.
В качестве физиотерапевтического лечения широко используется метод микротоковой терапии. Его эффективность преимущественно связана с перераспределением жидкости в тканях лица и восстановлением лимфатического оттока. Отмечено также, что микротоки эффективно способствуют восстановлению поврежденного кожного барьера и препятствуют диссоциации сапрофитной микрофлоры.
Источник
