Синдром арнольда киари и спина бифида у плода
Аномалия Арнольда-Киари (ААК) это врожденная патология развития ромбовидного мозга, проявляющаяся несоответствием размеров задней черепной ямки (ЗЧЯ) и мозговых структур находящихся в этой области, что приводит к опущению ствола головного мозга и миндалин мозжечка в большое затылочное отверстие и ущемлению их на этом уровне.
В норме миндалины мозжечка расположены выше большого затылочного отверстия. У пациентов с аномалией Арнольда-Киари миндалики мозжечка смещаются вниз до уровня первого, а иногда, и второго шейных позвонков, блокируя ток спинно-мозговой жидкости.


Ранее считалось, что АНОМАЛИЯ АРНОЛЬДА-КИАРИ всегда носит врожденных характер, однако сейчас полагают, что у большинства людей смещение миндаликов мозжечка происходит во время бурного роста мозга в условиях медленно растущих костей черепа. Только небольшое количество пациентов с АНОМАЛИЕЙ АРНОЛЬДА-КИАРИ действительно имеют врожденный характер заболевания. Так же существуют другие врожденные заболевания, которые могут приводить к смещению миндаликов мозжечка. К ним относятся – платибазия, базилярная инвагинация, аномалия Денди-Уокера и др.
Частота этого заболевания составляет от 3.3 до 8.2 наблюдений на 100000 населения.
Сирингомиелия развивается у 80% больных этим заболеванием.
Средний возраст пациентов – 25-40 лет.
Сирингомиелия (Syringomyelia) (syrinx – трубка, myelia – греч., спинной мозг) – заболевание, которое характеризуется образованием ликворных полостей в спинном мозге в результате патологического расширения центрального канала. За исключением редких кист при опухолях спинного мозга, жидкость в этих полостях того же состава, что и нормальная спинномозговая жидкость.

Распространенность сирингомиелии составляет 8-9 на 100 000 населения.
Заболевание чаще встречается у мужчин (соотношение мужчины/женщины составляет 2:1). Дебют клинических проявлений сирингомиелии (СМ) чаще отмечается в молодом возрасте. Средний возраст начала болезни составляет 30 лет. При этом развитие полостей в спинном мозге обычно опережает клинические проявления. При истинной сирингомиелии полости имеют тенденцию к увеличению в течение продолжительного времени, часто годами, под воздействием таких факторов, как кашель, натуживание и др.
Что такое центральный канал? Еще в утробе матери, ребенок проходит несколько стадий развития. Развитие головного и спинного мозга весьма сложно и делится на различные фазы. В одной фазе развития по всей длине спинного мозга находится тонкая щель (центральный канал). Точно неизвестно, почему эта щель возникает у человеческого эмбриона. Мы знаем, что она постепенно зарастает с возрастом, у кого-то быстрее и полнее, чем у остальных. МР сканирование позволяет идентифицировать эту щель, и, при помощи современных технологий, мы иногда все еще можем наблюдать остатки центрального канала у взрослых. Эти находки томографии могут быть одного порядка с полостями при сирингомиелии, хотя обычно эти полости тоньше и вытягиваются в тонкую нить. Скорее это относится к гидромиелии, чем к сирингомиелии.
Спина Бифида (Spina bifida) (расщепленный позвоночник) – порок развития позвоночника, представляющий собой неполное закрытие нервной трубки в неполностью сформированном спинном мозге. Кроме того, позвонки над открытой частью спинного мозга сформированы неполностью. Возникает порок на 3 – 4-й неделе беременности. Несмотря на значительные успехи современной пренатальной диагностики, дефекты нервной трубки (ДНТ) плода по-прежнему остаются одним из самых распространенных врожденных пороков развития. Ежегодно частота выявления ДНТ в России составляет 0,45 %; смертность вследствие ДНТ – 300 новорожденных (2 % общей детской смертности). При этом состоянии наблюдается слабость в ногах, потеря чувствительности, нарушения мочеиспускания и опорожнения кишечника. Менингоцеле и миеломенингоцеле требуют хирургического вмешательства в раннем детстве. Обычно эта аномалия сочетается с гидроцефалией, требующей шунтирования желудочков головного мозга.
Фиксированный спинной мозг (tethetred cord) – это состояние, проявляющееся аномально низким расположением конуса спинного мозга (ниже L2 позвонка) и чаще всего связано с короткой и толстой конечной нитью (“filum terminale”), которая как бы натягивает спинной мозг и вызывает в нем нарушения кровообращения. Натяжение спинного мозга приводит к потере нормальных микродвижений спинного мозга внутри его оболочек и может вызвать его повреждение. К аналогичному патологическому состоянию могут привести спинальная липома, дермоид и диастематомиелия (все они являются “ассоциированным” комплексом spina bifida occulta). Механическое растяжение при истинном фиксированном спинном мозге приводит к натяжению головного мозга и, следовательно, к опущению миндалин мозжечка.
Источник
Теперь, сидя в комфортной палате с видом на озеро и Альпы и полностью уверившись в том, что меня ведет Господь, хотела бы рассказать всем, кому смогу, нашу историю.
Мы с мужем два обычных человека. Я – ветеринарный врач, он – историк. Поженились два года назад и родили сына, Матвея. Мне очень хотелось детей погодок и мы решились сразу на второго. Когда наступила вторая беременность счастью не было предела. Протекала беременность хорошо, без всяких отклонений, все анализы были в норме. Ничто не предвещало беды.
На 21-й неделе беременности мы вместе с мужем пошли на очередной УЗИ скрининг, чтобы посмотреть вместе на ребеночка. Врач сначала поменялась в лице и ничего не объяснила. Потом сказала, что у ребенка порок развития головного мозга, что нас направят в Центр планирования семьи и репродукции на Севастопольский чтобы подтвердить диагноз, а также намекнула, что скорее всего беременность придется прервать. В Заключении было написано: врожденный порок развития плода, синдром Арнольда Киари, Spina Bifida. Остальные показатели были в норме.
По началу у нас с мужем было ощущение, что мы в страшном сне. Что нужно просто проснуться и все будет хорошо. Никак не приходило понимание, что эта беда происходит с нами, с нашим маленьким человеком, который еще не родился, но уже так нам дорог. Я даже плакать не могла. Просто решила, что как бы там ни было, беременность прерывать я не буду. Если Господу угодно, чтобы родился у меня такой малыш, да будет так.
Но Господь нас не оставил.
На следующий день я договорилась о приеме в Центре планирования. Смотрел нас Дмитрий Борисович Шеховцов. Доктор был очень тактичен. Просто рассказывал, что он видит на узи и какие могут быть прогнозы. Никаких намеков на прерывание беременности.А прогнозы были не радужными. Среди ожидаемых проблем были гидроцефалия, требующая шунтирования, отсутствие контроля за мочеиспусканием и дефекацией, высокая вероятность провести всю жизнь в инвалидной коляске, вывихи тазобедренных суставов, инфекции мочевыводящей системы, инфекции спинного и головного мозга, отставание в психо-эмоциональном развитии. Когда он понял, что я решительно настроена сохранить беременность, он отвел меня на консультацию к врачу генетику Большаковой Анне Сергеевне – прекрасному молодому специалисту, горящему своей специальностью. Анна Сергеевна и заведующая отделением пренатальной диагностики Бобровник Галина Юрьевна попытались организовать внутриутробную операцию в России, в центре планирования. Однако ряд бюрократических и технических аспектов не позволил провести такого рода вмешательство в нашей стране. Однако врачи Центра планирования сделали все, что могли, провели все необходимые обследования, чтобы я могла обратиться за помощью к специалистам из зарубежа.
Еще до подтверждения диагноза я стала искать в интернете подробности про наш порок. Пыталась подготовить себя к тому, что может нас ожидать. Оказалось, что суть порока в том, что до конца не заросли верхние дужки позвонков в поясничном отделе и спинной мозг немного проваливается в дефект и тянет за собой головной (поэтому есть Арнольда Киари II). При этом спинной мозг контактирует с околоплодными водами, которые его разрушают. По научным данным до третьего триместра беременности большинство таких плодов сохраняют подвижность тазовых конечностей, соответственно если прооперировать такой плод внутриутробно можно улучшить шансы для малыша.
На просторах электронной медицинской библиотеки я нашла ряд публикаций об открытой внутриутробной хирургической коррекции нашего порока. Суть операции состоит в том, что хирург открывает немного матку, разворачивает плод, чтобы был доступен дефект (при этом не достает плод из матки) и проводит нейрохирургическую реконструкцию спинного мозга, его оболочек и формирует подобие верхних частей позвонков из окружающих мышц и кожи. Таким образом спинной мозг становится защищен от действия околоплодных вод. А также, спинной мозг перестает выпадать в дефект, что приводит к частичному или полному восстановлению головного мозга (во всех случаях степень выраженности мальформации Арнольда Киари снижается). Оказалось, что такие операции проводят всего в нескольких центрах по всему миру. Самый близкий к России оказался в Швейцарии. Но где взять такое количество денег, чтобы провести редкое вмешательство да еще и в не самой дешевой стране…. Мы с мужем уже начали думать что продавать и у кого занимать…. Но и снова Бог сотворил чудо. Мои коллеги с работы, узнав про наше горе, стали собирать средства на операцию. Параллельно нашлись среди них люди, близкие к благотворительности. Моя коллега, ветеринарный хирург, Татьяна Муждабаева рассказала своему супругу, журналисту, Айдеру Муждабаеву про нашу историю. Он и его коллега Митя Алешковский совместно с фондом Предание (fond.predanie.ru) организовали целую кампанию по сбору средств на операцию нашему неродившемуся малышу. По воле Божьей колоссальную сумму удалось собрать за считанные дни. Я даже представить не могла, что вокруг нас столько неравнодушных, добрых, отзывчивых людей! Я никогда не устану благодарить и молиться за каждого человека, который помог нам молитвой, средствами и остался неравнодушен.
После того, как были собраны средства и проведены все обследования я отправилась в Университетский Госпиталь в Цюрихе. Здесь меня встретил доктор Мартин Мойли и его команда. Они занимаются внутриутробной коррекцией Spina Bifida с 2010 года, перенимали опыт у первооткрывателей из Унивеситета Филадельфии (США). Методика молодая, поэтому поток пациентов пока небольшой. Однако в США были проведены клинические исследования на 158 женщинах, которые показали, что внутриутробная операция может значительно улучшить шансы таких детей на нормальную жизнь. По завершению этих исследований данный метод в Европе и США был принят стандартом для лечения подобных пороков развития плода.
На следующий день после прибытия мне повторили УЗИ и МРТ. Это было сделано для определения точного расположения дефекта на спине плода. Поставили диагноз – рахишизис – это когда спинной мозг ничем не прикрыт на протяжении нескольких сегментов. Уровень повреждения определен от 4го поясничного позвонка и ниже. После повторной диагностики
доктор Мойли подробно объяснил мне, чего ждать в нашем случае от операции. Он рассказал, что если провести операцию сейчас, то у малыша есть все шансы не страдать гидроцефалией и не нуждаться в шунтировании головного мозга, 60 – 80% что он сможет ходить и стоять самостоятельно, а также гораздо вероятнее он сможет контролировать мочеиспускание и дефекацию. Очень важно, что такая операция должна быть проведена до 26 недель беременности. После этого срока эффективность метода резко падает.
Раздумывать долго не пришлось. Пару дней нас готовили к операции, кололи уколы, брали анализы. И вот 18 мая в понедельник в 8.00 я оказалась на операционном столе. Подробностей не помню)) После того, как я пришла в сознание, доктор Мойли и команда врачей навестили меня. Они сообщили, что операция прошла успешно, длилась она 2,5 часа. Из-за большого размера дефекта на него пришлось пересадить кожу с бедра, а на бедро пришить имплант из искусственной кожи.
После операции в отделении интенсивной терапии несколько раз делали контрольные УЗИ, чтобы проверить количество околоплодных вод и состояние малыша. Кроха привел врача визуальной диагностики в неистовый восторг, когда стал шевелить стопами и пальчиками на ногах. Врачи сказали, что это очень хороший признак при нашей ситуации.
И вот, меня перевели сегодня в обычную палату, я пока лежу довольная на обезболивающих, смотрю на Альпы и благодарю Бога, что он так все устроил. Что Дал такое испытание и Дает силы его преодолеть.
Мы еще в самом начале пути. Теперь надо сделать все, чтобы беременность продлилась до 37 недель, потом кесарево, потом обследование новорожденного. Но уже сейчас мы прошли очень важный этап и будем делать все возможное чтобы пройти путь до конца. Конечно мы не одни)) С нами Господь и люди.. множество неравнодушных, добрых людей, знакомых и незнакомых, богатых и бедных, верующих и не верующих. Мы не одни и это дает силы. Спасибо всем, кто с нами!!! Слава Богу за все!!!
Источник
Синдром Арнольда-Киари – это порок развития, относится к так называемым дефектам развития нервной трубки плода, встречается примерно 3-8 случаев на 100000 новорожденных. На вопросы пациентов о синдроме Арнольда-Киари отвечают врачи медицинских клиник «Арт-Мед».
Мне 26 лет. МРТ диагностика показала, что у меня синдром Арнольда-Киари 1 степени. Можно ли вылечиться, или необходимо с этим смириться? Как в последствии этот диагноз отразиться на моем здоровье? Могу ли я рожать, если да то будет ли этот диагноз у моего ребенка?
Синдром Арнольда-Киари относится к врожденным аномалиям строения костей черепа в области сочленения головного и спинного мозга; при данной патологии может происходить опущение части мозжечка в большое затылочное отверстие. В зависимости от тяжести клинических проявлений (головные боли, боль в шее, руке) решается вопрос о необходимости хирургического лечении. Обычно при I степени аномалии клинические проявления бывают нетяжелыми, поэтому и беременность, как правило, возможна. Такие пациенты обычно находятся под наблюдением невропатолога, нейрохирурга. Риск наследования плодом подобной аномалии существует, но не более 5 – 10%. Во время беременности тяжелые формы синдрома Арнольда-Киари хорошо диагностируются у плода с помощью УЗИ.
Мне 28 лет, обнаружен синдром Арнольда-Киари. Можно ли излечиться от этого диагноза, и каким методом?
Синдром Арнольда-Киари относится к врожденным особенностям строения костей черепа в области сочленения головного и спинного мозга; при данной патологии может происходить опущение части мозжечка в большое затылочное отверстие. В зависимости от тяжести клинических проявлений (головные боли, боль в шее, руке) решается вопрос о необходимости хирургического лечении. Такие пациенты обычно находятся под наблюдением невролога, нейрохирурга.
Мне 36 лет, у меня двое детей (16 и 9 лет). Сейчас в повторном браке, мужу 32 года. Хотим родить здорового ребенка, в 2007 году забеременела, но в 20 недель пришлось прерывать беременность (синдром Арнольда-Киари и гидроцефалия плода). Причину возникновения врачи нам не объяснили, сказали, что произошел хромосомный надлом, и можно спокойно беременеть через полгода. Какие причины возникновения такого порока, что надо делать для того, чтобы родить здорового ребенка? Или мой возраст дает большой риск?
В Вашем случае у детей имелись так называемые мультифакториальные (=многофакторные) аномалии развития центральной нервной системы (ЦНС), указать конкретную причину формирования данных аномалий, как правило, невозможно. Риск повторения существует, учитывая два случая проблем развития ЦНС у детей, повторный риск оценила бы не менее 8-10% (средний генетический риск). Принципиальных возражений против планирования беременности в Вашем браке (на основании этой информации), конечно же, нет. Существенную роль в формировании дефектов ЦНС плода играет дефицит фолиевой кислоты на самых ранних сроках. Поэтому Вам и рекомендован прием этого препарат в качестве подготовки к беременности. Советую начать прием препаратов фолиевой кислоты с момента отмены контрацепции (= предохранения от беременности). Ваш возраст 36 лет вряд ли имеет отношение к формированию пороков ЦНС у плода, но может немного повышать риск рождения ребенка с другим видом генетической патологии – хромосомными заболеваниями, в частности, с синдромом Дауна. Поэтому все беременные старше 35 лет должны находиться под наблюдением генетика с 10-12 недель, им предлагается дополнительный комплекс пренатальной диагностики. Более подробно все эти вопросы можно обсудить на очной генетической консультации в нашем медицинском центре.
Источник
Spina bifida – дефект развития нервной трубки, представляющий собой расщепление спинномозгового канала (спинальный дизрафизм), часто с формированием грыж спинного мозга.
Центральная нервная система формируется из эктодермы на 3-й неделе эмбрионального развития. Длина эмбриона в этот период составляет всего 15 мм. Листки эктодермы сближаются и формируют невральный желобок, а затем, сблизившись, нервную трубку (рис. 1). Вокруг формируется костное кольцо. В норме закрытие невральной трубки происходит к 28-му дню гестации. Однако при нарушениях закрытия формируются такие ее дефекты, как анэнцефалия, энцефалоцеле и spina bifida (рис. 2).
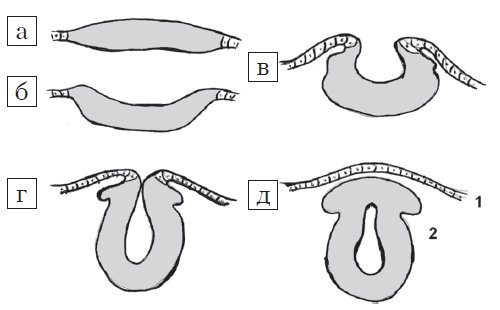
Рис. 1. Стадии эмбриогенеза нервной трубки: поперечный схематических разрез.
а) Медуллярная пластинка.
б, в) Медуллярная бороздк.
г, д) Нервная трубка: 1 – роговой листок (эпидермис); 2 – нейральные гребни.
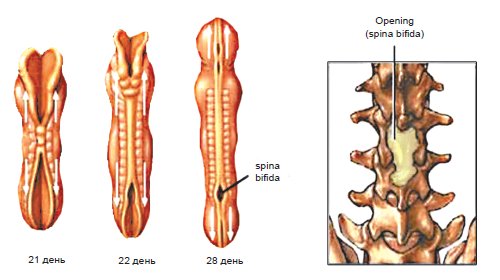
Рис. 2. Формирование дефекта нервной трубки.
Типичным для всех видов и форм спинальных дизрафий является их заднее расположение с дефектом заднего полукольца позвоночного канала. Крайне редко (менее 1% случаев) незаращение формируется на переднебоковой поверхности канала, и возникают передние спинномозговые грыжи.
Передняя и задняя расщелины позвонка могут проходить по срединной линии, а также располагаться асимметрично. В ряде случаев щель располагается косо. Если расщепление позвонков происходит по срединной линии, то деформация позвоночника может быть незначительной или вовсе не выражена. Однако при асимметричном и косом расположении щели в сочетании с другими аномалиями развития позвонков (например, односторонней микроспондилией половины позвонка, аномалией суставных отростков) развивается выраженная деформация позвоночника.
Наиболее часто (до 70% случаев) spina bifida локализуется в пояснично-крестцовой области, в 21% – в грудном отделе и в 9% – прочей локализации [1].
Выделяют три варианта spina bifida
- Spina bifida occulta. Этот вариант еще называют “скрытым”, так как видимого наружного дефекта нет. Скрытые незаращения позвоночника обычно локализуются в пояснично-крестцовой области и, как правило, клинически ничем не проявляются. Часто они являются случайной “находкой” при рентгенологическом исследовании позвоночника или МРТ. Анатомическая сущность скрытой расщелины позвоночника состоит в неполном заращении дужки позвонка. Это наиболее благоприятный вариант spina bifida. Иногда в области дефекта имеются “маркеры” или кожные стигмы в виде липом, кистозных и/или солидных масс, участков аномального оволосения, гиперпигментации. При закрытых дефектах также встречаются аномалии позвонков, деформации стоп и аномально низкорасположенный конус. Закрытый вариант spina bifida не сопровождается синдромом Арнольда Киари II, вентрикуломегалией и другими интракраниальными изменениями [2].
- Meningocele. Менингоцеле представляет собой расщепление позвоночника с выпячиванием в дефект твердой мозговой оболочки, но без вовлечения в процесс нервных структур (рис. 3). Содержимое грыжевого мешка – мозговые оболочки и ликвор, форма его – обычно стебельчатая с суженной ножкой. Костный дефект захватывает обычно два-три позвонка. Клинические проявления заболевания вариабельны и колеблются от бессимптомного течения до нарушения функции тазовых органов, двигательных и чувствительных расстройств. Данный вариант spina bifida встречается редко.
- Myelomeningocele. Это наиболее тяжелая форма spina bifida, с вовлечением в грыжевой мешок оболочек, спинного мозга и его корешков. Костный дефект обычно широкий и протяженный, захватывает от 3 до 6-8 позвонков. Степень неврологического дефекта всегда тяжелая параплегия нижних конечностей, чувствительные расстройства, нейрогенный мочевой пузырь и парез кишечника. Именно эта форма спинномозговых грыж встречается наиболее часто – около 75% всех форм [3-5]. Почти во всех случаях миеломенингоцеле сочетается с синдромом Арнольда – Киари II. Таким образом, обнаружение признаков аномалии Арнольда – Киари II у плода является маркером наличия spina bifida. Кроме того, в 70-80% случаев у плода развивается гидроцефалия [5, 6].
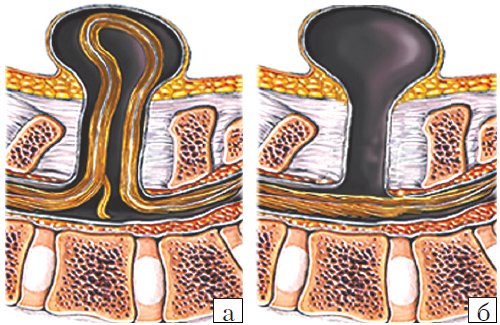
Рис. 3. Схема дефектов позвоночника плода.
а) Meningomyelocele.
б) Meningocele.
Представляем клинические наблюдения, демонстрирующие возможности эхографии в диагностике дефектов позвоночника плода.
Клиническое наблюдение 1
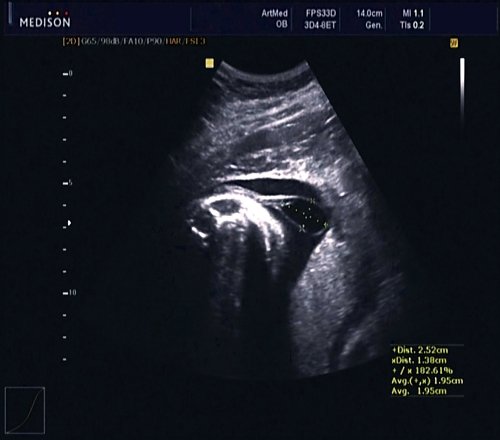
Пациентка К., 26 лет, обратилась в клинику в 23 нед беременности. Беременность первая. Исследование проводилось на аппарате Accuvix-XQ (Samsung Medison) с использованием режима поверхностной объемной реконструкции 3D/4D. Показатели фетометрии полностью соответствовали сроку беременности. В процессе сканирования позвоночника во фронтальной и сагиттальной плоскостях выявлена угловая деформация позвоночника в грудном отделе, протяженностью около трех позвонков. В поперечной плоскости сканирования нарушения структур и целостности тканей не было обнаружено. В режиме 3D/4D реконструкции было выявлено асимметричное расхождение ребер правой и левой стороны грудной клетки (рис. 4).
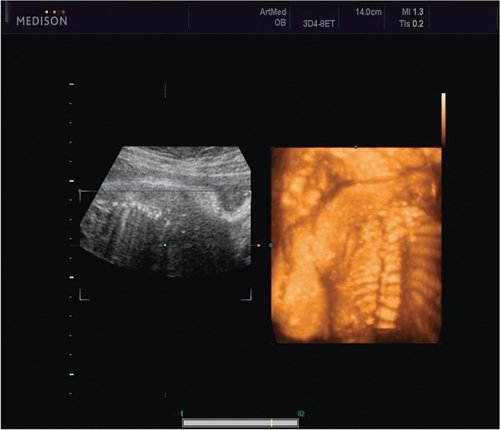
Рис. 4. Эхографическая картина асимметрии ребер в режиме 3D реконструкции.
Ребра левой стороны были сближены, межреберные промежутки уменьшены по сравнению с противоположной стороной (рис. 5, 6). Другой патологии у плода не было выявлено. Заподозрен врожденный сколиоз, основой которого является наличие боковых полупозвонков (hemivertebrae) или боковых клиновидных позвонков. В 26 нед ультразвуковая картина сохранялась. При проведении трехмерной эхографии получено отчетливое изображение асимметрии реберных дуг и сколиотическая деформация позвоночника.
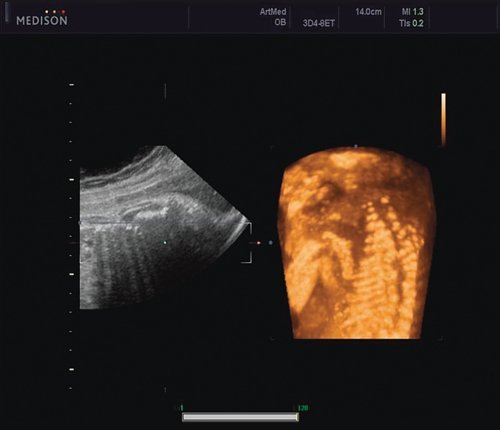
Рис. 5. Асимметрия межреберных промежутков в режиме 3D реконструкции.
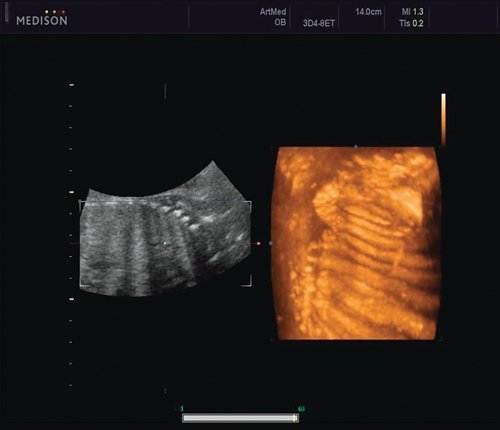
Рис. 6. Асимметрия межреберных промежутков в режиме 3D реконструкции.
В 30 нед фетометрические показатели плода соответствовали сроку беременности. Сколиотическая деформация позвоночника сохранялась. Дополнительно выявлена оболочечная грыжа, исходящая из грудного отдела позвоночника, в области деформированных позвонков. Грыжа представляла собой стебельчатой формы образование с суженной ножкой (рис. 7, 8). Концевая часть ее была расширена в виде петли и заполнена анэхогенным содержимым (ликвором), которое отчетливо дифференцировалось на фоне “мутных” околоплодных вод (рис. 9). Таким образом, диагноз был уточнен: spina bifida – менингоцеле.

Рис. 7. Беременность 30 нед. Стебельчатая форма менингоцеле.
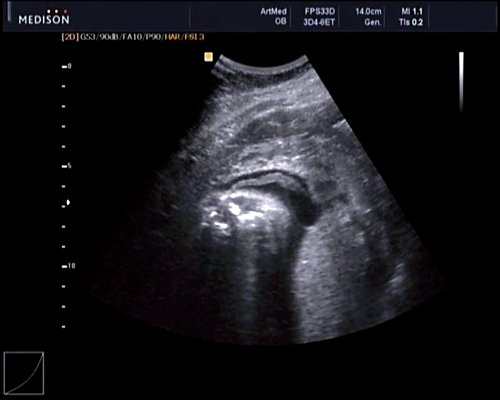
Рис. 8. Место выхода мозговой оболочки.
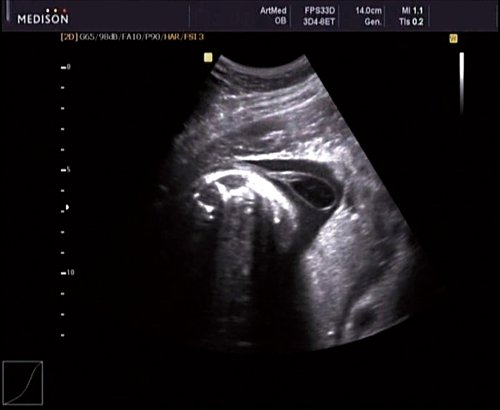
Рис. 9. Беременность 30 нед. Эхогенность ликвора ниже эхогенности околоплодных вод.
Дальнейшее наблюдение не выявило значительной динамики обнаруженных изменений.
После рождения диагноз spina bifida – менингоцеле подтвержден. Ребенок успешно оперирован, у него отсутствуют какие-либо неврологические расстройства.
В данном случае, локальная угловая деформация позвоночника в грудном отделе и асимметрия ребер явились начальными ультразвуковыми признаками открытой формы spina bifida – менингоцеле во II триместре беременности. Манифестация грыжи возникла только в III триместре.
Клиническое наблюдение 2
Беременная М., 21 года. Впервые обратилась в клинику в срок 20 нед беременности. Исследование проводилось на аппарате SonoAce-R7 (Samsung Medison) с использованием режима поверхностной объемной реконструкции 3D/4D. При изучении позвоночника плода в трех плоскостях костных деформаций не выявлено. В грудном отделе позвоночника обнаружено тонкостенное кистозное образование с анэхогенным содержимым, стебельчатой формы (рис. 10-12). Степень “прозрачности” содержимого была выше околоплодных вод, что позволяло идентифицировать его как ликвор. В проекции грыжевого выпячивания располагалась петля пуповины, дифференциальную диагностику которой без труда удалось провести с помощью ЦДК (рис. 13).
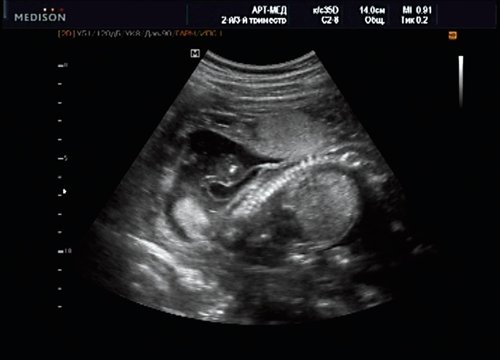
Рис. 10. Беременность 20 нед. Менингоцеле: типичное кистозное образование стебельчатой формы.
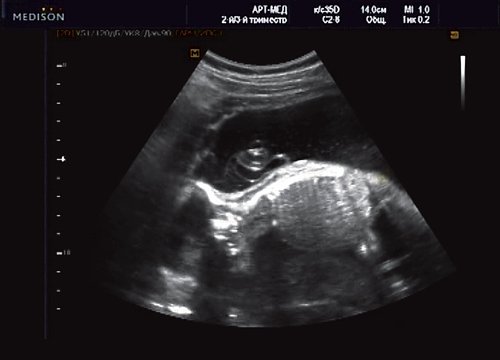
Рис. 11. Беременность 20 нед. Менингоцеле.
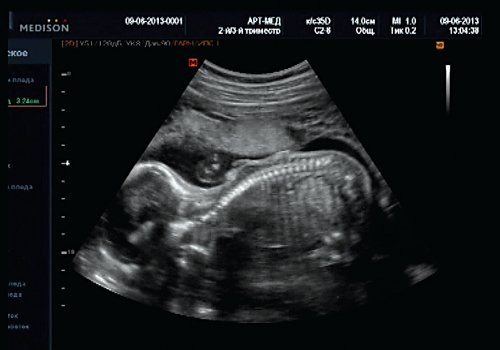
Рис. 12. Менингоцеле. В сагиттальном срезе видна неровность кожи в проекции расщелины.
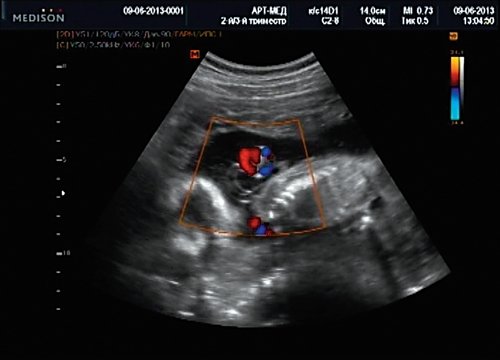
Рис. 13. Петля пуповины в режиме ЦДК.
У плода наблюдалась выраженная гидроцефалия, обусловленная синдромом Аронольда – Киари II (рис. 14, 15).
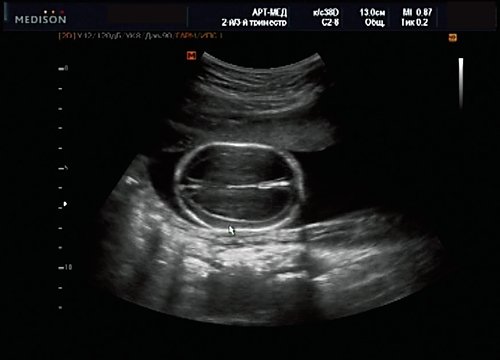
Рис. 14. Беременность 20 нед. Гидроцефалия.
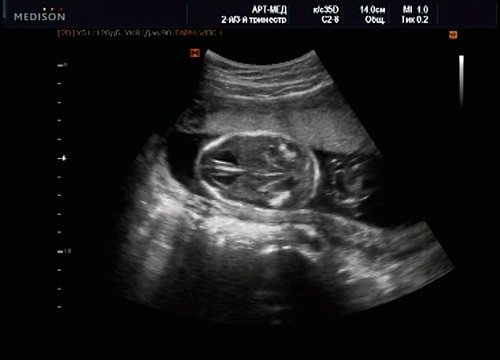
Рис. 15. Беременность 20 нед. Удлинение ножек мозга и вклинение мозжечка в затылочное отверстие при синдроме Арнольда – Киари II.
Учитывая типичную форму грыжевого выпячивания и отсутствие элементов нервной ткани, было высказано предположение о наличии у плода менингоцеле (рис. 16). Женщина приняла решение о прерывании беременности.
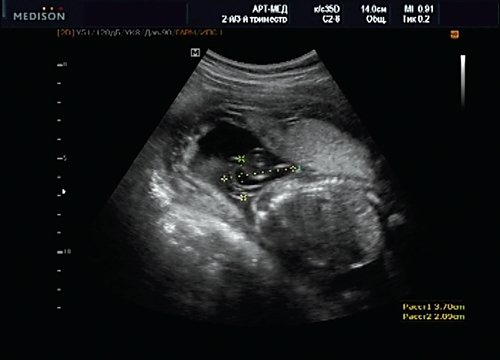
Рис. 16. Беременность 20 нед. Менингоцеле размером 37х21 мм.
Клиническое наблюдение 3
Беременная 27 лет, обратилась в клинику в 18 нед. При эхографии обнаружен синдром Арнольда – Киари II, умеренно выраженная гидроцефалия (рис. 17).
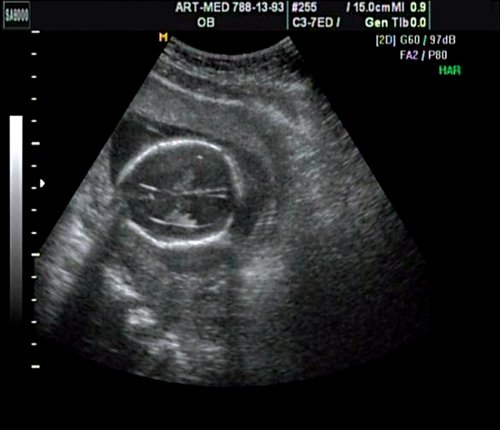
Рис. 17. Беременность 18 нед. Гидроцефалия.
В крестцовом отделе позвоночника выявлена spina bifida cysticа (рис. 18).
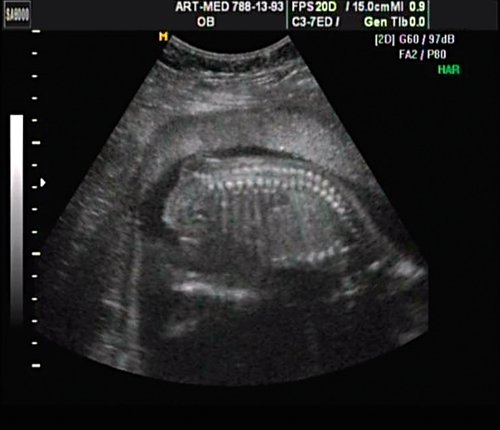
Рис. 18. Беременность 18 нед. Spina bifida в крестцовом отделе.
Женщиной принято решение о прерывании беременности.
Клиническое наблюдение 4
Беременная 25 лет, обратилась в клинику в срок 18 нед. При эхографии выявлена грубая кифотическая деформация позвоночника в поясничном отделе (рис. 19).
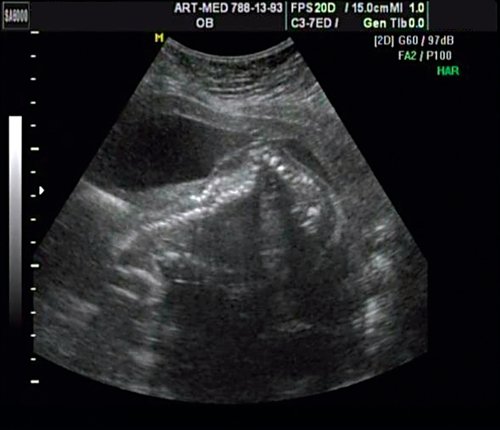
Рис. 19. Деформация позвоночника.
В проекции деформации определяется миеломенингоцеле (рис. 20).
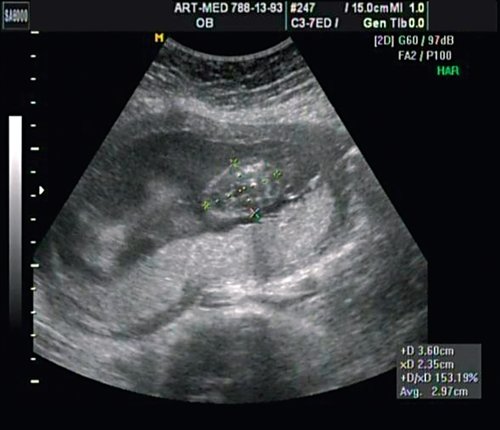
Рис. 20. Миеломенингоцеле.
Обнаружение типичных эхографических признаков позволило установить диагноз миеломенингоцеле.
Женщиной принято решение о прерывании беременности.
Заключение
Диагностика открытых форм spina bifida не является трудной задачей во II триместре беременности. Обнаружение таких изменений, как синдром Арнольда – Киари II и дефект позвоночника с формированием грыжевого выпячивания не оставляют сомнений в диагнозе. Исключение составляют лишь те случаи, когда ультразвуковая манифестация порока представлена только деформацией позвоночника. В настоящее время наибольший интерес представляет выявление данного порока в I триместре беременности. Изучаются такие ультразвуковые критерии, как отсутствие интракраниальной “прозрачности” (intracranial translucency), сглаженность угла ствола мозга, уменьшение бипариетального размера ниже 5-го процентиля и т.д. Таким образом, диагностика spina bifida остается важной задачей пренатальной диагностики.
Литература
- Amari F., Junkers W., Djalali S., Hartge D.R. et al. Fetal spina bifida – prenatal course and outcome in 103 cases // J. Ultrasound in Obstetrics & Gynecology. 2009. N 34. P. 82.
- Pugash D., Irwin B., Lim K., Thiessen P., Poskitt K., Cochrane D. Prenatal diagnosis of closed spinal dysraphism // J Ultrasound in Obstetrics & Gynecology. 2006. N 28. P. 547.
- Tortori-Donati P., Rossi A., Cama A. Spinal dys-raphism: a review of neuroradiological features with embryological correlations and proposal for a new classification // Neuroradiology. 2000. N 42. P. 471-491.
- Van den Hof M.C., Nicolaides K.H., Campbell J., Campbell S. Evaluation of the lemon and banana signs in one hundred thirty fetuses with open spina bifida // Am J Obstet Gynecol. 1990. N 162. P. 322-327.
- Ghi T., Pilu G., Falco P., Segata M., Carletti A., Cocchi G., Santini D., Bonasoni P., Tani G., Rizzo N. Prenatal diagnosis of open and closed spina bifida.Ultrasound Obstet Gynecol. 2006. N. 28. P. 899-903.
- D’Addario V., Rossi A.C., Pinto V., Pintucci A., Di Cagno L. Comparison of six sonographic signs in the prenatal diagnosis of spina bifida // J Perinat Med. 2008. N 36. P. 330-334.

УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Источник
