Синдром дауна патау эдвардса тернера

Трисомии, синдром (болезнь) Дауна, Патау, Эдвардса у ребенка, детей
Наиболее часто у человека встречаются трисомии по 21-й, 13-й и 18-й паре хромосом.
Синдром (болезнь) Дауна у детей, ребенка
Синдром (болезнь) Дауна — синдром трисомии 21 — самая частая форма хромосомной патологии у человека (1:750). У мальчиков и девочек патология встречается одинаково часто.
Достоверно установлено, что дети с синдромом Дауна чаще рождаются у пожилых родителей. Если возраст матери 35-46 лет, то вероятность рождения больного ребенка возрастает до 4,1 %. Возможность возникновения повторного случая заболевания в семье с трисомией хромосомы 21 составляет 1-2 % (с возрастом матери риск увеличивается).
Для больных характерны округлой формы голова с уплощенным затылком, узкий лоб, широкое, плоское лицо. Типичны эпикант, запавшая спинка носа, косой (монголоидный) разрез глазных щелей, пятна Брушфильда (светлые пятна на радужке), толстые губы, утолщенный язык с глубокими бороздами, выступающий изо рта, маленькие, округлой формы, низко расположенные ушные раковины со свисающим завитком, недоразвитая верхняя челюсть, высокое нёбо, неправильный рост зубов, короткая шея.
Из пороков внутренних органов наиболее типичны пороки сердца (дефекты межжелудочковой или межпредсердной перегородок, фиброэластоз и др.) и органов пищеварения (атрезия двенадцатиперстной кишки, болезнь Гиршпрунга и др.). Среди больных с синдромом Дауна с более высокой частотой, чем в популяции, встречаются случаи лейкемии и гипотиреоза. У маленьких детей резко выражена мышечная гипотония, а у детей старшего возраста часто обнаруживается катаракта. С самого раннего возраста отмечается отставание в умственном развитии. Средняя продолжительность жизни при синдроме Дауна составляет 36 лет.
Синдром Патау у детей, ребенка
Синдром Патау — синдром трисомии 13 — встречается с частотой 1:6000. Между частотой возникновения синдрома Патау и возрастом матери прослеживается зависимость, хотя и менее строгая, чем в случае болезни Дауна.
При синдроме Патау наблюдаются тяжелые врожденные пороки. Дети с синдромом Патау рождаются с массой тела ниже нормы. У них выявляются умеренная микроцефалия, нарушение развития различных отделов ЦНС, низкий скошенный лоб, суженные глазные щели, расстояние между которыми уменьшено, микрофтальмия и колобома, помутнение роговицы, запавшая переносица, широкое основание носа, деформированные ушные раковины, расщелина верхней губы и нёба, полидактилия, флексорное положение кистей, короткая шея. У 80 % новорожденных встречаются пороки развития сердца: дефекты межжелудочковой и межпредсердной перегородок, транспозиции сосудов и др. Наблюдаются фиброкистозные изменения поджелудочной железы, добавочные селезенки, эмбриональная пупочная грыжа. Почки увеличены, имеют повышенную дольчатость и кисты в корковом слое, выявляются пороки развития половых органов. Характерна задержка умственного развития.
Большинство больных детей с синдромом Патау (98 %) умирают в возрасте до года, оставшиеся в живых страдают глубокой идиотией.
Синдром Эдвардса у детей, ребенка
Синдром Эдвардса — синдром трисомии 18 — встречается с частотой примерно 1:7000. Дети с трисомией 18 чаще рождаются у пожилых матерей, взаимосвязь с возрастом матери менее выражена, чем в случаях трисомии хромосомы 21 и 13. Для женщин старше 45 лет риск родить больного ребенка составляет 0,7 %. У девочек встречается значительно чаще, чем у мальчиков.
Дети с трисомией 18 рождаются с низким весом, хотя сроки беременности нормальные или даже превышают норму. Фенотипические проявления синдрома Эдвардса многообразны. Наиболее часто отмечаются аномалии мозгового и лицевого черепа, мозговой череп долихоцефалической формы. Нижняя челюсть и ротовое отверстие маленькие. Глазные щели узкие и короткие. Ушные раковины деформированы и в подавляющем большинстве случаев расположены низко, несколько вытянуты в горизонтальной плоскости. Мочка, а часто и козелок отсутствуют. Наружный слуховой проход сужен, иногда отсутствует. Грудина короткая, из-за чего межреберные промежутки уменьшены и грудная клетка шире и короче нормальной. В 80 % случаев наблюдается аномальное развитие стопы: пятка резко выступает, свод провисает (стопа-качалка), большой палец утолщен и укорочен. Из дефектов внутренних органов наиболее часто отмечаются пороки сердца и крупных сосудов: дефект межжелудочковой перегородки, аплазии одной створки клапанов аорты и легочной артерии. У всех больных наблюдаются гипоплазия мозжечка и мозолистого тела, изменения структур олив, выраженная умственная отсталость, снижение мышечного тонуса.
Продолжительность жизни детей с синдромом Эдвардса невелика: 60 % детей умирают в возрасте до 3 мес, до года доживает лишь один ребенок из десяти; оставшиеся в живых — глубокие олигофрены.
Источник

Синдром Патау – хромосомное заболевание, обусловленное наличием дополнительной копии 13-ой хромосомы (трисомия по 13-ой хромосоме). В структуру синдрома Патау входят множественные дефекты нервной системы (микроцефалия, голопрозэнцефалия), глаз (микрофтальмия, катаракта), костно-мышечной системы (полидактилия, расщелины губы и нёба, омфалоцеле), сердца, урогенитальной системы и др. Для выявления и подтверждения синдрома Патау проводится пренатальный скрининг, исследование кариотипа ребенка после рождения. Детям с синдромом Патау необходима общеукрепляющая терапия; по показаниям – коррекция врожденных пороков развития.
Общие сведения
Синдром Патау – хромосомная аномалия, представляющая собой трисомию по 13-ой паре аутосом. Синдрома Патау также встречается в литературе под названиями трисомия D и трисомия 13. Частота рождения детей с синдромом Патау составляет 1:7000-10000; соотношение полов примерно одинаковое. Клинический симптомокомплекс был описан еще в XVII веке; связь же заболевания с увеличением количества хромосом 13-ой пары была установлена в 1960 г. К. Патау, по имени которого данный синдром и получил свое название. При синдроме Патау у ребенка имеются множественные и крайне тяжелые аномалии развития, определяющие частые случаи внутриутробной гибели плода и малую продолжительность жизни детей с данной патологией.
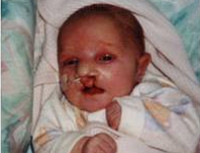
Синдром Патау
Причины синдрома Патау
Основой для развития синдрома Патау служит присутствие в кариотипе дополнительной копии 13-ой хромосомы. В большинстве случаев (75-80%) имеет место простая полная трисомия, связанная с нерасхождением 13-ой хромосомы в мейозе у одного из родителей (чаще у матери). При этом все без исключения клетки плода имеют кариотип 47,XX 13+ или 47,XY 13+. Меньшая часть случаев синдрома Патау представлена несбалансированными транслокациями хромосом 13-й пары, мозаичными формами, изохромосомой.
Точные причины утроения 13-ой хромосомы не установлены. Известно лишь, что генетический сбой может произойти во время формирования гамет или уже на этапе образования зиготы. Прослеживается связь между частотой развития синдрома Патау у плода и возрастом матери, хотя эта зависимость менее выражена, чем при синдроме Дауна. Роль других факторов (инфекций, соматических заболеваний матери, вредных привычек, экологического неблагополучия и пр.) достоверно не определена.
Генетическая мутация в гаметогенезе или зародышевой клетке в основном возникает de novo, как случайное событие. Наследственные формы синдрома Патау связаны с наличием робертсоновской (сбалансированной) транслокации у родителей. Вновь возникшая робертсоновская транслокация может наследоваться, не вызывая синдром Патау у ребенка, но увеличивая риск рождения детей с данной аномалией в последующих поколениях.
Симптомы синдрома Патау
Синдром Патау сопровождается формированием множественных тяжелых пороков, нередко приводящих к внутриутробной гибели плода. Почти в половине случаев беременность плодом с синдромом Патау осложняется многоводием.
Дети обычно рождаются в срок, но с маленьким по отношению к сроку гестации весом – около 2500 г (т. н. пренатальной гипотрофией). Роды нередко осложняются асфиксией новорожденного. У ребенка с синдромом Патау выявляются врожденные аномалии развития головного мозга, лицевой и мозговой части черепа, глазных яблок. Новорожденные с синдромом Патау имеют характерный внешний вид: небольшую окружность головы (микроцефалию), нередко – тригоноцефалию; низкий, скошенный лоб, узкие глазные щели; плоскую, запавшую переносицу. Для детей с синдромом Патау типичны двусторонние расщелины лица («волчья пасть» и «заячья губа»), низкое расположение и деформация ушных раковин.
Нарушения со стороны ЦНС включают голопрозэнцефалию, гипоплазию мозжечка, гидроцефалию, дисгенезию мозолистого тела, спинномозговые грыжи (менингомиелоцеле). Частыми проявлениями синдрома Патау служат глухота, микрофтальмия, врожденная катаракта, колобомы, дисплазия сетчатки, гипоплазия зрительного нерва.
Аномалии внутренних органов при синдроме Патау могут быть представлены различными комбинациями:
- врожденными пороками сердца (коарктацией аорты, открытым артериальным протоком, дефектами перегородок, декстрокардией),
- аномалиями почек (поликистозом, гидронефрозом, подковообразной почкой),
- пороками развития пищеварительной системы (незавершенным поворотом кишечника, кистозными изменениями поджелудочной железы, дивертикулом Меккеля) и др.;
- аномалиями половой системы: у мальчиков наблюдается крипторхизм, гипоспадия; у девочек – гипертрофия клитора и половых губ, удвоение матки и влагалища, двурогая матка;
- нарушением развития костно-мышечной системы: полидактилией кистей и стоп, синдактилией, флексорным положением кистей, «стопой-качалкой», наличием эмбриональной пупочной грыжи.
Дети с синдромом Патау всегда имеют глубокую умственную отсталость в степени идиотии , значительно отстают от сверстников в физическом и психическом развитии. Наличие у детей с синдромом Патау тяжелых множественных пороков развития обусловливает неблагоприятный прогноз: 95% больных умирает на первом году жизни. В развитых странах количество детей, доживающих до 5 лет, не превышает 15%, до 10 лет – 2-3%.
Диагностика синдрома Патау
Пренатальная диагностика хромосомных болезней плода (синдрома Патау, синдрома Дауна, синдрома Эдвардса) одинакова. На первом этапе скрининга производится определение биохимических маркеров (бета-ХГЧ, РАРР-А и др.) и УЗИ-исследование, на основании которых рассчитывается риск рождения больного ребенка для данной женщины.
Женщинам, попавшим в группы риска, предлагается проведение инвазивной пренатальной диагностики:
- биопсии ворсин хориона (8-12 недели)
- амниоцентеза (14-18 недели)
- кордоцентеза (после 20-й недели гестации)
В полученных образцах материала плода проводится поиск трисомии по 13-ой хромосоме методом кариотипирования с дифференциальной окраской хромосом или КФ-ПЦР.
Если дородовая диагностика синдрома Патау по каким-либо причинам не проводилась, хромосомная аномалия может быть заподозрена у новорожденного неонатологом на основании ярких клинических признаков и дерматографических изменений. Однако цитогенетический диагноз трисомии 13 может быть получен только после определения хромосомного набора ребенка.
Новорожденные с предполагаемым или установленным диагнозом синдрома Патау нуждаются в углубленном комплексном обследовании для выявления тяжелых пороков развития:
- эхокардиографии
- УЗИ органов брюшной полости и почек
- нейросонографии
- КТ головного мозга и др.
Для определения показаний к оперативному лечению, в первую очередь, необходимы консультации детского кардиохирурга и детского хирурга общего профиля.
Лечение синдрома Патау
Возможности медицинской помощи детям с синдромом Патау ограничены и сводятся, главным образом, к организации хорошего ухода, полноценного питания, профилактике инфекций, общеукрепляющей и симптоматической терапии. Хирургическая помощь может потребоваться для устранения врожденных пороков сердца, расщелин лица и др.
Дети с синдромом Патау находятся под наблюдением педиатра, детского генетика, детского невролога, детского кардиолога, детского офтальмолога, детского травматолога-ортопеда, детского отоларинголога, детского гастроэнтеролога, детского уролога и других специалистов.
Прогноз и профилактика синдрома Патау
В большинстве случаев плод синдромом Патау погибает антенатально или рождается мертвыми. Живорожденные дети также имеют неблагоприятный прогноз для жизни. В большинстве случаев продолжительность их жизни не превышает одного года.
Специфические методы профилактики синдрома Патау не разработаны. При наличии хромосомных заболеваний в предыдущих поколениях или случаев мертворождения перед планированием беременности родителям необходимо пройти медико-генетического консультирование.
Источник
Большинство женщин хорошо знают, что такое синдром Дауна. И во время беременности многие узнают, что очень редко, но встречается и другое хромосомное нарушение, называемое Синдром Эдвардса. И многие обеспокоены, как узнать насколько высок риск рождения ребенка с синдромом Эдвардса и как диагностируется такая патология при беременности?
Что такое Синдром Эдвардса?
Синдром Эдвардса — это генетическое заболевание, характеризующееся дублированием (трисомией) ХVIII хромосомы и проявляющееся целым рядом характерных пороков развития у плода во время беременности, часто приводящих к смерти ребенка или его инвалидизации. То есть у ребенка вместо 46 хромосом образуется 47, эта лишняя хромосома дает другое название болезни — трисомия 18. Синдром был назван в честь исследователя Джона Эдвардса, который впервые описал его в 1960 году.
Почему возникает синдром Эдвардса — причины патологии
Даже если родители здоровы, и в семейном анамнезе нет такой патологии, ребенок с 18 хромосомой может родиться у любой женщины.
Как известно, в каждой человеческой клетке находится 46 хромосом, а в женских и мужских половых клетках по 23 хромосомы, которые, соединяясь при оплодотворении яйцеклетки, также дают в сумме 46 хромосом. Если говорить о синдроме Эдвардса, причины его появления неизвестны.
В настоящее время известно только то, что в результате определенных генетических мутаций появляется лишняя 47–я хромосома (дополнительная хромосома в 18–й паре хромосом, которых таким образом становится не 2, а 3). 
В 95% всех случаев развития синдрома Эдвардса в клетках находится именно лишняя 18–я хромосома (трисомия), однако в 2% наблюдается только «удлинение» 18–й хромосомы (транслокация), когда общее число хромосом остается нормальным и равняется 46.
В 3% случаев синдрома Эдвардса имеет место «мозаичная трисомия», когда дополнительная 47–я хромосома обнаруживается в организме не во всех клетках, а лишь определенной его части. Клинически все 3 варианта синдрома Эдвардса протекают практически одинаково, однако первый вариант может отличаться более тяжелым течением заболевания.
Как часто встречается эта патология?
Дети с синдромом Эдвардса погибают на этапе внутриутробного развития приблизительно в 60% случаев. Несмотря на это, среди генетических заболеваний данный синдром у выживших младенцев является достаточно распространенным, по частоте встречаемости уступая только синдрому Дауна. Распространенность синдрома Эдвардса составляет 1 случай на 3 — 8 тысяч детей.
Считается, что у девочек данное заболевание встречается в 3 раза чаще, а риск синдрома Эдвардса значительно возрастает, если беременной женщине 30 и более лет.
Смертность при синдроме Эдвардса на первом году жизни составляет около 90%, причем средняя продолжительность жизни при тяжелом течении заболевания у мальчиков — 2–3 месяца, а девочек — 10 месяцев, а до взрослого состояния доживают лишь единицы. Чаще всего дети с синдромом Эдвардса умирают от удушья, пневмонии, сердечно–сосудистой недостаточности или кишечной непроходимости — осложнений, вызванных врожденными пороками развития.
Как проявляется синдром у ребенка?
Признаки синдрома Эдвардса можно разделить на несколько больших групп:
К первой группе относятся симптомы, характерные для внешнего вида ребенка:
- При рождении низкая масса тела (около 2 100 – 2200 граммов)
- Непропорционально маленькая голова
- Дефекты развития верхней или нижней челюстей (микрогнатия)
- Искажение формы лица и формирование неправильного прикуса
- «Волчья пасть» (расщелина твердого неба) или «заячья губа» (расщелина верхней губы)
- Пальцы кисти сжаты, в кулаке располагаются неровно
- Низкая посадка ушей
- Перепончатость или полное слияние пальцев нижних конечностей
- Врожденная косолапость
- «Стопа–качалка»
- Относительно малых размеров ротовая щель (микростомия)
Ко второй группе можно отнести признаки нарушения работы внутренних органов, моторики и нервно–психического развития:
- Наличие врожденных пороков сердца, например, открытого овального отверстия, дефекта межжелудочковой перегородки, открытого артериального протока и т.п.
- Развитие паховых или пупочных грыж.
- Органы пищеварения: гастроэозофагиальная рефлюксная болезнь, нарушение глотательного и сосательного рефлекса, атрезия пищевода или заднего прохода, меккелев дивертикул, нарушение расположения кишечника.
- Центральная нервная система: задержка нервно–психического развития, умственная отсталость, недоразвитость мозжечка, мозолистого тела, сглаживание или атрофия мозговых извилин.
- Мочеполовая система: крипторхизм, гипоспадия у мальчиков, гипертрофия клитора, недоразвитость яичников у девочек, независимо от пола — подковообразная или сегментированная почка, удвоение мочеточников.
- Косоглазие, сколиоз, атрофия мышц.
Как узнать патологию во время беременности — диагностика
Синдром Патау, Эдвардса и другие трисомии лучше всего выявить до рождения малыша. Как правило, пренатальная диагностика данного синдрома проводится в 2 этапа:
- На сроке в 11–13 недель (скрининг, в основе которого — проведение различных биохимических анализов у женщины).
- Определение кариотипа плода у беременных их группы риска.
В 11–13 недель в крови женщины определяется уровень некоторых белков крови: β–ХГЧ (β–субъединица хорионического гормона человека) и плазменного протеина А ассоциированного с беременностью. Затем с учетом этих данных, возраста беременной женщины рассчитывается риск рождения ребенка с синдромом Эдвардса, и формируется группа риска беременных.
Далее в группе риска на более позднем сроке берется материал у плода для постановки точного диагноза: в 8–12 недель это биопсия ворсин хориона, в 14–18 — амниоцентез (изучение околоплодных вод), спустя 20 недель — кордоцентез (внутриутробное взятие крови из пуповины плода с УЗИ–контролем). После этого в полученном материале определяют наличие или отсутствие дополнительной 18–й хромосомы с помощью КФ–ПЦР (количественной флуоресцентной полимеразной цепной реакции).
Если беременная не прошла генетическое скрининг–обследование, то на более поздних сроках предварительная диагностика синдрома Эдвардса осуществляется с помощью УЗИ. Прочие косвенные признаки, на основании которых можно заподозрить синдром Эдвардса на более поздних сроках:
- Наличие аномалий развития костей и мягких тканей головы («волчья пасть», микроцефалия, низкая посадка ушных раковин, «заячья губа» и т.п.).
- Обнаружение пороков со стороны сердечно–сосудистой , мочеполовой системы, а также опорно–двигательного аппарата.
Диагностические признаки синдрома у ребенка
После рождения ребенка опорными диагностическими признаками наличия синдрома Эдвардса являются следующие:
- Микроцефалия, малый вес при рождении

- Наличие «заячьей губы» или «волчьей пасти»
Признаки характерной дерматографической картины:
- неразвитая на пальцах дистальная сгибательная складка
- наличие в 1/3 случаев поперечной ладонной борозды
- дуги на подушечках пальцев рук
- изменение кожного рисунка ладони: дистальное расположение осевого трирадиуса и увеличение гребневого счета.
Далее диагноз также подтверждается с помощью определения кариотипа ребенка методом КФ–ПЦР.
Синдром Эдвардса на УЗИ — кисты сосудистых сплетений
На ранних сроках синдром Эдвардса на УЗИ заподозрить крайне трудно, однако в 12 недель беременности уже выявляют характерные для него симптомы косвенного характера:
- Признаки задержки развития плода
- Брадикардия (снижение у плода частоты сердечных сокращений)
- Омфалоцеле (наличие грыжи брюшной полости)
- Отсутствие визуализации косточек носа
- В пуповине одна, а не 2 артерии
Также на УЗИ могут быть обнаружены кисты сосудистых сплетений, представляющих собой полости с содержащейся в них жидкостью. Сами по себе они не несут угрозу для здоровья и исчезают к 26–недельному сроку беременности. Однако такие кисты очень часто сопровождают различные генетические заболевания, например, синдром Эдвардса (в данном случае кисты обнаруживаются у 1/3 детей, страдающих этой патологией), поэтому при обнаружении таких кист врач направит беременную женщину на обследование в генетическую консультацию.
Лечение
Так как дети с синдромом Эдвардса редко доживают до года, то сначала лечение направлено на коррекцию тех пороков развития, которые опасны для жизни:
- восстановление прохода пищи при атрезии кишечника или анального отверстия
- кормление через зонд в случае отсутствия глотательного и сосательного рефлексов
- антибактериальная и противовоспалительная терапия при воспалении легких
При относительно благоприятном течении заболевания происходит коррекция некоторых аномалий и пороков развития: хирургическое лечение «волчьей пасти», пороков сердца, паховой или пупочной грыжи, а также симптоматическое медикаментозное лечение (назначение слабительных при запорах, «пеногасителей» при метеоризме и т.п.). 
Дети с синдромом Эдвардса склонны к таким заболеваниям, как:
- средний отит
- рак почки (опухоль Вильмса)
- пневмония
- конъюнктивит
- легочная гипертензия
- апноэ
- повышенное артериальное давление
- фронтиты, синуситы
- инфекции мочеполовой системы
Поэтому лечение больных с синдромом Эдвардса включает своевременную диагностику и терапию данных заболеваний.
Прогноз для ребенка
В большинстве случаев прогноз неблагоприятный. Единицы детей с синдромом Эдвардса, которые доживают до взрослого возраста, имеют серьезные умственные отклонения и постоянно требуют постороннего ухода и контроля. Однако при соответствующих занятиях они способны реагировать на утешение, улыбаться, самостоятельно принимать пищу, а также взаимодействовать с воспитателями, приобретая различные умения и навыки.
Источник
