Синдром диабетической стопы анциферов читать
Синдром диабетической стопы: патогенез и принципы дифференциальной диагностики
Синдром диабетической стопы (СДС) – это инфекция, язва или деструкция глубоких тканей, связанная с нарушением нервной системы и/или снижением магистрального кровотока в артериях нижних конечностей различной степени тяжести. Язвенные дефекты являются наиболее частым проявлением СДС и их вероятность возникновения у пациентов с СД в течение жизни достигает 25%. Риск ампутации нижней конечности при наличии язвы существует в 12-24% случаев.
В зависимости от преобладания того или иного патогенетического фактора выделяют следующие формы СДС: нейропатическую (около 60-70 % случаев), нейроишемическую (20-30% пациентов) и ишемическую (в 5-10% случаев).
Патогенез развития СДС
Говоря о причинах и механизмах развития язв при СДС, необходимо особо подчеркнуть, что основное значение имеют не заболевания артерий нижних конечностей, а диабетическая нейропатия (рис.1). Гипергликемия и относительный или абсолютный недостаток инсулина запускают каскад патологических процессов, приводящих к дегенерации периферических нервов. Сенсорная дистальная нейропатия приводит к постепенной утрате основных видов чувствительности, лишая пациента возможности адекватно оценивать опасность повреждающего фактора (инородного предмета, высокой температуры, тесной обуви и др.), что часто приводит к незамеченным травмам, ожогам, потертостям. Моторная дистальная нейропатия способствует атрофии межкостных мышц, нарушению баланса между флексорами и экстензорами. В результате появляется характерная деформация стопы и пальцев, с формированием «патологических» участков избыточного давления – зон, где в норме повышенного давления при ходьбе не должно быть (верхушки пальцев, тыльная поверхность межфаланговых суставов, проекции головок плюсневых костей на подошвенной поверхности). Ограниченная подвижность суставов, обусловленная гликозилированием околосуставных тканей (сухожилий, капсулы сустава, кожи), также приводит к деформации стопы с изменением ее биомеханики и повышению локального избыточного давления на подошвенной поверхности. В ответ на постоянное избыточное давление образуются гиперкератозы (мозоли), которые сами по себе являются «инородными телами» для нижележащих слоев кожи и могут приводить к образованию гематом, аутолизу и инфицированию. Нарушение автономной (вегетативной) иннервации ведет к уменьшению потоотделения и, как следствие, к сухости кожи, появлению трещин, которые легко инфицируются и превращаются в язвенные дефекты.
Рисунок 1. Патогенез развития СДС

Атеросклероз периферических артерий (макроангиопатия) диагностируется примерно у половины пациентов с СДС. Однако макроангиопатия не является непосредственной причиной образования язв, но достоверно известно, что кожные покровы у пациента с нарушениями кровотока на нижних конечностях более восприимчивы к повышенному биомеханическому стрессу, при этом замедляется заживление, повышается риск инфицирования язвенных дефектов. Утолщение базальной мембраны капилляров (микроангиопатия) не ведет к критическому стенозу этих сосудов, однако любое экстравазальное воздействие (постравматический отек и/или инфекционное поражение в области язвы) может привести к окклюзии пораженных капилляров и гангрене пальцев.
Инфекция редко является причиной образования язвы. Однако после того как язва инфицируется, риск ампутации значительно возрастает, особенно при наличии ишемической и нейроишемической форм СДС.
В недавних исследованиях отмечена роль психосоциальных факторов в развитии СДС. Качество ухода за ногами у людей с СД может зависеть от их представлений о состоянии собственного здоровья, рисках СДС и их убеждений в эффективности профилактики СДС путем самообслуживания.
Методы дифференциальной диагностики различных форм СДС
Основными задачи диагностических мероприятий являются определение причины возникновения язвы, клинической формы СДС, оценка выраженности нарушений кровообращения, глубины поражения тканей стопы и выявление инфекции. В ходе дифференциальной диагностики необходимо помнить, что язвы на стопах могут возникать при васкулитах, хронической венозной недостаточности, тромбофлебите, плоскоклеточном раке кожи и раке кости.
Во-первых, при обращении пациента с СД и язвенным дефектом стопы, необходимо тщательно собрать жалобы и анамнез. В большинстве случаев образование язвы при СДС происходит под действием внешних факторов. Если у пациента нейропатическая форма СДС раневой дефект из-за отсутствия чувствительности длительно остается незамеченным, иногда могут беспокоить боли в ногах в ночное время, ноющего, жгучего характера, парестезии, судороги в икроножных мышцах, чувство онемения, однако перечисленные жалобы, как правило, при ходьбе уменьшаются или полностью купируются. При нейроишемической – боли в области травмы также могут отсутствовать, но появляться в икроножных мышцах во время ходьбы и иметь различную интенсивность. В случае, когда у пациента выраженная боль в конечностях в положении лежа с некоторым уменьшением ее интенсивности при спускании ног можно предположить наличие ишемической формы СДС. В ходе сбора анамнеза необходимо обратить внимание на длительность СД, вид сахароснижающей терапии и ее эффективность, наличие язв стопы и ампутаций ранее, других поздних осложнений СД, что имеет важное значение при выборе тактики лечения СДС и отчасти определяет прогноз заболевания. Большое значение имеет уровень информированности пациента о своем заболевании, принципах лечения СД, уходе за ногами.
Второй этап включает в себя осмотр обеих конечностей пациента, оценку состояния язвы, неврологического статуса и кровообращения на нижних конечностях (табл.1).
Таблица 1. Дифференциальная диагностика форм СДС в ходе осмотра нижних конечностей
При осмотре | Форма СДС | |
| Нейропатическая | Нейроишемическая и ишемическая | |
Внешний вид язвы | ||
| Кожа | Сухая, с участками гиперкератоза в зонах избыточного давления, теплая, розовая | Бледная или цианотичная, тонкая, прохладная |
| Деформации | Выраженные специфичные | Может существовать, но не носит специфичный характер |
| Пульсация | Сохранена с обеих сторон | Снижена или отсутствует |
| Расположение язв | В областях избыточного давления | Акральные некрозы (апикальная поверхность пальцев, пяточная область) |
Описание состояния язвы стопы — неотъемлемая часть комплексной оценки случая СДС. Протокол описания язвы исходно включает в себя пункты: время, прошедшее с момента образования язвы, локализация, размер, глубина язвы, состояние краев, стенок и дна раны, наличие и вид некротических тканей, количество и качество экссудата, болезненность, отек и гиперемия периульцинарных тканей. Классическими системными признаками инфекции в ране являются: лихорадка (может отсутствовать), лейкоцитоз, угнетение функции ЦНС, нарастание почечной недостаточности, декомпенсация углеводного обмена, кетоацидоз. Местными признаками – гнойное отделяемое, боль, отек, гиперемия, гипертермия, запах.
Инструментальная диагностика диабетической нейропатии необходима для определения формы СДС и степени риска возникновения рецидивов язв на стопах в будущем и проводится путем оценки основных видов чувствительности: вибрационной с помощью градуированного камертона 128 Гц по Рюдель-Сейферу или биотезиометра, температурной с использованием инструмента «тип-терм», тактильной монофиламентом и болевой неврологической иглой, в дополнение проводится исследование сухожильных рефлексов. Для первоначальной оценки состояния кровообращения на нижних конечностях следует провести классическую пальпацию периферических артерий (тыла стопы, задней большеберцовой, подколенной) или воспользоваться мини-допплером, а в дальнейшем всем пациентам с язвами стоп проводят ультразвуковое дуплексное сканирование (УЗДС). УЗДС позволяет визулизировать артерии в режиме реального времени, определить состояние стенки сосуда и периваскулярных тканей, выявить внутрипросветные образования, оценить степень, протяженность и локализацию стенозирующих просвет поражений. Сопутствующим УЗДС исследованием является определение лодыжечно — плечевого индекса (ЛПИ). Значения ЛПИ ниже 0,6 свидетельствуют о критической ишемии конечности, однако необходимо помнить, что в связи с наличием у многих больных СД медиакальциноза Менкеберга, артерии дистальных отделов русла имеют ригидную стенку, вследствие этого артериальное давление завышается, что приводит к ложно высоким показателям ЛПИ. При наличии язвы, заживление которой напрямую зависит от восстановления кровообращения в нижней конечности, проводят мультиспиральную компьютерную томография (МКСТ) артерий с контрастированием. Магнитно — резонансная томография (МРТ) также может применяться в диагностике поражений артерий нижних конечностей и имеет ряд преимуществ: присутствие кальция в стенках сосудов не влияет на качество изображения, в ходе процедуры не происходит рентгеновского облучения, не требуется йодсодержащего контраста, что наиболее актуально у пациентов с хронической почечной недостаточностью. МСКТ и МРТ позволяют решить вопрос о типе и объеме последующей реконструктивной сосудистой операций. Определение транскутанного напряжения кислорода (tcpO2) на пораженной конечности в отличие от визуализирующих методов, оценивающих патологию анатомии артериального русла, позволяет оценить его функциональную способность и резервные возможности, при этом уровень tcpO2 ниже 30 мм рт. ст. свидетельствует о критической ишемии.
Рутинным методом оценки состояния костных структур нижних конечностей до сегодняшнего дня остается рентгенография, которая позволяет выявить остеомиелит. К сожалению, рентгенография не всегда информативна, особенно при одновременном возникновении язвы и перелома стопы. В связи с этим используется МРТ, которая имеет уникальную способность визуализировать мягкую ткань, таким образом, позволяет диагностировать перелом уже на этапе образования отека костного мозга, внутрикостные кисты и микропереломы, а также проводить дифференциальную диагностику между остеомиелитом и диабетической остеартропатией. МСКТ в отличие от МРТ не показывает состояние костного мозга, но белее четко, чем рентгенография, выявляет переломы на этапе реакции надкостницы, а трехмерная реконструкция КТ-изображений позволяет наблюдать за процессом заживления и точно определить степень смещения костей друг относительно друга.
Бактериологическое исследование биоптата тканей язвы или визуализирующейся кости с анализом чувствительности микроорганизмов к антибактериальной терапии (АБТ) имеет первостепенное значение при решении вопроса о необходимости и виде АБТ. При оценке микробной контаминации критическим уровнем, требующим начала АБТ, принято считать значение ≥105 микробных тел на 1 грамм ткани.
Качественная диагностика формы СДС, проведенная в максимально короткие сроки, обеспечивает преемственность на всех этапах оказания медицинской помощи, снижает риск гнойно-некротических осложнений в ходе ведения пациента и снижает риск ампутаций, в том числе необоснованных.
Список литературы:
- International Consensus on the Diabetic Foot and Practical Guidelines on the Management and the Prevention of the Diabetic Foot// International Working Group on the Diabetic Foot, 2007, iwgdf.org;
- Удовиченко О.В., Грекова Н.М. Диабетическая стопа. – М.: Практическая медицина, 2010. – 272 с.;
- Токмакова А. Ю. Современная концепция диагностики и лечения хронических ран у больных с синдромом диабетической стопы // Сахарный диабет. 2009. №1. С.14-17;
- Анциферов М.Б., Комелягина Е.Ю. Синдром диабетической стопы. Диагностика, лечение и профилактика. – М.: Медицинское информационное агентство, 2013. – 304 с.
Источник:
Максимова Н.В. Синдром диабетической стопы: патогенез и принципы дифференциальной диагностики.// IDOCTOR, 2014, №5, с.58-62.
Источник
Под инфицированностью подразумевается лабораторное определение вида микрофлоры и клинические проявления воспаления.
Степень ишемии определяется по Покровскому-Фонтейну в случае наличия стенозов и окклюзий магистральных артерий.
Особое внимание необходимо уделять пациентам с атероматозом (55-64% больных с диагнозом «СД»). Атероматоз (развитие атеросклеротической бляшки) повреждает артериальные сосуды различного калибра: стенозы и окклюзии сосудов. Течение атероматоза в основном тяжёлое и имеет несколько особенностей:
- Поражаются дистальные отделы ноги (задняя и передняя большеберцовая, а тыльная артерия стопы) симметрично артериям обеих ног и на разных уровнях. Причём эти нарушения проявляются у людей более раннего возраста, по сравнению с пациентами без сахарного диабета.
- Самостоятельно (т. е. без механического воздействия и травм или при незначительном воздействии) возникает некроз тканей и формируются трофические язвы. Это связано с тем, что в капиллярную сеть стопы через магистральные артерии кровь поступает в недостаточном количестве и при значительном нарушении микроциркуляции происходит некроз не только кожи, но и мышц, сухожилий. Результат — гангрена, причём чаще влажная чем сухая.
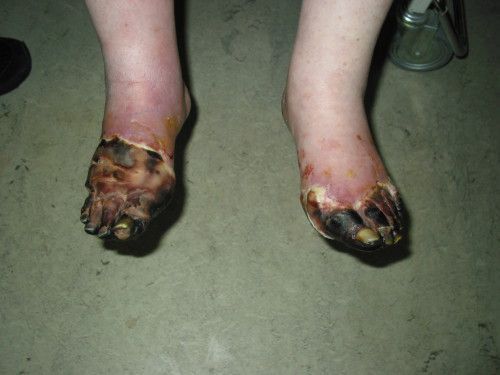
На фоне снижения чувствительности, боль от микротравм и потертостей не ощущается пациентом. Даже язва под сухим струпом на подошвенной поверхности стопы может остаться незамеченной длительное время. Дном язвы могут быть кости и сухожилия.
Самыми драматичным последствием СД и СДС является ампутация конечности на различных уровнях:
- малая ампутация — в пределах стопы;
- высокая ампутация — на уровне голени и бедра.
Также возможен летальный исход больного по причине гнойно-некротического процесса (сепсис или ТЭЛА).
Диагноз «СДС» устанавливается при первом хирургическом осмотре. Проводится дифференциальная диагностика между нейропатической и ишемической стопой.
Отсутствие боли в области язвы — один из характерных признаков нейропатической ДС.
Также необходимо отличать трофические расстройства от чувства онемения и зябкости: «носки», «чулки» до отсутствия всех видов чувствительности.
Для определения расстройства чувствительности, кроме градуированного камертона, можно использовать электронные инструменты: биотензиометр или нейротензиометр.
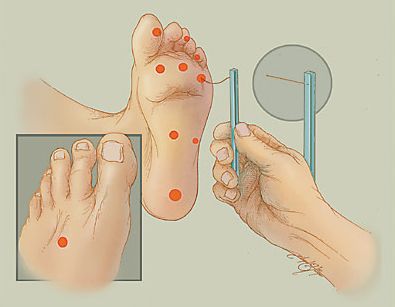
При триплексном сканировании артерий нижних конечностей выявляется:
- утолщение и кальциноз периферических артерий (синдром Менкеберга);
- изменение скорости кровотока — подтверждает ишемический характер СДС.
На практике достаточно описать вид тканей в области язвы на подошвенной поверхности стопы, головок плюсневых костей или ногтевых фаланг пальцев стоп.
Лечением диабетической стопы в большинстве случаев занимаются врачи-хирурги, однако также рекомендуются консультации таких врачей, как ортопед, травматолог, невролог, сосудистый хирург, дерматолог и подиатр.
На практике терапевт, эндокринолог или хирург устанавливает диагноз «Диабетическая стопа». На основании жалоб пациента, объективных и локальных данных врач назначает консультацию «узкого» специалиста и лечение.
Принципы лечения СДС:
- комплексный подход;
- отказ от самолечения;
- своевременное обращение к врачу — промедление в лечении может стать причиной ампутации или летального исхода пациента.
Недостаточно корригируемый уровень глюкозы в крови поддерживает высокую активность микроорганизмов в области язвенного дефекта, а углубление воспалительного процесса тканей в области язвы приводит к увеличению уровня глюкозы крови. Таким образом возникает «порочный круг» СДС: гипергликемия – инфекционный процесс – гипергликемия.
Постоянный контроль показателей крови и коррекция лечебных процедур более эффективны в стационарных условиях.
Пациентов с СДС в 80% случаев госпитализируют в хирургический стационар. Показаниями для этого служат:
- системные проявления инфекции (лихорадка, лейкоцитоз и др.);
- необходимость в коррекции глюкозы крови и ацидоза;
- клинические признаки ишемии;
- наличие глубокой и/или быстро прогрессирующей инфекции, некротического участка на стопе или гангрены;
- необходимость экстренного хирургического вмешательства или обследования;
- невозможность самостоятельного выполнения назначений врача или домашнего ухода.
Медикаментозное лечение
Существует несколько видов препаратов, применяемых при консервативном лечении СДС:
- инсулинотерапия;
- ангиопротекторы:
- замедляют образование фермента гиалуронидазы или подавляют активность ее производных;
- обладают антибрадикининовым свойством;
- способствуют угнетению агрегации тромбоцитов;
- активируют процесс образования мукополисахаридов в стенках капилляров;
- нормализуют проницаемость стенок сосудов;
- регулируют сосудистый тонус, восстановливают функции эндотелия, уменьшают оксидативный стресс и воспалительную реакцию;
- антиагреганты — ацетилсалициловая кислота («Аспирин», «Тромбо АСС», «КардиАСК», «Тромбопол») — подавляют активность циклооксигеназы, фермента, усиливающего реакции синтеза тромбоксана (фактора склеивания тромбоцитов);
- антидепрессанты и противосудорожные препараты;
- антибиотики — применяются на основании лабораторного анализа отделяемого из язвы и классификации инфекционных осложнений у пациентов с СДС по тяжести процесса.
- препараты, влияющие на обмен веществ — тиоктовая кислота и комплекс витаминов:
- ускоряют распространение импульсов по нервным волокнам;
- нормализуют кровообращение в тканях;
- избавляют от дефицита клеточных ферментов;
- выводят токсины из организма.
Эффективность всего комплекса медикаментозной терапии инфекции у пациентов с СДС по разным авторам составляет:[1][2][3][4]
- 80-90% при лёгкой и средней тяжести заболевания;
- 60-80% при тяжёлом течении.
Хирургическое лечение СДС
Оперативное вмешательство показано в следующих случаях:
- опасность распространения процесса от дистальных отделов конечности к проксимальным при условии неэффективной медикаментозной терапии;
- при ограничении положительного эффекта выраженной сухой гангреной части стопы или пальцев.
Хирург выбирает тактику проведения оперативного вмешательства исходя из клинической картины и формы инфицированности.
Физиотерапевтические методы лечения
Данный метод лечения предполагает ограниченное индивидуальное применение.
Физиотерапия часто проводится на стадии реабилитации после хирургического лечения. Она предполагает:
- нормализацию всех видов обмена веществ в организме и в тканях непосредственно;
- снижение уровня глюкозы в крови;
- нормализацию уровня иммунореактивного инсулина в крови;
- стимуляцию кровообращения и снижение воздействия антагонистов инсулина;
- снятие болей при ангиопатии и нейропатии.
К методам физиотерапии относятся:
- магнитотерапия — непосредственно влияет на обмен веществ при нейропатической форме ДС, так как магнитное поле обладает иммуно-стимулирующим, трофико-регуляторным и анестезирующим действием, укрепляя сосудистую стенку.
- УВЧ, теплотерапия;
- СМТ-терапия;
- светолечение;
- фонофорез.
Также лечение СДС предполагает:
- соблюдение специальной диеты;
- выполнение лечебной гимнастики;
- уход за кожей.
Неблагоприятному сценарию развития болезни способствуют следующие факторы:
- системные проявления инфекции;
- тяжёлые нарушения периферического кровотока в конечности;
- остеомиелит;
- некротические участки и гангрена;
- отсутствие квалифицированной хирургической помощи;
- распространение инфекции на более проксимальные отделы конечности.
Рецидивы в 20-30%, по большей части, характерны для пациентов с остеомиелитом.
Более 65% всех ампутаций проводится при диабетической стопе, однако своевременная профилактика и полноценное лечение может сберечь минимум 80% конечностей.
Своевременная диагностика и профилактика сахарного диабета за последнее десятилетие позволили уменьшить число ампутаций при СДС почти на 50%. Летальные исходы после ампутаций при СДС остаются на уровне 25-28%. Но при этом реальное количество больных СД в 3-4 раза выше, так как многие и не подозревают о том, что больны. Вероятность выявить таких больных во время предварительных и периодических медицинских осмотров очень велика.
Применяемая методика диспансеризации, неформальный подход к интерпретации анализов крови при периодических и предварительных медицинских осмотрах позволяет врачу-специалисту вовремя заподозрить нарушение углеводного обмена, а значит вовремя предотвратить развитие тяжёлых осложнений при сахарном диабете.
В качестве профилактики СДС, особенно людям с сахарным диабетом, необходимо:
- следить за уровнем сахара в крови;
- заниматься лечением СД;
- стараться не ходить босиком;
- носить ортопедическую обувь;
- не удалять появляющиеся мозоли;
- отказаться от вредных привычек (в частности, курения);
- избегать ожогов и переохлаждения стоп;
- ежедневно осматривать стопы для своевременного обнаружения трещин, шелушения и других признаков.
-
Аметов А.С. Сахарный диабет 2 Типа: проблемы и решения. — М.: ГЭОТАР-Медиа, 2012. -
Майоров А.Ю., Суркова Е.В. Сахарный диабет1 Типа. — М.: Перспектива, 2007. -
Бреговский В.Г., Зайцев А.А. Поражение нижних конечностей при сахарном диабете. — М., 2004. -
Дедов И.И., Удовиченко О.В., Галстян Г.Р. Диабетическая стопа // Практическая медицина. — М., 2005. -
Славин Л.Е., Годжаев Б.Н., Анчикова Л.И. Синдром диабетической стопы // Практическая медицина. — 2008. -—№ 27. — С. 54-57. -
Wagner FW. A classification and treatment program for diabetic, neuropatic and dysvascular foot problems. // In The American Academy of Ortopaedic Surgeons instructional course lectures. — St. Louis. — Mosby Year Book. — 1979. — P. 143-165. -
Оболенский В.Н., Семенова Т.В., Леваль П.Ш., Плотникова А.А. Синдром диабетической стопы в клинической практике // Русский медицинский журнал. — 2010. — № 2. — С. 45. -
Armstrong DG, Lavery LA, Harkless LB: Validation of a diabetic wound classification system. Diabetes Care 21: 855-859,1998. -
Храмилин В.Н., Демидова И.Ю. Синдром диабетической стопы: Методическое пособие для самоподготовки слушателей циклов усовершенствования врачей. — М., 2004. — 54 с.
Источник
