Синдром гийена барре дифференциальная диагностика
Синдром Гийена-Барре (СГБ) (острая воспалительная демиелинизирующая полинейропатия, синдром Гийена-Барре-Штроля, французский полиомиелит, восходящий паралич Ландри) – собирательный термин аутоиммунных заболеваний, характеризующихся острым демиелинизирующим поражением периферической нервной системы с развитием обратимой мышечной слабости и нарушением чувствительности. По МКБ -10 код диагноза – G61.0
Эпидемиология заболевания: 1-2 случая на 100000 населения, заболеванию подвержены люди всех возрастных категорий, однако чаще болезнь развивается в возрасте от 30 до 50 лет, мужчины страдают несколько чаще женщин.
Патогенез
Провоцирующим развитие болезни фактором является:
- бактериальная (кампилобактерия), вирусная (вирус Эпштейна-Барр, цитомегаловирус, вирус гриппа) или микоплазменная инфекция;
- ВИЧ-инфекция, СКВ, злокачественные новообразования, которые запускают аутоиммунный процесс, в результате чего активируется процесс воспаления с образованием иммунных комплексов, которые повреждают оболочки нерва или аксональный стержень.
- Патогенез
- Классификация
- Клиническая картина
- Диагностика
- Дифференциальный диагноз
- Лечение
- Прогноз заболевания
[/dt_sc_contents]
Классификация
СГБ с типичными клиническими проявлениями:
- Демиелинизирующая форма (около 90% случаев заболевания) – в основе заболевания острая демиелинизация корешков спинномозговых и черепно-мозговых нервов.
- Аксональная форма (встречается значительно реже) – характерно поражение аксонов нервов, течение заболевания значительно тяжелее. Она делится на 2 вида:
– острая моторная – отличительная особенность: страдают только двигательные волокна.
– острая моторно-сенсорная – сочетание поражения чувствительных и двигательных волокон.
СГБ с атипичной клинической картиной:
- Синдром Миллера-Фишера – вариант СГБ, характеризующийся триадой симптомов: офтальмоплегия (паралич мышц глаза), арефлексия (снижение, а затем выпадение рефлексов), атаксия мозжечкового типа (нарушение координации движения).
- Острая сенсорная полинейропатия – сочетание выраженных нарушений чувствительности и нарастающей сенситивной атаксии (нарушение походки и координации движений вследствие страдания мышечно-суставной чувствительности).
- Острая пандизавтономия – характеризуется вовлечением в процесс как симпатической, так и парасимпатической частей автономной нервной системы, вследствие чего возникает симптомокомплекс: ортостатическая гипотензия, нарушение моторики ЖКТ вплоть до гастропареза, нейрогенные нарушения мочеиспускания, нарушение аккомодации и зрачковых реакций, нарушение работы слюнных желез. Нарушение потоотделения и др.
- Острая краниальная полиневропатия – отличается вовлечением в процесс изолированно черепных нервов.
- Фаринго-цервико-брахиальная форма – характеризуется нарушением функции мышц глотки, рук и сгибателей шеи.
- Парапаретический париант – заболеванию подвергаются нижние конечности, а верхние остаются незатронутыми.
Клиническая картина
- Первыми клиническими проявлениями зачастую являются парестезии (онемение, «жжение», «покалывание») и боли в кистях и стопах, реже в области рта и языка.
- После этого присоединяется общее недомогание, субфебрильное повышение температуры.
- Далее проявляется прогрессирующая мышечная слабость (максимальная выраженность развивается к 4-5 неделе), которая имеет ряд особенностей:
– Симметрична, как и при других полинейропатиях.
– Восходящий характер (сначала страдают нижние конечности, затем в процесс вовлекаются верхние конечности).
– Вовлечение в патологический процесс мимической мускулатуры с двух сторон в 70%.
– Более редким, но вместе с тем более опасным является вовлечение глотательных и дыхательных мышц; также иногда возникают глазодвигательные нарушения.
- Ослабление рефлексов и полное их выпадение.
- Вегетативные нарушения (ортостатическая гипотензия, наджелудочковая тахиардия, похолодание и зябкость кистей и стоп, акроцианоз, повышенное потоотделение и гаперкератоз подошв).
- Резкое снижение вплоть до утраты вибрационной и проприоцептивной чувствительности.
Следует знать, что диагностическими критериями заболевания является симметричный прогрессирующий парез в конечностях в сочетании с арефлексией, появляющиеся к 4-5 недели заболевания (хотя нередко заболевание достигает пика своей тяжести уже ко 2-3 неделе).
В пользу синдрома Гийена-Барре в диагностическом поиске врача должны направить и такие признаки как: прогрессирование симптоматики до 4 недель, белково-клеточная диссоциация в ликворе, симметричность симптомов, наличие легких чувствительных нарушений, изменения по ЭМГ (но следует помнить, что это не облигатные признаки заболевания)
Фазы течения заболевания:
- Фаза прогрессирования обычно составляет 2-4 недели и характеризуется нарастанием указанных симптомов. Если данная фаза заняла временной промежуток от 4 до 8 недель, тогда полинейропатия носит название подострой воспалительной демиелинизирующей полинейропатии. Если же данная фаза составила более 8 недель, заболевание приобретает статус хронического.
- Фаза плато – составляет от 1 до 4 недель, и характеризуется стабилизацией состояния больного.
- Фаза восстановления чаще продолжается несколько недель, а иногда и месяцев и характеризуется регрессом симптоматики и восстановлением двигательной функции.
Диагностика

- Тщательный сбор анамнеза на предмет перенесенной инфекции, прививок.
- ЭМГ – не всегда является информативной, так как нередко на первых неделях в пределах нормы. Типичными изменениями являются:
– при острой воспалительной демиелинизирующей полинейропатии: снижение скорости проведения импульса по двигательным нервам, блок проведения проксимального типа, увеличение латентности F-волн.
– про острой сенсо-моторной аксональной полинейропатии: снижение амплитуды суммарных потенциалов действия двигательных мышц и сенсорных нервных волокон, признаки демиелизации максимум в 1 нерве.
– при острой моторной аксональной полинейропатии: снижение амплитуды суммарных потенциалов действия двигательных мышц, сенсорные волокна остаются интактными, демиелинизация также максимум в 1 нерве.
– при острой сенсорной полинейропатии: двигательные волокна не подвержены страданию, отмечается снижение амплитуды суммарных ПД сенсорных нервов.
- Исследование ликвора: белково-клеточная диссоциация. В первые дни, однако, ее не всегда удается обнаружить, потому исследование ликвора должно проводиться в динамике. При этом следует помнить, что возможны ложноположительные результаты при внутривенном введении иммуноглобулинов.
- МРТ головного мозга и позвоночника позволяет увидеть изменения в корешках, но в большей степени данный метод используют при дифференциальном диагнозе опухолей, ОНМК.
- Анализы крови: обнаружение антител в крови
– при острой воспалительной демиелинизирующей нейропатии – антитела неизвестны
– при острой моторной аксональной нейропатии – GM1+GM1b, GD1a
– при острой моторно-сенсорной аксональной нейропатии – GM1+GM1b, GD1a
– при острой сенсорной нейропатии – GD1b
– при синдроме Миллера-Фишера – GQ1b.
Дифференциальный диагноз
- Спинальная форма полиомиелита. В начале заболевания могут быть менингеальные знаки; затем развиваются асимметричные вялые парезы и параличи, снижение сухожильных рефлексов только на пораженной стороне, практически нет чувствительных и вегетативных нарушений. В настоящее время, учитывая вакцинацию против полиомиелита, заболевание встречается редко и диф. диагноз проводить с данным заболеванием приходится все реже.
- Опухоль спинного мозга. Общее с синдромом Гийена-Барре: клиническая картина и изменения в ЦСЖ. Отличия: развивается чаще постепенно, парез носит спастический характер, обнаруживаются пирамидные знаки.
- Полинейропатия при острой перемежающейся порфирии. Характеризуется началом с вегетативными нарушениями: боли в животе, запоры и диарея, учащенное сердцебиение, повышение АД. Также при данной патологии наблюдаются психические расстройства, такие как тревога, депрессия, в более тяжелых случаях – делирий и судорожный синдром. Полинейропатия носит своеобразный характер: первыми вовлекаются верхние конечности, начиная с проксимальных отделов; сухожильные рефлексы дольше остаются сохранными, а нарушения чувствительности возникают реже и более легкие по своей выраженности.
- Инсульт ствола головного мозга. Заболевание чаще манифестирует с жалоб со стороны головы: головные боли, головокружения, сопровождаемые тошнотой и рвотой, нарушение речи. Затем присоединяются альтернирующие синдромы, характеризующиеся поражением ЧМН на стороне патологического процесса и двигательными или чувствительными нарушениями конечностей и тела на противоположной стороне.
Лечение
Общетерапевтические мероприятия:
- Учитывая возможность развития дыхательной недостаточности, необходим контроль ЖЕЛ и ЧДД, возможен перевод пациента на ИВЛ.
- При нарушениях глотания с риском аспирации – установка назогастрального зонда.
- Необходимо выполнение ЭКГ в динамике, так как одним из осложнений болезни является срыв сердечного ритма. При этом врачу надо быть готовым к выполнению маневра Вальсавы, а также медикаментозной и электрокардиоверсии.
- При нарушениях мочеиспускания – выполняют катетеризацию мочевого пузыря.
Специальное лечение:
- Внутривенное введение иммуноглобулинов (ВВИГ) – метод выбора.
- Плазмаферез – долгое время занимал ведущее место в лечении болезни Гийена-Барре, однако учитывая соматическую отягощенность пациентов, данный метод несколько хуже предыдущего из-за более тяжелой переносимости ее.
Сочетание этих двух методов не дает большего терапевтического эффекта, чем монотерапия ВВИГ или методом плазмафереза.
Прогноз заболевания
У большинства пациентов исходе заболевания полное выздоровление (80% случаев), остаточные явления со снижением мышечной силы и нарушением ходьбы наблюдаются у 10-14% больных, около 5% пациентов умирают от таких осложнений как ТЭЛА, пневмония, аритмия. У небольшой части больных возможен рецидив, иногда с переходом в хроническую форму.
Источник
Лучевая диагностика синдрома Гийена-Барре
а) Терминология:
1. Сокращения:
• Синдром Гийена-Барре (СГБ)
2. Синонимы:
• Острая воспалительная демиелинизирующая полирадикулоней-ропатия (ОВДП)
• «Восходящий паралич»
3. Определения:
• Аутоиммунное постинфекционное или поствакцинальное острое воспалительное демиелинизирующее заболевание периферических нервов, корешков спинного мозга, черепных нервов
б) Визуализация:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Равномерное контрастное усиление мягкой мозговой оболочки конского хвоста и конуса спинного мозга
• Локализация:
о Лучевая картина обычно характеризуется изменением конского хвоста, особенно вентральных корешков
• Размеры:
о Корешки спинного мозга могут быть несколько утолщенными
• Морфология:
о Симметричные, равномерные изменения корешков
2. КТ при синдроме Гийена-Барре:
• КТ с КУ:
о Может наблюдаться симметричное контрастирование поясничных корешков спинного мозга
3. МРТ при синдроме Гийена-Барре:
• Т2-ВИ:
о Конус спинного мозга должен выглядеть нормально
о Корешки спинного мозга могут быть несколько увеличенными в размерах:
• Т1-ВИ с КУ:
о Яркое контрастное усиление конского хвоста:
– Корешки могут быть несколько утолщены, однако узелкового усиления их сигнала не бывает
о На аксиальных изображениях отмечается преимущественное контрастное усиление вентральных корешков конского хвоста
о Вариабельная степень контрастного усиления поверхности дистальной части и конуса спинного мозга
4. Несосудистые рентгенологические вмешательства:
• Люмбальная пункция
5. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Сагиттальные и аксиальные Т1-ВИ ± контрастирование гадолинием
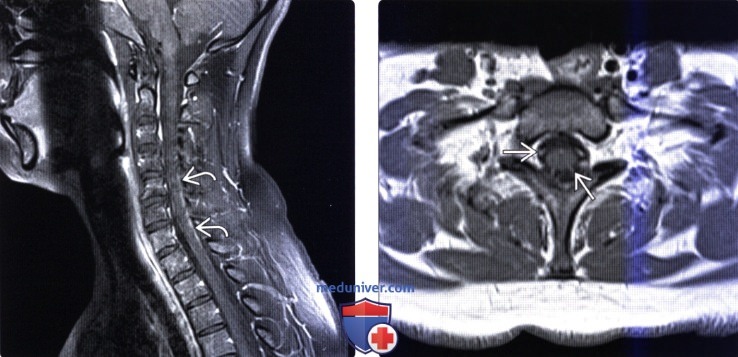
(Слева) На сагиттальном Т1-ВИ с КУ отмечается яркое усиление сигнала мягкой мозговой оболочки вентральной поверхности конуса спинного мозга и вентральных корешков конского хвоста при сохранении нормальной картины дорзальных чувствительных корешков. Для СГБ более, чем для ХВДП, характерно поражение вегетативной нервной системы, парез лицевого нерва, предшествующие инфекционные заболевания и потребность в искусственной вентиляции легких.
(Справа) Аксиальный срез, Т1-ВИ с КУ: интенсивное контрастное усиление сигнала вентральных корешков конского хвоста. Исследование ликвора на ранних стадиях заболевания позволяет оценить его химический состав, уровни белка и активность инфекционного процесса.
в) Дифференциальная диагностика синдрома Гийена-Барре:
1. Синдром Миллера-Фишера (СМФ):
• Вариант СГБ: атаксия, арефлексия, офтальмоплегия
• Анти-GQ1b антитела обнаруживаются у 85% пациентов с СМФ, однако не являются специфическим признаком этого заболевания
• Триггерные факторы могут быть те же, что и при СГБ
2. Хронические полинейропатии:
• Подострая воспалительная демиелинизирующая полирадикулонейропатия (ПВДП):
о Пациенты с продолжительностью заболевания от 4 недель до 2 месяцев (ПВДП)
• Хроническая воспалительная демиелинизирующая полирадику-лонейропатия (ХВДП):
о Медленное развитие симптоматики, длительное течение заболевания
о Минимальная продолжительность симптоматики до ее угасания – два месяца
• Наследственные полинейропатии:
о Болезнь Шарко-Мари-Тута
о Болезнь Дежерин-Сотта
3. Васкулитная нейропатия:
• Узелковый полиартериит, болезнь Чарга-Стросса – наиболее часто
• Черепные и диафрагмальные нервы обычно интактны
4. Острый поперечный миелит:
• Черепные нервы обычно интактны
5. Бактериальный или гранулематозный менингит:
• Острое начало заболевания
• Лихорадка, головная боль + ЛП
6. Карциноматозный или лимфоматозный менингит:
• Контрастное усиление сигнала обычно более неравномерное, чем при СГБ
• Причиной изменений Т2-сигнала конуса спинного мозга обычно становятся опухолевые депозиты
7. Химический или послеоперационный арахноидит:
• Воспаление паутинной оболочки на фоне кровоизлияния
• Системная химиотерапия → винкристиновая нейропатия
8. Передняя поясничная радикулопатия:
• Редко встречающееся осложнение интратекальной химиотерапии – транзиторная или стойкая параплегия
• Равномерное линейное контрастное усиление вентральных корешков конского хвоста и мягкой мозговой оболочки конуса спинного мозга
9. Постлучевая радикулопатия:
• Предшествующая лучевая терапия
• Равномерное контрастное усиление сигнала вентральных и дорзальных корешков конского хвоста
10. Физиологическое контрастное усиление корешков:
• Контрастное усиление корешков в норме выражено намного меньше
• Отсутствие клинической симптоматики
• В послеоперационном периоде может сохраняться до 6 недель
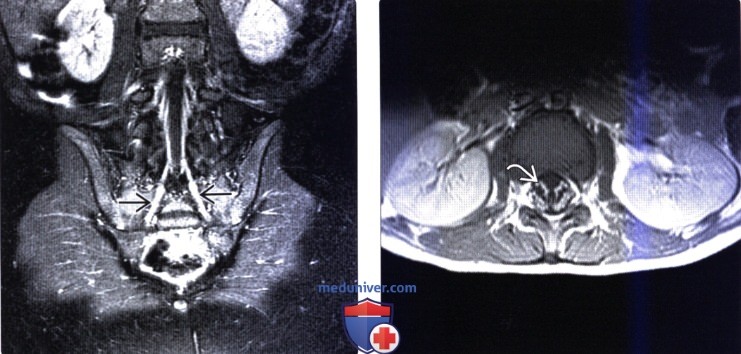
(Слева) Фронтальный срез, Т1-ВИ FS с КУ, ребенок с СГБ: яркое контрастное усиление сигнала спинномозговых нервов и корешков поясничного сплетения.
(Справа) Аксиальный срез, Т1-ВИ с КУ: выраженное контрастное усиление сигнала вентральных и дорзальных корешков конского хвоста. Контрастное усиление сигнала интратекальной и экстрафораминальной части корешков спинного мозга может наблюдаться при острых и хронических полинейропатиях. СГБ на самом деле может быть дебютом хронического или наследственного заболевания.
г) Патология:
1. Общие характеристики:
• Этиология:
о Воспалительное (аутоиммунное или вирусное) демиелинизирующее заболевание:
– В 70% случаев СГБ имеется предшествующее заболеванию событие или «триггер»
– Обычно таким триггером является вирусная инфекция
– Триггером может быть инфекция, вызванная Campylobacter jejuni
– У 1/3 пациентов обнаруживаются антитела к ганглиозидам оболочек нервов, которые отличаются перекрестной реактивностью клипополисахаридам С. jejuni:
Инфекция, вызванная С. jejuni, сопровождается формированием антител к ганглиозидам GM1 и GD1a, развитием аксональной нейропатии и более выраженными функциональными нарушениями
– В редких случаях триггером может стать вакцинация (против гриппа и других заболеваний)
о Связь заболевания с перенесенным оперативным вмешательством или системными заболеваниями отмечается гораздо реже
• Генетика:
о Заболевания может стать дебютом генетического или наследственного заболевания:
– Мутация в локусе 17р12
– Описана связь между антигенами системы HLA и некоторыми подтипами синдрома Гийена-Барре (возможно, таким антигеном является HLA DR2)
• Множественные рассеянные очаги поражения периферических нервов, корешков и черепных нервов
• Патогенез заболевания опосредован как клеточными, так и гуморальными механизмами
2. Стадирование, степени и классификация синдрома Гийена-Барре:
• Заболевание относят к группе подострых воспалительных демиелинизирующих полирадикулонейропатий (ПВДП):
о ПВДП: является предшественницей хронической воспалительной демиелинизирующей полирадикулопатии (ХВДП):
– Оба состояния характеризуются медленным развитием, длительным течением, периодами обострения, менее выраженным поражением черепных нервов
3. Макроскопические и хирургические особенности:
• Утолщение корешков спинного мозга
4. Микроскопия:
• Фокальная сегментарная демиелинизация
• Периваскулярные и эндоневральные лимфоцитарные/моноцитарные (макрофаги) инфильтраты
• Аксональная дегенерация в сочетании с сегментарной демиелинизацией в тяжелых случаях
• Патогенетическим фактором являются антиганглиозидные антитела:
о Повреждение нервов возникает вторично на фоне активации системы комплемента или дисфункции мембранных молекул, например, вольтаж-зависимых натриевых и кальциевых каналов

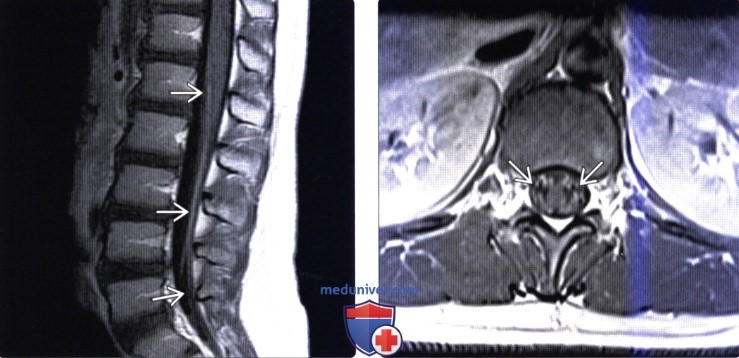
(Слева) Сагиттальный срез, Т1-ВИ FS с КУ: тонкое линейной контрастное усиление сигнала мягкой мозговой оболочки среднешейного отдела спинного мозга. У данной пациентки отмечалась слабость мышц, миалгии и арефлексия с поражением в большей степени дистальных сегментов конечностей, продолжающиеся менее четырех недель. Чувствительных нарушений не было. Исследование ликвора выявило увеличение уровня протеина и лейкоцитоз.
(Справа) На аксиальном Т1-ВИ с КУ отмечается яркое контрастное усиление и некоторое утолщение интрадуральной части корешков спинного мозга на уровне шейно-грудного перехода.
д) Клинические особенности:
1. Клиническая картина синдрома Гийена-Барре:
• Наиболее распространенные симптомы/признаки:
о Классическая картина «восходящего паралича»
о Распространение процесса на ствол мозга может приводить к поражению черепных нервов:
– В тяжелых случаях возможен паралич диафрагмы, требующий респираторной поддержки (ок. 25%)
о Другие симптомы/признаки:
– Нарушения чувствительности также встречаются достаточно часто, однако протекают менее тяжело
– Онемение, парестезии
• Вслед за парестезиями дистальных отделов конечностей быстро прогрессирует «восходящий паралич»:
о Нередко он двусторонний и симметричный
• Вегетативные нарушения
• Часты поражения черепных нервов:
о В 50% случаев наблюдается поражение лицевого нерва
о В 10-20% случаев-офтальмопарез
• Связь СГБ с синдромом задней обратимой энцефалопатии (СЗОЭ) обусловлена нарушениями ауторегуляции
2. Демография:
• Возраст:
о Детский и молодой возраст
о Клинические факторы, связанныеснеблагоприятными исходами:
– Старший возраст, предшествующая диарея, тяжесть функционального дефицита на ранней стадии заболевания
• Эпидемиология:
о Частота: 0,6-2,73 случая на 100 тыс. человек в год
о Заболевание регистрируется во всех возрастных, популяционных и социально-экономических группах
о В западных странах является наиболее частой причиной параличей
3. Течение заболевания и прогноз:
• Остро развивающийся вялый паралич или дистальные парестезии, вслед за которыми быстро развивается восходящий паралич
• Нередко поражение черепных нервов: о В 50% случаев-лицевой нерв:
о Офтальмопарез менее, чем в 10% случаев
• Угасание симптоматики начинается через четыре недели
• Клиническое улучшение у большинства пациентов наступает к 2-3 месяцам:
о У 30-50% пациентов остаточная симптоматика сохраняется до одного года
о Стойкие неврологические нарушения наблюдаются у 5-10% пациентов
о Около 20% пациентов через 6 месяцев не могут самостоятельно передвигаться
• Рецидив (2-10%):
о Ранние рецидивы, развивающиеся менее, чем через девять недель после начала заболевания, более характерны для СГБ
о У 6% пациентов заболевание принимает хроническое течение, напоминающее ХВДП
о Ранние стадии ПВДП и ХВДП клинически бывает сложно отличить от СГБ
• Летальность – до 8%
4. Лечение синдрома Гийена-Барре:
• Медикаментозная терапия в виде обменной плазматрансфузии или внутривенного введения иммуноглобулина (IVIG):
о В тяжелых случаях СГБ, рефрактерных к IVIG, может быть эффективно обменное переливание плазмы
о Обменное переливание плазмы должно выполняться как можно раньше в случаях аксонального поражения и при рецидивных или семейных формах СГБ
• Терапия только одними глюкокортикоидами в значимой степени не влияет на сроки выздоровления или отдаленные исходы СГБ
• В тяжелых случаях – лечение в условиях отделения интенсивной терапии
е) Диагностическая памятка:
1. Следует учесть:
• Клиническая картина контрастного усиления корешков конского хвоста является важным фактором дифференциальной диагностики
2. Советы по интерпретации изображений:
• Важным диагностическим признаком является контрастное усиление сигнала передних корешков конского хвоста и мягкой мозговой оболочки конуса спинного мозга при отсутствии значительного их утолщения или узловатого рисунка усиления
ж) Список использованной литературы:
1. Dalakas МС: Pathogenesis of immune-mediated neuropathies. Biochim Biophys Acta. ePub, 2014
2. Sung JY et al: Early identification of ‘acute-onset’ chronic inflammatory demye-linating polyneuropathy. Brain. ePub, 2014
3. Barbay M et al: Clinically silent posterior reversible encephalopathy in Guillain-Barre syndrome. Can J Neurol Sci. 40(2):267, 2013
4. Pietrini V et al: Miller Fisher syndrome with positivity of anti-GAD antibodies. Clin Neurol Neurosurg. 115(8): 1479-81, 2013
5. Topcu Y et al: Coexistence of myositis, transverse myelitis, and Guillain Barre syndrome following Mycoplasma pneumoniae infection in an adolescent. J Pediatr Neurosci. 8(1):59-63, 2013
6. Rigamonti A et al: Posterior reversible encephalopathy syndrome as the initial manifestation of Guillain-Barre syndrome: case report and review of the literature. J Peripher Nerv Syst. 17(3):356-60, 2012
7. Zuccoli G et al: Redefining the Guillain-Barre spectrum in children: neuroimaging findings of cranial nerve involvement. AJNR Am J Neuroradiol. 32(4):639-42, 2011
– Также рекомендуем “МРТ при хронической воспалительной демиелинизирующей полиневропатии (ХВДП)”
Редактор: Искандер Милевски. Дата публикации: 21.8.2019
Источник
