Синдром горнера фото у детей
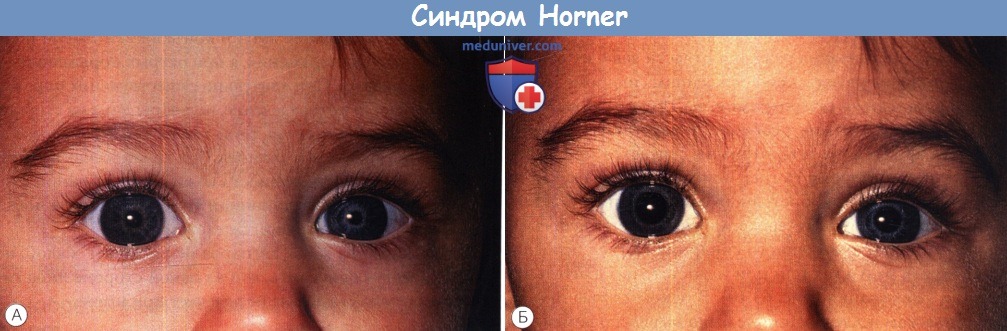
Синдром Horner у ребенка (синдром Горнера на русском)
Симпатическая денервация глаз у детей встречается нередко и бывает врожденной или приобретенной.
а) Клинические характеристики синдрома Horner:
1. Миоз. Зрачки разного размера; различие наиболее выражено в темноте, вследствие дефекта симпатической иннервации мышцы, расширяющей зрачок. Различия зависят от полноты повреждения и от степени возбуждения ребенка. Более вероятно, что у сонного ребенка будет низкий тонус покоя зрачков и разница будет менее заметна. Также отмечается замедленная дилатация зрачка на стороне поражения, поэтому через пять секунд после выключения света анизокория более заметна, чем через пятнадцать. Удобнее всего выполнять оценку по фотографиям. Реакции зрачков на свет, взгляд вблизи и аккомодацию остаются нормальными.
2. Птоз. Наблюдается птоз верхнего века в 1-2 мм (вследствие слабости мышцы Мюллера), но он может быть столь небольшим и вариабельным, что может остаться незамеченным, или отсутствовать вовсе. У некоторых детей присутствует миоз при отсутствии птоза. Родители должны наблюдать за последующим развитием птоза, поскольку различные симптомы развиваются не синхронно. Также может наблюдаться птоз при отсутствии миоза.
Также может поражаться нижнее веко («обратный птоз»), при этом сужение глазной щели становится еще более заметным, что создает ложное впечатление энофтальма.
3. Ипсилатеральный ангидроз. Поражение выше ресничного узла до места отхождения волокон, иннервирующих потовые железы и мышцы поднимающие волосы, которые затем проходят с наружной сонной артерией, сопровождается повреждением этих волокон и вызывает покраснение лица и конъюнктивальную инъекцию на стороне поражения, а при острых поражениях — заложенность носа. При длительно существующих поражениях нарушается потоотделение, половина лица на стороне поражения сухая и горячая, тогда как на противоположной стороне кожа холодная и влажная. При хронических процессах может отмечаться бледность кожи на пораженной стороне вследствие денервационной гиперчувствительности к циркулирующим (в крови) катехоламинам.
У большинства детей ангидроз не вызывает жалоб, но родители могут описывать, что на одной стороне лица отсутствует румянец или она не краснеет при плаче.
4. Гетерохромия. Поскольку пигментация радужки отчасти зависит от симпатической иннервации, при врожденном синдроме Horner может развиваться гетерохромия, на стороне поражения радужка более светлая, особенно у кареглазых пациентов. Хотя гетерохромия считается признаком врожденного синдрома Horner, описаны редкие случаи гетерохромии при приобретенных заболеваниях у детей и взрослых. К тому же гетерохромия не является непременным симптомом врожденного синдрома Horner, особенно при светлых радужках или при недостаточно длительном течении заболевания. В одном случае при гистологическом исследовании не было выявлено изменений пигментного эпителия радужки, симпатические волокна радужки отсутствовали, число меланоцитов стромы снижено, но они содержали нормальные меланосомы. Количество передних пограничных клеток резко снижено.

Синдром Horner слева, сопровождающийся легким птозом верхнего и нижнего век.
(А) Фотография, сделанная на свету. (Б) Тот же пациент через пять секунд после того, как был выключен свет, отмечается замедленная дилатация.
б) Реакция на фармпрепараты при синдроме Горнера (Horner). Кокаин 10% местно блокирует обратный захват норадреналина (норэпинефрина) симпатическими нервными окончаниями. При постганглионарных поражениях поврежденный нерв вообще не содержит запасов норадреналина или их количество снижено. Зрачок не расширяется, так же как и на другом глазу. Это высокоинформативная проба как один из способов дифференциальной диагностики нормальной или физиологической анизокории и анизокории при синдроме Horner.
1% гидроксиамфетамин стимулирует выброс норадреналина пресинаптическими нервными окончаниями; препарат следует закапывать в конъюнктивальный мешок обоих глаз минимум через 24 часа после применения кокаина. При сохранности постганглионарных нейронов выделяется норадреналин, и зрачки расширяются, но если постганглионарный нейрон «поврежден или умер», в нем содержится меньшее количество норэпинефрина (норадреналина) и поэтому зрачок не расширяется. Действие гидроксиамфетамина длится примерно сорок минут. Однако специфичность и чувствительность пробы с гидроксиамфетамином с целью локализации поражения у детей ограничиваются из-за транссинаптической дегенерации; к тому же во многих странах этот препарат недоступен.
Адреналин (эпинефрин) в низких дозах 0,1% (1:1000) в норме не вызывает расширение зрачка, но при постганглионарном синдроме Horner наблюдается денервационная гиперчувствительность, и развивается мидриаз. Адреналин 0,1% гораздо более доступен и не является запрещенным препаратом.
Для диагностики синдрома Horner может применяться апраклонидин 0,5%; он вызывает исчезновение анизокории как в темноте, так и на свету. Апраклонидин для местного применения широко доступен и недорог. Препарат является альфа-адреномиметиком, он оказывает различное действие на альфа-1 и альфа-2 рецепторы и вызывает расширение более узкого зрачка и сужение нормального, более широкого. Основной мишенью фармакологического действия апраклонидина являются постсинаптические альфа-2 рецепторы цилиарного тела, активация которых вызывает снижение внутриглазного давления. Стимуляция альфа-рецепторов вследствие симпатической денервации при синдроме Horner делает заметными эффекты альфа-1 рецепторов, и более узкий зрачок расширяется. В недавно выполненной работе в группе детей с синдромом Horner проба с апраклонидином 0,5% продемонстрировала высокую чувствительность и специфичность при прекрасных результатах наблюдения, полученных в фотопических условиях. Однако у младенцев препарат следует применять с осторожностью из-за подавляющего действия на центральную нервную систему.
Обычно для подтверждения диагноза синдрома Horner не требуется проведения фармакологических тестов, но они могут быть полезными, например, при аномалиях век и птозе, иногда сопровождающихся физиологической ани-зокорией, или асинхронном или изолированно развивающемся миозе. Атипичный синдром Horner у детей может проявляться только миозом, только птозом или даже перемежающимися птозом и миозом. В таких случаях фармакологические пробы помогают поставить диагноз.
При обследовании детей самым трудным является оценка разницы размеров и изменений зрачков на свету и в темноте; правильной оценке помогает фотографирование. В спорных случаях дифференцировку физиологической анизокории от синдрома Horner можно выполнить методами топической диагностики, но большинство авторов полагают, что детям с необъяснимым синдромом Horner показано лучевое исследование иннервирующих глаз симпатических путей с целью исключения излечимых и потенциально жизнеугрожающих заболеваний (например, нейробластомы).
в) Другие изменения. Опубликованы различные описания усиления или ослабления аккомодации на стороне поражения, но эти различия не представляются достоверными или легко измеряемыми у детей. Центральная зона роговицы на стороне поражения может быть утолщена.
г) Врожденный синдром Horner.
В зависимости от этиологии Weinstein et al. разделили врожденный синдром Horner на три типа:
• Вследствие перенесенной акушерской травмы (обычно после наложения щипцов), сопровождавшейся повреждением внутренней сонной артерии и ее симпатического нервного сплетения, при фармакологических пробах диагностируется постганглионарный синдром Horner: при применении 1% гидроксиамфетамина зрачок не расширяется. Ангидроз лица отсутствует.
• Вследствие перенесенной интраоперационной или акушерской травмы преганглионарных симпатических путей, в том числе у пациентов с повреждением плечевого сплетения (паралич Klumpke). У детей частой причиной является хирургическое вмешательство на сердце со вскрытием грудной клетки. Под действием 1% гидроксиамфетамина зрачки расширяются.
• При отсутствии в анамнезе родовой травмы, но при наличии синдрома Horner с признаками поражения на уровне верхнего шейного узла или к периферии от него и ангидрозом. Врожденный или ранний синдром Horner с преганглионарным поражением и ангидрозом развивается у пациентов с нейробластомой.
Врожденный синдром Horner также может наблюдаться при гемифациальной атрофии, аномалиях шейного отдела позвоночника, врожденных опухолях, кистах паутинной оболочки, голопрозэнцефалии и синдроме врожденной ветряной оспы.
Но, несмотря на то, что были выделены перечисленные выше причины, у большинства детей с врожденным синдромом Horner отсутствуют другие аномалии.
д) Приобретенный постнатальный синдром Horner. Необъяснимый приобретенный синдром Horner у детей имеет большее клиническое значение и протекает тяжелее. Он может развиваться при следующих состояниях:
• «Центральные» преганглионарные поражения вследствие травмы ствола головного мозга, опухолей или сосудистых мальформаций, инфарктов, кровоизлияний и сирингомиелии. Обычно сопровождается другими неврологическими нарушениями.
• «Преганглионарные» поражения, т.е. поражения второго нейрона между спинным мозгом и верхним шейным ганглием вследствие травмы шеи, при нейробластоме и других опухолях.
• «Постганглионарные» поражения, т.е. поражения последнего нейрона ниже уровня верхнего шейного узла при патологии кавернозного синуса (опухоли, аневризмы или воспалительные заболевания), нейробластоме и травме.
е) Лечение врожденного синдрома Горнера (Horner). Поскольку родовая травма и ранние кардиоторакальные хирургические вмешательства — наиболее частые причины синдрома Horner, в таких случаях дополнительные исследования обычно не показаны. Однако хотя опухоли у детей с врожденным синдромом Horner встречаются редко, отсутствие очевидной причины является показанием к лучевому исследованию окулосимпатического пути и анализу содержания катехоламинов в суточной моче. У нескольких детей с необъяснимым синдромом Horner при лучевом исследовании была выявлена нейробластома, при этом содержание катехоламинов в моче оставалось нормальным; возможно, это обусловлено низкой чувствительностью однократного анализа мочи на катехоламины в отличие от определения содержания катехоламинов в суточной моче, а также тем, что нормальные результаты анализа мочи не исключают наличия нейробластомы. Тяжесть этого диагноза оправдывает первичное назначение лучевых исследований и анализа на содержание катехоламинов. Однако учитывая относительно низкую встречаемость нейробластомы среди детей с необъяснимым синдромом Horner, возможно, настолько же надежной тактикой будет выполнение анализа на катехоламины и тщательное клиническое наблюдение, с выполнением лучевого исследования детям с повышенным уровнем катехоламинов или подозрительными клиническими изменениями.
ж) Лечение приобретенного синдрома Horner. При отсутствии видимой причины, например травмы или хирургического вмешательства, обследование детей с приобретенным синдромом Horner необходимо проводить совместно с неврологом, объем обследования включает в себя лучевое исследование иннервирующих глаз симпатических путей и определение содержания катехоламинов в суточной моче.
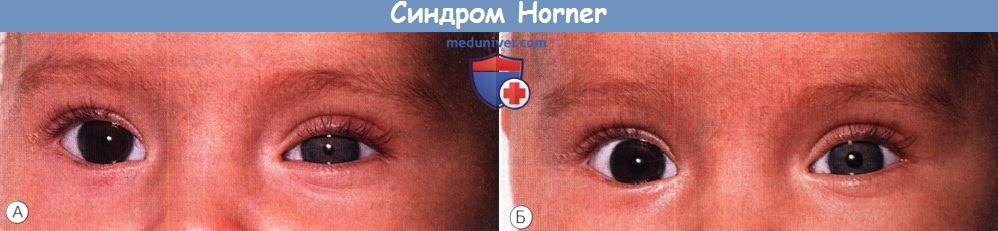
Врожденный синдром Horner слева.
Отмечается птоз верхнего и нижнего век и гетерохромия радужки; поражен более светлый глаз.
(А) На свету и (Б) в темноте.
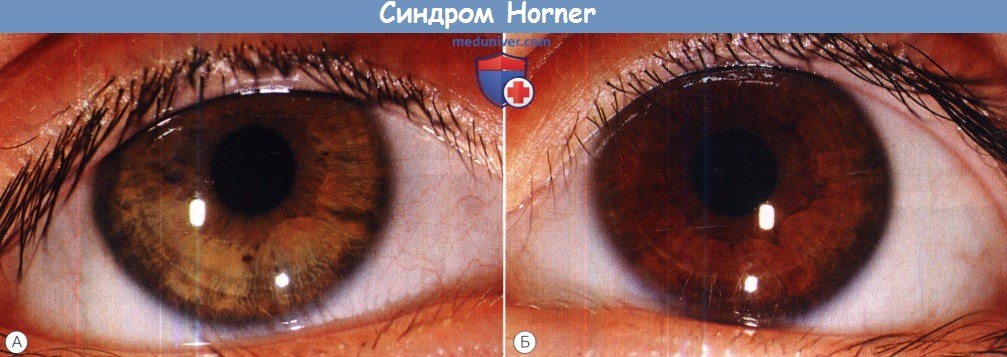
Врожденный синдром Horner справа у подростка.
(А) В двухлетнем возрасте было замечено, что радужка правого глаза становится светлее, хотя птоз и изменения размера зрачка замечены в возрасте нескольких недель.
(Б) Здоровый левый глаз.
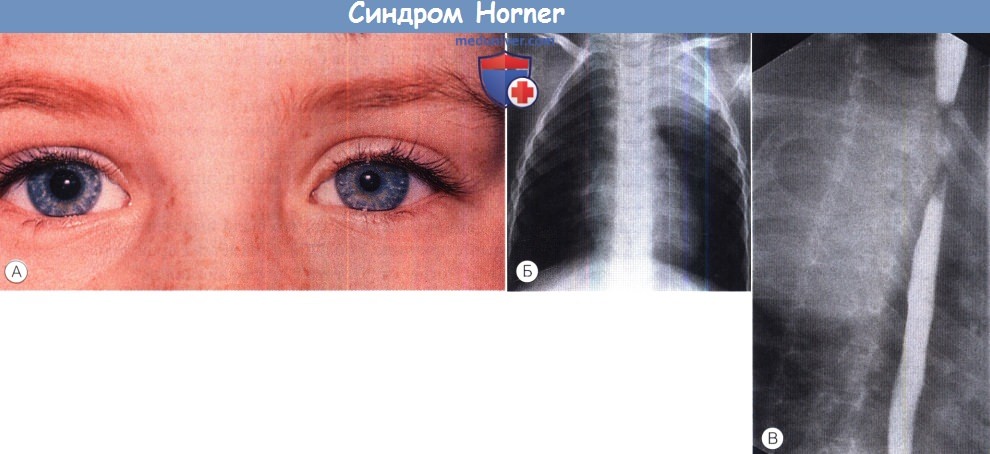
Врожденный синдром Horner.
(А) Синдром Horner слева. Поводом обращения к врачу послужили внезапно развившиеся птоз и миоз.
(Б) При рентгенографии органов грудной клетки в области верхушки левого легкого выявлено объемное образование.
(В) При контрастировании барием обнаружено сужение пищевода. Причиной этих изменений была огромная ганглионеврома.
– Вернуться в содержание раздела “офтальмология” на сайте
Оглавление темы “Аномалии реакции зрачков.”:
- Развитие реакции зрачков у ребенка
- Причины аномалий афферентных реакций зрачка у ребенка
- Синдром Horner у ребенка (синдром Горнера на русском)
- Препараты расширяющие и сужающие зрачок
- Причины нарушения рефлекса при взгляде вблизи
Источник
Синдром Горнера — это не жизнеугрожающее заболевание. И вообще — это не болезнь, а комплекс симптомов. Хотя, как посмотреть.
Если на лице полуприкрытый глаз, и полностью веко приоткрыть не удается. А другой глаз открывается и закрывается нормально. Это болезнь? Конечно, можно сказать, что это просто косметический дефект. Удобно ли будет с таким дефектом показаться на людях? Особенно для публичных людей?
Но и это не единственный симптом. Может радужка одного глаза вдруг поменять цвет. Красиво будет, если один глаз серый, а другой голубой? А если вдруг прекращается потоотделение на одной стороне лица? Одна сторона лица нормально потеет, а другая сухая. Причем окружающая температура ни при чем.
Под основной удар попадает лицо. Происходит это из-за тотального поражение нейронов зрительного канала, идущих от продолговатого мозга. То есть ослабевает система нейронного управления глазами.
Но в ряде случаев патология не ограничивается только глазами. Поражаются нервные центры, отвечающие за работу сердца, регулировку артериального давления и приспособления организма к изменениям окружающей среды.
Синдром Горнера — что это
Синдром Горнера — это патологическое состояние, связанное с поражением шейного отдела СНС (симпатическая нервная система) и проявляющееся появлением:
- птоза (патологическое опущение верхнего века);
- миоза (сужение зрачка);
- ангидроза (отсутствие потоотделения на стороне поражения).
Для определения патологии используются и другие названия — синдром Клода Бернара-Горнера, окулосимпатический синдром, триада Горнера.
Синдром Горнера может быть как врожденным, так и приобретенным. Частота встречаемости синдрома Бернара-Горнера — примерно 1.42 случая на 100 000 новорожденных.
Причины развития синдрома Горнера
В основе развития синдрома Горнера лежит поражение симпатических нервных волокон (включая окулосимпатические волокна), иннервирующих голову и шею. Причины поражения шейного симпатического ганглия достаточно разнообразны и разделяются на три группы: врожденные, ятрогенные (как результат медицинского вмешательства) и вторичные.
Врожденная форма синдрома Бернара-Горнера связана с нарушением эмбрионального развития (аномалии развития шейного отдела позвоночника (дополнительное шейное ребро) или шейного отдела симпатической нервной системы). Врожденная форма синдрома встречается реже всего.
Ятрогенный синдром Горнера развивается при повреждении шейного симпатического нервного ганглия во время оперативных вмешательств, развития осложнений после установки дренажа по Бюлау, проведенной симпатэктомии (перерезки симпатического шейного нерва).
Справочно. Вторичный синдром Горнера, связанный с различными заболеваниями и травмами, является наиболее распространенным.
Хотя большинство причин являются относительно доброкачественными, синдром Горнера может свидетельствовать о серьёзной патологии в области шеи или грудной клетки (например, опухоль Панкоста (опухоль верхушки легкого) или щитовидно-шейная венозная дилятация).
Фоновые риски
Синдром Бернара-Горнера может развиваться на фоне повреждения или сдавливания волокон шейного симпатического ганглия опухолью, сосудами или увеличенной щитовидной железой (карцинома щитовидной железы, зоб), значительно увеличенными шейными лимфатическими узлами.
Также синдром Горнера может развиваться на фоне:
- латеральных медуллярных синдромов;
- кластерных головных болей или тяжелых приступов мигрени;
- травм шеи и затылочной области;
- воспалительных процессов в среднем ухе;
- бронхогенных карцином верхушки легкого (опухоль Панкоста);
- аневризмы аорты или ее расслоения;
- медиастенита;
- нейрофиброматоза первой степени, рассеянного склероза;
- паралича Дежерин-Клюмпке, тромбозов кавернозного синуса;
- сирингомиелии, блокады нервных волокон в шейном сплетении.
Справочно. У новорожденных синдром Горнера также может быть связан с применением щипцов для родовспоможения, травмах в родах, запоздалыми родами, вакуум-экстракцией плода.
Классификация синдрома Горнера
По типу поражения симпатического нервного пути выделяют следующие виды синдрома Горнера:
- центральный (развивается после ишемического инсульта, а также на фоне сирингомиелии или опухолей головного мозга);
- периферический (развивается на фоне рака Панкосты, шейных аденопатий, травм головы и шеи, диссекций аорты или сонных артерий, аневризм грудного отдела аорты).
Справочно. Также синдром Горнера классифицируют по причине развития (врожденный, ятрогенный или вторичный) и по уровню нейронного поражения (нейрон первого, второго или третьего порядка).
Патогенез развития синдрома Горнера
Синдром Горнера развивается при повреждении симпатических волокон трехнейронного пути, начинающегося в гипоталамусе.
Первый нейрон
Волокна первичного нейрона спускаются до первого синапса в шейном отделе спинного мозга (на уровне шейно-грудного перехода). Нейрон первого порядка расположен рядом с ядрами ствола мозга.
Поражение первого нейрона может наблюдаться на фоне опухолей гипоталамуса, ствола мозга, спинного мозга, инсультов, рассеянного склероза.
Второй нейрон
Волокна нейрона второго порядка (преганглионатический нейрон) выходят из спинного мозга и входят в шейную симпатическую цепь, проходя через плечевое сплетение.
Волокна нерва проходят над верхушками легких и синапсами ВШГ (верхний шейный ганглий). Далее волокна нейрона второго порядка проходят вблизи угла нижней челюсти и бифуркации общей сонной артерии.
Повреждение волокон нейрона второго порядка может наблюдаться при травмах основания шеи, наличии добавочных шейных ребер, аневризме подключичных артерий, травмах средостения, опухолях щитовидной железы, зобе, значительной гиперплазии шейных лимфатических узлов, повреждениях шейного и верхнегрудного отделов спинного мозга.
Третий нейрон
Волокна нейрона третьего порядка поднимаются в череп вдоль внутренней сонной артерии, проходят через полость кавернозного синуса и поднимаются до глазной орбиты. Далее окулосимпатические волокна входят в состав 1-й ветви тройничного нерва.
Повреждение волокон нейрона третьего порядка может наблюдаться на фоне травм шеи, опухолей или операций на яремных венах, повреждении сонной артерии, тромбозе кавернозного синуса, опухолях гипофиза, тяжелых мигренозных приступов или кластерной головной боли.
Синдром Горнера — симптомы
Классическая клиническая картина заболевания включает в себя триаду симптомов: патологическое опущение верхнего века, одностороннее сужение зрачка, отсутствие потоотделения на стороне поражения.
Справочно. При врожденных формах синдрома Горнера часто отмечается гетерохромия – это ситуация, при которой наблюдается разный цвет радужной оболочки. При этом в радужке на стороне поражения отсутствует пигмент, поэтому она сохраняет серо-голубой или светло-голубой оттенок.
Первое, на что обычно обращают внимание врачи и пациенты — это птоз и разница в размере зрачков (анизокория).
Из-за опущения верхнего века (также возможно развитие обратного птоза – поднятия нижнего века) отмечается заметное сужение глазной щели.
Разница в размере зрачков лучше всего заметна при проверке реакции зрачков на свет. На стороне поражения зрачок хуже и медленнее расширяется после прекращения воздействия светового луча. Также после проверки зрачок на стороне поражения остается заметно уже, чем на здоровой стороне.
Сопутствующие симптомы
У пациентов с тромбозом кавернозного синуса или повреждением ствола мозга могут отмечаться нарушения в движениях глазного яблока на стороне поражения.
Также синдром Горнера может проявляться:
- гиперемией (покраснением) глаза на стороне поражения;
- заложенностью носа;
- частыми головными болями;
- отсутствием слезообразования на стороне поражения;
- менее выраженной мимикой на стороне поражения (также может наблюдаться «осунувшееся» лицо);
- синдромом Арлекина — появлением выраженных шелушений на стороне поражения;
- западением глазного яблока (развитие энофтальма).
При поражении мотонейронов может развиваться бульбарная симптоматика, проявляющаяся нарушенной координацией движений, появлением двоения в глазах, нистагма (непроизвольные горизонтальные подергивания глазного яблока), односторонней мышечной слабости и онемения конечностей, охриплости голоса, нарушения акта глотания.
Справочно. Поражение волокон спинного мозга сопровождается нарушением чувствительности, мелкой моторики рук, слабостью рук, развитием эректильной дисфункции у мужчин, появлением вздутия живота, метеоризма и частых позывов к мочеиспусканиям.
Синдром Горнера — диагностика
Заподозрить симптом Горнера можно при осмотре. Врач изучает явную симптоматику патологии и собирает подробный анамнез. В первую очередь у таких пациентов замечают птоз и анизокорию.
Физикальное обследование заключается в пальпации надключичных лимфатических узлов и щитовидной железы.
Для подтверждения диагноза проводят ряд специфических тестов:
- по оценке степени задержки расширения зрачка на пораженной стороне;
- с гидроксиамфетамином – проводится для уточнения причины сужения зрачка на стороне поражения. При поражении нейрона третьего порядка тест с гидроксиамфетамином не оказывает влияния на зрачок (он остается суженым). Если причина сужения зрачка в поражении 1-го или 2-го нейрона – отмечается стойкое расширение зрачка после введения гидроксиамфетамина. Теста для дифференциальной диагностики поражения 1-го и 2-го нейронов не существует.
Ранее также использовался тест с кокаиновой каплей (сейчас эта методика считается устаревшей). Сейчас вместо этой методики используют тест с апраклонидином (симпатомиметиком и альфа2-адренергическим агонистом).
Справочно. При диагностике синдрома Горнера важно провести дифференциальную диагностику с птозом, связанным с поражением волокон глазодвигательного нерва.
Также для уточнения причины развития синдрома Горнера проводится КТ или МРТ головного, спинного мозга и шейно-грудного отдела позвоночника.
Синдром Горнера — лечение
Лечение врожденных форм заболевания не разработано. При приобретенном синдроме лечение направлено на устранение основного заболевания, ставшего причиной поражения шейного отдела симпатической нервной системы.
Симптоматика патологии заметно ослабевает после устранения основного заболевания, спровоцировавшего развитие синдрома.
Основные методы лечения патологии:
- Нейростимуляция — это самый эффективный метод лечения синдрома Горнера. К коже прикрепляют электроды, по которым электрические импульсы поступают к пораженным мышцам и стимулируют их. При этом улучшается кровоснабжение и частично восстанавливается иннервация мышц. Даже слабые мышечные волокна становятся подготовленными к регулярной нагрузке. Эта болезненная процедура улучшает метаболизм и тонизирует глазные мышцы.
- Пластическая хирургия обеспечивает коррекцию дискомфортных зон и косметических недостатков. Профессиональные хирурги восстанавливают правильную форму глазной щели, век и возвращают больному здоровый вид.
- Кинезотерапия — это специальное комплексное лечение, активизирующее нервы и мышцы пострадавшего глаза. В его состав входит дыхательная гимнастика, лечебная физкультура, подвижные игры, массаж. Методы кинезотерапии позволяют стимулировать пораженные участки посредством физического контакта.
- Массаж век проводят аккуратно ватным тампоном, смоченным в антисептическом средстве или пропитанным тетрациклиновой мазью, альбуцидом. Легкими, поглаживающими движениями с небольшим надавливанием и похлопываниями начинают массаж у внутреннего уголка глаза и заканчивают в области внешнего уголка.
- Упражнения для повышения тонуса глазных мышц. Они проводятся одними глазами без поворотов головы. Больным рекомендуют смотреть вверх, а затем резко вниз; влево, а затем резко вправо; переводить взгляд по диагонали; смотреть на приближающуюся к носу фалангу пальца; вращать глазами в разные стороны; фиксировать взгляд на дальнем, а затем на ближнем предмете; резко закрывать и открывать глаза. Такие ежедневные упражнения, выполняемые в течение трех месяцев, помогут укрепить глазные мышцы и поднять их тонус.
Прогноз зависит от основной причины развития синдрома Горнера.
Источник
