Синдром горнера у детей причины
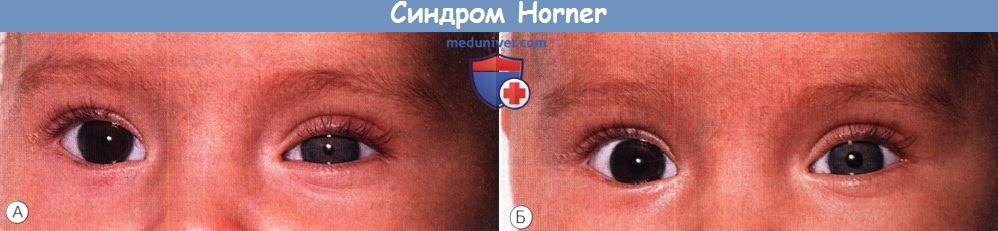
Синдром Horner у ребенка (синдром Горнера на русском)
Симпатическая денервация глаз у детей встречается нередко и бывает врожденной или приобретенной.
а) Клинические характеристики синдрома Horner:
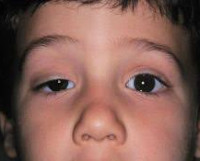
1. Миоз. Зрачки разного размера; различие наиболее выражено в темноте, вследствие дефекта симпатической иннервации мышцы, расширяющей зрачок. Различия зависят от полноты повреждения и от степени возбуждения ребенка. Более вероятно, что у сонного ребенка будет низкий тонус покоя зрачков и разница будет менее заметна. Также отмечается замедленная дилатация зрачка на стороне поражения, поэтому через пять секунд после выключения света анизокория более заметна, чем через пятнадцать. Удобнее всего выполнять оценку по фотографиям. Реакции зрачков на свет, взгляд вблизи и аккомодацию остаются нормальными.
2. Птоз. Наблюдается птоз верхнего века в 1-2 мм (вследствие слабости мышцы Мюллера), но он может быть столь небольшим и вариабельным, что может остаться незамеченным, или отсутствовать вовсе. У некоторых детей присутствует миоз при отсутствии птоза. Родители должны наблюдать за последующим развитием птоза, поскольку различные симптомы развиваются не синхронно. Также может наблюдаться птоз при отсутствии миоза.
Также может поражаться нижнее веко («обратный птоз»), при этом сужение глазной щели становится еще более заметным, что создает ложное впечатление энофтальма.
3. Ипсилатеральный ангидроз. Поражение выше ресничного узла до места отхождения волокон, иннервирующих потовые железы и мышцы поднимающие волосы, которые затем проходят с наружной сонной артерией, сопровождается повреждением этих волокон и вызывает покраснение лица и конъюнктивальную инъекцию на стороне поражения, а при острых поражениях — заложенность носа. При длительно существующих поражениях нарушается потоотделение, половина лица на стороне поражения сухая и горячая, тогда как на противоположной стороне кожа холодная и влажная. При хронических процессах может отмечаться бледность кожи на пораженной стороне вследствие денервационной гиперчувствительности к циркулирующим (в крови) катехоламинам.
У большинства детей ангидроз не вызывает жалоб, но родители могут описывать, что на одной стороне лица отсутствует румянец или она не краснеет при плаче.
4. Гетерохромия. Поскольку пигментация радужки отчасти зависит от симпатической иннервации, при врожденном синдроме Horner может развиваться гетерохромия, на стороне поражения радужка более светлая, особенно у кареглазых пациентов. Хотя гетерохромия считается признаком врожденного синдрома Horner, описаны редкие случаи гетерохромии при приобретенных заболеваниях у детей и взрослых. К тому же гетерохромия не является непременным симптомом врожденного синдрома Horner, особенно при светлых радужках или при недостаточно длительном течении заболевания. В одном случае при гистологическом исследовании не было выявлено изменений пигментного эпителия радужки, симпатические волокна радужки отсутствовали, число меланоцитов стромы снижено, но они содержали нормальные меланосомы. Количество передних пограничных клеток резко снижено.
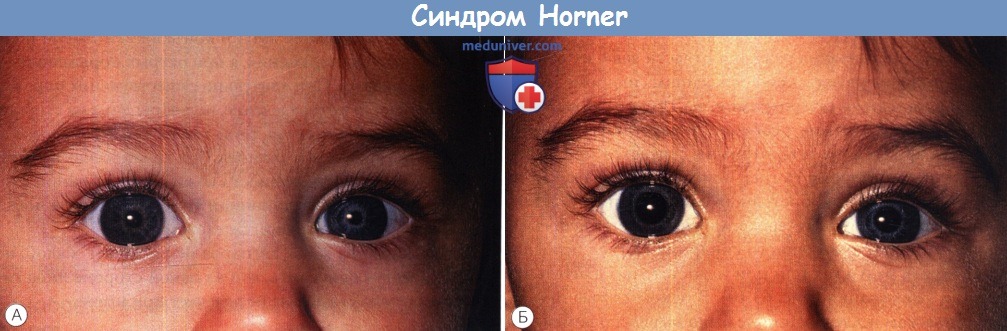
Синдром Horner слева, сопровождающийся легким птозом верхнего и нижнего век.
(А) Фотография, сделанная на свету. (Б) Тот же пациент через пять секунд после того, как был выключен свет, отмечается замедленная дилатация.
б) Реакция на фармпрепараты при синдроме Горнера (Horner). Кокаин 10% местно блокирует обратный захват норадреналина (норэпинефрина) симпатическими нервными окончаниями. При постганглионарных поражениях поврежденный нерв вообще не содержит запасов норадреналина или их количество снижено. Зрачок не расширяется, так же как и на другом глазу. Это высокоинформативная проба как один из способов дифференциальной диагностики нормальной или физиологической анизокории и анизокории при синдроме Horner.
1% гидроксиамфетамин стимулирует выброс норадреналина пресинаптическими нервными окончаниями; препарат следует закапывать в конъюнктивальный мешок обоих глаз минимум через 24 часа после применения кокаина. При сохранности постганглионарных нейронов выделяется норадреналин, и зрачки расширяются, но если постганглионарный нейрон «поврежден или умер», в нем содержится меньшее количество норэпинефрина (норадреналина) и поэтому зрачок не расширяется. Действие гидроксиамфетамина длится примерно сорок минут. Однако специфичность и чувствительность пробы с гидроксиамфетамином с целью локализации поражения у детей ограничиваются из-за транссинаптической дегенерации; к тому же во многих странах этот препарат недоступен.
Адреналин (эпинефрин) в низких дозах 0,1% (1:1000) в норме не вызывает расширение зрачка, но при постганглионарном синдроме Horner наблюдается денервационная гиперчувствительность, и развивается мидриаз. Адреналин 0,1% гораздо более доступен и не является запрещенным препаратом.
Для диагностики синдрома Horner может применяться апраклонидин 0,5%; он вызывает исчезновение анизокории как в темноте, так и на свету. Апраклонидин для местного применения широко доступен и недорог. Препарат является альфа-адреномиметиком, он оказывает различное действие на альфа-1 и альфа-2 рецепторы и вызывает расширение более узкого зрачка и сужение нормального, более широкого. Основной мишенью фармакологического действия апраклонидина являются постсинаптические альфа-2 рецепторы цилиарного тела, активация которых вызывает снижение внутриглазного давления. Стимуляция альфа-рецепторов вследствие симпатической денервации при синдроме Horner делает заметными эффекты альфа-1 рецепторов, и более узкий зрачок расширяется. В недавно выполненной работе в группе детей с синдромом Horner проба с апраклонидином 0,5% продемонстрировала высокую чувствительность и специфичность при прекрасных результатах наблюдения, полученных в фотопических условиях. Однако у младенцев препарат следует применять с осторожностью из-за подавляющего действия на центральную нервную систему.
Обычно для подтверждения диагноза синдрома Horner не требуется проведения фармакологических тестов, но они могут быть полезными, например, при аномалиях век и птозе, иногда сопровождающихся физиологической ани-зокорией, или асинхронном или изолированно развивающемся миозе. Атипичный синдром Horner у детей может проявляться только миозом, только птозом или даже перемежающимися птозом и миозом. В таких случаях фармакологические пробы помогают поставить диагноз.
При обследовании детей самым трудным является оценка разницы размеров и изменений зрачков на свету и в темноте; правильной оценке помогает фотографирование. В спорных случаях дифференцировку физиологической анизокории от синдрома Horner можно выполнить методами топической диагностики, но большинство авторов полагают, что детям с необъяснимым синдромом Horner показано лучевое исследование иннервирующих глаз симпатических путей с целью исключения излечимых и потенциально жизнеугрожающих заболеваний (например, нейробластомы).
в) Другие изменения. Опубликованы различные описания усиления или ослабления аккомодации на стороне поражения, но эти различия не представляются достоверными или легко измеряемыми у детей. Центральная зона роговицы на стороне поражения может быть утолщена.
г) Врожденный синдром Horner.
В зависимости от этиологии Weinstein et al. разделили врожденный синдром Horner на три типа:
• Вследствие перенесенной акушерской травмы (обычно после наложения щипцов), сопровождавшейся повреждением внутренней сонной артерии и ее симпатического нервного сплетения, при фармакологических пробах диагностируется постганглионарный синдром Horner: при применении 1% гидроксиамфетамина зрачок не расширяется. Ангидроз лица отсутствует.
• Вследствие перенесенной интраоперационной или акушерской травмы преганглионарных симпатических путей, в том числе у пациентов с повреждением плечевого сплетения (паралич Klumpke). У детей частой причиной является хирургическое вмешательство на сердце со вскрытием грудной клетки. Под действием 1% гидроксиамфетамина зрачки расширяются.
• При отсутствии в анамнезе родовой травмы, но при наличии синдрома Horner с признаками поражения на уровне верхнего шейного узла или к периферии от него и ангидрозом. Врожденный или ранний синдром Horner с преганглионарным поражением и ангидрозом развивается у пациентов с нейробластомой.
Врожденный синдром Horner также может наблюдаться при гемифациальной атрофии, аномалиях шейного отдела позвоночника, врожденных опухолях, кистах паутинной оболочки, голопрозэнцефалии и синдроме врожденной ветряной оспы.
Но, несмотря на то, что были выделены перечисленные выше причины, у большинства детей с врожденным синдромом Horner отсутствуют другие аномалии.
д) Приобретенный постнатальный синдром Horner. Необъяснимый приобретенный синдром Horner у детей имеет большее клиническое значение и протекает тяжелее. Он может развиваться при следующих состояниях:
• «Центральные» преганглионарные поражения вследствие травмы ствола головного мозга, опухолей или сосудистых мальформаций, инфарктов, кровоизлияний и сирингомиелии. Обычно сопровождается другими неврологическими нарушениями.
• «Преганглионарные» поражения, т.е. поражения второго нейрона между спинным мозгом и верхним шейным ганглием вследствие травмы шеи, при нейробластоме и других опухолях.
• «Постганглионарные» поражения, т.е. поражения последнего нейрона ниже уровня верхнего шейного узла при патологии кавернозного синуса (опухоли, аневризмы или воспалительные заболевания), нейробластоме и травме.
е) Лечение врожденного синдрома Горнера (Horner). Поскольку родовая травма и ранние кардиоторакальные хирургические вмешательства — наиболее частые причины синдрома Horner, в таких случаях дополнительные исследования обычно не показаны. Однако хотя опухоли у детей с врожденным синдромом Horner встречаются редко, отсутствие очевидной причины является показанием к лучевому исследованию окулосимпатического пути и анализу содержания катехоламинов в суточной моче. У нескольких детей с необъяснимым синдромом Horner при лучевом исследовании была выявлена нейробластома, при этом содержание катехоламинов в моче оставалось нормальным; возможно, это обусловлено низкой чувствительностью однократного анализа мочи на катехоламины в отличие от определения содержания катехоламинов в суточной моче, а также тем, что нормальные результаты анализа мочи не исключают наличия нейробластомы. Тяжесть этого диагноза оправдывает первичное назначение лучевых исследований и анализа на содержание катехоламинов. Однако учитывая относительно низкую встречаемость нейробластомы среди детей с необъяснимым синдромом Horner, возможно, настолько же надежной тактикой будет выполнение анализа на катехоламины и тщательное клиническое наблюдение, с выполнением лучевого исследования детям с повышенным уровнем катехоламинов или подозрительными клиническими изменениями.
ж) Лечение приобретенного синдрома Horner. При отсутствии видимой причины, например травмы или хирургического вмешательства, обследование детей с приобретенным синдромом Horner необходимо проводить совместно с неврологом, объем обследования включает в себя лучевое исследование иннервирующих глаз симпатических путей и определение содержания катехоламинов в суточной моче.

Врожденный синдром Horner слева.
Отмечается птоз верхнего и нижнего век и гетерохромия радужки; поражен более светлый глаз.
(А) На свету и (Б) в темноте.
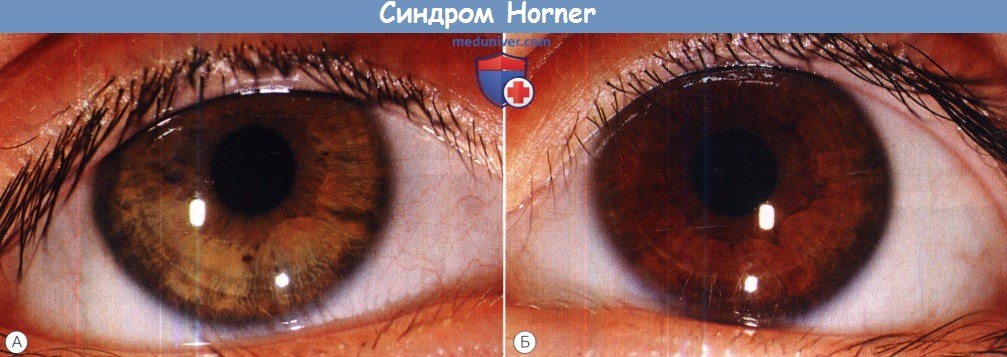
Врожденный синдром Horner справа у подростка.
(А) В двухлетнем возрасте было замечено, что радужка правого глаза становится светлее, хотя птоз и изменения размера зрачка замечены в возрасте нескольких недель.
(Б) Здоровый левый глаз.
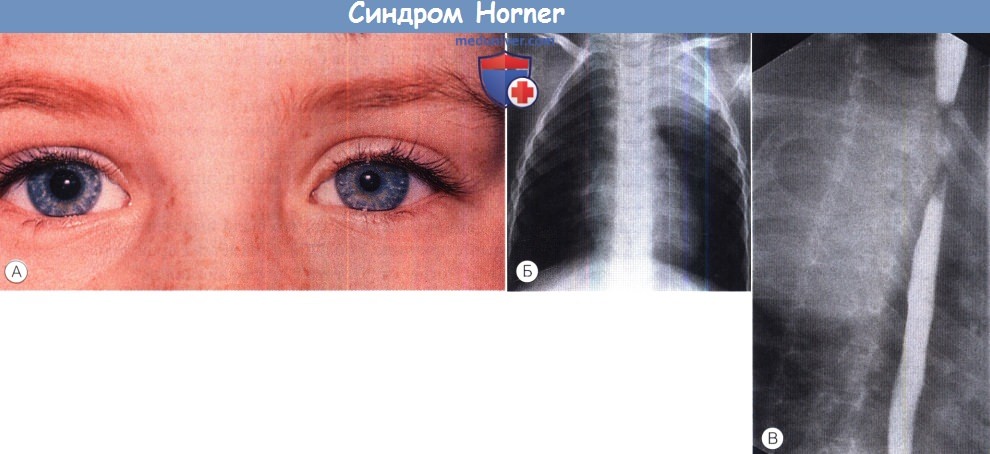
Врожденный синдром Horner.
(А) Синдром Horner слева. Поводом обращения к врачу послужили внезапно развившиеся птоз и миоз.
(Б) При рентгенографии органов грудной клетки в области верхушки левого легкого выявлено объемное образование.
(В) При контрастировании барием обнаружено сужение пищевода. Причиной этих изменений была огромная ганглионеврома.
– Вернуться в содержание раздела “офтальмология” на сайте
Оглавление темы “Аномалии реакции зрачков.”:
- Развитие реакции зрачков у ребенка
- Причины аномалий афферентных реакций зрачка у ребенка
- Синдром Horner у ребенка (синдром Горнера на русском)
- Препараты расширяющие и сужающие зрачок
- Причины нарушения рефлекса при взгляде вблизи
Источник
Синдром Горнера – симптомокомплекс, обусловленный поражением симпатической нервной системы, проявляющийся офтальмологическими нарушениями, расстройствами потовыделения и тонуса сосудов на стороне поражения. Клиническая картина представлена птозом, миозом, эндофтальмом в сочетании с гиперемией и дисгидрозом половины лица. Для постановки диагноза применяется проба с оксамфетамином, биомикроскопия глаза, КТ глазниц, тест на изучение реакции зрачков. Терапевтическая тактика сводится к назначению электрической нейростимуляции. Возможна коррекция косметических дефектов при помощи пластических операций.
Общие сведения
Синдром Горнера (синдром Бернара-Горнера, окулосимпатический синдром) – вторичная патология, которая развивается на фоне других заболеваний. В 75% случаев возникновение приобретенной формы связано с выполнением блокады плечевого сплетения надключичным доступом при использовании большого объема анестетика. Иногда появление синдрома свидетельствует о тяжелых поражениях шеи или грудной клетки (злокачественные новообразования лёгких, медиастинит). Впервые болезнь описал швейцарский офтальмолог Иоганн Фридрих Горнер в 1869 году. Патология с одинаковой частотой встречается среди лиц мужского и женского пола.
Синдром Горнера
Причины синдрома Горнера
Различают врождённую или приобретённую форму заболевания. Врожденный вариант возникает вследствие родовой травмы. Описаны случаи наследования окулосимпатического синдрома по аутосомно-доминантному типу, при этом признаки вовлечения в патологический процесс вегетативной нервной системы могут отсутствовать. Основные причины развития приобретенного варианта:
- Ятрогенное вмешательство. Синдром Горнера – частое осложнение неправильной постановки дренажа по Бюлау. Симптомы также появляются после пересечения нервных волокон, блокады шейного сплетения или звездчатого ганглия в области грудной клетки или шеи.
- Травматические повреждения. Заболевание нередко обусловлено тупой травмой основания шеи с поражением грудной или шейной симпатической нервной цепи. Клинические проявления наблюдаются на стороне, противоположной от зоны повреждения.
- Отогенные патологии. Болезнь может возникать в результате распространения инфекции из полости среднего уха при отите. Этому способствует перфорация барабанной перепонки и лабиринтит в анамнезе.
- Злокачественные новообразования. Сдавливание опухолью нервных волокон приводит к появлению клинической симптоматики синдрома Горнера. Наиболее частыми причинами являются опухоль Панкоста или бронхогенная карцинома верхушки лёгкого.
- Неврологические болезни. Развитие патологии может быть связано с латеральным медуллярным синдромом, параличом Дежерин-Клюмпке или рассеянным склерозом. Реже этиологическим фактором становится сирингомиелия.
- Сосудистые патологии. Распространённая причина синдрома Горнера – аневризма аорты. Локальные изменения на уровне артерий, кровоснабжающих зону поражения, также могут выступать в роле триггера.
- Болезни щитовидной железы. Окулосимпатический синдром может возникать на фоне щитовидно-шейной венозной дилатации или зоба. Часто прослеживается взаимосвязь между проявлениями болезни и гиперплазией щитовидной железы.
Патогенез
В основе развития заболевания лежит центральное, пре- или постганглионарное поражение симпатических нервных волокон. Из-за нарушения иннервации верхней тарзальной мышцы или мышцы Мюллера возникает классическое опущение верхних век или перевёрнутый птоз. Выраженность цилиоспинального рефлекса снижается. Патологическая пигментация меланоцитов, формирующих основу радужки, приводит к гетерохромии. Конъюнктива выглядит гиперемированной, что обусловлено расширением сосудов при параличе гладких мышц или патологии симпатической вазоконстрикторной реакции. Паралич или парез орбитальной мышцы глаза ведет к энофтальму. Симптоматика болезни развивается с противоположной стороны от зоны поражения.
Симптомы синдрома Горнера
Для патологии характерно одностороннее течение. Пациенты предъявляют жалобы на опущение верхнего века или небольшое поднятие нижнего. Визуально определяется анизокория, вызванная сужением одного из зрачков. На поражённой стороне лица отмечается нарушение потоотделения и гиперемия. Глаз выглядит посаженным вглубь глазницы, выраженность эндофтальма незначительная. Клиническую симптоматику усугубляет сужение глазной щели. Выделение слез резко затруднено, в редких случаях глаз кажется «мокрым». Из-за стойкого миоза ухудшается темновая адаптация, больные отмечают, что стали хуже видеть в сумерках, хотя острота зрения сохраняется. Развитие заболевания в детском возрасте часто приводит к тому, что со стороны поражения радужка имеет более светлый оттенок.
Осложнения
Нарушение иннервации является предрасполагающим фактором к развитию воспалительных заболеваний переднего сегмента глаза (конъюнктивит, кератит, блефарит). Из-за измененной топографии глазного яблока по отношению к слезной железе возникает её дисфункция, это потенцирует развитие ксерофтальмии. Западение глаза способствует проникновению инфекционных агентов в орбиту. В тяжелых случаях возможно формирование флегмоны или субпериостального абсцесса глазницы. У большинства больных развивается вторичная гемералопия, которая не поддается классическим методам лечения.
Диагностика
Постановка диагноза базируется на результатах физикального осмотра и специальных методов исследования. При осмотре выявляется миоз, гетерохромия и западение глазного яблока на пораженной стороне. Реакция зрачков на свет вялая или не определяется. Основные методы диагностики:
- Тест с оксамфетамином. Используется для установления причины миоза. Если третий нейрон не задействован, применение амфетамина ведёт к появлению стойкого мидриаза. В заключении указывают, на каком промежутке поврежден нервный путь.
- Биомикроскопия глаза. Отмечается инъекция сосудов конъюнктивы. Прозрачность оптических сред глаза не снижена, структура радужки неоднородна. Может наблюдаться неравномерное распределение пигмента.
- Тест на определение задержки расширения зрачка. При болезни Горнера птоз сочетается с суженным зрачковым отверстием. При поражении глазодвигательного нерва в результате исследования выявляется сочетание опущения века с мидриазом.
- КТ орбит. Исследование осуществляется для определения этиологии болезни. Компьютерная томография дает возможность визуализировать объемные образования глазницы и травматические повреждения органа зрения.
Дифференциальная диагностика проводится с анизокорией различного генеза и синдромом Пти. При обнаружении анизокории пациенты подлежат дальнейшему обследованию, поскольку данный симптом также может наблюдаться при нарушении мозгового кровообращения, аномалиях развития глаза. Болезнь Пти часто называют обратным окулосимпатическим синдромом. При этой патологии определяется мидриаз, экзофтальм, расширение складок век, офтальмогипертензия, не свойственные классическому окулосимпатическому синдрому.
Лечение синдрома Горнера
Заболевание тяжело поддается лечению. Доказана определенная эффективность применения нейростимуляции. Благодаря низкоамплитудным электрическим импульсам происходит стимуляция пораженных мышц, это способствует улучшению трофики и полному либо частичному восстановлению утраченных функций. Если болезнь возникла на фоне гормонального дисбаланса, показана заместительная терапия гормональными средствами. При низкой эффективности метода рекомендуется оперативное устранение косметического дефекта. Применение методик пластической хирургии позволяет провести коррекцию птоза и энофтальма. Изучается возможность применения кинезиотрапии в лечении заболевания. Суть методики сводится выполнению массажа для стимуляции пораженных зон.
Прогноз и профилактика
Исход синдрома Горнера может быть неблагоприятным в прогностическом плане при невозможности устранить причину повреждения нервных волокон. Если этиологическим фактором является гормональная дисфункция, назначение заместительной терапии позволяет купировать все проявления болезни. Специфические превентивные меры не разработаны. Неспецифическая профилактика сводится к своевременной диагностике и лечению заболеваний ЛОР-органов и щитовидной железы, коррекции гормонального фона. Если клиническая картина болезни связана с объемными образованиями глазницы, пациенты должны состоять на диспансерном учете у офтальмолога. Рекомендована КТ орбит в динамике.
Источник
