Синдром иценко кушинга лечение гипертензии

При синдроме и болезни Иценко-Кушинга основа патологических изменений – избыточный синтез в организме глюкокортикоидов. Эти гормоны коры надпочечников ведут к артериальной гипертензии и развитию метаболического синдрома, в частности, ожирения. Вопросы патогенеза гипертонии при этом заболевании изучены мало.
О заболевании и его связи с высоким артериальным давлением
 Наиболее частая причина хронического гиперкортицизма — опухоль гипофиза
Наиболее частая причина хронического гиперкортицизма — опухоль гипофиза
Синдром Кушинга, или хронический гиперкортицизм, — тяжелое эндокринное заболевание вследствие длительного влияния избытка глюкокортикоидов. Это вторичное состояние, его причинами являются:
- опухоль гипофиза, секретирующая излишек адренокортикотропного гормона (АКТГ), или гипофизарно-зависимая форма синдрома, или болезнь Иценко-Кушинга (70% случаев);
- кортизол-секретирующая опухоль надпочечников, или надпочечниково-зависимая форма (15-20% случаев);
- опухоли, расположенные вне гипофиза, но также секретирующие АКТГ, или эктопический синдром Кушинга (10-15% случаев).
Постоянное использование глюкокортикоидов (преднизолона и других) в качестве лекарств также может вызвать проявления этого заболевания.
При синдроме Иценко-Кушинга общая смертность увеличивается в 2-5 раз по сравнению со здоровыми людьми, в основном за счет сердечно-сосудистых осложнений. Они связаны с артериальной гипертензией, отложением жира на внутренних органах (висцеральным ожирением), нарушением толерантности к глюкозе (повышением уровня сахара в крови) и нарушением липидного профиля, что укладывается в рамки метаболического синдрома.
Однако гипертония, связанная с синдромом Иценко-Кушинга, имеет ряд особенностей, развивается рано и может сохраняться в течение нескольких лет после клинической и гормональной ремиссии основного заболевания. Это связано с нарушением регуляции оси «гипоталамус – гипофиз – надпочечники», гормоны которых взаимно регулируют содержание каждого из них в крови.
Распространенность гипертонии при синдроме Иценко-Кушинга
При этом заболевании повышенное давление возникает у 75-80% взрослых пациентов и 50-80% детей. При длительном приеме глюкокортикоидов гипертония возникает у 20% больных.
Особенность этой гипертонии – отсутствие связи с полом больного и тяжестью гиперкортицизма, то есть уровнем глюкокортикоидов в крови. При надпочечниковой форме синдрома имеется тенденция к более высокому уровню артериального давления (АД), чем при болезни Иценко-Кушинга.
Патогенез гипертензии при синдроме Иценко-Кушинга
Механизмы повышения давления при этом состоянии понятны лишь частично.
Ренин–ангиотензиновая система (РААС)
РААС – одно из основных звеньев регуляции АД. При синдроме Иценко-Кушинга повышается уровень ангиотензина – вещества, сильно сужающего сосуды. Если же его количество остается нормальным, то в тканях увеличивается количество чувствительных к нему рецепторов. Это подтверждается хорошим эффектом лекарств – ингибиторов ангиотензин-превращающего фермента (ИАПФ), разбивающих цепь патологических событий.
Учитывая повышенную чувствительность рецепторов ангиотензина, а также ремоделирование (изменение формы, структуры) сердца и сосудов под действием высокого давления, в лечении также эффективны блокаторы рецепторов ангиотензина (БРА).
Минералокортикоидная активность
Этот механизм также важен в формировании гипертензии при избытке глюкокортикоидов. Рецепторы к минералокортикоидам расположены преимущественно в почках и связывают кортикостероидные вещества – альдостерон и кортизол. При избытке кортизола в крови накапливается несвязанный рецепторами альдостерон.
Альдостерон влияет на функцию почек, в результате из организма выводится калий и задерживается натрий. Избыток натрия приводит к задержке воды в организме и повышению давления. Этот механизм срабатывает лишь у пациентов с очень высоким уровнем глюкокортикоидов в сочетании с низким уровнем калия в крови, и в таких случаях им может помочь лекарство спиронолактон.
Симпатическая нервная система
В отличие от гипертонической болезни, адреналин, норадреналин и подобные вещества не играют существенной роли в повышении давления при синдроме и болезни Иценко-Кушинга. Поэтому часто используемые для лечения гипертонии бета-блокаторы не могут быть препаратами первого выбора. Кроме того, они даже противопоказаны в тех случаях, когда синдром Иценко-Кушинга вызван опухолью надпочечника – феохромоцитомой.
Сосудистая регуляция
 У лиц с этой патологией стремительно развивается атеросклероз
У лиц с этой патологией стремительно развивается атеросклероз
Многие сосудосуживающие вещества способствуют развитию АГ при синдроме Кушинга. Например, это эндотелин-1, который вызывает раннюю гипертензию и развитие атеросклероза у таких пациентов. У половины больных его уровень остается повышенным, даже когда количество глюкокортикоидов в крови удается нормализовать, что объясняется стойким повреждением сосудистой регуляции.
В эксперименте было показано, что повышенная чувствительность сосудов к различным веществам связана с глюкокортикоид-опосредованным нарушением функции клеточной мембраны и перехода сквозь нее ионов натрия и кальция. Это привело к тому, что лекарственные препараты из группы антагонистов кальция были рекомендованы для лечения гипертонии при синдроме Иценко-Кушинга.
В эксперименте также было продемонстрировано отрицательное влияние глюкокортикоидов на сосудорасширяющие факторы, прежде всего на оксид азота, простагландины, простациклины и калликреин-кининовую систему. Лечебное воздействие на эти механизмы пока мало изучено.
Метаболические факторы
При синдроме Иценко-Кушинга нарушается обмен веществ, прежде всего глюкозы и жиров (липидов). Одновременно активируется процесс распада белков – протеолиз. Под действием разнообразных факторов при синдроме Иценко-Кушинга:
- увеличивается образование глюкозы в печени;
- снижаются запасы энергии в виде гликогена там же;
- уменьшается усвоение сахара тканями;
- усиливается распад белков и липидов для дополнительного производства глюкозы;
- увеличивается синтез инсулина, но гормон становится неэффективным; в дальнейшем избыток глюкокортикоидов приводит к уменьшению синтеза инсулина и к развитию сахарного диабета.
Ткани не могут усвоить глюкозу для получения энергии. В ответ организм наращивает ее образование, но она не попадает в клетки, а остается циркулировать в крови. Возникает метаболический синдром.
Доказано, что существует прямая связь между висцеральным ожирением (что внешне проявляется увеличением окружности талии у мужчин более 108 см и у женщин – более 100 см), инсулинорезистентностью (увеличением уровня сахара в крови с одновременным энергетическим голоданием клеток) и развитием раннего атеросклероза сосудов и сердца.
Эта тенденция сохраняется даже после гормональной коррекции, приводя к образованию атеросклеротических бляшек в сосудах, развитию ИБС и сердечной недостаточности.
Сосудистые изменения
Избыток глюкокортикоидов приводит к повышению давления, а гипертония уже становится причиной ремоделирования (перестройки) сосудистой стенки. При синдроме и болезни Иценко-Кушинга увеличивается толщина и уменьшается просвет артерий малого размера. При этом заболевании активируется сосудистый эндотелиальный фактор роста, а повышенный уровень инсулина и глюкозы повреждает внутренние клетки сосудов. Все это приводит к стойкому нарушению микроциркуляции и питания тканей, что, в свою очередь, ведет к усилению гипертонии, формируя замкнутый круг.
Апноэ сна
Это одно из самых частых осложнений артериальной гипертензии, плохо поддающейся лечению. Оно возникает у трети больных с синдромом или болезнью Иценко-Кушинга.
Доказано, что CPAP-терапия эффективно снижает АД и риск осложнений у тех пациентов с гипертензией, у которых нет ночного снижения АД («нон-дипперы» по данным суточного мониторирования АД). Это важно учитывать в комплексном, грамотном лечении таких пациентов.
Клинические особенности артериальной гипертензии при синдроме (болезни) Иценко-Кушинга и характерные сердечно-сосудистые осложнения
Доказана практически линейная взаимосвязь между артериальной гипертензией и сердечно–сосудистыми, почечными и неврологическими патологическими явлениями. Дополнительными факторами риска осложнений становятся метаболический синдром и избыток глюкокортикоидов в крови.
Гипертония при различных подтипах синдрома Кушинга
Распространенность артериальной гипертензии одинакова среди различных форм синдрома, однако при разных формах есть особенности течения патологии.
При патологии надпочечников АД обычно выше, чем при опухоли гипофиза. В этом же случае ночное снижение уровня АД становится недостаточным. Это ведет к увеличению риска инфаркта, инсульта и других осложнений.
Недавно была описана редкая семейная форма болезни, связанная с генетической мутацией. Основа гипертонии в этих случаях – повышенный уровень альдостерона.
Совершенно иной является гипертония, связанная с экзогенным приемом глюкокортикоидов, которая поражает около 20% пациентов, получающих длительное лечение кортикостероидами. В этих случаях клиническая картина определяется дозой, путем введения, длительностью и типом используемого препарата.
Повреждение сердца
У пациентов с синдромом (болезнью) Иценко-Кушинга риск сердечной недостаточности повышается в 6 раз, а инфаркта миокарда – в 2,1 раза. Это связано с развитием гипертрофии (увеличения мышечной массы) левого желудочка и его ремоделированием, то есть нарушением структуры, ведущим к нарушению сократимости сердца.
Подобные изменения связаны не столько с действием повышенного АД, сколько с развитием фиброза миокарда. В сердечной мышце напрямую под действием глюкокортикоидов сократительные волокна повреждаются и замещаются соединительной тканью.
Важно, что у таких пациентов может удлиняться интервал QT на ЭКГ. За этим нужно следить, так как многие лекарства противопоказаны при таком удлинении.
Изменения сосудов
При синдроме или болезни Иценко-Кушинга атеросклеротические бляшки в крупных артериях (например, сонной) образуются значительно быстрее. Риск инсульта у них выше в 4,5 раза. Но успешное лечение помогает снизить эту опасность.
В стенках мелких и средних сосудов при этом заболевании формируется хроническое воспаление, ведущее к развитию распространенного атеросклероза.
Изменения сосудов почек приводят к потере белка с мочой, задержке кальция и образованию камней в почечных лоханках.
Лечение синдрома Кушинга и артериальной гипертензии
 На этапе подготовки к операции проводят медикаментозное лечение
На этапе подготовки к операции проводят медикаментозное лечение
При болезни Кушинга основной метод избавления от гипертонии – хирургическое удаление опухоли гипофиза. Однако все большее применение находит и медикаментозная терапия:
- при подготовке к операции;
- при рецидиве патологии;
- для подавления выработки АКТГ опухолью гипофиза;
- антистероидные средства.
Даже при нормальном уровне глюкокортикоидов артериальное давление нормализуется не всегда. В сочетании с метаболическим синдромом это – основной фактор риска инфаркта и инсульта у больных с синдромом Кушинга, особенно у мужчин.
Эффекты хирургического лечения:
- Транссфеноидальная (через полость носа) резекция опухоли гипофиза при болезни Кушинга обеспечивает длительное излечение в 70% случаев. Однако через 5 лет у 40% пациентов гипертония возвращается.
- При неоперабельном или неясном источнике синдрома Кушинга показано удаление надпочечников с обеих сторон. Это приводит к нормализации давления у 64% больных. Если же прооперирован ребенок с длительностью заболевания менее 3 лет, то гипертензия у него в дальнейшем не рецидивирует, и риск сердечных осложнений не увеличивается.
Медикаментозное лечение гипертонии при синдроме Кушинга:
- препараты, модулирующие высвобождение АКТГ (аналоги соматостатина, агонисты допамина);
- ингибиторы образования глюкокортикоидов (кетоконазол и другие);
- блокаторы глюкокортикоидных рецепторов (мифепристон).
Контроль уровня давления при многолетнем избытке глюкокортикоидов очень сложен и не всегда бывает успешным. Его нужно начинать сразу после выявления гипертензии, не дожидаясь хирургического лечения. В виде монотерапии, а при ее неэффективности – в виде комбинаций используются:
- диуретики (преимущественно спиронолактон);
- бета-блокаторы (только при неэффективности других средств);
- антагонисты кальция;
- ИАПФ;
- блокаторы ангиотензиновых рецепторов.
На различных стадиях клинических исследований находятся новые препараты для лечения гипертонии при синдроме Кушинга. Это донаторы оксида азота, антагонисты вазопрессина, нейтральные ингибиторы нейропептидазы, ингибиторы альдостерон-синтаз и другие.
Таким образом, наиболее оптимальный подход к лечению артериальной гипертензии и связанных с ней сердечно-сосудистых осложнений у пациентов с синдромом Кушинга начинается с ИАПФ или БРА, при необходимости в сочетании с антагонистами кальция и/или антагонистами минералокортикоидных рецепторов (спиронолактон), в зависимости от тяжести гипокалиемии. Применение тиазидных диуретиков, альфа-адреноблокаторов и отчасти бета-блокаторов следует ограничивать, используя их лишь в отдельных случаях после соответствующего подбора дозы и с учетом возможных противопоказаний, связанных с избытком глюкокортикоидов.
Пациентам с синдромом или болезнью Иценко-Кушинга рекомендуется изменение образа жизни, особенно диета при метаболическом синдроме. Физические упражнения и полный контроль нормального веса у таких больных затруднены из-за распространенных болей в костях и мышцах, которые возникают при этом заболевании.
Врач-хирург Болгов М. Ю. рассказывает о болезни и синдроме Иценко-Кушинга:
Источник
Синдром Иценко-Кушинга – патологический симптомокомплекс, возникающий вследствие гиперкортицизма, т. е. повышенного выделения корой надпочечников гормона кортизола либо длительного лечения глюкокортикоидами. Следует отличать синдром Иценко-Кушинга от болезни Иценко-Кушинга, под которой понимают вторичный гиперкортицизм, развивающийся при патологии гипоталамо-гипофизарной системы. Диагностика синдрома Иценко–Кушинга включает исследование уровня кортизола и гипофизарных гормонов, дексаметазоновую пробу, МРТ, КТ и сцинтиграфию надпочечников. Лечение синдрома Иценко–Кушинга зависит от его причины и может заключатся в отмене глюкокортикоидной терапии, назначении ингибиторов стероидогенеза, оперативном удалении опухоли надпочечников.
Общие сведения
Синдром Иценко-Кушинга – патологический симптомокомплекс, возникающий вследствие гиперкортицизма, т. е. повышенного выделения корой надпочечников гормона кортизола либо длительного лечения глюкокортикоидами. Глюкокортикоидные гормоны участвуют в регуляции всех видов обмена веществ и многих физиологических функций. Работу надпочечников регулирует гипофиз путем секреции АКТГ – адренокортикотропного гормона, активизирующего синтез кортизола и кортикостерона. Деятельностью гипофиза управляют гормоны гипоталамуса – статины и либерины.
Такая многоступенчатая регуляция необходима для обеспечения слаженности функций организма и обменных процессов. Нарушение одного из звеньев этой цепи может вызвать гиперсекрецию глюкокортикоидных гормонов корой надпочечников и привести к развитию синдрома Иценко-Кушинга. У женщин синдром Иценко-Кушинга встречается в 10 раз чаще, чем у мужчин, развиваясь, преимущественно, в возрасте 25-40 лет.
Различают синдром и болезнь Иценко-Кушинга: последняя клинически проявляется той же симптоматикой, но в ее основе лежит первичное поражение гипоталамо-гипофизарной системы, а гиперфункция коры надпочечников развивается вторично. У пациентов, страдающих алкоголизмом или тяжелыми депрессивными расстройствами, иногда развивается псевдо-синдром Иценко-Кушинга.
Синдром Иценко-Кушинга (гиперкортицизм)
Причины и механизм развития синдрома Иценко-Кушинга
Синдром Иценко-Кушинга – широкое понятие, включающее комплекс различных состояний, характеризующихся гиперкортицизмом. Согласно современным исследования в области эндокринологии более 80% случаев развития синдрома Иценко-Кушинга связано с повышенной секрецией АКТГ микроаденомой гипофиза (болезнь Иценко-Кушинга). Микроаденома гипофиза представляет небольшую (не более 2 см), чаще доброкачественную, железистую опухоль, продуцирующую адренокортикотропный гормон.
У 14-18% пациентов причиной синдрома Иценко-Кушинга является первичное поражение коры надпочечников в результате гиперпластических опухолевых образований коры надпочечников – аденомы, аденоматоза, аденокарциномы.
1-2% заболевания вызывается АКТГ-эктопированным или кортиколиберин-эктопированным синдромом – опухолью, секретирующей кортикотропный гормон (кортикотропиномой). АКТГ-эктопированный синдром может вызываться опухолями различных органов: легких, яичек, яичников, тимуса, околощитовидных, щитовидной, поджелудочной, предстательной железы. Частота развития лекарственного синдром Иценко-Кушинга зависит от правильности применения глюкокортикоидов в лечении пациентов с системными заболеваниями.
Гиперсекреция кортизола при синдроме Иценко-Кушинга вызывает катаболический эффект – распад белковых структур костей, мышц (в том числе и сердечной), кожи, внутренних органов и т. д., со временем приводя к дистрофии и атрофии тканей. Усиление глюкогенеза и всасывания в кишечнике глюкозы вызывает развитие стероидной формы диабета. Нарушения жирового обмена при синдроме Иценко-Кушинга характеризуется избыточным отложением жира на одних участках тела и атрофией на других ввиду их разной чувствительности к глюкокортикоидам. Влияние избыточного уровня кортизола на почки проявляется электролитными расстройствами – гипокалиемией и гипернатриемией и, как следствие, повышением артериального давления и усугублением дистрофических процессов в мышечной ткани.
В наибольшей степени от гиперкортицизма страдает сердечная мышца, что проявляется в развитии кардиомиопатии, сердечной недостаточности и аритмий. Кортизол оказывает угнетающее действие на иммунитет, вызывая у пациентов с синдромом Иценко-Кушинга склонность к инфекциям. Течение синдрома Иценко-Кушинга может быть легкой, средней и тяжелой формы; прогрессирующим (с развитием всего симптомокомплекса за 6-12 месяцев) или постепенным (с нарастанием в течение 2-10 лет).
Симптомы синдрома Иценко-Кушинга
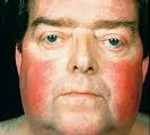
Наиболее характерным признаком синдрома Иценко-Кушинга служит ожирение, выявляемое у пациентов более чем в 90% случаев. Перераспределение жира носит неравномерный характер, по кушингоидному типу. Жировые отложения наблюдаются на лице, шее, груди, животе, спине при относительно худых конечностях («колосс на глиняных ногах»). Лицо становится лунообразным, красно-багрового цвета с цианотичным оттенком («матронизм»). Отложение жира в области VII шейного позвонка создает, так называемый, «климактерический» или «бизоний» горб. При синдроме Иценко-Кушинга ожирение отличает истонченная, почти прозрачная кожа на тыльных сторонах ладоней.
Со стороны мышечной системы наблюдается атрофия мышц, снижение тонуса и силы мускулатуры, что проявляется мышечной слабостью (миопатией). Типичными признаками, сопровождающими синдром Иценко-Кушинга, являются «скошенные ягодицы» (уменьшение объема бедренных и ягодичных мышц), «лягушачий живот» (гипотрофия мышц живота), грыжи белой линии живота.
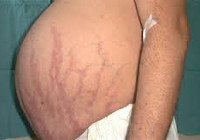
Кожа у пациентов с синдромом Иценко-Кушинга имеет характерный «мраморный» оттенок с хорошо заметным сосудистым рисунком, склонна к шелушению, сухости, перемежается с участками потливости. На коже плечевого пояса, молочных желез, живота, ягодиц и бедер образуются полосы растяжения кожи – стрии багровой или цианотичной окраски, длиной от нескольких миллиметров до 8 см и шириной до 2 см. Наблюдаются кожные высыпания (акне), подкожные кровоизлияния, сосудистые звездочки, гиперпигментация отдельных участков кожи.
При гиперкортицизме нередко развивается истончение и повреждение костной ткани – остеопороз, ведущий к сильным болезненным ощущениям, деформации и переломам костей, кифосколиозу и сколиозу, более выраженных в поясничном и грудном отделах позвоночника. За счет компрессии позвонков пациенты становятся сутулыми и меньше ростом. У детей с синдромом Иценко-Кушинга наблюдается отставание в росте, вызванное замедлением развития эпифизарных хрящей.
Нарушения со стороны сердечной мышцы проявляются в развитии кардиомиопатии, сопровождающейся аритмиями (фибрилляцией предсердий, экстрасистолией), артериальной гипертензией и симптомами сердечной недостаточности. Эти грозные осложнения способны привести к гибели пациентов. При синдроме Иценко-Кушинга страдает нервная система, что выражается в ее нестабильной работе: заторможенности, депрессиях, эйфории, стероидных психозах, суицидальных попытках.
В 10-20% случаев в ходе заболевания развивается стероидный сахарный диабет, не связанный с поражениями поджелудочной железы. Протекает такой диабет довольно легко, с длительным нормальным уровнем инсулина в крови, быстро компенсируется индивидуальной диетой и сахароснижающими препаратами. Иногда развиваются поли- и никтурия, периферические отеки.
Гиперандрогения у женщин, сопровождающая синдром Иценко-Кушинга, вызывает развитие вирилизации, гирсутизма, гипертрихоза, нарушений менструального цикла, аменореи, бесплодия. У пациентов-мужчин наблюдаются признаки феминизации, атрофия яичек, снижение потенции и либидо, гинекомастия.
Осложнения синдрома Иценко-Кушинга
Хроническое, прогрессирующее течение синдрома Иценко-Кушинга с нарастающей симптоматикой может приводить к гибели пациентов в результате осложнений, несовместимых с жизнью: декомпенсации сердечной деятельности, инсультов, сепсиса, тяжелого пиелонефрита, хронической почечной недостаточности, остеопороза с множественными переломами позвоночника и ребер.
Неотложным состоянием при синдроме Иценко-Кушинга является адреналовый (надпочечниковый) криз, проявляющийся нарушением сознания, артериальной гипотензией, рвотой, болями в животе, гипогликемией, гипонатриемией, гиперкалиемией и метаболическим ацидозом.
В результате снижения резистентности к инфекциям у пациентов с синдромом Иценко-Кушинга нередко развиваются фурункулез, флегмоны, нагноительные и грибковые заболевания кожи. Развитие мочекаменной болезни связано с остеопорозом костей и выделением с мочой избытка кальция и фосфатов, приводящих к образованию оксалатных и фосфатных камней в почках. Беременность у женщин с гиперкортицизмом часто заканчивается выкидышем или осложненными родами.
Диагностика синдрома Иценко-Кушинга
При подозрении у пациента синдрома Иценко-Кушинга на основании амнестических и физикальных данных и исключении экзогенного источника поступления глюкокортикоидов (в т. ч. ингаляционного и внутрисуставного), в первую очередь выясняется причина гиперкортицизма. Для этого используется скрининговые тесты:
- определение экскреции кортизола в суточной моче: повышение кортизола в 3–4 раза и более свидетельствует о достоверности диагноза синдрома или болезни Иценко–Кушинга.
- малую дексаметазоновую пробу: в норме прием дексаметазона снижает уровень кортизола более чем в половину, а при синдроме Иценко-Кушинга снижения не происходит.
Дифференциальную диагностику между болезнью и синдромом Иценко-Кушинга позволяет провести большая дексаметазоновая проба. При болезни Иценко-Кушинга прием дексаметазона приводит к снижению концентрации кортизола более чем в 2 раза от исходного; при синдроме снижения кортизола не происходит.
В моче повышено содержание 11-ОКС (11-оксикетостероидов) и снижено 17-КС. В крови гипокалиемия, увеличение количества гемоглобина, эритроцитов и холестерина. Для определения источника гиперкортицизма (двусторонняя гиперплазия надпочечников, аденома гипофиза, кортикостерома) проводится МРТ или КТ надпочечников и гипофиза, сцинтиграфия надпочечников. С целью диагностики осложнений синдрома Иценко-Кушинга (остеопороза, компрессионных переломов позвонков, перелома ребер и т. д.) проводится рентгенография и КТ позвоночника, грудной клетки. Биохимическое исследование показателей крови диагностирует электролитные нарушения, стероидный сахарный диабет и др.
Лечение синдрома Иценко-Кушинга
При ятрогенной (лекарственной) природе синдрома Иценко-Кушинга необходима постепенная отмена глюкокортикоидов и замена их на другие иммунодепрессанты. При эндогенной природе гиперкортицизма назначаются препараты, подавляющие стероидогенез (аминоглютетимид, митотан).
При наличии опухолевого поражения надпочечников, гипофиза, легких проводится хирургическое удаление новообразований, а при невозможности – одно- или двусторонняя адреналэктомия (удаление надпочечника) или лучевая терапия гипоталамо-гипофизарной области. Лучевую терапию часто проводят в комбинации с хирургическим или медикаментозным лечением для усиления и закрепления эффекта.
Симптоматическое лечение при синдроме Иценко-Кушинга включает применение гипотензивных, мочегонных, сахароснижающих препаратов, сердечных гликозидов, биостимуляторов и иммуномодуляторов, антидепрессантов или седативных средств, витаминотерапию, лекарственную терапию остеопороза. Проводится компенсация белкового, минерального и углеводного обмена. Послеоперационное лечение пациентов с хронической надпочечниковой недостаточностью, перенесших адреналэктомию, состоит в постоянной заместительной гормональной терапии.
Прогноз синдрома Иценко-Кушинга
При игнорировании лечения синдрома Иценко-Кушинга развиваются необратимые изменения, приводящие к летальному исходу у 40-50% пациентов. Если причиной синдрома явилась доброкачественная кортикостерома, прогноз удовлетворительный, хотя функции здорового надпочечника восстанавливаются только у 80% пациентов. При диагностике злокачественных кортикостером прогноз пятилетней выживаемости – 20-25% (в среднем 14 месяцев). При хронической надпочечниковой недостаточности показана пожизненная заместительная терапия минерало- и глюкокортикоидами.
В целом прогноз синдрома Иценко-Кушинга определяется своевременностью диагностики и лечения, причинами, наличием и степенью выраженности осложнений, возможностью и эффективностью оперативного вмешательства. Пациенты с синдромом Иценко-Кушинга находятся на динамическом наблюдении у эндокринолога, им не рекомендуются тяжелые физические нагрузки, ночные смены на производстве.
Источник
