Синдром иценко кушинга после родов

Диагностика послеродовой болезни Иценко — Кушинга. Механизмы развития послеродового ожиренияПри гинекологическом исследовании у 1/3 больных обнаруживают гиперпигментацию наружных половых органов и кожи внутренней поверхности бедер, скудный рост волос на лобке. Матка обычного размера, иногда увеличена по сравнению с нормой, реже уменьшена. В развитии заболевания можно различать определенную последовательность. Так, вначале отмечаются прогрессирующее ожирение, головные боли, гипертензия, дисфункциональные маточные кровотечения, относительная гиперэстрогения. При эндокринологическом обследовании находят нерезко выраженную гиперфункцию коры надпочечников. В дальнейшем возникают стойкая гипофункция яичников, аменорея, нормализация функции надпочечников и АД, снижение функции щитовидной железы, исчезают трофические нарушения кожи. Большое значение в диагностике и раскрытии патогенеза заболевания имеют, кроме клинических данных, специальные методы исследования. На ЭЭГ у большинства женщин (около 80%) с тяжелой формой заболевания обнаруживаются нарушения биоэлектрической активности головного мозга (дезорганизация ритмов а, р, 0 и изредка гиперсинхронизированная активность). Эти изменения свидетельствуют о нарушении функции гипоталамуса, диэнцефальной области и коры головного мозга, повышении влияния активизирующей восходящей системы ствола головного мозга и гипоталамуса. У больных с легкой формой заболевания ЭЭГ нормальная. При рентгенографии черепа выявляется (в 22% случаев) остеосклероз костей, у некоторых больных обнаруживаются признаки внутричерепной гипертензии («пальцевые вдавления»); остеопороза костей не установлено. Экскреция общих гонадо-тропинов находится на верхней границе нормы.
При определении функции щитовидной железы по клиническим (внешний вид больной, величина и консистенция железы, пульс, температура, потоотделение) и лабораторным (основной обмен, накопительная функция щитовидной железы, определяемая радиоактивным методом с 131I, уровень холестерина крови, определение всех этапов йодного обмена) данным выявляется тенденция к ее повышению, как при стертой форме болезни Иценко — Кушинга. При изучении углеводного обмена с помощью гликемических кривых сахарная кривая у большинства больных имеет нерезко выраженный гликемический характер; однако через 3 ч после нагрузки глюкозой сахарная кривая возвращается к исходным показателям и не имеет диабетического характера. Экскреция 17-КС и дегидроэпиандростерона в пределах нормы. Среднестатистический показатель экскреции 17-ОКС в динамике несколько повышен (5,68±0,75 мг/сут), однако это повышение непостоянно. Экскреция свободных (биологически активных) оксикортикостероидов находится в пределах нормы (0,54±0,035 мг/сут) и лишь у некоторых больных она повышается (от 1,5 до 4,6 мг/сут). При изучении функции яичников у подавляющего большинства больных выявляется отсутствие овуляции. При цитологическом исследовании влагалищных мазков (по данным карио-пикнотического индекса и признака «зрачка») можно сделать заключение об отсутствии стойкой гипоэстрогении или об относительной гиперэстрогснии; об этом также свидетельствуют частое обнаружение несколько увеличенной матки и гиперплазии эндометрия, диспластическая или в стадии пролиферации слизистая оболочка. При определении прегнаидиола выявляется низкая экскреция (1,81 мг/сут). Анамнестические и катамнестические данные, симптоматика заболевания (ожирение, лунообразное лицо, жажда, полиурия, трофические нарушения кожи) и лабораторные данные позволяют заключить, что заболевание патогенетически обусловлено поражением гипоталамо-гипофизарной системы с вторичным вовлечением в процесс периферических эндокринных желез. Необходимо отметить, что имеется кардинальное различие в патогенезе послеродового гипопитуитаризма и послеродового ожирения: при гипопитуитаризме гипоталамо-гипофизарпая система угнетена, тогда как при послеродовом ожирении она напряжена, возбуждена (это особенно важно при выборе лечебных мероприятий). – Также рекомендуем “Дифференциация послеродового ожирения, болезни Иценко-Кушинга” Оглавление темы “Синдром Шихана. Послеродовое ожирение”:
|
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синдром Кушинга: причины появления, симптомы, диагностика и способы лечения.
Синдром Иценко-Кушинга – это сочетание клинических симптомов, вызванных хроническим повышением уровня кортизола или родственных ему кортикостероидов в крови. Болезнь Иценко-Кушинга – это синдром Кушинга, причиной которого служит избыточная гипофизарная продукция адренокортикотропного гормона (АКТГ), как правило, обусловленная небольшой доброкачественной опухолью гипофиза – аденомой. Иногда АКТГ производится опухолью, которая не связана с гипофизом, она может находиться где угодно, чаще – в легких и грудной клетке. Порой злокачественные опухоли хорошо маскируются под железы и начинают вырабатывать гормоны альдостерон и кортизол, что, в свою очередь, приводит к повышению их концентраций в человеческом организме. При этом собственные железы понемногу начинают атрофироваться – таким образом организм старается бороться с избытком гормонов.

Синдром Иценко-Кушинга также возникает из-за перепроизводства кортизола надпочечниками или употребления больших доз глюкокортикоидных препаратов таких как преднизолон или дексаметазон при лечении ряда болезней (астмы, ревматоидного артрита и некоторых других аутоиммунных патологических состояний). Заболевание может возникнуть в любом возрасте, но чаще всего в 20-40 лет, оно может быть врожденным или приобретенным. Женщины поражаются в 10 раз чаще, чем мужчины.
У пациентов, страдающих алкоголизмом или тяжелыми депрессивными расстройствами, а также во время беременности, иногда наблюдается небольшое повышение уровня гормонов надпочечников и развивается псевдо-синдром Иценко-Кушинга.
Классификация заболевания. Кодирование по МКБ-10
Синдром Иценко-Кушинга (E24):
E24.0. Болезнь Иценко-Кушинга гипофизарного происхождения (гиперсекреция АКТГ гипофизом, гиперадренокортицизм гипофизарного происхождения);
E24.1. Синдром Нельсона;
E24.3. Эктопический АКТГ-синдром;
E24.4. Кушингоидный синдром, вызванный алкоголем;
E24.8. Другие состояния, характеризующиеся кушингоидным синдромом;
E24.9. Синдром Иценко-Кушинга неуточненный.
Симптомы синдрома Иценко-Кушинга
У большинства больных с различными формами гиперкортицизма: АКТГ-зависимыми (болезнь Иценко-Кушинга, аденома гипофиза, АКТГ эктопический синдром) и АКТГ-независимыми формами (аденома коры надпочечника и/или двусторонняя микро-, макроузелковая гиперплазия) клинические проявления заболевания постоянны и зависят от скорости секреции кортизола надпочечниками.
К классическим признакам синдрома Иценко-Кушинга у взрослых относятся «лунообразное» лицо багрово-красного цвета, часто возникают многочисленные угревидные высыпания, центральное ожирение с одновременной потерей жировой ткани на бедрах, ягодицах и руках, истончение кожи и ломкость капилляров, приводящие к легкому и часто спонтанному образованию синяков. За счет неправильного и неравномерного жироотложения происходит необратимая деформация позвоночника, больные сутулятся, происходит нарушение осанки (кифоз, сколиоз). На бедрах, предплечьях, животе можно увидеть растяжки ярко-красного или даже фиолетового цвета, надключичные жировые подушечки и периферические отеки. Часто происходит разрушение костной ткани, отмечается склонность к переломам. У женщин по причине избытка половых гормонов возникают признаки излишнего оволосения по мужскому типу, появляются существенные перебои менструального цикла. У детей самым ранним признаком служит избыточная масса тела при задержке роста.
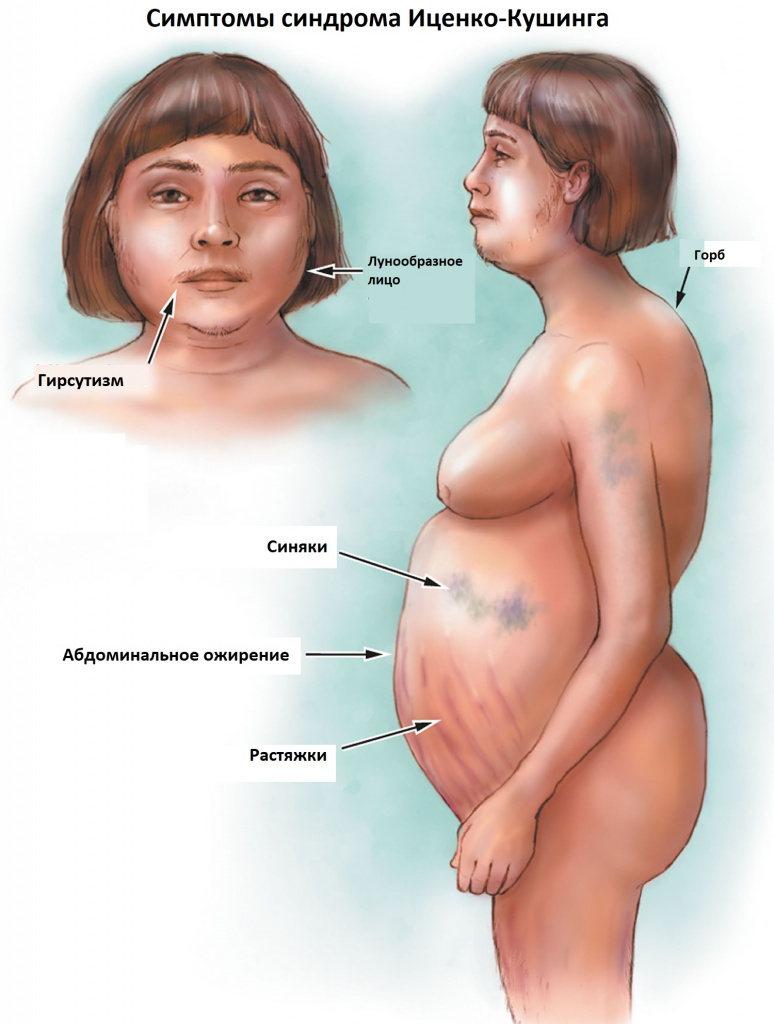
За счет повышенного уровня кортизола могут возникать гипертония, аритмия, поражение сердца и сосудов, высокий уровень глюкозы в крови, снижение зрения, приступы агрессивности, депрессия, нарушения терморегуляции (именно такие больные очень часто потеют, а также могут мерзнуть в жаркую погоду).
Диагностика синдрома Иценко-Кушинга
Ярко выраженный синдром Иценко-Кушинга не представляет особых диагностических трудностей. Достаточно лишь оценить внешний облик человека и провести с ним беседу. Но заболевание с умеренными проявлениями может вызвать у врача ряд проблем. Всегда следует исключать предварительный прием глюкокортикостероидов пациентом (экзогенный синдром Кушинга). Диагноз ставится клинически, а подтверждается данными лабораторных и визуализирующих методов исследований для установления стадии болезни и выяснения первопричины патологии.
Подтверждение избытка кортизола выполняется строго по показаниям врача одним из четырех методов:
- оценка количества кортизола – определение свободного кортизола мочи в двукратных суточных пробах;
Свободный кортизол (суточная моча) (Free cortisol, urine)
Скрининговый тест, применяющийся в диагностике синдрома Кушинга.
Синдром Кушинга обусловлен длительным воздействием больших относительно нормы количеств кортизола или близких к нему кортикостероидов.
Термин обозначает клиническую картину независимо от причины избытка гормона: лунообразное…
940 руб
Кортизол (Гидрокортизон, Cortisol)
Синонимы: Кортизол, Гидрокортизон. Cortisol, Hydrocortisone. Compound F.
Краткая характеристика определяемого вещества Кортизол
Стероидный гормон коры надпочечников; наиболее активный из глюкокортикоидных гормонов.
Регулятор углеводного, белкового и жирового обмена. Кортизол в…
645 руб
Кортизол, слюна (Cortisol, Saliva)
Кортизол – основной глюкокортикоидный гормон коры надпочечников, который участвует в гормональной регуляции функций организма в стрессовых ситуациях. Выделение его надпочечниками контролируется посредством классической петли отрицательной обратной связи с участием кортикотропин-рилизинг факт…
570 руб
В связи с высокой вариабельностью физиологической секреции кортизола и ограничениями всех существующих тестов рекомендуется использовать минимум два теста первой линии для подтверждения или исключения диагноза. При выборе диагностических тестов первой линии важно учитывать возможность их проведения в амбулаторных условиях, их диагностическую информативность, простоту выполнения для пациента и противопоказания.
Для выяснения причины синдрома Кушинга определяют уровень адренокортикотропного гормона (АКТГ):
- Если уровень АКТГ и провокационные тесты указывают на гипофизарную причину гиперкортицизма, применяют методы визуализации гипофиза. Самые точные результаты дает МРТ с контрастным усилением, но некоторые микроаденомы визуализируются и с помощью КТ.
- При негипофизарном происхождении заболевания используют КТ с высоким разрешением для исследования грудной клетки, области поджелудочной железы и надпочечников.
Необходима также сдача лабораторных анализов:
общего анализа мочи
,
клинического анализа крови
, анализа на уровень сахара в крови, биохимического анализа крови.
Глюкоза (в крови) (Glucose)
Синонимы: глюкоза в крови, анализ глюкозы в крови натощак, анализ сахара в крови. Fasting blood glucose, FBG, fasting plasma glucose, blood glucose, blood sugar, fasting blood sugar, FBS.
Краткая характеристика определяемого вещества Глюкоза
Основной экзо- и эндогенный субстрат энергетиче…
280 руб
К каким врачам обращаться
При наличии симптомов синдрома Кушинга и для уточнения диагноза пациент направляется на консультацию и лечение к
врачу-эндокринологу
. Часто возникает необходимость в получении консультаций других специалистов (по показаниям):
- окулиста,
- кардиолога,
- уролога,
- гинеколога,
- невролога.
Лечение синдрома Иценко-Кушинга
Основная задача медикаментозной терапии – устранить механизм избыточной выработки гормонов надпочечников, нормализовать уровень кортизола в организме и купировать неприятные симптомы заболевания. Лечение пациентов, причина заболевания которых кроется в приеме гормональных препаратов, состоит в замене кортикотропных средств на другие препараты. При наличии новообразования лечение направлено на уменьшение объема опухоли и/или стабилизацию ее роста.
Трудной задачей в лечении синдрома является коррекция расстройств со стороны жизненно важных органов и систем. В ряде случаев проводится симптоматическое лечение нарушений белкового и углеводного обмена, нормализация уровня артериального давления, лечение сердечной недостаточности, генерализированного остеопороза. При необходимости могут назначаться антидепрессанты или транквилизаторы.
Так как в большинстве случаев синдром Кушинга развивается вследствие опухолевых новообразований, часто проводят хирургическое лечение, направленное на удаление опухоли. Всем пациентам с впервые установленным диагнозом «болезнь Иценко-Кушинга» должно быть рекомендовано нейрохирургическое лечение – эндоскопическая трансназальная аденомэктомия. Медикаментозное лечение болезни Иценко-Кушинга может быть только временным или служить методом подготовки к операции.
При наличии у пациента кортикостеромы производится удаление надпочечника (адреналэктомия). В последнее время стало возможным проведение хирургических операций на надпочечниках с применением мини-инвазивных доступов и технологий. Адреналэктомия позволяет остановить выработку слишком большого количества кортизола. В зависимости от гормональной активности специалисты принимают решение об одностороннем или двустороннем иссечении надпочечников. Однако это также означает, что необходима пожизненная заместительная гормональная терапия для восполнения функции удаленных надпочечников.
Если хирургическое лечение синдрома Иценко-Кушинга оказалось малоэффективным, а проведение повторной операции невозможно или не имеет смысла, то пациенту может быть показано проведение лучевой терапии. В последнее время с этой целью используется методика «Кибер-нож», которая обладает высокой точностью облучения новообразования и низкой токсичностью для организма, является безболезненной и бескровной.
Осложнения
При отсутствии лечения синдром Кушинга вызывает серьезные осложнения, угрожающие жизни человека: сердечная или легочная недостаточность, почечная гипертония, уменьшение минеральной плотности костей и остеопороз, миопатия, расстройства нервной и иммунной систем и другие тяжелые состояния. Именно поэтому необходимо обращаться к врачу-эндокринологу при появлении самых ранних симптомов заболевания.
Метаболические изменения, вызываемые длительным повышением циркулирующего в крови кортизола, приводят к развитию стероидного сахарного диабета 2-го типа, артериальной гипертензии и дислипидемии.
После успешной операции требуется довольно продолжительное время, прежде чем восстановится нормальное функционирование гипофиза и надпочечников. Переход пациентов от слишком большого количества кортизола в крови к нормальному уровню часто воспринимается организмом как недостаток этого гормона, и в течение этого времени пациенту может быть необходима адаптация к периодически возникающим головным болям, болям в конечностях, усталости и подавленному состоянию. Не следует забывать, что синдром Кушинга, если не заниматься его лечением, со временем может стать причиной преждевременной смерти.
Профилактика синдрома Иценко-Кушинга
Для профилактики синдрома Кушинга важно не принимать гормональные препараты без назначения врача. В случае приема глюкокортикоидов более трех месяцев необходимо получить консультацию и пройти диагностическое обследование у врача-эндокринолога.
С целью контроля повторного роста опухоли проводятся регулярные контрольные МРТ-исследования головного мозга. Вторичная профилактика заключается в предотвращении осложнений и рецидивов заболевания.
Больным рекомендуется один раз в год обращаться к врачу-эндокринологу для коррекции поддерживающей терапии.
Источники:
- Дедов И.И. Клиническая нейроэндокринология. — М.: УП «Принт», 2011. С. 52.
- Марова Е.И., Арапова С.Д., Белая Ж.Е. и др. Болезнь Иценко-Кушинга: клиника, диагностика, лечение. М.: ГЭОТАР-Медиа, 2012. С. 64.
- Трошина Е.А. Диагностика, дифференциальная диагностика и лечение эндогенного гиперкортицизма / Е.А. Трошина [и др.] // Пробл. Эндокр. – 2010. №2. С. 53-63.
- Болезнь Иценко-Кушинга. Клинические рекомендации. Российская ассоциация эндокринологов/Ассоциация нейрохирургов России. Минздрав РФ. 2016.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Катаракта
Катаракта: причины появления, классификация, симптомы, диагностика и способы лечения.
Кольпит
Кольпит: причины появления, симптомы, диагностика и способы лечения.
Диcбактериоз
Диcбактериоз: причины появления, симптомы, диагностика и способы лечения.
Гирсутизм
Гирсутизм: причины появления, симптомы, диагностика и способы лечения.
Кандидоз
Кандидоз – инфекционное заболевание, вызываемое дрожжеподобными грибками рода Candida.
Источник

