Синдром эдвардса как выявить на узи в

Большинство женщин хорошо знают, что такое синдром Дауна. И во время беременности многие узнают, что очень редко, но встречается и другое хромосомное нарушение, называемое Синдром Эдвардса. И многие обеспокоены, как узнать насколько высок риск рождения ребенка с синдромом Эдвардса и как диагностируется такая патология при беременности?
Что такое Синдром Эдвардса?
Синдром Эдвардса — это генетическое заболевание, характеризующееся дублированием (трисомией) ХVIII хромосомы и проявляющееся целым рядом характерных пороков развития у плода во время беременности, часто приводящих к смерти ребенка или его инвалидизации. То есть у ребенка вместо 46 хромосом образуется 47, эта лишняя хромосома дает другое название болезни — трисомия 18. Синдром был назван в честь исследователя Джона Эдвардса, который впервые описал его в 1960 году.
Почему возникает синдром Эдвардса — причины патологии
Даже если родители здоровы, и в семейном анамнезе нет такой патологии, ребенок с 18 хромосомой может родиться у любой женщины.
Как известно, в каждой человеческой клетке находится 46 хромосом, а в женских и мужских половых клетках по 23 хромосомы, которые, соединяясь при оплодотворении яйцеклетки, также дают в сумме 46 хромосом. Если говорить о синдроме Эдвардса, причины его появления неизвестны.
В настоящее время известно только то, что в результате определенных генетических мутаций появляется лишняя 47–я хромосома (дополнительная хромосома в 18–й паре хромосом, которых таким образом становится не 2, а 3). 
В 95% всех случаев развития синдрома Эдвардса в клетках находится именно лишняя 18–я хромосома (трисомия), однако в 2% наблюдается только «удлинение» 18–й хромосомы (транслокация), когда общее число хромосом остается нормальным и равняется 46.
В 3% случаев синдрома Эдвардса имеет место «мозаичная трисомия», когда дополнительная 47–я хромосома обнаруживается в организме не во всех клетках, а лишь определенной его части. Клинически все 3 варианта синдрома Эдвардса протекают практически одинаково, однако первый вариант может отличаться более тяжелым течением заболевания.
Как часто встречается эта патология?
Дети с синдромом Эдвардса погибают на этапе внутриутробного развития приблизительно в 60% случаев. Несмотря на это, среди генетических заболеваний данный синдром у выживших младенцев является достаточно распространенным, по частоте встречаемости уступая только синдрому Дауна. Распространенность синдрома Эдвардса составляет 1 случай на 3 — 8 тысяч детей.
Считается, что у девочек данное заболевание встречается в 3 раза чаще, а риск синдрома Эдвардса значительно возрастает, если беременной женщине 30 и более лет.
Смертность при синдроме Эдвардса на первом году жизни составляет около 90%, причем средняя продолжительность жизни при тяжелом течении заболевания у мальчиков — 2–3 месяца, а девочек — 10 месяцев, а до взрослого состояния доживают лишь единицы. Чаще всего дети с синдромом Эдвардса умирают от удушья, пневмонии, сердечно–сосудистой недостаточности или кишечной непроходимости — осложнений, вызванных врожденными пороками развития.
Как проявляется синдром у ребенка?
Признаки синдрома Эдвардса можно разделить на несколько больших групп:
К первой группе относятся симптомы, характерные для внешнего вида ребенка:
- При рождении низкая масса тела (около 2 100 – 2200 граммов)
- Непропорционально маленькая голова
- Дефекты развития верхней или нижней челюстей (микрогнатия)
- Искажение формы лица и формирование неправильного прикуса
- «Волчья пасть» (расщелина твердого неба) или «заячья губа» (расщелина верхней губы)
- Пальцы кисти сжаты, в кулаке располагаются неровно
- Низкая посадка ушей
- Перепончатость или полное слияние пальцев нижних конечностей
- Врожденная косолапость
- «Стопа–качалка»
- Относительно малых размеров ротовая щель (микростомия)
Ко второй группе можно отнести признаки нарушения работы внутренних органов, моторики и нервно–психического развития:
- Наличие врожденных пороков сердца, например, открытого овального отверстия, дефекта межжелудочковой перегородки, открытого артериального протока и т.п.
- Развитие паховых или пупочных грыж.
- Органы пищеварения: гастроэозофагиальная рефлюксная болезнь, нарушение глотательного и сосательного рефлекса, атрезия пищевода или заднего прохода, меккелев дивертикул, нарушение расположения кишечника.
- Центральная нервная система: задержка нервно–психического развития, умственная отсталость, недоразвитость мозжечка, мозолистого тела, сглаживание или атрофия мозговых извилин.
- Мочеполовая система: крипторхизм, гипоспадия у мальчиков, гипертрофия клитора, недоразвитость яичников у девочек, независимо от пола — подковообразная или сегментированная почка, удвоение мочеточников.
- Косоглазие, сколиоз, атрофия мышц.
Как узнать патологию во время беременности — диагностика
Синдром Патау, Эдвардса и другие трисомии лучше всего выявить до рождения малыша. Как правило, пренатальная диагностика данного синдрома проводится в 2 этапа:
- На сроке в 11–13 недель (скрининг, в основе которого — проведение различных биохимических анализов у женщины).
- Определение кариотипа плода у беременных их группы риска.
В 11–13 недель в крови женщины определяется уровень некоторых белков крови: β–ХГЧ (β–субъединица хорионического гормона человека) и плазменного протеина А ассоциированного с беременностью. Затем с учетом этих данных, возраста беременной женщины рассчитывается риск рождения ребенка с синдромом Эдвардса, и формируется группа риска беременных.
Далее в группе риска на более позднем сроке берется материал у плода для постановки точного диагноза: в 8–12 недель это биопсия ворсин хориона, в 14–18 — амниоцентез (изучение околоплодных вод), спустя 20 недель — кордоцентез (внутриутробное взятие крови из пуповины плода с УЗИ–контролем). После этого в полученном материале определяют наличие или отсутствие дополнительной 18–й хромосомы с помощью КФ–ПЦР (количественной флуоресцентной полимеразной цепной реакции).
Если беременная не прошла генетическое скрининг–обследование, то на более поздних сроках предварительная диагностика синдрома Эдвардса осуществляется с помощью УЗИ. Прочие косвенные признаки, на основании которых можно заподозрить синдром Эдвардса на более поздних сроках:
- Наличие аномалий развития костей и мягких тканей головы («волчья пасть», микроцефалия, низкая посадка ушных раковин, «заячья губа» и т.п.).
- Обнаружение пороков со стороны сердечно–сосудистой , мочеполовой системы, а также опорно–двигательного аппарата.
Диагностические признаки синдрома у ребенка
После рождения ребенка опорными диагностическими признаками наличия синдрома Эдвардса являются следующие:
- Микроцефалия, малый вес при рождении

- Наличие «заячьей губы» или «волчьей пасти»
Признаки характерной дерматографической картины:
- неразвитая на пальцах дистальная сгибательная складка
- наличие в 1/3 случаев поперечной ладонной борозды
- дуги на подушечках пальцев рук
- изменение кожного рисунка ладони: дистальное расположение осевого трирадиуса и увеличение гребневого счета.
Далее диагноз также подтверждается с помощью определения кариотипа ребенка методом КФ–ПЦР.
Синдром Эдвардса на УЗИ — кисты сосудистых сплетений
На ранних сроках синдром Эдвардса на УЗИ заподозрить крайне трудно, однако в 12 недель беременности уже выявляют характерные для него симптомы косвенного характера:
- Признаки задержки развития плода
- Брадикардия (снижение у плода частоты сердечных сокращений)
- Омфалоцеле (наличие грыжи брюшной полости)
- Отсутствие визуализации косточек носа
- В пуповине одна, а не 2 артерии
Также на УЗИ могут быть обнаружены кисты сосудистых сплетений, представляющих собой полости с содержащейся в них жидкостью. Сами по себе они не несут угрозу для здоровья и исчезают к 26–недельному сроку беременности. Однако такие кисты очень часто сопровождают различные генетические заболевания, например, синдром Эдвардса (в данном случае кисты обнаруживаются у 1/3 детей, страдающих этой патологией), поэтому при обнаружении таких кист врач направит беременную женщину на обследование в генетическую консультацию.
Лечение
Так как дети с синдромом Эдвардса редко доживают до года, то сначала лечение направлено на коррекцию тех пороков развития, которые опасны для жизни:
- восстановление прохода пищи при атрезии кишечника или анального отверстия
- кормление через зонд в случае отсутствия глотательного и сосательного рефлексов
- антибактериальная и противовоспалительная терапия при воспалении легких
При относительно благоприятном течении заболевания происходит коррекция некоторых аномалий и пороков развития: хирургическое лечение «волчьей пасти», пороков сердца, паховой или пупочной грыжи, а также симптоматическое медикаментозное лечение (назначение слабительных при запорах, «пеногасителей» при метеоризме и т.п.). 
Дети с синдромом Эдвардса склонны к таким заболеваниям, как:
- средний отит
- рак почки (опухоль Вильмса)
- пневмония
- конъюнктивит
- легочная гипертензия
- апноэ
- повышенное артериальное давление
- фронтиты, синуситы
- инфекции мочеполовой системы
Поэтому лечение больных с синдромом Эдвардса включает своевременную диагностику и терапию данных заболеваний.
Прогноз для ребенка
В большинстве случаев прогноз неблагоприятный. Единицы детей с синдромом Эдвардса, которые доживают до взрослого возраста, имеют серьезные умственные отклонения и постоянно требуют постороннего ухода и контроля. Однако при соответствующих занятиях они способны реагировать на утешение, улыбаться, самостоятельно принимать пищу, а также взаимодействовать с воспитателями, приобретая различные умения и навыки.
Источник
Девочки я наверное успокоюсь только когда рожу… Извините если что не так… Мне интересно , синдром эдварса видно по узи ? Ведь там обычно по любому есть пороки развития … Просто не обоих скринингах низкий хгч, вот т покоя мне нет, узи сделала в 21 неделю ровно по нему все нормально . Кто по своему или чужому опыту может ответить ?
Источник
Синдром трисомии по 18 хромосоме (синдром Эдвардса) – наличие добавочной хромосомы 18 проявляется множественными пороками развития. Впервые был установлен в 1960 г. группой английских ученых (Edwards и соавт.) и назван по имени исследователя, описавшего синдром. Большинство случаев, как правило, спорадические, повторный риск—не более 1 %. Частота встречаемости синдрома Эдвардса, поданным разных авторов, составляет 1:3000-1:8000 (0,14:1000), чаще наблюдается у девочек.
Он занимает второе место среди всеххромосомных аберраций после синдрома Дауна у новорожденных. Синдром Эдвардса характеризуется крайне неблагоприятным перинатальным исходом, высокой летальностью. Известно, что более, чем в 60 % случаях беременность при трисомии 18 заканчивается антенатальной или интернатальной гибелью плода. Менее 10 % детей доживают до возраста, когда возможно оценить значение IQ. 30 % детей умирают на 1-м месяце жизни, 50%-на 2-м, менее 10% доживают до года. В связи с этим особенно актуальным является вопрос максимально ранней и точной антенатальной диагностики этой патологии.
Нами проанализировано 8 клинических наблюдений, в которых удалось у беременных женщин диагностировать синдром Эдвардса у плода. Пациентки были направлены в НЦ АГ и П РАМН в связи с выявлением по месту жительства при УЗИ многоводия (5 наблюдений) или подозрением на пороки развития плода: головного мозга, конечностей (3 наблюдения). Срок беременности на момент обращения составил 20-24 недели беременности (7 женщин) и 37-38 недель (1 женщина).
Из 8 женщин 3 были первобеременными, 2 – первородящими повторнобеременными, 3 – повторнородящими.
Средний возраст пациенток составил 30 лет (25-36 лет). Средний возраст их мужей – 34,5 года (29-47 лет).
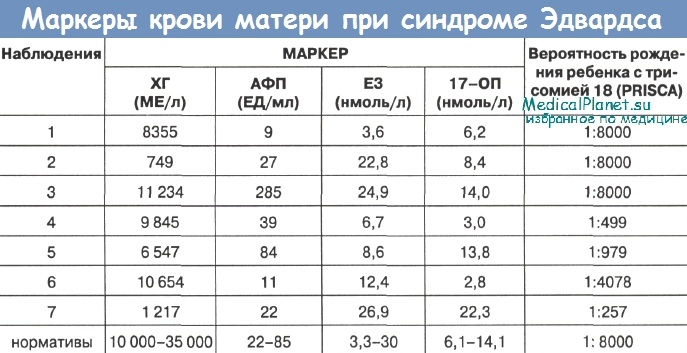
Всем женщинам в Центре помимо общеклинического обследования была произведена эхография, допплерометрия, исследование сывороточных маркеров крови матери: хорионического гонадотропина (ХГ), альфа-фетопротеина (АФП), эстрадиола(Е3), 17-оксипрогестерона(17-ОП) по общепринятым методикам.
Для оценки степени риска рождения детей с хромосомной патологией во всех наблюдениях использовали компьютерную программу PRISCA.
У одной пациентки в сроке беременности 23-24 недели с целью уточнения диагноза было произведено магнитно-резонансное томографическое исследование (МРТ) плода. Семи женщинам был произведен трансабдоминальный амниоцетез с последующим кордоцентезом в сроки беременности 20-23 недели. Процедуры выполняли по общепринятым методикам. В амниоточеских водах определяли уровень АФП, Е3,17-ОП; в крови – кариотип плода. Наличие трисомии по 18 хромосоме явилось основанием для прерывания беременности по медицинским показаниям, которое было произведено у 7 женщин при сроках беременности 24-26 недель с последующим патологоанатомическим исследованием абортуса и последа.
У одной пациентки, обратившейся в III триместре беременности, инвазивные процедуры не проводились. Цитогенетический анализ был выполнен по крови новорожденного. У всех супружеских пар после окончания беременности было произведено исследование кариотипа. Таким образом, частота встречаемости синдрома Эдвардса составила, по нашим данным, 1 случай беременности на 1250 родов (0,08%).
У наблюдавшихся женщин не было тяжелых экстрагенитальных и гинекологических заболеваний. Акушерский анамнез у 3-хженщин был отягощен самопроизвольными выкидышами и рождением ребенка с пороком сердца, у других 3-х женщин были здоровые дети.
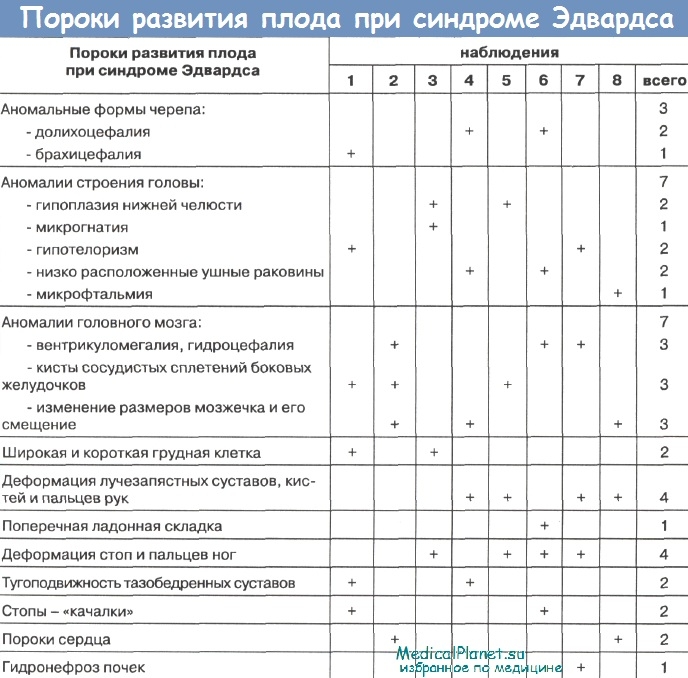
Ультразвуковое исследование, проводимое в динамике, выявило во всех случаях пороки развития плода, начиная с 19 недель беременности. В большинстве наблюдений у плода регистрировали аномалии строения черепа: долихоцефалия, низко расположенные ушные раковины, микрофтальмия (5 наблюдений); изменения в головном мозге: кисты сосудистых сплетений боковых желудочков, гидроцефалия (5 наблюдений); деформация конечностей: стоп и кистей (2 наблюдения). Задержка внутриутробного развития плода отмечена в 5 наблюдениях и сопровождалась у 3 женщин резким снижением фетоплацентарного кровотока, по данным допплерометрии. Аномальное количество вод отмечалось в 5 наблюдениях: многоводие – у 3 женщин; маловодие – у 2. Гипоплазия плаценты была в 3 наблюдениях.
Анализ данных исследования маркеров в сыворотке крови беременных при синдроме Эдвардса у плода выявил их изменения во всех случаях.
Как видно из таблицы, уровень ХГ оказался сниженным у 5 женщин. Значение этого показателя колебались от 749 -до 845 МЕ/л. Содержание АФП было повышено у 1 беременной и снижено у 2-х. Концентрация 17-ОП была высокой у одной пациентки и снижена в 2 раза у 2-х женщин. Е3 у всех женщин был в пределах нормативных значений. Каких-либо закономерностей сочетаний изменения этих параметров отмечено не было.
По данным компьютерной программы PRISCA, у 4 женщин вероятность рождения ребенка с трисомией была высока и составила 1:499; 1:979; 1:257 и 1:478 соответственно.
С помощью магнитно-резонансной томографии у одной женщины было установлено, что боковые желудочки головного мозга плода расширены, ассиметричны. В боковых желудочках отмечается наличие кист, вероятнее всего сосудистых сплетений, почти полностью выполняющих просвет желудочков, с четкими ровными контурами, неоднородной структуры, размерами 2,28×0,97×0,86 см слева и 2,16×0,74×0,76 см справа. Объем полушарий головного мозга (преимущественно теменных и затылочных долей) снижен. Мозжечок умеренно гипоплазиро-ван. Субарохноидальные конвекситальные пространства и цистерны головного мозга умеренно расширены.
В результате проведения инвазивной цитогенетической диагностики во всех случаях определен кариотип плода 47,ХУ+ 18 (3 наблюдений) или 47ХХ+18 (5 наблюдений), то есть трисомия 18 (синдром Эдвардса).
По данным паталогоанатомического исследования (7 наблюдений) и визуального осмотра (1 случай), практически у всех детей отмечены различные сочетания аномалий строения черепа, головного мозга, конечностей. Пороки сердца диагностированы в 3 случаях, в 2-х из них присутствовал дефект межжелудочковой перегородки. У одного плода он сочетался с гипоплазией аортального клапана и удвоением аорты. Гидронефроз обнаружен у 1 ребенка.
Следовательно, практически во всех случаях первоначально заподозрить наличие у плода какие-либо аномалии развития позволили данные ультразвукового исследования, выполненного при сроке 18-23 недели беременности. Анализируя представленные нами наблюдения, следует обратить внимание на количество окоплодных вод (маловодие или многоводие), размеры и строение плаценты (гипоплазия или гипертрофия), внутриутробную задержку развития плода. Поданным литературы, выявление при УЗИ сочетания задержки внутриутробного развития и аномального количества вод повышает вероятность хромосомной патологии до 82,4 %. УЗИ при этом отводится основное значение в формировании показаний для пренатальной диагностики.
В большинстве случаев при проведении эхографии выявились некоторые патогномомичные признаки синдрома Эдвардса: аномалии строения головы, туловища, конечностей. Однако необходимо отметить, что результаты УЗИ не являются строго специфичными в отношении синдрома Эдвардса, поскольку указанные нарушения могут присутствовать при наличии другой хромосомной патологии. Относительно значимости сывороточных маркеров в пренатальной диагностике синдрома Эдвардса можно утверждать отсутствие каких-либо характерных особенностей. Исключение составлял низкий уровень хорионического гонадотропина.
Определяющими факторами, способствующими пренатальной диагностике, можно считать использование УЗИ, компьютерного анализа PRISCA и инвазивных методов (амниоцентеза и кордоцентеза) с последующим определением кариотипа.
– Рекомендуем далее ознакомиться со статьей “Пренатальная диагностика наследственных болезней плода беременной в России”
Оглавление темы “Пренатальная диагностика наследственных и врожденных заболеваний”:
- Эстриол у беременной в норме и патологии
- 17-гидроксипрогестерон у беременной в норме и патологии
- Диагностика синдрома Эдвардса у плода беременной – методы обследования
- Пренатальная диагностика наследственных болезней плода беременной в России
- Диагностика врожденной гиперплазии коры надпочечников из-за недостаточности 21-гидроксилазы (ВГКН-21)
- Алгоритм пренатального мониторинга беременной для профилактики наследственных болезней
- Профилактика врожденных пороков развития у плода при ЭКО (экстракорпоральном оплодотворении)
- Редукция плодов при многоплодной беременности – показания, сроки
- Возможности определения отцовства у плода до родов – пренатальное определение отцовства
- Внутриутробная коррекция врожденных пороков развития плода
Источник

Узи у хорошего специалиста делали? у меня первая Б с пороками была, предположили, что возможно СЭ, в 23 недели на одном узи заподозрили, а на хорошем генетическом уже увидели всё
Да мы сделали у одной из лучших в городе . В 24 недели или 25 думаю сходить еще раз в диагностический центр на экспертное узи . Мой гинеколог говорит что хгч низок оттого что низкая плацентария , и говорит только о том,что нужна гормональная поддержка .
Есть узи-маркеры хромосомных аномалий. Один-два может ничего не означать, три и больше – это уже вряд ли совпадение.
Экспертное УЗИ вам в помощь.
И здоровья вам и вашей детке.
ну по идее все хорошо, хотя точно узнаете, когда родите или после инвазивных исследований. во вторую Б у меня тоже был низкий ХГЧ из-за того что плацента старела раньше времени.
По узи у нас все хорошо ,по всем узи ,маркеров никаких нет, просто интересно видно ли что то по узи ,или бывает что ничего не находят ?
Поосто в ту беременность когда подтвердился СД -маркеры были … Разнообразные … Сейчас мне сама узист говорит – нельзя быть такой зацикленной,если случилось один раз не значит что повторится … Но это же я….
УЗИ и скрининги крови – это вероятностные методы.
Бывает, что и не находят.
Близкая к 99% точность – у инвазивных методов или неинвазивного теста по крови.
100% точность – после рождения ребенка.
по теме не подскажу, просто пожелаю здоровья. но ! не надейтесь даже успокоиться после родов))))
Конечно видно по узи,при чем там как правило целый набор, т.е не один маркер, тогда начинают уже подозревать,а низкий хгч это связано с плацентой скорее всего у вас
в прошлую мою, неудачную, беременность ни на одном узи не увидели никаких отклонений. все было в нормах. и узи и кровь. я этих узи за 24 недели беременности переделала целую кучу. и у себя в городе и в Донецке, на экспертном узи. все соответствовало нормам. амниоцентез я делала по своей инициативе, из за возраста. первыми пришел результат плаценты – все прекрасно, а вот результат околоплодных вод меня просто убил и уничтожил все мои мечты о здоровом ребенке. 100 % синдром дауна.. Почему же на узи ни один врач ничего не заметил?
а низкий хгч – это насколько низкий?
а риски вам какие ставят?
В жизни бывает всё конечно…А вы не делали в эту беременность амниоцентез?Увеличение или снижение хгч само по себе ни о чём страшном не говорит,у меня с сыном был Хгч сильно повышен 4.2 Мом- как итог спит сладко подхрюкивая во сне,моя здоровая лялька))Чего и вам желаю от всей души!!!
Я с телефона и поэтому каждому ответить не получается почему то.. В эту беременность не делали прокол , я сразу решила будем ориентироваться по первому узи. На нем Твп было 1 мм, носик 3.1 мм. Узист сразу сказала все отлично . Хгч у нас в оба скрининга 0,33 , 0,34 Мом. Генетики ничего не говорят по этому поводу , а по выведенным рискам -риски низкие. В первом скрининге 1:6457 по эдварсу, по дауну вобще 1:10000 поставили , во втором по эдварсу 1:8754. Везде подписан низкий риск. Вмеервом скрининге Папп- 1,1мом .
и что генетики вам предлагают делать? у меня хгч, если я правильно помню был – 0.7, а папп -2. а нормы – от 0.5 и до 2.5.
Генетики с самого начала ,даже когда еще не сделала скрининг предлогали ИПД НО я отказалась . Не хочу . Тем более низкая плацентария . А у вас чем закончилось? Ну гинеколог говорит что низкий хгч какраз таки и связан с плацентой . И степень старения у меня в 17 недел уже 1 АЯ.
И узист и гинеколог говорит показательно узи . Только узи
у меня все очень плохо закончилось. пришлось прерывать беременность на сроке 24 недели.гистология потом подтвердила Синдром Дауна.После этого случая я перестала верить узи. ничего они там не видят.Только генетика, я теперь только им доверяю.У моего ребенка ни по крови, ни по узи не было ни одного маркера СД. Профессор из Донецка на экспертном узи сказала что уже давно такого идеального доплера не видела. Если бы не амниоцентез, я получила бы “сюрприз” после родов.
Сочувствую вам , но в ту беременость у меня тоже был СД но там были маркеры во всем …
на каком сроке вы прерывали? и как скоро получилось забеременеть? у меня до сих пор ничего не получается. прошел ровно год.
На сроке 24 нежели тоже. Забеременела через 5 месяцев с первого цикла как стали планировать . Вот сейчас 22 недели почти . У меня здесь был блог. Можете зайти на мою страничку увидете если он еще есть