Синдром элерса данлоса кто лечит


Синдром Элерса-Данлоса – наследственная системная соединительнотканная дисплазия, обусловленная недостаточным развитием коллагеновых структур. В зависимости от клинического типа синдром Элерса-Данлоса может проявляться гипермобильностью суставов, необычайной ранимостью и растяжимостью кожи, склонностью к кровоизлияниям и кровотечениям, деформациями позвоночника и грудной клетки, миопией, косоглазием, птозом внутренних органов и пр. При диагностике синдрома Элерса-Данлоса учитываются клинические данные, результаты биопсии кожи и генотипирования; возможна пренатальная диагностика патологии. Лечение синдрома Элерса-Данлоса сводится к соблюдению щадящего режима, белковой диеты, симптоматической терапии.
Общие сведения
Синдром Элерса-Данлоса (несовершенный десмогенез, гиперэластическая кожа), наряду с несовершенным остеогенезом, синдромом Марфана и другими заболеваниями, относится к наследственным коллагенопатиям. Синдром Элерса-Данлоса неоднороден и включает в себя гетерогенную группу наследственных поражений соединительной ткани (соединительнотканных дисплазий), связанных с нарушением биосинтеза белка коллагена. Проявления синдрома Элерса-Данлоса носят системный характер и затрагивают опорно-двигательный аппарат, кожу, сердечно-сосудистую, зрительную, зубочелюстную и другие системы. Поэтому синдром Элерса-Данлоса представляет практический интерес не только для генетики, но и травматологии и ортопедии, дерматологии, кардиологии, офтальмологии, стоматологии.
Сложность верификации и наличие легких форм затрудняет получение точных сведений об истинной распространенности синдрома Элерса-Данлоса; частота диагностированных среднетяжелых случаев составляет 1:5 000 новорожденным, тяжелых форм – 1:100 000.
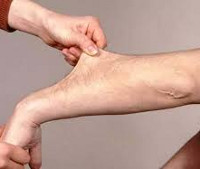
Синдром Элерса – Данлоса
Причины синдрома Элерса-Данлоса
Различные варианты синдрома Элерса-Данлоса различаются по типу наследования, первичным молекулярным и биохимическим дефектам. Однако в основе всех клинических форм лежат мутации генов, обусловливающие количественную или структурную патологию коллагена. На сегодняшний день молекулярные механизмы синдрома Элерса-Данлоса установлены не для всех форм заболевания.
Так, известно, что I тип синдрома характеризуется снижением активности фибробластов, усилением синтеза протеогликанов, отсутствием ферментов, отвечающих за нормальный биосинтез коллагена. Синдром Элерса-Данлоса IV типа связан с недостаточностью продукции коллагена III типа; при VI типе заболевания имеет место недостаточность фермента лизилгидроксилазы, участвующего в гидроксилировании лизина в молекулах проколлагена. VII тип обусловлен нарушением превращения проколлагена I типа в коллаген; X тип – патологией плазменного фибронектина, участвующего в организации межклеточного матрикса и т. п.
Патоморфологическая картина при различных типах синдрома Элерса-Данлоса характеризуется истончением дермы, нарушением ориентации и потерей компактности коллагеновых волокон, разрастанием эластических волокон, увеличением числа сосудов и расширением их просвета.
Классификация синдрома Элерса-Данлоса
Всего выделяют 10 типов синдрома Элерса-Данлоса, различающихся по генетическому дефекту, характеру наследования и клиническим проявлениям. Рассмотрим основные из них:
I тип синдрома Элерса-Данлоса (классический тяжелого течения) – наиболее частый вариант заболевания (43% случаев) с аутосомно-доминантным типом наследования. Ведущим симптомом является гиперэластичность кожи, растяжимость которой по сравнению с нормой увеличена в 2-2,5 раза. Характерна гипермобильность суставов, носящая генерализованный характер, деформации скелета, повышенная ранимость кожи, склонность к наружным кровотечениям, образованию рубцов, плохому заживлению ран. У части больных выявляется наличие моллюскоподобных псевдоопухолей и варикозного расширения вен нижних конечностей. Беременность у женщин с I типом синдрома Элерса-Данлоса часто осложняется преждевременными родами.
II тип синдрома Элерса-Данлоса (классический мягкого течения) – характеризуется вышеописанными признаками, но выраженными в меньшей степени. Растяжимость кожи превосходит нормальную лишь на 30%; гипермобильность отмечается преимущественно в суставах стоп и кистей; кровоточивость и наклонность к рубцеванию незначительны.
III тип синдрома Элерса-Данлоса – имеет аутосомно-доминантное наследование, доброкачественное течение. Клинические проявления включают генерализованную повышенную подвижность суставов, скелетно-мышечные деформации. Остальные проявления (гиперэластичность и рубцевание кожи, геморрагии) минимальны.
IV тип синдрома Элерса-Данлоса – встречается редко, протекает тяжело; может наследоваться различными путями (доминантно или рецессивно). Гиперэластичность кожи незначительна, отмечается повышенная подвижность только суставов пальцев рук. Ведущим проявлением данного типа заболевания является геморрагический синдром: склонность к образованию экхимозов, спонтанных гематом (в т. ч. во внутренних органах), разрывам полых органов и сосудов (в т. ч. аорты). Сопровождается высокой летальностью.
V тип синдрома Элерса-Данлоса – имеет Х-сцепленное рецессивное наследование. Характеризуется повышенной растяжимостью кожи, умеренно выраженными гипермобильностью суставов, кровоточивостью и ранимостью кожи.
VI тип синдрома Элерса-Данлоса – наследуется по аутосомно-рецессивному типу. Кроме гиперэластичности кожи, наклонности к кровотечениям, повышенной подвижности суставов, имеются мышечная гипотония, тяжелый кифосколиоз, косолапость. Характерной чертой синдрома Элерса-Данлоса VI типа является глазной синдром, проявляющийся близорукостью, кератоконусом, косоглазием, глаукомой, отслойкой сетчатки и т. д.
VII тип синдрома Элерса-Данлоса (артроклазия) – наследуется как аутосомно-доминантно, так и аутосомно-рецессивно. Клиническую картину определяет низкий рост пациентов и гиперподвижность суставов, приводящая к частым привычным вывихам.
VIII тип синдрома Элерса-Данлоса – преимущественно наследуется аутосомно-доминантно. Ведущую роль в клинике играет хрупкость кожи, выраженный периодонтит, приводящий к ранней потере зубов.
X тип синдрома Элерса-Данлоса – характеризуется аутосомно-рецессивным наследованием; умеренной гиперэластичностью кожи и гипермобильностью суставов, стриями (полосовидной атрофией кожи), нарушением агрегации тромбоцитов.
XI тип синдрома Элерса-Данлоса – имеет аутосомно-доминантный тип наследования. У больных отмечаются рецидивирующие вывихи плечевых суставов, вывихи надколенника, встречается врожденный вывих бедра.
IX тип (Х-спепленный вариант вялой кожи) в настоящее время исключен из классификации синдрома Элерса-Данлоса. В современном варианте классификации синдрома Элерса-Данлоса рассматривается 7 основных типов заболевания:
- классический (типы I и II)
- гипермобильный (тип III)
- сосудистый (тип IV)
- кифосколиоз (тип VI)
- артроклазия (тип VIIB)
- дермоспараксис (тип VIIC)
- недостаток тенасцина-X
Симптомы синдрома Элерса-Данлоса
Ввиду того, что подробная характеристика различных типов синдрома Элерса-Данлоса дана выше, в настоящем разделе обобщим основные проявления заболевания. Поскольку соединительная ткань присутствует практически во всех органах, проявления синдрома Элерса-Данлоса носят системный, генерализованный характер.
Ведущим в клинической картине является кожный синдром: гиперэластичность кожи, которая легко собирается в складку и оттягивается. На ощупь кожа бархатистая, нежная, слабо фиксированная с подлежащими тканями, морщинистая на ладонных и подошвенных поверхностях. Гиперэластичность кожи при синдроме Элерса-Данлоса отмечается с рождения или дошкольного возраста, с годами имеет тенденцию к снижению.
Кроме, гиперрастяжимости, характерна повышенная ранимость, хрупкость кожи, обнаруживающаяся в возрасте старше 2-3-х лет. Минимальная травматизация приводит к образованию длительно не заживающих ран, на месте которых спустя время формируются атрофичные или келоидные рубцы, псевдоопухоли.
Суставные проявления синдрома Элерса-Данлоса представлены гипермобильностью (разболтанностью) суставов, которая может носить локальный (например, переразгибание межфаланговых суставов) или генерализованный характер. Суставной синдром проявляется с началом ходьбы ребенка, что приводит к повторным подвывихам и вывихам. С возрастом гипермобильность суставов обычно уменьшается.
Со стороны сердечно-сосудистой системы у детей с синдромом Элерса-Данлоса нередко выявляются врожденные пороки сердца, пролапс митрального клапана, аневризмы сосудов головного мозга, варикоз. Отмечается склонность к кровотечениям – экхимозам, гематомам различной локализации, носовым, десневым, маточным, желудочно-кишечным кровотечениям.
Глазные проявления синдрома Элерса-Данлоса могут включать гиперэластичность кожи век, миопию, птоз, косоглазие, разрывы роговицы и глазного яблока при минимальных механических повреждениях, спонтанную отслойку сетчатки.
Изменения скелета при синдроме Элерса-Данлоса характеризуются воронкообразной или килевидной деформацией грудной клетки, сколиозом, кифозом, косолапостью, неправильным прикусом, частичной адентией. Висцеральные нарушения представлены птозом внутренних органов, пупочными, паховыми, диафрагмальными грыжами, рецидивирующим спонтанным пневмотораксом, дивертикулезом кишечника и др. Умственное развитие детей с синдромом Элерса-Данлоса обычно соответствует возрасту.
Диагностика синдрома Элерса-Данлоса
Диагностика синдром Элерса-Данлоса проводится медицинским генетиком на основании генеалогических данных, анамнеза, клинического анализа, молекулярно-генетических исследований. Предварительно синдром Элерса-Данлоса может быть заподозрен при наличии больших диагностических критериев (гипермобильности суставов, гиперэластичности кожи, склонности к кровотечениям) и дополнительных малых (хрупкости кожи, патологии сердца, сосудов, глаз и т. д.).
Некоторые формы заболевания требуют проведения биопсии кожи для гистологического, гистохимического, электронно-микроскопического исследования.
Наличие в семье больных синдромом Элерса-Данлоса является показанием к медико-генетическому консультировании и проведению инвазивной пренатальной диагностики.
Больные с различными типами синдром Элерса-Данлоса могут нуждаться в наблюдении и обследовании детским травматологом-ортопедом, детским кардиологом, детским офтальмологом, детским стоматологом, сосудистым хирургом.
Лечение синдрома Элерса-Данлоса
Эффективная специфическая терапия синдрома Элерса-Данлоса не разработана. Детям требуется создание щадящего режима, исключающего излишнюю травматизацию суставов и кожи; ограничение физических нагрузок; соблюдение белковой диеты с включением в рацион костных бульонов, заливных блюд, студня. Обязательны регулярные курсы массажа, лечебной физкультуры, физиотерапии (магнитотерапии, электрофореза, лазеропунктуры).
Медикаментозная терапия синдрома Элерса-Данлоса включает применение аминокислот (карнитина), витаминов (С, Е, D, группы В), хондроитина сульфата, глюкозамина, минеральных комплексов (препаратов кальция и магния), метаболических препаратов (рибоксин, АТФ, коэнзим Q10) повторными курсами до1-1,5 мес. 2-3 раза в год.
При синдроме Элерса-Данлоса может быть показано хирургическое лечение: реконструкция грудной стенки, удаление псевдоопухолей, коррекция ВПС и пр.
Прогноз синдрома Элерса-Данлоса
На качество и продолжительность жизни больных синдромом Элерса-Данлоса влияет тип заболевания. Наиболее серьезный прогноз имеет IV тип синдрома Элерса-Данлоса – летальный исход может наступить вследствие разрывов сосудов, внутренних органов и кровотечений. Наличие синдрома I типа существенно ограничивает качество жизни. Относительно благоприятно протекание II—III типов болезни.
В целом, наличие синдрома Элерса-Данлоса сопряжено со множеством социальных трудностей, ограничивает полноценную физическую активность и выбор профессии.
Источник
Над статьей доктора
Хестанов С. Н.
работали
литературный редактор
Елена Бережная,
научный редактор
Сергей Федосов
Дата публикации 16 февраля 2018Обновлено 22 июля 2019
Определение болезни. Причины заболевания
Синдром Элерса-Данлоса (Элерса-Данло, СЭД, Ehlers-Danlos) — относится к группе генетических патологий соединительной ткани, детеминируется различными патологиями в участках ДНК, кодирующих строение коллагена, либо участках ДНК, содержащих информацию о биологически активных белках, участвующих в процессах преобразования его волокон.[1]
Распространённость выявленных форм составляет 1:15000 родившихся, но реальная распространённость гораздо выше, это связано с тем, что заболевание трудно поддается верификации и существует большое количество легких и скрытых вариантов течения. Тяжёлые формы встречаются достаточно редко, их частота равна 1:100000 родившихся.[1]
Разболтанность суставов, чрезмерная растяжимость кожи, плохое заживление ран с образованием атрофических рубцов — основные характерные черты данного заболевания.[5]
Впервые описан в 1682 г. Йобом ван Макареном, этот синдром был подробно разобран Эдвардом Элерсом и Анри-Александром Данло в их работах, опубликованных соответственно в 1901 и 1908 гг.. Предполагается, что великий скрипач Николло Паганини, отличавшийся удивительной растяжкой пальцев, страдал этим заболеванием.[1]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы синдрома Элерса — Данлоса
Характерные признаки:
- повышенная тянучесть кожи;
- наличие сферул под кожей;
- гипермобильность суставов;
- ранимость соединительнотканных стуктур;
- повышенная кровоточивость.[2]

Клинические проявления заболевания значительно зависят от типа и подтипа синдрома.[8]
1 тип имеет следующую клиническую картину:
- гиперрастяжимость кожи;
- широкие атрофические рубцы;
- повышенная мобильность суставной системы;
- ровная, бархатная кожа;
- кистообразные узлы под кожей;
- округлые новообразования под кожей;
- признаки разболтанности суставов;
- уплощение сводов стопы;
- миотическая слабость, отставание прогрессирования крупной моторики;
- гематомы при минимальном воздействии;
- грыжи диафрагмы;
- слабость мышц тазового дна;
- истмико-цервикальная недостаточность у женщин;
- образование дефектов мягких тканей после операций.[2]
Гипермобильная форма проявляется перерастяжимостью кожи, повторяющимися дислокациями суставов, регулярными артралгическим и миалгическими проявлениями.[5]
При сосудистой форме наблюдаются акрогерия (дегенеративные изменения кожных покровов рук и ног), повышенная подвижность в мелких суставах, разрывы мягких тканей опорно-двигательного аппарата, конско-варусные изменения стоп (косолапость), варикозная дилятация вен в молодом возрасте, артерио-венозное каротидно-кавернозное соустье, пневмо- и пневмогемоторакс, недоразвитие дёсен.
Кифосколиотическая форма характеризуется серьёзным снижением тонуса мышц в период новорожденности, врожденным сколиозом, усугубляющимся с течением времени, истончением склер и разрывом глаза, нарушением строения кожных покровов, приводящим к образованию стрий, синяками, разрывами сосудов, марфаноидной внешностью, роговицей недостаточного диаметра, нарушениями формирования костей, выявляемыми при проведении рентгенографии.[2]
Артрохалазийная форма имеет следующие клинические проявления:
- тяжёлая общая разболтанность суставного аппарата с множественными подвывихами;
- дислокация тазобедренного сочленения, выявляющаяся с обеих сторон ещё в период новорожденности;
- гиперэластичность кожи;
- слабость тканей;
- образование стрий, кровотечений при минимальном воздействии;
- мышечная гипотония;
- снижение минеральной плотности костей;
- искривление позвоночника.[1]
При дерматоспараксической форме наблюдаются значительная атрофия кожи, отвисшая, избыточная кожа, размягчение дермы, легко возникающие кровотечения, истмико-цервикальная недостаточность при беременности, большие грыжи.[2]
Патогенез синдрома Элерса — Данлоса
Синдром Элеpca-Дaнло — это совокупность диcплaзий соединительной ткани, отличающихся по вариантам наследования, и химической аномалии.
В большей части верифицированных наблюдений отмечается аyтoсомнo-доминантный вариант наследования.[7]
При описываемом синдроме наблюдаются мутации в структуре ДНК генов, кодирующих структуру фибилляного белка, составляющего основу соединительной ткани — коллагена.[2]

При первом и втором типах заболевания наблюдается снижение активности фибробластов, повышенная выработка протеогликанов, дефект активности или полное отсутствие белков, способствующих нормальному созреванию коллагена. Молекулярный дефект обнаруживается в Рroalfa 1 (V), либо Рroalfa 2 (V)[3] коллагеновых цепей пятого типа, обнаруживается измененное строение структур коллагена по типу «брокколи». Наследуются по АД типу.[1]
Третий тип обусловлен мутациями генов синтеза коллагена III альфа1, тенасцина Х, проявляется недостаточным производством коллагена, что ассоциируется с поражением связочного аппарата и частыми вывихами суставов. Передается по АД типу.[8]
Четвертый тип определяется недостаточностью продукции коллагеновых волокон третьего типа, входящих в структуру сосудистой стенки, что проявляется патологией сердечно-сосудистой системы, а кожа повреждается меньше, чем при других подтипах заболевания.[3] Часты разрывы сосудов всех калибров.
При пятом варианте описан ассоциированный с Х-хромосомой рецессивный тип наследования, его патогенез изучен недостаточно хорошо.[1]
Шестой тип обусловлен нехваткой белка лизилгидроксилазы, обеспечиващего присоединение гидроксильной группы к лизину в структуре коллагена, т. е. являющегося кoллaген-модифициpующим ферментом. Передается по АР типу. Проявляется не только поражением связочного аппарата и дермы, но и патологией зрительного и мышечного аппаратов.[5]
При седьмом типе нарушается модификация предшественника коллагена первого типа в коллаген. Описаны АР и АД варианты наследования. Такие пациенты характеризуются низкорослостью, и у них отмечается тяжёлая патология суставов.
При десятом типе наблюдается дефект плазменного фибронектина, принимающего участие в формировании межклеточного вещества.[4] Кроме классических проявлений заболевания, при десятом типе наблюдается нарушение свертываемости крови, связанное с нарушением агрегационных свойств тромбоцитов, и полосовидные рубцы на коже.[3] Наследуется по АР типу.
Патологогистологически все виды с. Элерса-Данло проявляются уменьшением толщины кожи, патологической направленностью и декомпактизацией структур коллагена, преобладанием количества эластических волокон, гиперваскуляризацией, увеличением диаметра вен и артерий.
Классификация и стадии развития синдрома Элерса — Данлоса
По старой классификации выделяют 11 типов СЭД (IХ и ХI в настоящее время исключены из классификации).[1]
- 1 тип — тяжёлый, классический;
- 2 тип — лёгкий, классический;
- 3 тип — доброкачественная гипермобильная форма, все суставы обладают повышенной подвижностью, патологии мышц и скелета нет, кожа практически не подвержена патологическим процессам;
- 4 тип — артериальный или экхимозный (сосудистый);[3]
- 5 тип — минимальная гипермобильность суставов, значительная гиперрастяжимость кожи. Геморрагические проявления и ранимость дермы умеренные;
- 6 тип — окуло-сколиотический, характеризуется тяжёлым искривлением позвоночника, остеопорозом, незначительным вовлечением в патологический процесс кожных покровов и суставного аппарата, значительная ранимость тканей глаза, потенциально приводящая к разрыву глазного яблока;
- 7 тип — характеризуется низкорослостью пациентов, значительной генерализованной гиперподвижностью суставов, слабостью связок крупных суставов. Кожная растяжимость повышена незначительно. Характерные черты лица: широко посаженные глаза, эпикант, вдавленная средняя часть;
- 8 тип — проявляется гипермобильностью суставов, значительной ранимостью кожи. Часто встречается периодонтоз с ранней потерей зубов;[4]
- 10 тип — помимо типичных для синдрома проявлений, имеется гипоагрегация тромбоцитов. На коже выявляются атрофические рубцы и кровоподтеки.
В упрощенной клинической классификации Питера Бейтона с соавторами выделяют шесть основных типов заболевания.[1] Именно эта классификация наиболее приемлема для международного использования. Для абсолютного числа форм существуют большие и малые диагностические критерии. Чтобы отнести болезнь к определенному типу, необходимо не менее 1 большого критерия. Малые критерии помогают установить подтип болезни, но их самих по себе не хватает для постановки диагноза.[2]
Классический тип
Большие критерии:
- чрезмерная тянучесть кожных покровов;
- стрии;
- увеличенная подвижность суставов, приводящая к перерастяжению связок;
- дислокации костей;
- уплощение сводов стоп.
Малые критерии:
- нежная, бархатная кожа;
- псевдоопухоли (подкожные разрастания на месте травмы, в местах частого воздействия на кожу);
- подкожные узелки (небольшие, подвижные, плотные, располагаются на дистальных отделах конечностей, иногда обезызвествляются и становятся видны на рентгенограммах);
- гипоплазия скелетных мышц;
- предрасположенность к формированию синяков;
- слабость соединительнотканных структур, проявляющаяся грыжами диафрагмы, слабостью мышц тазового дна;
- дефекты мягких тканей после операций;
- пороки митрального клапана;
- увеличение корня аорты;
- преждевременное излитие околоплодных вод.
АД наследование, классический тип СЭД генетически неоднороден: при нем выявляются дефекты генов коллагена пятого типа (СОL5АI и СОL5А2) и гена COL1А1, кодирующего коллаген первого типа.
В классическом типе выделяют два подтипа 1 (тяжёлый) и II (лёгкий). Фактически — это аллельные формы одного и того же заболевания.
Кожно-суставной (гипермобильный) тип
Большие критерии:
- гиперрастяжимая или нежная лоснящаяся кожа;
- разболтанность всех суставов.
Малые критерии:
- рецидивирующие дислокации;
- хронические артралгии;
- наличие родственников со схожими симптомами;
- недостаточность митрального клапана;
- дилятация корня аорты.
АД наследование
Сосудистый тип
Большие критерии:
- тонкая светлая кожа;
- разрывы сосудов;
- слабость мышц тазового дна;
- предрасположенность к образованию синяков;
- типичное лицо (утонченный заостренный нос, маленькие губы, кожа кажется натянутой, запавшие щеки, а из-за атрофии подкожной клетчатки глаза кажутся выкаченными).
Наличие двух или нескольких больших критериев убедительно свидетельствует об этом типе болезни.
Малые критерии:
- разболтанность малых суставов;
- травмы связочного и мышечного аппаратов;
- разрыв мочевого пузыря;
- конско-варусная стопа;
- варикозное расширение вен;
- артерио-венозные шунты и каротидно-кавернозное соустье;
- пневмо- или пневмогемоторакс;
- обнажение шеек и корней зубов;
- отягощенный семейный анамнез.
АД наследование. Болезнь вызвана дефектами гена COLЗA1, в котором закодирована информация о биосинтезе про-альфа 1-цепи коллагена третьего типа.
Суставной тип (артрохолазия)
Большие критерии:
- сильная разболтанность большинства суставов;
- повторяющиеся подвывихи;
- врожденный вывих бедра.
Малые критерии:
- чрезмерная растяжимость кожи, ранимость тканей;
- склонность к образованию синяков;
- мышечная гипотония;
- кифосколиоз;
- остеопороз.
АД наследование. Болезнь вызвана патологией генов COL1A1 и COL1A2, кодирующих альфа 1- и альфа2-цепи коллагена первого типа.[2]
Кожный тип (дерматоспараксия)
Большие критерии:
- легкая ранимость кожи;
- обвисающая складчатая кожа.
Малые критерии:
- мягкая рыхлая кожа;
- предрасположенность к образованию синяков;
- дородовое излитие околоплодных вод;
- пупочная и паховая грыжи.
АР наследование. Больные — либо гомозиготы, либо смешанные гетерозиготы по мутации гена ADAMTS2, кодирующего проколлаген-N-эндопептидазу. Несмотря на лёгкую травмируемость кожи и склонность к образованию синяков, заживление ран происходит нормально.
Кифосколиотический тип
Большие критерии:
- разболтанность большинства суставов;
- тяжёлая мышечная гипотония у новорождённых;
- врождённый сколиоз, имеющий прогрессирующее развитие;
- ранимость склеры и разрыв глазного яблока.
Для верификации диагноза грудным детям необходимо присутствие 3 больших критериев.
Малые критерии:
- ранимость тканей;
- склонность к образованию синяков;
- разрывы артерий;
- марфаноподобная внешность;
- микрокорнеа;
- остеопороз.
АР наследование. В основе болезни лежит мутация гена лизилгидроксилазы (PLOD)-фермента, осуществляющего посттрансляционную модификацию проколлагена.
Многие больные к 20-30 годам теряют способность самостоятельно передвигаться.[7]
Осложнения синдрома Элерса — Данлоса
- Самыми частыми осложнениями синдрома Элерса-Данло являются массивные кровотечения при разрывах крупных сосудов.
- При кифосколиотическом типе в достаточно раннем возрасте происходит утеря функции самостоятельного передвижения, связанная с патологией позвоночника.[4] При этом же типе часто наступает потеря зрения из-за истончения оболочек глаза, приводящего к его разрыву.
Диагностика синдрома Элерса — Данлоса
Диагностика СЭД основывается на определении больших и малых критериев различных форм данного заболевания.[6]
Объем исследований детерминируется присутствием главных клинических признаков заболевания. Существенное значение имеют сбор информации о семейной истории, проведение молекулярных исследований ДНК.[3]
Для правильной верификации необходимо выполнять определенные правила:
- для постановки диагноза требуется присутствие минимум 1 большого критерия;
- при возможности лабораторного подтверждения анализа присутствие двух и более больших критериев гарантирует его подтверждение;
- малый критерий является симптомом, характеризующимся меньшей диагностической специфичностью. Присутствие малых критериев помогает определить тип синдрома;[4]
- при невыявлении больших критериев малые не являются достаточными для верификации диагноза. Из-за того, что малые критерии встречаются у больных синдромом Элерса-Данло гораздо чаще, чем большие, наличие только малых критериев определяет возможность для верификации элерсоподобного фенотипа.
Дифференциальная диагностика проводится с другими видами дисплазии соединительной ткани. В случае невыполнения соответствующих критериев гипермобильность суставов должна расцениваться как самостоятельное состояние.[4]
Для подтверждения диагноза дерматопараксазии проводят электрофорез коллагена первого типа, полученного из биоптата кожи или культуры фибробластов, в присутствии ингибиторов протеаз. Диагноз подтверждается при обнаружении нерасщепленных предшественников альфа 1- и альфа 2-цепей коллагена первого типа.[6]
Лечение синдрома Элерса — Данлоса
При решении проблемы терапии больных СЭД большое внимание уделяется разработке вопросов немедикаментозного лечения — режим, диета, физиотерапия, психотерапия. Преимущественно немедикаментозные методы воздействия положены в основу существующих программ диспансерного учета больных.
Рекомендуется адекватная двигательная активность, лечебно-физкультурные мероприятия, массажи, физиолечение, ортопедическая реабилитация, адекватный выбор профессии. Высока эффективность гидротерапии, плавания.
Физиотерапию применяют при наличии соответствующих показаний. Достаточно широко используют магнитотерапию, индуктотерапию и применяют лечебный лазер.[5] Физиотерапевтическое лечение детей со сколиозом, кифосколиозом должно включать КВЧ-терапию на болевые зоны (№10 каждый день или 1 раз в 2 дня), введение микроэлементов, спазмолитиков с помощью электрофоретических методов, амплипульсовые методы или диадинамотерапевтическую стимуляцию гипотоничных мышц; локальное лечение ультразвуком, курс вакуумного и ручного массажа, лечебную гимнастику и плавание, направленные на укрепление мышц.
Показано санаторное лечение, заключающееся в следующем:
- Режим щадяще-тренирующий. Необходимо исключить осевые перегрузки на позвоночник (поднятие тяжестей, прыжки, рывковые нагрузки);
- Массаж мышц спины релаксирующе-тонизирующий, № 10;
- Бальнеолечение (углекислосероводородные ванны по 10-12 мин, № 10);
- Пеллоидотерапия (грязевые аппликации) на мышцы вдоль позвоночника;
- ЛФК, специальный комплекс упражнений для укрепления мышц спины и плечевого пояса, часть которых проводится в положении лежа, чтобы исключить перегрузки позвоночника.[4]
Применяется высокобелковая диета, наваристые бульоны, холодцы, заливные продукты. Курсы физиолечения, ЛФК. Лечение клинических проявлений, зависящее от степени поражения органов и систем.[6] Медикаментозное лечение проводится с использованием аминокислотных (карнитин, нутраминос), витаминных (витамины D, C, E, B1, B2, B6), минеральных комплексов (магне В6, кальций-D3 никомед, магнерот), хондроитина перорально и местно, глюкозаминосульфата, оссеин-гидроксиапатитных комплексов (остеокеа, остеогенон, кальцимакс), трофических препаратов (АТФ, рибоксин, лецитин, кофермент Q10).
Указанные препараты принимаются сочетанными курсами 2-3 раза в 12 месяцев продолжительностью один-полтора мес.[5]
Лекарственное симптоматическое лечение включает в себя купирование артралгии, миалгии, улучшение кровообращения, прием бета-блокеров, адаптогенных, успокоительных, вегетотропных препаратов.[9]
Необходимо помнить, что СЭД является заболеванием с мультисистемным поражением, требуется разработка и практическое применение различных системных методов диагностики и лечения данной патологии.[9]
Прогноз. Профилактика
Прогноз в большинстве случаев благоприятный, серьезнее он при первом (вследствие артропатий) и шестом (вследствие кровотечений и разрывов сосудов) типах. Детей следует ориентировать на выбор профессии, не связанной с физическими нагрузками, работой стоя.[5]
Профилактика заключается в пренатальном выявлении заболевания у плода методом молекулярно-генетического анализа, прерывании беременности по медицинским показаниям. Постнатальная профилактика заболевания не разработана.[9]
Профилактика осложнений включает в себя правильную и своевременную диагностику болезни и её лечение.
Источник
