Синдром нагера или акрофациальный дизостоз
Среди генетических заболеваний одним из самых редких признана патология, которую впервые в середине прошлого века описали учёные из Швейцарии Рейнер и Нагер. В честь второго заболевание и было названо. С тех пор синдром Нагера постоянно изучают врачи всех стран, стараясь найти способ предотвратить появление болезни или помочь больному жить, не страдая от собственной неполноценности. Сегодня врачи способны поставить точный диагноз, выявив болезнь на ранних сроках беременности. С помощью ультразвукового исследования медики получают достоверную информацию о состоянии костей и слухового прохода плода, находящегося в утробе матери.
Особенности недуга
Заболевание, которое описали учёные в конце 40-х годов ХX столетия, встречается редко, но каждый отдельный случай заслуживает внимания медиков. Давно доказано, что синдром Нагера – результат генной мутации, справиться с которой почти невозможно, но врачи обнаруживают признаки патологии при первом посещении беременной женщиной кабинета УЗИ.
С помощью ультразвука обнаруживают:
- Недостаточный уровень развития костей нижней челюсти плода или полное отсутствие челюстных сочленений.
- Недоразвитие или отсутствие костей, идущих от запястья к пальцам.
- Изменения в формировании костей пальцев рук (6 и более пальцев или их отсутствие).
- Неправильную (аномальную) форму разреза глаз (опущение верхнего или нижнего века).
- Нарушения строения и формирования слухового аппарата.
Если у ребёнка, появившегося на свет, сразу после рождения обнаруживается болезнь, которую описал Нагер, значит, малыш будет абсолютно глухим, а челюстная аномалия станет причиной нарушенной артикуляции. Однако у детей с таким диагнозом нормальный интеллект, несмотря на задержку в психомоторном развитии.
Количество отклонений от нормы в формировании различных органов и систем детского организма не одинаково у всех пациентов.
 Проявления патологии проявляются в виде аномальных отклонений от нормы:
Проявления патологии проявляются в виде аномальных отклонений от нормы:
- Гидроцефалия и сколиоз.
- Микроцефалия и недоразвитие шейного отдела позвоночника.
- Нарушение в развитии полушарий головного мозга.
- Стеноз ликворного русла.
- Порок сердца и аномальное строение кровеносных сосудов.
Встречаются случаи, когда малыш появляется на свет с пороками развития не совместимыми с жизнью, но в основном новорождённые выживают и живут на протяжении долгого времени.
Причины возникновения патологии и её симптоматика
В чём причина генетического сбоя, учёные не знают и сегодня. Однако доподлинно известно, что с синдромом, который описал Nager, рождаются дети не у всех родителей, имеющих мутировавший ген.Порой даже если отец и мать носители такого гена, их малыш может родиться абсолютно здоровым, а у здоровых мужчин и женщин рождаются больные дети. Причина – спонтанная мутация:
- Это значит, что будущая мать подверглась радиоактивному облучению во время беременности или жила в населённом пункте, расположенном неподалёку от места разработки и добычи радиоактивных руд.
- Не менее опасно для будущих младенцев увлечение их родителей наркотическими веществами или алкоголем.
- Токсикомания приводит к видоизменению генов и спонтанной мутации. Результат – рождение малыша с синдромом Нагера.
 Как утверждают учёные-медики, синдром Нагера диагностируется у половины детей, получивших мутировавший ген от обоих родителей. Вторая половина таких новорождённых – абсолютно здоровые дети.
Как утверждают учёные-медики, синдром Нагера диагностируется у половины детей, получивших мутировавший ген от обоих родителей. Вторая половина таких новорождённых – абсолютно здоровые дети.
Риск произвести на свет больного малыша слишком велик, поэтому все женщины, ставшие на учёт в женской консультации, стремятся пройти обследование и получить ответ на свой вопрос.
Результаты УЗИ позволят принять правильное решение, спланировать ведение беременности и принять решение относительно способа родоразрешения.
Характерный симптом акрофациального дизостоза (синдрома Нагера) – аномалии в развитии нижней челюсти. Этот челюстно-лицевой дизостоз сочетается с другими признаками заболевания:
- Недоразвитие или отсутствие луча первого пальца кистей рук (мизинцев). В некоторых случаях отсутствует или недостаточно развит луч безымянного пальчика.
- Недостаточное развитие лучевых костей и, соответственно, неестественное положение пальцев рук.
- Укорочение твёрдого нёба.
- Недоразвитие коренных зубов.
- Неправильная форма ушных раковин.
- Антимонголоидный разрез глаз (опущение верхнего или нижнего века).
У детей, рождённых с синдромом Нагера, могут быть искривлены нижние конечности или проявляется дизостоз на других участках тела (недоразвиты и деформированы ключицы, лопатки, скулы).
Чего ждать в будущем
 Прогноз, о котором говорят врачи, не столь печален. Существуют определённые методы лечения, применяемые при наличии незначительных аномалий в развитии ребёнка. В большинстве случаев проводится операция по устранению деформаций, в ходе которой:
Прогноз, о котором говорят врачи, не столь печален. Существуют определённые методы лечения, применяемые при наличии незначительных аномалий в развитии ребёнка. В большинстве случаев проводится операция по устранению деформаций, в ходе которой:
- Восстанавливается форма кистей и пальцев рук (разделение сросшихся фаланг).
- Коррекция формы ушных раковин.
- Восстановление внутренних органов.
Если диагноз был поставлен на ранних сроках после зачатия, родителям предлагают согласиться на искусственное прерывание беременности (аборт).
Существуют и более сложные техники хирургического вмешательства, применяемые очень редко. Современные акушеры-гинекологи в некоторых случаях с помощью кесарева сечения частично извлекают плод из полости матки, проводят трахеотомию, обеспечивая крохе возможность самостоятельно дышать, затем операция завершается.
В других случаях малышу хирургическим путём формируют слуховой проход или вживляют специальный аппарат. С его помощью ребёнок слышит. Это вмешательство называется бинауральное слухопротезирование. Во время операции врачи используют имплантируемые цифровые слуховые аппараты, обеспечивающие качественное восприятие звуков.
 Большую работу проводят стоматологи и хирурги, проводящие челюстно-лицевые операции. Их цель – восстановление формы нижней и верхней челюсти, зубного ряда. С помощью данного вмешательства маленькому пациенту обеспечивают возможность не только разговаривать, но и пережёвывать пищу. Деятельность ортопедов направлена на устранение деформаций верхних и нижних конечностей, восстановление их функциональности и качественной подвижности.
Большую работу проводят стоматологи и хирурги, проводящие челюстно-лицевые операции. Их цель – восстановление формы нижней и верхней челюсти, зубного ряда. С помощью данного вмешательства маленькому пациенту обеспечивают возможность не только разговаривать, но и пережёвывать пищу. Деятельность ортопедов направлена на устранение деформаций верхних и нижних конечностей, восстановление их функциональности и качественной подвижности.
Продолжительность жизни пациентов, рождённых с диагнозом «акрофациальный дизостоз» (синдром Нагера) составляет от 20 до 50 лет. Зависит она от состояния общего здоровья, степени функциональности внутренних органов и тяжести заболевания.
Учитывая отсутствие нарушений в психомоторном развитии, можно смело сказать, что пациенты с синдромом Нагера способны вести активную жизнь, несмотря на необходимость создания специальных условий для некоторых из них.
Чаще всего жизненные трудности связаны с нарушением слуха, но регулярные занятия с сурдопедагогом помогают пациентам наладить контакт с окружающими. Своевременно проведённая операция по вживлению слухового аппарата позволит малышу избежать отставания в речевом и психическом развитии.
Сложность представляют случаи, когда врачам приходится сталкиваться с самой тяжёлой 4 степенью нарушения формирования и развития лучевой кости, гортани и надгортанника, а также с:
- отсутствием оболочки органов зрения;
- полным сращением пальцев стопы;
- укорочением конечностей.
Потребуется масса усилий и длительное лечение, чтобы помочь пациенту стать полноценным членом общества. Современные пластические и челюстно-лицевые хирурги, ортопеды, стоматологи и другие специалисты способны устранить большую часть дефектов в развитии малыша.
Проводя сложные операции, медики добиваются восстановления функциональности не только конечностей, но и внутренних органов. Хирургическое вмешательство проводится детишкам с синдромом Нагера сразу после появления на свет. Это даёт им возможность свободно дышать и глотать. Отсутствие отставания в других сферах развития обеспечивает таким пациентам нормальную продолжительность жизни.
Чтобы уберечь будущего ребёнка от столь серьёзного заболевания, нужно заранее пройти обследование, получить консультацию опытного генетика, вести здоровый образ жизни, заботясь о собственном здоровье и о здоровье долгожданного малыша.
Источник
Дифференциальный диагноз ахондроплазии у плода
При дифференциальной диагностике следует учитывать многие состояния:
• танатофорная дисплазия (узкая грудная клетка, уплощение позвонков, более выраженная микромелия, отсутствие признака «рука-трезубец», более выраженное многоводие);
• ахондрогенез (выраженное нарушение минерализации с отсутствием гиперэхогенности костей, более выраженные микромелия и многоводие);
• несовершенный остеогенез II типа (нарушение минерализации костей: во многих случаях имеется возможность хорошо визуализировать проксимальные по отношению к датчику отделы мозга через «прозрачные» кости свода черепа, различные степени микромелии, обнаружение в некоторых случаях угловых деформаций костей вследствие переломов, колоколообразная грудная клетка);
• диастрофическая дисплазия (при которой микромелия сочетается с контрактурами суставов с наибольшей выраженностью аномальности положения пальцев кистей и стоп).
У детей с ахондроплазией отмечается нормальное умственное развитие. Основные проблемы являются ортопедическими (сужение спинномозгового канала и большого затылочного отверстия). Существует активно действующая группа поддержки таких пациентов (Маленькие люди Америки – The Little People of America), которая принимает очень большое участие в разрешении проблем таких больных.
Акушерская тактика. Несмотря на то что пациентке может быть предложено прерывание беременности до наступления периода жизнеспособности плода, большинство таких детей хорошо адаптируются в обществе и ведут продуктивную жизнь.
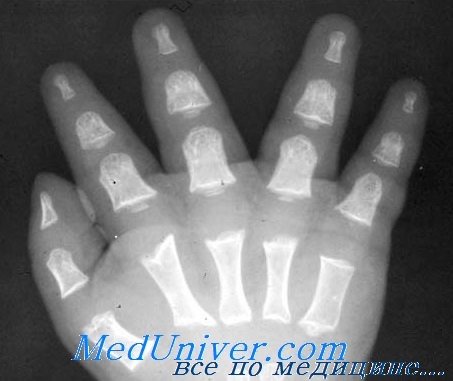
Ахондроплазия у плода
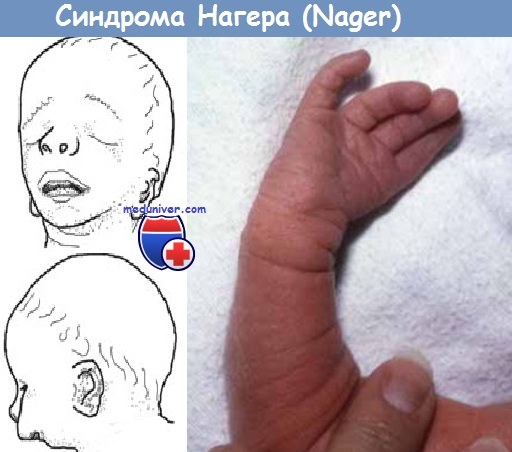
Синдром акрофациального дизостоза – синдром Нагера
Определение. Синдром Нагера (Nager) включает в себя аномалии конечностей в виде аплазии лучевой кости, синостоза лучевой и локтевой костей, аплазии или гипоплази большого пальца кисти, выраженной микрогнатии и гипоплазии маляров.
Синонимы. Мандибулофациальный дизостоз типа Тричера-Коллинза (Treacher-Collins) с аномалиями конечностей; акрофациальный дизостоз Нагера (Nager). Вариантом этого заболевания является синдром летального акрофациального дизостоза Родригеса (Rodriguez), который сопровождается недоразвитием преаксиальных и аномалиями постаксиальных отделов конечностей, а также выраженной гипоплазией плечевого и тазового пояса, пороками сердца и центральной нервной системы (ЦНС).
Распространенность. Встречаются не часто.
Этиология. Синдром Нагера (Nager) может возникать в результате новых аутосомно-доминантных мутаций.
Диагностика. Диагностика основывается на выявлении выраженной микрогнатии и типичной микромезомелии с аномалиями развития верхних конечностей, на основании которых возможно установление диагноза. Описано частое наличие других сочетанных аномалий.
Генетические нарушения. Гены, ответственные за возникновение синдрома Нагера (Nager), локализуются на длинном плече хромосомы 9q32.
Дифференциальный диагноз. Другие заболевания, при которых имеется микрогнатия и дистальная эктромелия, в частности, трисомия 18.
Прогноз. Заболевание является летальным вследствие гипоплазии легких, возникающей из-за выраженной гипоплазии нижней челюсти.
Акушерская тактика. До наступления периода жизнеспособности плода может быть предложено прерывание беременности. Если принимается решение о ее пролонгировании, стандартная тактика пренатального ведения пациентки не изменяется. Большое значение для генетического консультирования семейной пары имеет подтверждение диагноза после рождения.
– Также рекомендуем “Акромезомелическая дисплазия. Синдром Эйкарди”
Оглавление темы “Врожденные пороки развития плода”:
1. Особенности диагностики фетальных синдромов. Ахондрогенез и его частота
2. Генетические нарушения при ахондрогенезе. Ахондроплазии у плода
3. Дифференциальный диагноз ахондроплазии у плода. Синдром акрофациального дизостоза – синдром Нагера
4. Акромезомелическая дисплазия. Синдром Эйкарди
5. Врожденный СПИД. Фетальная ВИЧ-инфекция
6. Синдром амниотических перетяжек. Диагностика и прогноз при синдроме амниотических перетяжек
7. Синдром Апера у плода. Диагностика и прогноз при синдроме Апера
8. Синдром Арнольда-Киари. Множественный врожденный артрогрипоз плода
9. Асфиксическая дисплазия грудной клетки. Синдром асплении и полисплении
10. Синдром Беквита-Видемана. Диагностика и прогноз синдрома Беквита-Видемана
Источник

УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Синдром Тричера Коллинза (СТК) – это врожденное, наследственно обусловленное нарушение развития производных первой глоточной дуги, которое характеризуется специфическими черепно-лицевыми проявлениями: двусторонней симметричной отонижнечелюстной дисплазией с гипоплазией скуловых костей.
Синонимы: синдром Франческетти, синдром Тричера Коллинза–Франческетти, синдром Франческетти–Цвалена–Клейна, челюстно-лицевой дизостоз.
Отличительные признаки СТК: гипоплазия скуловых костей, антимонголоидный разрез глаз, опущенные уголки глаз, колобома нижнего века, пороки развития наружного уха [1, 2].
Хотя первым болезнь описал Аллен Томсон еще в 1846 г., синдром обычно называют именем врача Тричера Коллинза, который в 1900 г. описал двух больных с похожими симптомами. Не верно писать этот синдром через дефис, так как Тричер – имя доктора Коллинза. Уже в 40-х годах прошлого века Адольф Франческетти и Давид Клейн дали подробную характеристику болезни и назвали ее челюстно-лицевым дизостозом [3]. В некоторых странах Европы этот синдром называют синдромом Франческетти или синдромом Тричера Коллинза–Франческетти [4, 5].
Популяционная частота СТК оценивается как 1:50 000 живорожденных [1, 2], однако некоторые авторы называют более частую встречаемость этого синдрома: 1:10 000 [6]. Больные легко узнаваемы, их можно нередко встретить на улицах, увидеть в социальных сетях и, иногда, на телеэкранах. В 2017 г. вышла кинокартина режиссера Стивена Чбоски с Джулией Робертс в главной роли, которая называется «Чудо», где рассказана история мальчика Огги Пулмана с синдромом Тричера Коллинза и прекрасно продемонстрирована вся сложность социальной адаптации таких детей.
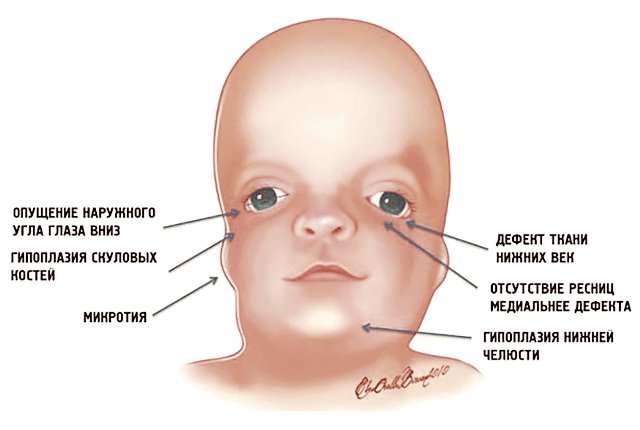
Рис. 1. Схема специфических признаков лицевых дизморфий при синдроме Тричера Коллинза.
Наиболее частые симптомы и фенотипические проявления СТК
У людей с СТК отмечается характерный лицевой дизморфизм (рис. 1) с двусторонней симметричной гипоплазией скуловых костей (95%), характерна гипоплазия инфраорбитального края глазницы (80%) с формированием антимонголоидного разреза глаз (89%) и гипоплазией нижней челюсти (78%), что приводит к аномалии прикуса [1–6], также наблюдается апертогнатия (так называемый открытый прикус). Описана атрезия хоан [7], колобома (расщелина) нижних век между внешней и средней третью (69%), сопровождающаяся отсутствием ресниц. Гипоплазия мягких тканей преимущественно отмечается в скуловой области, нижнем орбитальном крае и щеках. К особенностям относятся сложные нарушения в строении височно-нижнечелюстного сустава, что приводит к ограниченной воз можности открытия рта различной степени тяжести [1].
Часто отмечается аномалия наружного уха, например микротия или анотия (77%), атрезия наружного слухового прохода и аномалии развития слуховых костей (60%), что приводит к кондуктивной тугоухости [1–8]. Снижение зрения, вплоть до полной его потери, встречается в 37% случаев. Нёбо высокое, имеет готическую форму и иногда наблюдается его расщелина (28%).
Умственные способности, как правило, нормальные. Умственная отсталость встречается лишь у 5% людей с СТК [1, 2]. Из-за узких верхних дыхательных путей и ограниченного открывания рта в раннем возрасте могут возникать трудности с дыханием и питанием [8]. Из частых признаков описан чрезмерный рост волос на щеках [2, 8, 9].
Этиология синдрома Тричера Коллинза
На сегодняшний день описано три типа СТК. До 93% всех случаев – это синдром 1-го типа [10]. СТК 1-го типа связан с мутациями гена TCOF1, который расположен в сегменте 5q32 – q33. Тип наследования аутосомно-доминантный [2] с 90% пенетрантностью и переменной экспрессивностью (проявляемостью), даже у пациентов в пределах одной семьи. Известны наблюдения детей с выраженными клиническими проявлениями синдрома в одной семье, тогда как у одного из их родителей была обнаружена та же мутация без выраженных клинических проявлений болезни [2, 4–6]. Около 60% случаев СТК не наследуются от больных родителей, а являются новыми мутациями (de novo).
Также описаны 2-й и 3-й типы СТК. Второй тип вызван мутацией гена POLR1D на хромосоме 13q12, 3-й тип – мутацией гена POLR1C на хромосоме 6p21. Нужно отметить, что клинически все три типа не отличаются друг от друга, несмотря на то что мутации затрагивают разные гены, на разных хромосомах [2] и тип наследования может быть и аутосомно-рецессивным [11].
Пренатальная диагностика СТК
Несмотря на давно описанный в литературе и хорошо известный врачам-генетикам диагноз, количество статей, посвященных случаям дородовой диагностики СТК, весьма ограничено. Это связано с трудностью визуализации и объективизации некоторых классических фенотипических признаков синдрома при проведении пренатальной эхографии [12]. Ультразвуковые проявления изменений лицевого фенотипа у плодов бывают не очевидны, и часто рождение таких детей является полной неожиданностью не только для их родителей, но и для врачей пренатальной диагностики. Явные после рождения «ядерные» признаки СТК, такие как гипоплазия скуловых костей, микрогнатия, расщелина нёба, колобома нижнего века, антимонголоидный разрез глаз, отсутствие ресниц, чаще всего остаются незамеченными, даже при современных возможностях ультразвуковых приборов, особенно когда нет генетической настороженности при осмотре, что бывает при возникновении мутации de novo у фенотипически здоровых родителей. Часто в пренатальном периоде могут наблюдаться многоводие и задержка роста плода [14, 15]. Внедрение в клиническую практику современных режимов сканирования при помощи объемной визуализации лицевого фенотипа значимо облегчает диагностику [16]. Положение глазных щелей, аномальная форма носа, низко расположенные уши – все эти хорошо известные основные признаки СТК очень сложно уверенно визуализировать в обычном рутинном 2D-режиме, но при применении 3D-технологий их дефиниция становится более очевидной [16, 17].
Дифференциальная диагностика СТК должна включать некоторые генетические синдромы с преимущественным поражением лицевых структур [17]:
- Синдром Гольденхара. Изменения лица при синдроме Гольденхара почти всегда односторонние, асимметричные, включают в себя колобому верхнего, а не нижнего века, а также эпибульбарные дермоиды, преаурикулярные привески. При синдроме Гольденхара могут встречаться аномалии позвоночника и пороки сердца.
- Синдром Нагера. Фенотипически похож на СТК, однако для него характерны преаксиальные (со стороны большого пальца кисти) дефекты верхней конечности – редукционные пороки верхних конечностей (в диапазоне от гипоплазии до аплазии большого пальца с или без вовлечения лучевой кости).
- Синдром Миллера, известный как постаксиальный акрофациальный дизостоз. Характеризуется микрогнатией, расщелиной губы, различными аномалиями позвонков и сколиозом. Типичными признаками являются постаксиальные (со стороны мизинца кисти) пороки верхней конечности либо только мизинца.
- Синдром Пьера Робена характеризуется изолированной гипоплазией нижней челюсти, глоссоптозом, расщелиной нёба.
Следует подчеркнуть, что аномалии конечностей не свойственны для СТК и для синдрома Пьера Робена, и, если они присутствуют, следует больше думать о синдромах Миллера или Нагера.
Профилактика и лечение СТК
Генетическое консультирование семей с больным ребенком/плодом осложняется вариабельной проявляемостью заболевания и должно осуществляться мультидисциплинарной группой специалистов по пренатальной диагностике с обязательным выяснением этиологии возникновения заболевания в конкретной ситуации (семейная форма либо мутация de novo). При наличии у родителя признаков СКР единственным эффективным методом профилактики заболевания следует назвать применение методик экстракорпорального оплодотворения с предимплантационной диагностикой с целью переноса здоровых эмбрионов, либо применение донорских ооцитов или сперматозоидов.
При продолжающейся беременности послеродовое ведение требует междисциплинарного подхода (акушер, неонатолог, хирург, анестезиолог и генетик); и из-за возможных острых проблем с дыханием роды должны планироваться в специализированных перинатальных центрах. Лечение больных с СТК многопрофильное. В случае возникновения постнатального респираторного дистресс-синдрома необходимо применение трахеостомии, неинвазивной вентиляции и дистракции нижней челюсти. Челюстно-лицевая и пластическая хирургия позволяет устранить гипоплазию мягких тканей (коррекция овала лица с помощью липоскульптуры), гипоплазию костной ткани (хирургическая дистракция кости, костные трансплантаты), колобому век и расщелину нёба (хирургическое восстановление). Для устранения аномалий среднего уха (функциональная хирургия) и наружного уха (реконструкция ушных раковин) требуется участие специалиста в области ЛОР-хирургии. Коррекция нарушения слуха должна осуществляться на ранней стадии (слуховые аппараты и функциональная хирургия), что способствует нормальному развитию ребенка.
При надлежащем лечении прогноз для легких форм заболевания является благоприятным. Для тяжелых форм заболевания с выраженными клиническими проявлениями прогноз неблагоприятный не только для здоровья, но и для жизни.
Описание случая синдрома Тричера Коллинза
В медико-генетическом отделении (МГО) Московского областного НИИ акушерства и гинекологии для консультации по прогнозу потомства и возможностях обследования обратилась пациентка 25 лет со сроком беременности 8 нед. Данная беременность вторая. Брак не родственный. Муж здоров, производственных вредностей супруги не имеют. Первая беременность закончилась преждевременными родами в сроке 36 нед. Родилась девочка с массой тела 1990 г, ростом 51 см, с оценкой по шкале Апгар 7/7 баллов. При осмотре ребенка генетиком выявлены особенности фенотипа, характерные для СТК: гипоплазия скуловых костей, антимонголоидный разрез глаз, гипоплазия нижней челюсти, двусторонняя микротия с атрезией слуховых проходов. Методом автоматического прямого секвенирования был проведен поиск мутаций в гене TCOF1. Выявлен патогенный вариант c.3946_3947 delGA в гетерозиготном состоянии. Ребенку выставлен клинический диагноз: синдром Тричера Коллинза. Тяжесть состояния ребенка усугубилась врожденной пневмонией, церебральной ишемией II степени, недоношенностью, анемией тяжелой степени. Ребенок был переведен в отделение реанимации, умер в 1,5 мес. При консультировании ребенка генетиком риск повторного рождения больного ребенка в семье расценен как низкий, так как данная мутация расценена генетиком как мутация de novo. Дана рекомендация о пренатальной диагностике и кариотипировании плода при следующей беременности без указания на необходимость специфической диагностики СТК. Пациентка самостоятельно обратилась для обследования в медико-генетический научный центр (МГНЦ). В образце ее ДНК методом прямого автоматического секвенирования была найдена патогенная мутация в гене TCOF1 в гетерозиготном состоянии. Таким образом, у пациентки тоже имеется СТК и риск рождения у нее больных детей будет высоким – 50%. При предыдущем осмотре генетиком ее фенотип был не изучен и не оценен в полном объеме. При внимательном осмотре пациентки найдены мягкие, но классические признаки СТК: опущенные уголки глаз, колобомы нижнего века, рост волос на лице, гипоплазия мягких тканей в области скуловых дуг. При сборе анамнеза выяснено, что пациентка страдает двусторонней тугоухостью. С учетом аутосомно-доминантного типа наследования СТК, известного картированного патологического гена было рекомендовано проведение инвазивной пренатальной диагностики с прицельным поиском известной мутации и экспертное ультразвуковое исследование в 12–13 нед беременности.
При ультразвуковом исследовании выявлены множественные особенности лицевого фенотипа у плода: микрогнатия (рис. 2–4), треугольная форма лица (рис. 5), опущенные книзу глазницы и гипоплазия скуловых дуг (рис. 6, 7), аномальная форма и положение ушей (рис. 5, 7).
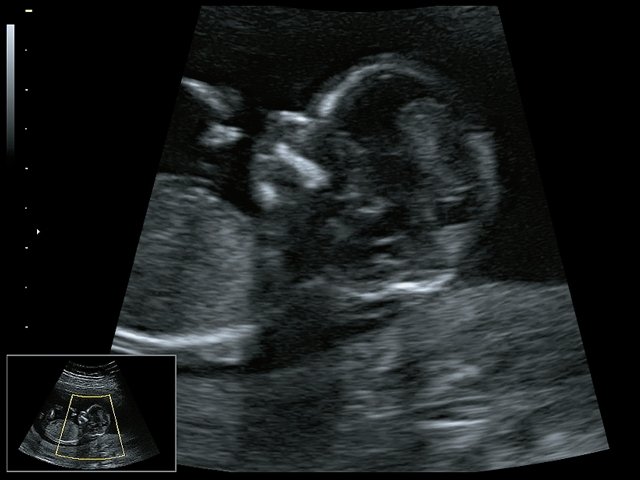
Рис. 2. Микрогнатия – сагиттальный скан в 2D, беременность 13 нед.

Рис. 3. Микрогнатия – 3D-реконструкция лица плода при СТК.
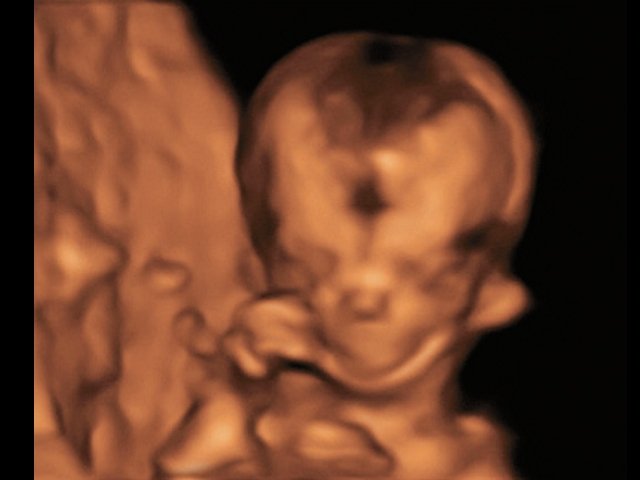
Рис. 4. Микрогнатия – 3D-реконструкция лица плода при синдроме Тричера Коллинза.
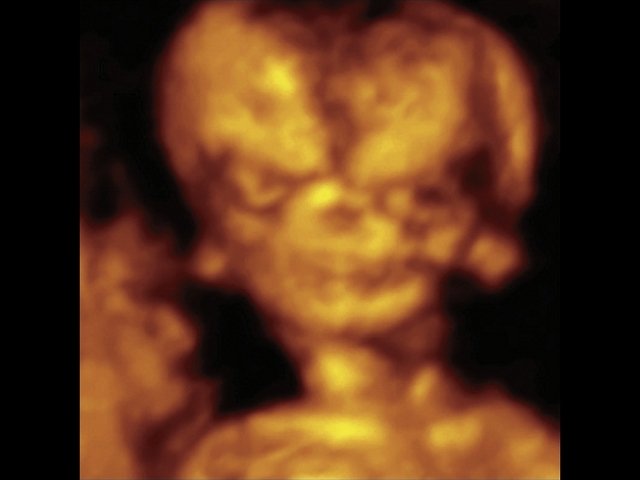
Рис. 5. Треугольная форма лица плода при синдроме Тричера Коллинза, аномальная форма и положение ушей в 3D.
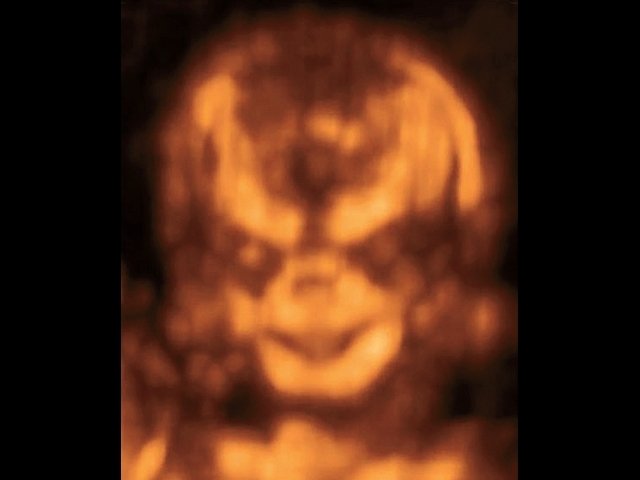
Рис. 6. 3D-сканирование лица плода с синдромом Тричера Коллинза. Опущенные книзу глазницы, гипоплазия скуловых костей.
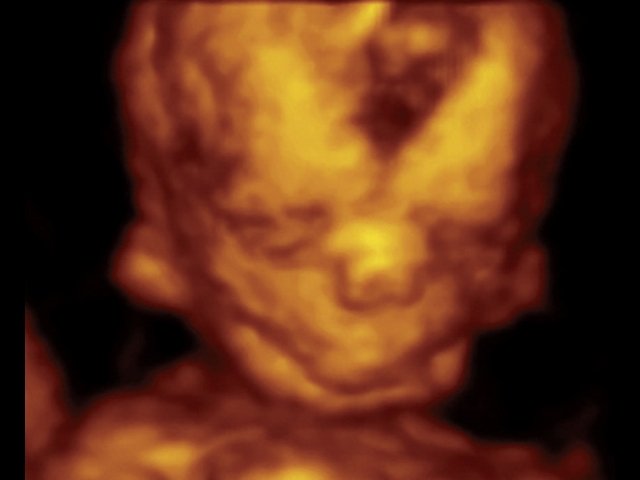
Рис. 7. Фенотип лица плода с синдромом Тричера Коллинза.
В МГНЦ по результату исследования ДНК плода в образцах плодного материала, полученного при проведении аспирации ворсин хориона, методом автоматического секвенирования у плода обнаружена патогенная мутация в гене TCOF1 (с. 3946- 3947 del GA) в гетерозиготном состоянии.
Выставлен клинический диагноз: беременность 13 нед. Синдром Тричера Коллинза у плода. Отягощенный генетический анамнез. Проведены медико-генетическое консультирование и пренатальный консилиум, прогноз для здоровья будущего ребенка определен как условно неблагоприятный. Семья приняла решение о досрочном прекращении беременности.
По результату повторного консультирования в МГО по вопросу репродуктивного поведения и прогноза потомства семья приняла решение о планировании следующей беременности с применением методик вспомогательных репродуктивных технологий с предимплантационной генетической диагностикой.
Выводы
- Оптимальным периодом для ультразвукового пренатального выявления новых случаев СТК (мутация de novo) является обследование во II триместре (в сроки второго скринингового обследования в 19–22 нед беременности), а для семейно-положительных случаев – период первого скринингового обследования (12–14 нед беременности).
- 3D/4D-изображения более наглядно и очевидно демонстрируют особенности изменения лицевого фенотипа при некоторых генетических синдромах, обеспечивая более понятную визуализацию признаков как для специалистов, так и для родителей.
- Сонографические находки при подозрении на СТК чрезвычайно важны, чтобы добавить специфическое обследование (секвенирование) в обычную панель исследования материала плодного происхождения, подтверждая диагноз.
- Учитывая варианты различной экспрессивности генов, необходимы тщательнейший осмотр пациентов (как матери, так и отца), сбор семейного анамнеза для постановки окончательного диагноза и определения риска повтора заболевания в семье и формулировки
специфических, конкретных мер профилактики генетической патологии.
Литература
- Кеннет Л. Джонс Наследственные синдромы по Д. Смиту М.: Практика, 2011: 296–297.
- https://omim.org/entry/154500?search=omim%20154500&highlight=154500%20omim
- Franceschetti A., Klein D. Mandibulo-facial dysostosis: new hereditary syndrome // Acta Ophthal. 1949; 27: 143–224.
- Bowman M., Oldridge M., Archer C. et al. Gross deletions in TCOF1 are a cause of Treacher-Collins-Franceschetti syndrome // Eur J Hum Genet. 2012; 20: 769–777.
- Edery P., Manach Y., Le Merrer M. et al. Apparent genetic homogeneity of the Treacher Collins-Franceschetti syndrome // Am J Med Genet. 1994; 52: 174–177.
- Trainor P.A., Dixon J., Dixon M.J. Treacher Collins syndrome: etiology, pathogenesis and prevention // Eur J Hum Genet. 2009; 17: 275–283.
- Beryl Benacerraf. Ultrasound of Fetal Syndromes. Elsevier, 2008: 184–186.
- Vincent M., Genevieve D., Ostertag A. et al. 44 others. Treacher Collins syndrome: a clinical and molecular study based on a large series of patients // Genet Med. 2016; 18: 49–56.
- Dixon M.J. Treacher Collins syndrome // Hum Mol Genet. 1996; 5 Spec No: 1391–1396.
- Teber O.A., Gillessen-Kaesbach G., Fischer S. et al. Genotyping in 46 patients with tentative diagnosis of Treacher Collins syndrome revealed unexpected phenotypic variation // Eur J Hum Genet. 2004; 12: 879–890.
- Lowry R.B., Morgan K., Holmes T.M. et al. Mandibulofacial dysostosis in Hutterite sibs: a possible recessive trait // Am J Med Genet. 1985; 22: 501–512.
- Edwards S.J., Fowlie A., Cust M.P. et al. Prenatal diagnosis in Treacher Collins syndrome using combined linkage analysis and ultrasound imaging // J Med Genet. 1996; 33: 603–606.
- Ahmed, Ahmed Zakaria, Mahy Mohsen // https://sonoworld.com/TheFetus/page.aspx?id=3819 Treacher Collins syndrome.
- Nicolaides K.H., Johansson D., Donnani D., Rodeck C.H. Prenatal diagnosis of mandibulofacial dysostosis // Prenat Diagn. 1984; 4: 201–205.
- Cohen J., Ghezi F., Goncalves I. et al. Prenatal Sonographic diagnosis of Teacher Collins syndrome: a case and review of literature // Am J Perinatol. 1995; 12: 416–419.
- Tanaka Y, Kanenishi K., Tanaka H. et al. Antenatal three-dimensional sonographic features of Treacher Collins syndrome // Ultrasound Obstet Gynecol. 2002; 19: 414–415.
- Grochal F., Dankovcik R. et al. Treacher Collins syndrome – role of 3D/4D ultrasound in the assessment of fetal facial dysmorphism // https://sonoworld.com/TheFetus/page.aspx?id=3491

УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Источник
