Синдром наличия воздуха в плевральной


Встречается при
сообщении бронхов с плевральной полостью
(субплевральное расположение туберкулёзной
каверны, абсцесса), при травме грудной
клетки, спонтанном пневмотораксе или
при искусственном введении в полость
плевры воздуха с лечебной целью больным
с кавернозным туберкулёзом.
Жалобы: одышка,
боль в грудной клетке.
Общий осмотр:
бледность кожных покровов, цианоз.
Осмотр грудной
клетки: выпячивание «больной» половины
грудной клетки, в которой произошло
накопление воздуха, сглаживание
межрёберных промежутков, тахипное,
отставание «больной» половины при
дыхании.
Пальпация: болезненность,
ригидность поражённой половины грудной
клетки. Голосовое дрожание резко
ослаблено или не проводится.
Перкуссия: громкий
тимпанический звук иногда с металлическим
оттенком.
Аускультация:дыхание ослабленное везикулярное или
не прослушивается. Бронхофония резко
ослаблена или отсутствует.
Рентгенологически:
светлое лёгочное поле без лёгочного
рисунка, а ближе к корню – тень спавшегося
лёгкого.
Исследование крови,
мокроты: особых изменений не будет.
Синдром избыточного содержания воздуха в лёгких (эмфизема)

Этот синдром наблюдается при затруднении
фазы выдоха (уменьшение просвета бронхов
вследствие их спазма или заполнения
экссудатом, уменьшение эластичности
лёгочной ткани), лёгкие расширяются,
содержание воздуха в них увеличивается,
но дыхательная экскурсия их уменьшается.
Патоморфология:
повышение воздушности лёгочной ткани.
Жалобы:
одышка, кашель.
Общий
осмотр:
одутловатость лица, цианоз, набухание
шейных вен.
Осмотр
грудной клетки:
грудная клетка бочкообразная,
межрёберные промежутки расширены,
сглаженность или выбухание под- и
надключичных ямок, дыхательные движения
грудной клетки уменьшены в объёме,
тахипное.
Пальпация:
грудная клетка ригидна. Голосовое
дрожание ослаблено.
Перкуссия:
на всём протяжении лёгочной ткани
определяется коробочный звук, нижние
границы лёгких опущены, экскурсия нижних
краёв лёгких – ограничена.
Аускультация:
равномерно ослабленное везикулярное
дыхание, сухие и влажные хрипы.
Рентгенологически:
повышение прозрачности лёгочных полей,
ослабление лёгочного рисунка, низкое
расположение и малая подвижность
диафрагмы.
Исследование
крови, мокроты:
особых изменений не будет.
Синдром сужения бронхов вязким экссудатом
Э тот
тот
синдром наиболее характерен для острого
или хронического бронхита, при котором
наблюдается воспаление слизистой
оболочки бронхов и заполнение просвета
бронхов вязким секретом.
Жалобы:
кашель, может быть боль в грудной клетке.
Общий
осмотр:
акроцианоз, бледность кожных покровов.
Осмотр
грудной клетки:
особых изменений не будет.
Пальпация:
грудная клетка безболезненная, эластичная.
Голосовое дрожание проводится хорошо,
одинаково с обеих сторон.
Перкуссия:
над всей поверхностью лёгочной ткани
определяется ясный лёгочной звук.
Аускультация:
дыхание жёсткое, сухие хрипы различной
высоты и тембра.
Рентгенологически:
усиление лёгочного рисунка.
Исследование
крови: умеренный
лейкоцитоз, ускоренная СОЭ.
Исследование
мокроты: мокрота
слизистая, слизисто – гнойная, содержит
небольшое количество лейкоцитов.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
 С этим файлом связано 1 файл(ов). Среди них: Пропедевтика♥.docx.
С этим файлом связано 1 файл(ов). Среди них: Пропедевтика♥.docx. Показать все связанные файлыПодборка по базе: ВЛАЖНОСТЬ ВОЗДУХА.docx, Хромосомные синдромы.docx, ~$ниева Г.Г Сарғаю синдромы.docx, Нефритический синдром.doc, Педиатрия. Л18. Синдром мальабсорбции (1).pdf, 8 Нефротический синдром у детей.pdf, ОСНОВНЫЕ КЛИНИЧЕСКИЕ СИНДРОМЫ БОЛЕЗНЕЙ СИСТЕМЫ.docx, 5.Важнейшие психопатологические синдромы..docx, 11 синдром скопления жидкости в плевральной полости. ссиндром ск, 5fan_ru_Вентиляция, отопление и кондиционирование воздуха в прои
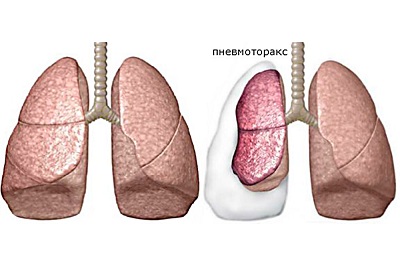
Показать все связанные файлыПодборка по базе: ВЛАЖНОСТЬ ВОЗДУХА.docx, Хромосомные синдромы.docx, ~$ниева Г.Г Сарғаю синдромы.docx, Нефритический синдром.doc, Педиатрия. Л18. Синдром мальабсорбции (1).pdf, 8 Нефротический синдром у детей.pdf, ОСНОВНЫЕ КЛИНИЧЕСКИЕ СИНДРОМЫ БОЛЕЗНЕЙ СИСТЕМЫ.docx, 5.Важнейшие психопатологические синдромы..docx, 11 синдром скопления жидкости в плевральной полости. ссиндром ск, 5fan_ru_Вентиляция, отопление и кондиционирование воздуха в прои 32. СИНДРОМ СКОПЛЕНИЯ ВОЗДУХА В ПЛЕВРАЛЬНОЙ ПОЛОСТИ (ПНЕВМОТОРАКС)
Встречается при сообщении бронхов с плевральной полостью (субплевральное расположение туберкулёзной каверны, абсцесса), при травме грудной клетки, спонтанном пневмотораксе или при искусственном введении в полость плевры воздуха с лечебной целью больным с кавернозным туберкулёзом.
Жалобы: одышка, боль в грудной клетке.
Общий осмотр: бледность кожных покровов, цианоз.
Осмотр грудной клетки: выпячивание «больной» половины грудной клетки, в которой произошло накопление воздуха, сглаживание межрёберных промежутков, тахипное, отставание «больной» половины при дыхании.Пальпация: болезненность, ригидность поражённой половины грудной клетки. Голосовое дрожание резко ослаблено или не проводится.
Перкуссия: громкий тимпанический звук иногда с металлическим оттенком.
Аускультация:дыхание ослабленное везикулярное или не прослушивается. Бронхофония резко ослаблена или отсутствует.
Рентгенологически: светлое лёгочное поле без лёгочного рисунка, а ближе к корню – тень спавшегося лёгкого.
Исследование крови, мокроты: особых изменений не будет.
Пневмоторакс−это патологическое состояние, которое характеризуется скоплением воздуха в плевральной полости.
Виды –
открытый: атмосферный воздух при вдохе поступает в плевральную полость, а при выдохе выходит из нее;-клапанный: происходит затруднение эвакуации воздуха во время выдоха и с каждым вдохом возрастает давление в плевральной полости;-закрытый: когда отверстие закрылось, и поступивший воздух не имеет выхода.
Классификация пневмоторакса в зависимости от причин
-
травматический, -
операционный, -
спонтанный, -
искусственный.
Причины пневмоторакса
Причиной спонтанного пневмоторакса
может быть деструкция легочной ткани вследствие абсцесса, гангрены легкого, рака легких; прорыва туберкулезной или бронхоэктатической каверны; разрыва булы при эмфиземе.
Патологически измененная легочная ткань и висцеральная плевра легкого разрываются
при сильном кашле, чихании, глубоком вдохе, натуживании при значительной функциональной недостаточности, быстром наклоне туловища.
Появление воздуха в плевральной полости значительно
повышает внутриплевральное давление.
В результате наступает
спадение легочной ткани
, развивается острая легочная гипертензия, увеличивается нагрузка на правый желудочек, что может приводить
к острой правожелудочковой недостаточности.
Клиника
-
Боль в груди. -
Одышка -
Кашель. -
Сердцебиение.
Жалобы на внезапно возникшую колющую боль в груди, которая может иррадиировать в шею, руку, эпигастральную область; беспокоит одышка смешанного характера, сухой кашель, сердцебиение. Выраженность одышки зависит от объема воздуха в плевральной полости.
При
осмотре
обращают на себя внимание учащенное поверхностное дыхание, диффузный цианоз, кожа покрыта холодным потом. На стороне поражения может увеличиться объем грудной клетки. Межреберные промежутки сглажены. При дыхании пораженная половина грудной клетки отстает от здоровой половины.
При пальпации:
голосовое дрожание и бронхофония ослаблены или не определяются.
При перкуссии
на стороне поражения – тимпанический звук. При открытом пневмотораксе перкуторный звук напоминает
«шум треснувшего горшка»
– прерывистый, дребезжащий.
Аускультация легких
: ослабление или отсутствие везикулярного дыхания. При открытом пневмотораксе – разновидность бронхиального дыхания, имеющее металлический оттенок. Над здоровым легким определяется компенсаторное усиление везикулярного дыхания. Бронхофония резко ослаблена или отсутствует.
Рентгенологически:
признак пневмоторакса это большое пристеночное просветление без легочного рисунка. Между спавшимся легким и воздухом имеется четкая граница. Органы средостения смещены в здоровую сторону, а купол диафрагмы на стороне поражения – книзу. На ЭКГ можно выявить отклонение электрической оси вправо, а также увеличение амплитуды зубца Р во II и III (P- pulmonale).
34. СИНДРОМ ДЫХАТЕЛЬНОЙ НЕДОСТАТОЧНОСТИ
Дыхательная недостаточность(ДН) –состояние организма, при кот. не обеспечивается поддержание норм. газового состава крови или оно достигается более интенсивной работы аппарата внешнего дыхания и сердца.
Нормальный газообмен в лёгких возможен при чёткой
взаимосвязи трёх компонентов
: 1)вентиляции 2)диффузии газов через альвеолярно-капиллярную мембрану3) перфузии капиллярной крови в лёгких
Причинами ДН могут быть любые патологические процессы в организме или неблагоприятные факторы окружающей среды, которые
влияют хотя бы на один из этих компонентов.
Различают две группы ДН:
-
с преимущественным поражением лёгочных механизмов
-
Обструкция крупных дыхательных путей -
Обструкция мелких дыхательных путей -
Сокращение лёгочной ткани -
Нарушение рестрикции альвеолярной ткани -
Нарушение лёгочного кровотока -
Нарушение вентиляционно-перфузионных соотношений -
Утолщение альвеолярно-капиллярной мембраны
-
с преимущественным поражением внелёгочных механизм
-
Нарушение центральной регуляции дыхания -
Поражение дыхательных мышц -
Поражение грудной клетки
В зависимости от причин и механизма ДН выделяют три типа нарушения вентиляционной функции лёгких:
–обструктивный :затруднение прохождения воздуха по бронхам вследствие воспаления
бронхов, бронхоспазма, сужения или сдавления трахеи и крупных бронхов
страдает фаза выдоха.
Спирограмма: снижение максимальной вентиляции лёгких (МВЛ) и объёма форсированного выдоха за 1 с.
-рестриктивный: наблюдается
при ограничении способности лёгких к расширению и спадению
(гидроторакс, пневмоторакс, пневмосклероз, кифосколиоз, массивные плевральные спайки, окостенение рёберных хрящей, ограничение подвижности рёбер). страдает фаза вдоха. Спирограмма: снижение ЖЕЛ и МВЛ.
-смешанный: при длительно текущих лёгочных и сердечных заболеваниях и объединяет в себе признаки 2-х типов нарушения вентиляции (обструктивного и рестриктивного), часто с превалированием одного из них.
35. ОСТРЫЙ И ХРОНИЧЕСКИЙ БРОНХИТ: ЭТИОЛОГИЯ,ПАТОГЕНЕЗ,СИМПТОМЫ,ЛЕЧЕНИЕ
Бронхит-воспаление бронхов.
Этиология хронического бронхита
-
Экзогенные факторы:
-
Табачный дым-А -
Загрязнение воздушного бассейна -
профессиональные вредности -
Климатические факторы -
Инфекционные факторы (вирусы, микоплазма, реже – бактериальные агенты)
-
Эндогенные факторы:
-
Нарушение дыхания через нос и очищения вдыхаемого воздуха -
Очаговая инфекция верхних дыхательных путей -
Повторные ОРЗ и острые бронхиты -
Наследственная предрасположенность
-
Нарушение обмена веществ (ожирение)
Защитные механизмы легких
-
Фильтрация и увлажнение вдыхаемого воздуха в верхних дыхательных путях
-
Кашлевой рефлекс, способствующий удалению из легких инфицированных частиц
-
Трахеобронхиальная секреция антибактериальных веществ (α1-антитрипсин, лизоцим, лактоферрин)
-
Клеточный иммунитет (альвеолярные макрофаги, Т-лимфоциты)
-
Гуморальный иммунитет (В-лимфоциты, IgA, IgG )
-
ПЯН
-
Мукоцилиарный транспорт различных частиц реснитчатым эпителием бронхов
Патогенез ХБ
Хронический бронхит (клиническое определение понятия):
-
Диффузное, прогрессирующее поражение бронхиального дерева
-
Обусловлен длительным раздражением воздухоносных путей летучими поллютантами и/или (реже) повреждением вирусно-бактериальными агентами
-
Характеризуется перестройкой секреторного аппарата слизистой оболочки, развитием воспалительного процесса и в дальнейшем – дегенеративно-склеротич. изменениями в глубоких слоях бронх.стенки
-
Сопровождается гиперсекрецией слизи, нарушением очистительной функции бронхов
-
Проявляется постоянным или периодически возникающим кашлем (А)с отделением мокроты(А)
-
Не связан с другими бронхолегочными процессами или поражением других органов и систем
Основные клинические синдромы при хроническом бронхите
I.Воспалительный:
А) Местный:Оценивается по характеру мокроты (бронхиального содержимого),Количеству нейтрофилов при цитологическом исследовании,Величине титра возбудителя при посеве,Состоянию СО и характеру секрета.
Б) Общий:Повышение t тела, уровня острофазовых неспецифических показателей крови
II. Интоксикационный:Потливость, слабость, головная боль,Снижение аппетита и массы тела
Ш. Бронхообструктивный:Надсадный кашельс трудно отделяемой мокротой ,Экспираторная одышка , Сухие свистящие хрипы, усиливающиеся на выдохе (В),Изменение показателей ФВД: ОФВ1, ФЖЕЛ.
Механизм развития обструкции бронхов
Обратимый
| Необратимый
|
-
Основной маркер хронической обструктивной болезни легких (ХОБЛ) при наличии факторов риска (курение, ингаляционные поллютанты) – спирографический показатель: ОФВ1/ФЖЕЛ
Классификация хронического бронхита
I. По функциональной характеристике:
II. По характеру воспаления:
| III. По степени тяжести течения:
IV. По фазе болезни:
|
1Необструктивный (без одышки; спирорамма: нет нарушений), или ХБ с преимущественным поражением мелких бронхов (дистальный бронхит). относительно стабильный ХБ, характеризующийся отсутствием каких-либо клинически значимых нарушений функции системы дыхания в течение многих (даже десятков) лет.
2Обструктивный (с одышкой; спирограмма: есть изменения) , или ХБ с преимущественным поражением мелких бронхов (дистальный бронхит). Это функционально нестабильный ХБ(прогрессирующие нарушения бронхиальной проходимости, развитием легочной гипертензии и легочного сердца).
Диагностические критерии хронического бронхита
-
«Кашлевой анамнез» (не менее 2-х лет по 3 месяца подряд; кашель сухой или с выделением мокроты -
Отсутствие другой патологии бронхолегочного аппарата (туберкулез, бронхоэктатическая болезнь, пневмония, бронхиальная астма, рак легкого и др.), обуславливающей «кашлевой анамнез» -
Воспалительные изменения в бронхах по данным исследования мокроты, содержимого бронхов, данных бронхоскопической картины -
Выявление обструкции дыхательных путей (ее обратимого и необратимого компонента) для диагностики хронического обструктивного бронхита
Осложнения хронического бронхита
| II. Связанные с эволюцией бронхита
|
Цели лечения хронического бронхита
-
Снижение темпов прогрессирования диффузного поражения бронхов
-
Снижение частоты обострений заболевания
-
Удлинение ремиссий
-
Повышение толерантности к физической нагрузке
-
Улучшение качества жизни
Принципы лечения хронического бронхита
-
Запрещение курения, оздоровление окружающей среды-Этиотропное
-
Ликвидация очагов инфекции- Этиотропное
-
Противогриппозная вакцинация- Этиотропное
-
Воздействие на воспалительный процесс в бронхах-Патогенетическое
-
Восстановление бронхиальной проходимости- Патогенетическое
-
Противокашлевые препараты (есть мучительный «непродуктивный» кашель)- Патогенетическое
-
Общеукрепляющая терапия
-
Физиотерапевтические мероприятия, санаторно-курортное лечение
-
Борьба с легочной и сердечной недостаточностью
Острый бронхит может возникать: 1) активизацией микробов, постоянно находящихся как сапрофиты в верхних дыхательных путях – пневмококов, пневмобацилл Фридлендера, стрептококков, стафилококков; 2) при острых инфекционных заболеваниях – гриппе, коклюше, дифтерии и других; 3) при вдыхании паров химических токсических веществ – паров кислот, формалина, ксилола и других.
-кашель.
В начале заболевания кашель сухой, грубый, со скудной, трудно отделяющейся, вязкой слизистой мокротой. На 2 – 3 день болезни мокрота начинает выделяться в большом количестве. Сначала она слизисто – гнойная, иногда с прожилками крови. Затем мокрота приобретает гнойный характер. В это время кашель становится мягче.
-В тех случаях, когда бронхит начинается с катара верхних дыхательных путей, симптомом, предшествующим бронхиту является
насморк
с обильным выделением жидкой слизи. Если, наряду с ринитом, имеется клиника и фарингита, больной может отмечать
охриплость голоса
.
-Температура тела при лёгком течении бронхита
нормальная или субфебрильная.
При тяжёлом течении бронхита, особенно при диффузной форме его, температура тела может повышаться до 38 – 39ºС.
ЧДД может незначительно увеличиться. При диффузном поражении бронхов, особенно мелких бронхов и бронхиол, частота дыхательных движений может увеличиться до 30 – 40 в минуту. При этом могут появиться одышка и тахикардия.
При осмотре, местном и общем, патологических изменений обычно не отмечается. Конфигурация грудной клетки, подвижность её в акте дыхания не изменены.
–
Голосовое дрожание и бронхофония
на симметричных участках не изменены.
Перкуторно
отмечается ясный лёгочный звук. При глубоком поражении бронхов перкуторный звук может приобретать
коробочный оттенок
за счёт умеренной эмфизематозности лёгочной ткани.
-При аускультации определяется везикулярное дыхание с жёсткими вдохом и выдохом. Кроме того, выявляется большее или меньшее количество жужжащих или свистящих сухих хрипов, которые изменяются и по характеру, и по количеству после кашля
–
Рентген
– не выявляет изменений.
-анализах крови
выявляется умеренный лейкоцитоз (9 – 11 х 109/л) и умеренно ускоренная СОЭ.
–
Мокрота
при остром бронхите имеет слизистый или слизисто – гнойный характер. Она содержит цилиндрический эпителий, немного других клеточных элементов, сгустки фибрина в виде слепков бронхов.
Острый бронхит течёт от нескольких дней, до 2 – 4 недель. В большинстве случаев заболевание заканчивается полным выздоровлением, однако может перейти и в хроническую форму. У ослабленных детей и стариков острый бронхит может вызвать развитие пневмоний.
Источник
В физиологическом состоянии у человека в межплевральной полости не содержится воздуха. Состояние, при котором в нем накапливается воздух, в медицине называют пневмотораксом. Этот термин имеет древнегреческое происхождение: «,pneuma», означает воздух, а «,thorax», – д грудная клетка.
Пневмоторакс, а точнее – синдром пневмоторакса, не является отдельным заболеванием, поскольку развивается на фоне имеющихся заболеваний органов грудной клетки или вследствие полученных травм или неправильно проведенных медицинских манипуляций.
В ряде случаев (около 20%) причину возникновения пневмоторакса установить не удается. Такое патологическое состояние является отдельной нозологической единицей – идиопатический пневмоторакс.
- Возникновение закрытого пневмоторакса
- Патогенез открытого пневмоторакса
- Механизм развития клапанного пневмоторакса
Причины и факторы риска пневмотораксов
В зависимости от причины пневмоторакса различают:
 Спонтанные:
Спонтанные:- первичные (обычно не связаны с патологиями легких),
- вторичные (возникают на фоне заболеваний дыхательной системы).
- Травматичные (связаны с травмированием грудной клетки).
Ятрогенные (возникают вследствие медицинских манипуляций):
- при чрезкожной аспирации (до 35%),
- при проведении торакоцентеза (до 20%),
- при катетеризации подключичных вен (до 10%),
- при плевральной биопсии (до 10%),
- при проведении искусственной вентиляции легких (до 15%),
- при чрезбронхиальной биопсии (до 2%).
Первичные, или идиопатические, спонтанные пневмотораксы в три раза чаще возникают у мужчин, чем у женщин. Причины возникновения этих состояний точно не установлены, это связывают с наличием у мужчин большего количества вероятных факторов риска:
- худощавое телосложение,
-
 грудной тип дыхания,
грудной тип дыхания, - интенсивные физические нагрузки,
- курение,
- работа, связанная с перепадами атмосферного давления (крановщики, летчики, промышленные альпинисты, водолазы),
- работа в условиях повышенных температуры и влажности,
- увлечение громкой рок-музыкой (так называемый эффект «,Пинк Флойд»,).
Частота идиопатических патологий достоверно увеличивается при отягощенной наследственности. Если у отца был случай пневмоторакса, то вероятность его возникновения у сына этого мужчины намного выше, чем у других. Риск пневмотораксов повышается также у пациентов, имеющих заболевания соединительной ткани, в частности коллагена:
- муковисцидоз,
- семейную гомоцистинурию,
- альфа-1-антитрипсиновую недостаточность,
- синдром Элерса-Данлоса.
В 80% случаев идиопатические пневмотораксы возникают на фоне буллезной эмфиземы – патологического состояния, которое сопровождается появлением множественных воздушных полостей в легких.
К редким формам первичных патологий относится и катамениальный (менструальный) пневмоторакс, одной из вероятных причин некоторые авторы называют эктопическое легочное расположение эндометриозных очагов.
Возникает он у женщин предклимактерического периода, чаще у тех, которые принимают эстрогенсодержащие препараты. Вторичные спонтанные пневмотораксы в некотором роде являются ожидаемыми, поскольку возникают на фоне имеющихся хронических заболеваний дыхательной системы:
- дыхательных путей (обструктивных заболеваний легких и бронхов),
-
 инфекционной этиологии (легочного туберкулеза, ВИЧ-ассоциированных пневмоний, абсцессов),
инфекционной этиологии (легочного туберкулеза, ВИЧ-ассоциированных пневмоний, абсцессов), - интерстициальных пульмональных патологий (идиопатического легочного фиброза, саркоидоза),
- болезней соединительной ткани (полимиозита и дерматомиозита, анкилозирующего спондилита),
- онкологических заболеваний (рака легкого).
К причинам травматических пневмотораксов относят открытые ранения и тупые травмы грудной клетки, политравмы, синдром длительного сдавливания.
Патогенез пневмоторакса
Патогенетическая классификация выделяет три группы патологических состояний, в основу которой положено наличие или отсутствие сообщения плеврального пространства с воздушной средой:
- Закрытый (нет сообщения),
- Открытый (имеется сообщение),
- Напряженный (сообщение зависит от вдоха-выдоха).
Каждый из этих пневмотораксов имеет свой патогенез (механизм формирования).
Возникновение закрытого пневмоторакса
При закрытом пневмотораксе происходит всасывание воздуха в плевральное пространство через временный дефект в плевре, после чего он по разным причинам оказывается перекрытым.
Появление такого временного дефекта может происходить:
При повреждении наружного (париетального) листка плевры.
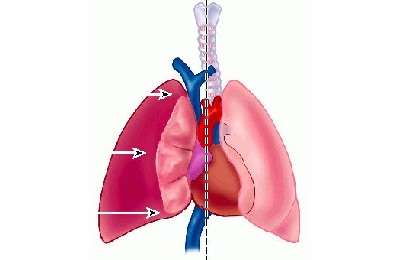 Такой пневмоторакс возникает при проникающих травмах грудной клетки, когда дефект впоследствии перекрывается из-за смещения и посттравматического отека мягких тканей,
Такой пневмоторакс возникает при проникающих травмах грудной клетки, когда дефект впоследствии перекрывается из-за смещения и посттравматического отека мягких тканей,При повреждении внутреннего (висцерального) листка плевры.
Такой патологический процесс развивается вследствие тупой травмы грудной клетки, когда сломанные ребра во время дыхания травмируют висцеральный листок плевры и легочную ткань.
При закрытом виде патологии в плевральное пространство попадает, как правило, небольшой объем воздуха, который часто самостоятельно рассасывается.
Патогенез открытого пневмоторакса
При открытых ранах груди или при повреждении дыхательных структур инородным телом или при медицинских манипуляциях развивается открытый пневмоторакс. Через образовавшийся в листке плевры дефект воздух беспрепятственно попадает внутрь плеврального пространства при вдохе и выталкивается из него при выдохе.
Внутриплевральное давление при этом сравнивается с атмосферным, поэтому резко нарушается газообмен в альвеолах легких.
При этом происходит снижение количества кислорода (гипоксемия) и повышение количества углекислого газа (гиперкапния) в крови. Таким образом, нарастает дыхательная недостаточность. Часто такие состояния сопровождаются значительными кровоизлияниями в плевральную полость – гемотораксом.
Механизм развития клапанного пневмоторакса
В развитии клапанного пневмоторакса основное значение имеет образование лоскута, который играет роль клапана: при вдохе он пропускает воздух в направлении полости плевры, а при выдохе перекрывает дефект плеврального листка, препятствуя его выходу наружу.
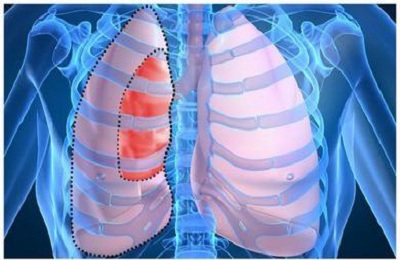 Напряженный пневмоторакс бывает:
Напряженный пневмоторакс бывает:
- Внутренним (при вовлечении легочной ткани в роли лоскута),
- Наружным (лоскутом выступает париетальная плевра или мягкие ткани грудной стенки).
В патогенезе пневмоторакса большое значение имеет резкое повышение внутриплеврального давления. В норме при вдохе оно должно составлять от -8,5 до 9 мм рт.ст., а при выдохе – от -3 до -6 мм рт.ст..
Внутрибронхиальное давление является положительным во время выдоха (1-5 мм рт.ст.), и может резко повышаться при разговоре (до 10 мм рт.ст.), крике или кашле (до 70 мм рт.ст.).
Таким образом, разница внутриплеврального и внутрибронхиального давлений на выдохе составляет до 12-15 мм рт.ст. в покое и до 80 мм рт.ст. при кашле или крике. Если у человека имеет место обструкция бронхов (сужение просвета), то это еще больше повышает градиент давлений.
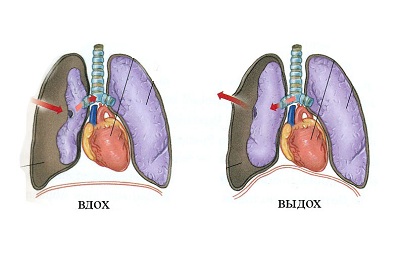 Клапанный механизм повышает внутриплевральное давление, которое в результате становится таким, как в бронхах, или даже превышает его. Именно в таких случаях возникает напряженный пневмоторакс, который характеризуется дыхательными и гемодинамическими нарушениями.
Клапанный механизм повышает внутриплевральное давление, которое в результате становится таким, как в бронхах, или даже превышает его. Именно в таких случаях возникает напряженный пневмоторакс, который характеризуется дыхательными и гемодинамическими нарушениями.
Патогенетическая классификация пневмотораксов имеет большое значение для определения тактики лечения пациента с этой патологией. Пневмоторакс является опасным для жизни состоянием, поэтому в большинстве случаев требует неотложного хирургического лечения.
Клиника пневмотораксов
Клинические симптомы пневмоторакса обычно позволяют определить наличие воздуха в полости плевры уже при первичном обследовании больного. Выраженность симптоматики зависит от количества воздуха и давления в межплевральном пространстве.
При спонтанных пневмотораксах заболевание обычно начинается внезапно, при опросе пациента редко удается связать начало с физической нагрузкой или стрессом.
 Основные жалобы больные предъявляют на:
Основные жалобы больные предъявляют на:
- острую боль в пострадавшей половине грудной клетки, которая усиливается при вдохе или движениях больного,
- одышку (ее интенсивность зависит от размера воздушного пузыря и, соответственно, степени смещения органов средостения),
- реже – сухой кашель.
При закрытых пневмотораксах эти симптомы имеют тенденцию к ослабеванию, если пациент не обратился за помощью в течение первых суток после начала заболевания.
Во время осмотра пациента обращают на себя внимание такие признаки пневмоторакса:
- пациенты сидят, наклонившись в сторону поражения, или лежат на больном боку,
- часто пациенты придерживают пострадавшую половину груди, чтобы ограничить ее движения во время дыхательного акта,
- при массивных пневмотораксах пациенты напуганы, возбуждены,
- при открытом виде патологического процесса можно обнаружить зияющую рану, сквозь которую при дыхании с шумом движется воздух и выделяется алая пена,
- кожные покровы пациента бледные, покрыты липким потом, слизистые – синюшные.
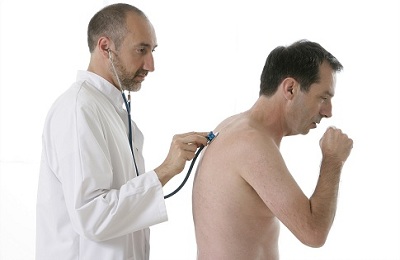 Объективно определяются:
Объективно определяются:
- тахипноэ (учащенное дыхание до 30-40 в минуту),
- тахикардия (учащение сердечных сокращений),
- падение артериального давления,
- повышение центрального венозного давления.
Перкуторные и аускультативные признаки обычно подтверждают подозрение на наличие воздуха в полости плевры. Исключение могут составлять закрытые виды патологии при небольшой степени коллапса (сдавления) легкого (не более 15%), при котором изменений перкуторного звука или аускультативных шумов над легкими не определяется.
При небольшом коллапсе легкого перкуторный звук может не отличаться от нормального. При значительном коллапсе легкого (более 15%) перкуторный звук над воздушным пузырем в плевральном пространстве приобретает коробочный оттенок.
При аускультации (выслушивании) над коллабированным легким отсутствует везикулярное дыхание и не выслушиваются хрипы. Для постановки диагноза или его подтверждения после обследования пациента назначаются дополнительные методы исследования, объем которых зависит от выраженности клинической симптоматики и оснащенности медицинского учреждения.
Диагностика патологии
Чаще всего диагностика пневмоторакса не представляет трудностей. При пневмотораксах особой информативностью обладают такие методы диагностики:
-
 лабораторные анализы крови,
лабораторные анализы крови, - рентгенография,
- электрокардиография,
- ультразвуковое исследование,
- компьютерная томография.
Общий анализ крови особых патологических изменений при этом заболевании не выявляет. При наличии сопутствующего кровотечения в периферической крови может определяться снижение количества всех клеток крови и падение уровня гемоглобина, что указывает на кровопотерю.
Наибольшие изменения выявляются при исследовании газового состава крови. У 75% пациентов наблюдаются патологические изменения газов крови: гипоксемия (падение парциального давления кислорода в крови ниже 80 мм рт.ст) и гиперкапния (повышение парциального давления углекислоты выше 50 мм рт.ст.).
Патологические изменения газового состояния крови находятся в прямо пропорциональной зависимости от объема воздуха, скопившегося в плевральной полости, и степени коллабирования легкого. Критическое снижение содержания кислорода в крови свидетельствует о тяжелой степени острой дыхательной недостаточности, что может привести к развитию гипоксической комы.
Рентгенологическими признаками пневмоторакса, выявляемыми на обзорном рентгеновском снимке, являются:
- Обнаружение воздушной щели между листками плевры.
-
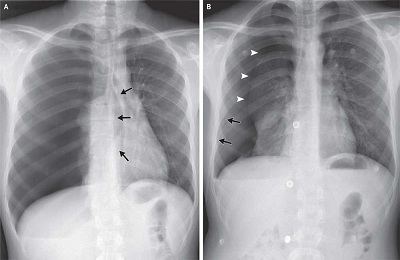 Отсутствие рисунка легкого на пораженной стороне грудной клетки.
Отсутствие рисунка легкого на пораженной стороне грудной клетки. - Смещение тени органов средостения (сердца, бронхов, крупных сосудов) в здоровую сторону.
- Уровень жидкости (выпота) в нижних отделах плевральной полости.
- При проведении рентгенографии в положении пациента лежа на пораженной стороне определяется глубокая реберно-диафрагмальная борозда.
Рентгенологическое исследование может дополняться компьютерной томографией.
При выраженных нарушениях гемодинамики требуется проведение электрокардиографического исследования. На ЭКГ будут определяться признаки перегрузки правых отделов сердца.
Восстановительный период и возможные осложнения
Тактика лечения больных с пневмотораксом зависит от клиники, степени сжатия легкого и выраженности респираторной и гемодинамической недостаточности. Стандартом оказания первой медицинской помощи при пневмотораксах является дренирование межплеврального пространства. При неэффективности малоинвазивных манипуляций больным показаны видеоторакоскопическая или обширная операции.
Согласно данным медицинской статистики, у 30% больных в течение первого года жизни возникают рецидивы после первичного спонтанного пневмоторакса. Чтобы уменьшить вероятность рецидива и возникновения опасных последствий, после проведенного лечения больным показана реабилитация.
Реабилитация больных заключается в:
- изменении образа жизни (умеренные физические нагрузки, отказ от вредных привычек и экстремальных видов спорта),
-
 смене места работы (при наличии вредных производственных факторов),
смене места работы (при наличии вредных производственных факторов), - водных процедурах (закаливании, посещении бассейна),
- выполнении дыхательной гимнастики,
- занятиях лечебной физкультурой,
- физиотерапевтических процедурах,
- лечении хронических заболеваний,
- санаторно-курортном лечении.
Кроме того, пациент должен регулярно посещать врача, чтобы наблюдать за течением восстановительного процесса.
Пневмоторакс опасен своими осложнениями, которые, по данным статистики, возникают у половины пациентов. Осложненные пневмотораксы усугубляют течение патологии, удлиняя процесс выздоровления.
К ним относятся:
- экссудативный плеврит,
- кровотечение
