Синдром нечувствительности к андрогенам фото людей

Синдром нечувствительности к андрогенам ещё называют синдромом тестикулярной феминизации.
Относится к врождённым эндокринным нарушениями полового развития, вызванным перерождением гена, ответственного за рецептор андрогена.

Фенотипы людей с этим геном находятся в довольно широком диапазоне — от нормального телосложения, характерного для мужчины до практически полного женской комплекции, несмотря на то, что в их кариотипе присутствует Y-хромосома.
Заключение
- Люди с завершённым типом синдрома нечувствительности имеют внешность, больше всего напоминающую женскую: с грудью и влагалищем, не опустившимися яичками.
- При этом недуге нарушается соотношение мужских и женских гормонов.
- Причины заболевания — наследственные, обнаруживается в период внутриутробного развития.
- Болезнь относится к очень редким.
- Проявляется в виде феминизации.
- Диагностируется при УЗИ, осмотре, анализа крови и генотипа.
- Предупредить патологию практически невозможно, так как её появление зависит от случайных мутаций.

Что представляет собой синдром нечувствительности к андрогенам
Это заболевание характеризуется генетически обусловленным нарушением работы рецепторов, которые отвечают за реакцию на половые гормоны мужчин. Болезнь наследуется по линии матери (с Х-типом).
Если женщина является носителем мутированного гена, то риск возникновения феминизации повышается до 30 процентов.
До 6 — 7 недели половые органы эмбриона развивается без отличия того или иного типа. Когда андрогены доминируют, то плод формируется по мужскому образу. Если же таковых гормонов нет, то закладываются женские половые органы.
Подобные пациенты имеют мужской тип, поэтому и репродуктивная система формируется так же. Но из-за обусловленной вследствие мутаций нечувствительности рецепторов к андрогенам развитие ребёнка по мужскому типу останавливается.
После рождения у младенца постепенно проявляется синдром.
Причины и механизм развития синдрома тестикулярной феминизации
Главный механизм формирования синдрома Морриса — геномные расстройства в период внутриутробного созревания эмбриона. Из-за мутации генов, отвечающих за чувствительность рецепторов к специфическим мужским гормонам, плод начинает развиваться по женскому типу.
Несмотря на то что у него имеются в наличии Х и Y хромосомы (то есть он определяется к мужскому полу) из-за особенностей баланса гормонов и функционирования андрогеновых рецепторов первичные и вторичные мужские половые признаки не развиваются или же проявляются незначительно.
Все эти нарушения формируются в течение 1 триместра (до 12-й недели включительно).
Факторы, способствующие тестикулярной феминизации:
- сбои эндокринного баланса матери;
- срывы обмена веществ;
- употребление беременной алкоголя;
- курение во время вынашивания ребёнка;
- зависимость от наркотиков;
- применение неразрешённых медикаментов в период гестации;
- неправильная терапия гормонами.
Как можно распознать синдром Морриса у ребёнка
Существует абсолютная и частичная форма нечувствительности к андрогенам. Начальные формы тестикулярной нечувствительности определяются у юношей с начала пубертатного периода. Симптомы всегда своеобразны и зависят от типа патологии.
При абсолютной нечувствительности к андрогенам у лиц мужского пола наблюдается формирование тела и мочеполовых органов с ярко выраженной тенденцией феминизации. Присутствуют такие проявления:
- увеличение груди;
- практически полное отсутствие волос на лобке и в подмышечных впадинах;
- значительное усиление волос на голове;
- большие бёдра, маленькие плечи и другие нетипичные для мужского силуэта черты;
- инфантилизм (недоразвитие) половых губ, репродуктивных органов.
Неполная форма синдрома имеет более разнообразную клиническую картину.
Как диагностируется синдром резистентности к андогенам
Методы диагностики этого недуга:
- осмотр гинеколога или уролога;
- анамнез;
- определение гормонов.
Ранние конфигурации тестикулярной феминизации заметны уже при осмотре неонатолога. Неполная форма по мужскому типу диагностируется намного позже. Предлогом для диагностики часто служит обращение мужчины к врачу по поводу бесплодия. При исследовании спермы обнаруживается азооспермия.
Анализ на тестостерон часто показывает значительно увеличение концентрации этого гормона в крови.
Нужно ли лечить это заболевание
Необходимо лечить все формы данной патологии. Показаны хирургическое вмешательство и коррекция гормонального фона.
Прогноз заболевания
У женщин и мужчин с наличием синдрома нечувствительности к андрогенам в большинстве случаев полностью отсутствуют половые железы. Вследствие этого, они теряют возможность зачать и родить ребёнка, так как являются бесплодными. В данном случае выход один — усыновление.
Частота встречаемости и виды заболевания
Болезнь встречается очень редко: на 1 млн жителей бывает не больше 20 случаев патологии.
Выделяют 5 степеней неполной нечувствительности.
- Мужской тип. Выраженных отклонений не наблюдается. В крайне редких происшествиях у пациентов отмечается слишком высокий голос. Процессы образования сперматозоидов нарушаются, почти всегда мужчины страдают бесплодием.
- Феминизация по преимущественно мужскому типу. Фенотипически пациенты относятся к мужчинам. При диагностике андрогенной нечувствительности обнаруживается гипоспадия (расщепление уретры), выраженное уменьшение полового члена, неравномерное разделение подкожного жира.
- Амбивалентный тип нечувствительности к андрогенам характеризуется значительным снижением размера пениса, делением мошонки (она больше напоминает половые губы), неопущением яичек. У больных расширен таз, сужены плечи.
- Феминизация по преимущественно женскому типу отличается тем, что пациент фенотипически является женщиной. Характерно значительное увеличение клитора. Нередко половые губы у таких представительниц сращены.
- Женская форма андрогенной нечувствительности характерен тем, что у больных симптомов вирилизации практически нет. Возможно частое развитие пиелонефрита и уретрита.
Осложнения и последствия
Течение болезни не представляет собой угрозы для жизни. Но из-за изменения внешнего вида гениталий и бесплодия пациенты подавлены, склонны к частым депрессиям.
Наиболее грозное осложнение патологии — рак яичек, семинома. Данная аномалия формируется в результате злокачественного перерождения тестикула. Хирургическая операция помогает не допустить развития недуга.
Лечебные мероприятия
Лечение синдрома нечувствительности к андрогенам полностью зависит от формы болезни.
Гормональная заместительная терапия
В комплекс лечебных мероприятий входит коррекция гормонального фона (при необходимости).
Психологическая поддержка
Больные при андрогенной нечувствительности обычно бесплодны, они часто нуждаются в психологической помощи.
Пластическая хирургия
Лечение полного типа нечувствительности к андрогенам ограничивается удалением мужских половых желёз. Удаление яичек необходимо для недопущения развития семиномы.
Лечение неполной формы нечувствительности часто может быть связано с большим количеством оперативных вмешательств для создания нормальной формы гениталий и коррекции работы мочевыделительной системы.
Как выглядят пациенты с неполной формой синдрома Морриса
На этих фото изображены больные с разными формами нечувствительности к андрогенам.
Таблица симптомов 5 различных форм неполного синдрома
В этой таблице обобщённо признаки неполной формы синдрома нечувствительности к андрогенам.
Диагностика синдрома резистентности к андрогенам
Иногда опытный доктор может установить диагноз уже в ходе медицинского осмотра. Подтверждают его генетический анализ и развёрнутое исследование крови.
Дифференциальный диагноз
Нужно дифференцировать нечувствительность к андрогенам от:
- болезни Рокитанского-Кюстнера (врождённая аномалия, которая характеризуется отсутствием матки и верхних отделов вагины);
- чистой формы дискинезии гонад;
- гермафродитизма;
- синдрома Кляйнфельтера;
- дисфункции коры надпочечников.
Образ жизни пациентов
При коррекции формы гениталий и соответствующей гормонотерапии больные способны вести половую жизнь. Иногда внешний вид мужчины с нечувствительностью ничем не отличается от здоровых представителей сильного пола.
Фертильность у таких лиц исключена.
Отзывы
Анна, г. Москва
«У сына диагностировали неполную нечувствительность к андрогенам. Проводим гормональное лечение, пубертатное развитие проходит нормально».
Елена, г. Волгоград
«У меня диагностирована неполная нечувствительность к андрогенам. Проведена коррекция влагалища, принимаю гормоны. Надеюсь, что процедура искусственного оплодотворения протечёт успешно».
Оксана, г. Санкт-Петербург
«Гормональное лечение андрогенной нечувствительности у ребёнка миновало неудачно. Поэтому записались в очередь на хирургическое удаление семенников и пластическую операцию».
Источник

Синдром Морриса – редкая генетическая аномалия. Специалисты обнаруживают ее не чаще, чем раз на 50 – 70 тысяч новорожденных. Впервые о ней заговорили в 1817 году. Первый, кто взялся описывать эту аномалию, был Георгиус Штегленер. Самое же полное описание проблемы смог дать Джон Моррис, в чью честь она и была названо.
Синдром Морриса – что это простыми словами?
Это нечувствительность к андрогенам. Если же говорить проще, синдром Морриса – это нарушение полового развития, при котором человек выглядит как женщина, но по факту, является мужчиной.
В прямом смысле слова – на протяжении многих лет представительница прекрасного пола может считать себя дамой, и не знать, что вместо матки и яичников, в ее организме есть спрятанные глубоко в брюшине тестикулы.
Причем как показывает практика, часто люди и не догадываются о том, что у них синдром тестикулярной феминизации, синдром Морриса, а правда открывается внезапно на осмотре гинеколога.
Синдром Морриса – тип наследования

Начальные признаки нарушения формируются на ранних этапах развития. Синдром нечувствительности к андрогенам, синдром Морриса имеет рецессивный тип наследования, который сцеплен с полом. Медицина встречалась со случаями, когда аномалия проявлялась в нескольких разных поколениях одного семейства. При дефекте нарушается процесс трансформации тестостерона в дигидротестостерон. При этом чувствительность тканей к эстрогенам остается.
Синдром Морриса – причины и признаки
Наука провела много разных исследований, чтобы понять, почему появляется синдром Джона Морриса, и пришла к такому выводу: основная проблема – в мутации гена AR, который локализуется на Х-хромосоме. Его продукт экспрессии – белок, который обеспечивает нормальную реакцию на мужские половые гормоны. Существует несколько сотен разных мутаций гена, и каждая из них по-своему влияет на восприятие тестостерона.
Синдром Морриса, причины которого специалисты продолжают изучать, бывает двух форм: полной и неполной:
- Для неполной характерно интерсексуальное телосложение. У людей таким нарушением часто недоразвиты молочные железы, а клитор пенисоподобен.
- Полная форма – абсолютно женственная: у пациентов хорошо развиты молочные железы, присутствует все женские наружные половые органы.
Синдром Морриса у женщин

Выделяется несколько степеней тестикулярной феминизации. Самыми женскими из них считается 4-я и 5-я. При преимущественно женском типе – 4-й степени – пациенты по виду практически ничем не отличаются от женщин, но у них часто сильно увеличен клитор. Кроме того, у многих встречается сращенные половые губы. При 5-й степени синдром Морриса симптомы демонстрирует такие: почти все признаки вирилизации отсутствуют, только клитор немного больше стандартного размера и при половом созревании может вырастать в микропенис.
Синдром Морриса у мужчин
Тестикулярная феминизация 1-й и 2-й степени характеризуется мужским фенотипом. При мужском типе нарушений – 1-й степени – пациент выглядит как настоящий мужчина, подозрения вызывать может только высокий голос и проблемы с процессами сперматогенеза – почти все лица с таким диагнозом страдают бесплодием. В отдельных случаях в подростковом возрасте заметны проявления гинекомастии.
Преимущественно мужской 2-й тип аномалии синдром Морриса признаки проявляет немного другие: нарушения вирилизации выражены ярче. Кроме того, у многих пациентов находят гипоспадию. Очень часто у людей с такой мутацией генов развивается гинекомастия и наблюдается неравномерное отложение жировой клетчатки под кожей – несвойственное для представителей сильного пола явление.
Синдром Морриса – диагностика
Чтобы установить синдром Морриса, фото людей будет недостаточно, ведь внешних признаков аномалия практически не имеет. К числу самых эффективных методов диагностики относят обыкновенный осмотр у специалиста. Обнаружить синдром Морриса и половые органы, которых в организме быть не должно, поможет уролог или гинеколог.
Для уточнения же диагноза врачи могут назначить следующие исследования:
- УЗИ;
- молекулярно-генетическая диагностика;
- в отдельных случаях допускается пренатальная диагностика.
Что делать после того, как диагноз будет установлен и подтвержден? Это интересный, но очень сложный вопрос, потому что синдром Морриса – не болезнь, то есть, вылечить его нельзя. Самый оптимальный вариант – «привести» пациента к одному полу, чтобы он мог вести полноценную жизнь, правда, без возможности зачать ребенка – особенное строение половой системы и нарушенный гормональный фон не позволят добиться обратного.
Знаменитости с синдромом Морриса
Этот диагноз встречается редко, потому примеров аномалии не так много, но тем не менее знаменитые люди с синдромом Морриса есть. Среди них:
- Джулия Ванг. Она участвовала в шоу «Битва экстрасенсов». Во время съемок блондинка начала резко менять образ, стала выбирать более «мужские» костюмы, а через некоторое время призналась подписчикам, что у нее синдром Морриса.
- Жорж Санд. Автор со скандальной репутацией и необычной историей, тесно связанной с тестикулярной феминизацией.
- Елизавета Тюдор. От такой аномалии, как синдром Морриса, известные люди не застрахованы. Исследователи почти уверены, что все странности Елизаветы были связаны как раз с данным нарушением.



Источник
Над статьей доктора
Литвинова В. В.
работали
литературный редактор
Юлия Липовская,
научный редактор
Сергей Федосов
и
шеф-редактор
Лада Родчанина
Дата публикации 26 июля 2020Обновлено 27 июля 2020
Определение болезни. Причины заболевания
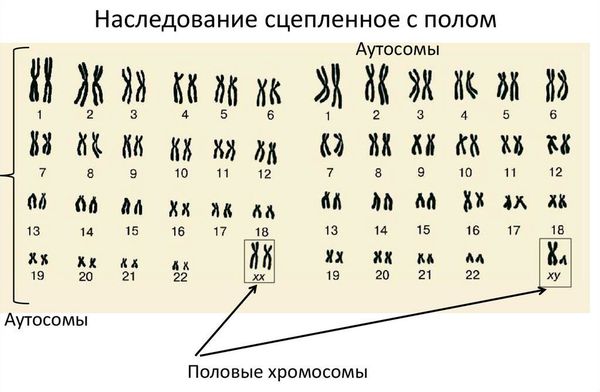
Синдром Морриса (синдром тестикулярной феминизации) — это врождённое генетическое заболевание, при котором у людей мужского пола ткани-мишени не чувствительны к мужским половым гормонам — андрогенам. Человек с синдромом Морриса генетически является мужчиной (имеет кариотип 46 XY), но выглядит как женщина.
Кариотип — это набор хромосом, который передаётся ребёнку от матери и отца. Кариотип позволяет определить характеристики индивида, включая пол. В норме у человека в генетическом наборе присутствует 46 хромосом, из них 22 пары аутосомных (не определяющих пол) и одна пара половых хромосом, которая определяет гендерную принадлежность ребёнка. Половые хромосомы женщины обозначаются как ХХ, мужчины — ХY. То есть нормальный женский кариотип — 46 XX, мужской — 46 XY.
Причина синдрома Морриса — мутации (изменение) гена рецептора андрогенов, унаследованные от матери или возникшие впервые. Мутации обуславливают резистентность (нечувствительность) рецепторов к гормону тестостерону [19]. В этом случае развивается синдром тестикулярной феминизации (СТФ). Ещё это заболевание называют синдромом Морриса — по имени американского гинеколога, который впервые ввёл термин в обиход, подробно описав его в 1953 году. Другие синонимы патологии — синдром нечувствительности к андрогенам, синдром андрогенной резистентности.
Часто мужчины с синдромом Морриса даже не догадываются о своём биологическом поле (как и их родители) и живут как девочки/женщины. Это объясняется тем, что данная патология больше никак себя не проявляет, кроме проблем с фертильностью (способностью к зачатию) во взрослом возрасте.
В популяции синдром встречается редко. По данным разных авторов, частота заболевания составляет от 1: 20 400 до 1: 99 100 случаев [19]. Точные данные собрать сложно, так как патология часто остаётся нераспознанной. Согласно исследованию, которое проводилось в Дании в течение семилетнего периода, полная нечувствительность к андрогенам случается с вероятностью 1 на 20 400 новорождённых с кариотипом 46 XY [15].
Синдром тестикулярной феминизации впервые в Европе описан в 1817 году баварским врачом Джорджем Стегленером, в России — в 1893 году профессором клиники московского университета Благоволиным Сергеем Ивановичем (1865-1947) [4].
Иногда синдром Морриса называют синдром Жанны д’Арк. Советский генетик, профессор Владимир Эфроимсон (1908-1989 гг.) изучил описание летописцев этой женщины и нашел некоторые особенности, которые позволили ему утверждать, что у Жанны д’Арк (1412-1432) был синдром тестикулярной феминизации [5].

Есть заключения генетиков и историков (по утверждению профессора Эфроимсона), которые приписывают синдром тестикулярной феминизации и королеве Англии Елизавете Тюдор (1533-1603) [5].
Несмотря на то, что синдром Морриса встречается редко, он обнаруживается почти у 1 % выдающихся спортсменок, которые имеют превосходство в физической силе, быстроте и ловкости [5][18]. Это стало причиной исключения женщин и девушек с синдромом тестикулярной феминизации из женских спортивных состязаний [5]. Регламент многих серьёзных спортивных соревнований, особенно в силовых видах спорта, беге, прыжках, обязывает женщин предоставить результат анализа на кариотип. Обязательное тестирование стали проводить после истории с немецкой легкоатлеткой Дорой Ратьен, которая участвовала в Олимпийских играх 1936 года. После игр стало известно, что Дора генетически была мужчиной. Этот случай послужил поводом к тому, что всех участниц соревнований стали осматривать врачи. Позже вместо осмотров спортсменки стали сдавать анализ крови на кариотип.

Иногда синдром Морриса называют синдромом манекенщиц, так как женщины с данной патологией часто имеют привлекательную внешность [16][17].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы синдрома Морриса
Как правило, люди с синдромом тестикулярной феминизации имеют женский фенотип, т. е. внешне выглядят как женщины. Однако есть некоторые признаки, по которым можно определить наличие заболевания.
- С началом полового созревания больные отличаются женским телосложением. Это объясняется влиянием эстрогенов и отсутствием эффекта тестостерона. При этом у таких людей часто высокий рост, узкий таз и широкие плечи, что более характерно для мужчин. [1][2][6][7].

- При нормальном росте и отсутствии аномалий развития характерны крупные кисти рук и крупные стопы.
- Молочные железы обычно развиты соответственно 3-4 размеру, однако ареолы сосков окрашены бледно.
- Характерно отсутствие полового оволосения (в области подмышечных впадин и на лобке), т. к. “не работает” тестостерон.
- В результате влияния эстрадиола и отсутствия действия тестостерона в ходе эмбрионального развития у плода мужского пола наружные половые органы формируются по женскому типу: не формируется половой член, но есть половые губы, укороченное влагалище, заканчивающееся слепо (т. е. нет матки, шейки матки и яичников).
- У детей с синдромом Морриса (4-5 лет) иногда появляются паховые грыжи. В таких случаях родители обращаются к детскому хирургу. Врач проводит операцию и в составе грыжевого содержимого обнаруживает ткань, напоминающую по структуре яичко (мужскую гонаду). Так как у “девочки” не может быть мужской гонады, берут биопсию (для подтверждения диагноза СТФ). В таком случае яичко не удаляют, ушивают грыжевой мешок и заканчивают операцию. Далее врач рекомендует провести генетическое обследование ребёнка, которое устанавливает мужской кариотип 46 XY. Считается, что удалять гонады до пубертатного периода нельзя, т. к. это может нарушить формирование организма ребёнка в целом.
- В 14-16 лет (если патология не была выявлена раньше), родители замечают, что у “девочки” отсутствует менструация, в связи с чем обращаются к врачу-гинекологу. Во время гинекологического осмотра и УЗИ выявляется, что у ребёнка имеется слепо заканчивающееся влагалище (в виде слепого мешка). Глубина влагалища может варьировать от нормальной до укороченной [1][2][6][7].
Патогенез синдрома Морриса
В начале эмбрионального развития у зародышей вне зависимости от хромосомного набора, образовавшегося при оплодотворении яйцеклетки сперматозоидом, половая система закладывается одинаково и предоставляет возможности для развития как женской, так и мужской половой системы. В частности, у зародыша одновременно формируются вольфов и мюллеров протоки, которые потом превращаются в семявыносящие протоки у мужчин и матку с фаллопиевыми трубами и влагалищем у женщин. Половые железы эмбриона (гонады) не дифференцированы и содержат первичные половые клетки (гаметы), которые могут превратиться как в клетки яичников (женские гонады), так и в клетки семенников (мужские гонады).
Таким образом, эмбрион до 6 недель является нейтральным по полу (имеет признаки и мужского, и женского пола). Далее процесс формирования половых признаков и в дальнейшем организма происходит под строгим контролем гормонов: у эмбриона мужского пола — под влиянием тестостерона (влагалище атрофируется), у эмбриона женского пола — под влиянием эстрадиола и прогестерона (влагалище трансформируется из “слепого мешка” и формируется шейка матки и матка). Тестостерон и эстрадиол вырабатываются как у мужчин, так и у женщин, только их соотношение разное. В норме у мальчиков соотношение мужского гормона к женскому 41, а в случае СТФ — 01. У девочек соотношение мужского гормона к женскому, прямо противоположное — 14.
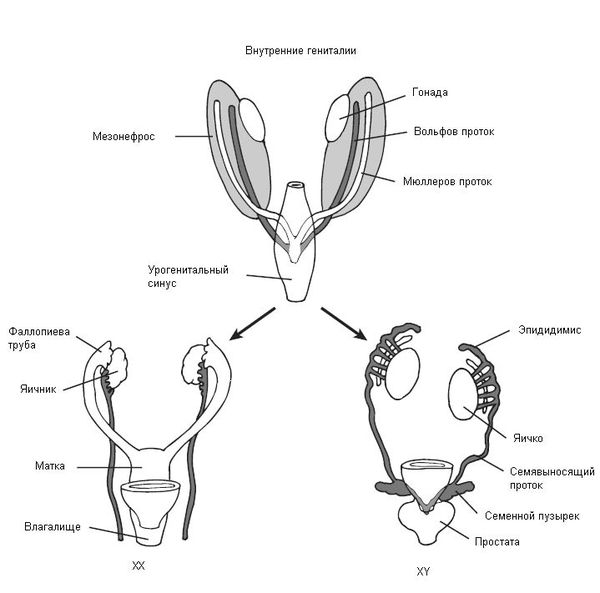
В процессе эмбриогенеза у людей с синдромом Морриса под влиянием мужской Y-хромосомы гонады развиваются как яички, они не способны к сперматогенезу, но способны вырабатывать тестостерон [8]. Однако из-за генетической мутации организм “не видит”/”не чувствует” присутствие тестостерона в крови, поэтому гормон не может проявить свои свойства и сформировать мужской организм. При этом секретируемые надпочечниками эстрогены (эстрадиол), хоть и в небольшом количестве, нормально вырабатываются и усваиваются организмом, в результате чего начинают превалировать в организме (как у девочки). В связи с этим влагалище не атрофируется, в дальнейшем ребёнок развивается по женскому типу.
Классификация и стадии развития синдрома Морриса
Синдром тестикулярной феминизации делят на две формы — полный и неполный. Дети с полной формой нечувствительности к мужским гормонам имеют однозначно женский внешний вид. При этом состоянии чувствительность организма к мужскому половому гормону (тестостерону) отсутствует полностью. Рождается здоровая “девочка”, не имеющая, на первый взгляд, каких-либо отклонений в развитии.
Неполная форма СТФ характеризуется более разнообразной клинической картиной. В этом случае отмечается некоторая чувствительность рецепторов к тестостерону. Выделяют пять основных степеней неполного синдрома тестикулярной феминизации (классификация 1996 года) [10].
- Мужской тип. У больных мужской фенотип без каких-либо отклонений.
- Преимущественно мужской тип. Наблюдаются нарушения формирования половых органов, хотя фенотип больных — мужской.
- Амбивалентный тип. Более выраженные нарушения формирования половых органов: уменьшение полового члена, который становится похожим на клитор, мошонка похожа на большие половые губы. Характерно расширение таза, узкие плечи, гинекомастия (увеличение груди).
- Преимущественно женский тип. По фенотипическим признакам больные являются женщинами. Однако у них, как правило, короткое влагалище и гипертрофированый (увеличенный) клитор
- Женский тип. По всем внешним признакам, за исключением увеличенного клитора, больные являются женщинами.
Осложнения синдрома Морриса
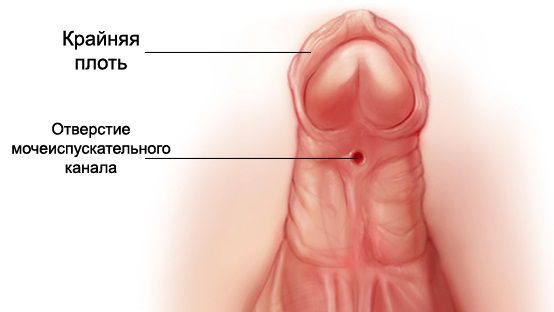
- Из-за нарушения проходимости (опущения) яичек по паховому каналу у больных СТФ в детском возрасте (3-5 лет) часто обнаруживают паховые грыжи и гипоспадию (недоразвитие полового члена и неправильное расположение мочеиспускательного канала). Гипоспадия, в свою очередь, может стать причиной развития различных воспалительных процессов в мочевыделительной системе (уретриты, пиелонефриты) [13].
- Крипторхизм (неопущение яичек) в будущем грозит злокачественным перерождением тканей яичка (развитием гонадобластомы), что является наиболее тяжёлым осложнением данного заболевания [10][19]. Одна из причин образования гонадобластомы в том, что яички постоянно находятся в забрюшинном пространстве, где температура выше 37 °C. В норме яички должны находиться снаружи (в мошонке), т. к. для их жизнедеятельности нужна постоянная температура ниже 34 °C. Точную частоту возникновения рака у пациентов с синдромом тестикулярной феминизации оценить очень трудно, однако по различным данным общий риск составляет примерно 5 % всех случаев патологии. При этом с возрастом вероятность развития рака возрастает [reference:19 ].
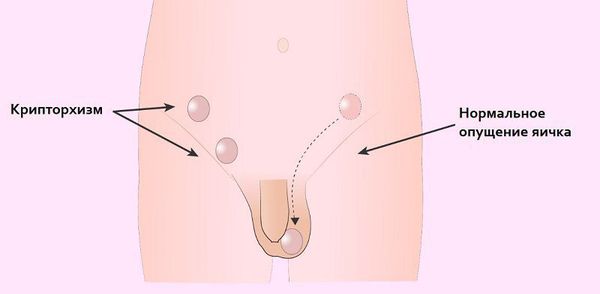
- Ещё одним серьёзным осложнением заболевания является бесплодие.
Диагностика синдрома Морриса
- Определение фенотипа — совокупности внешних признаков.
- Изучение семейного анамнеза пациента. Если в семье были случаи андрогенной нечувствительности, то вероятность наличия патологии выше, однако нужно понимать, что отсутствие отягощённого семейного анамнеза не исключает диагноз.
- Гинекологический и урологический осмотр. Выявляется слепо заканчивающееся влагалище (слепой мешок), отсутствие шейки, не пальпируется матка и её придатки.
- Определение половых гормонов в крови (тестостерона, эстрадиола). Выявляется высокий уровень тестостерона, уровень эстрадиола выше, чем у мужчин, но ниже, чем у женщин в норме.
- Ультрасонографии органов малого таза (УЗИ) и рентгенологическое обследование для выяснения состояния органов малого таза. В малом тазу не визуализируется матка и яичники. Забрюшинно визуализируются образования, похожие на “яичники”, на самом деле это яички (без дополнительных данных анамнеза бывает трудно это предположить). Мужские гонады могут располагаться в паховых каналах, в стенках таза или в толще больших половых губ.
- Кариотипирование — исследование хромосомного набора. Позволяет обнаружить отклонения в структуре и числе хромосом. При синдроме тестикулярной феминизации определятся мужской кариотип — 46 XY. Для исследования используется венозная кровь.
- Молекулярно-генетический анализ гена андрогенного рецептора. Определение мутаций гена при наличии характерной клинической картины подтверждает диагноз СТФ с вероятностью близкой к 100 %.
Лечение синдрома Морриса
Лечение синдрома тестикулярной феминизации должно осуществляться междисциплинарной командой врачей, которая состоит из хирурга, гинеколога, генетика, эндокринолога и клинического психолога или психиатра.
При полной андрогенной нечувствительности и в случае частичной нечувствительности с преимущественно женским типом в 20-50 % случаев необходимо удалять яички из-за риска развития рака [19]. Операция, как правило, проводится после завершения пубертатного периода и конституционального формирования (14-15 лет) [11]. Хирургическое лечение в отношении половых желёз (гонад) проводится в настоящее время лапароскопическим доступом [3][6]. Лапароскопию должен проводить хирург высокой квалификации, так как удаляемые гонады (яички) находятся забрюшинно и имеют высокую степень кровоснабжения. Динамическое наблюдение, УЗИ и контроль гормона тестостерона позволяют оценивать эффективность проведённой операции [14].
Операция эффективна в 100 % случаев. Но так как удаляемые гонады мягкие и не имеют чёткой формы и структуры, возможны случаи неполного их удаления. Тогда оставшаяся ткань яичка может возобновить свою работу, что проявляется повышением тестостерона в крови и визуализацией на УЗИ гонады/гонад. В этом случае необходима повторная операция. Однако это случается очень редко.
После удаления гонад показана последующая длительная заместительная терапия эстрогенами. Она необходима для продолжения дальнейшего формирования женского организма и обязательна (до возраста 45-50 лет) для профилактики остеопороза (потери костной тканью кальция) [8][12]. Развитие остеопороза связано с тем, что в организме пациента мало собственного эстрадиола, который в норме удерживает кальций в костях. Следовательно, у таких людей кальций будет вымываться быстрее и плотность костей будет снижаться. Такое состояние опасно частыми переломами.
В случае короткой длины влагалища для предотвращения диспареунии (боли во время полового акта) возможно хирургическое увеличения длины влагалища [20].
Больным с частичной андрогенной нечувствительностью с преимущественно мужским типом, которые выросли как мужчины, может быть предложено хирургическое лечение крипторхизма и гипоспадии. При крипторхизме проводится орхипексия — низведении неопущенного яичка в мошонку и фиксации его к окружающим тканям путём наложения шва. Коррекция гипоспадии подразумевает:
- восстановление отсутствующей части мочеиспускательного канала;
- восстановление нормального расположения мочеиспускательного канала;
- выпрямление полового члена;
- придание эстетически адекватного внешнего вида наружным половым органам.
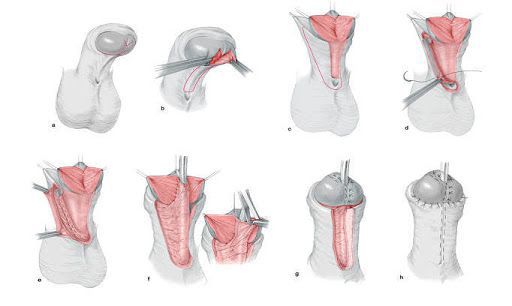
В случае гинекомастии (увеличения груди) мужчинам может потребоваться маммопластика [21]. Часто пациентам с выявленным заболеванием требуется психологическая помощь.
Прогноз. Профилактика
Прогноз для жизни в случае синдрома Морриса благоприятный. Своевременная диагностика, гонадэктомия и заместительная гормональная терапия обычно дают хорошие краткосрочные и долгосрочные результаты. Пациентки часто адаптируются, нередко выходят замуж. Преодоление бесплодия возможно с помощью программ ЭКО с использованием донорских яйцеклеток, оплодотворённых спермой мужа, и суррогатного материнства. Главное — правильная адаптация и объяснение пациентке её состояния [12].
Для профилактики синдрома тестикулярной феминизации женщинам, планирующим беременность рекомендуется пройти генетическое исследование, чтобы выяснить, не является ли она носителем патологического гена. Исследование должно проводится при отягощённом наследственном анамнезе, т. е. в том случае, если в семье были случаи андрогенной нечувствительности. Для профилактики остеопороза рекомендуется дополнительный приём кальция и витамина D [8].
Источник
