Синдром обезвоживания и электролитных нарушений у детей


Обезвоживание у детей возникает при усиленном выведении жидкости из организма (рвота, диарея, полиурия, повышенная потливость), уменьшенном ее поступлении либо при комбинации этих двух причин. Состояние проявляется усиленной жаждой или полным отказом от питья, сухостью кожи и слизистых, учащением пульса и падением АД. В тяжелых случаях наблюдаются угнетение сознания, судорожный синдром, критические расстройства гемодинамики. Диагностический поиск включает физикальный осмотр, определение ЦВД, лабораторное исследование крови и мочи. Лечение состоит в быстрой оральной или парентеральной регидратации, применении симптоматических средств.
Общие сведения
Обезвоживание (эксикоз) — одна из основных причин смерти среди детей раннего возраста, особенно в странах с недостаточно развитой медициной. Хотя разработаны корректные схемы лечения, в связи с особенностями детского организма проблема продолжает занимать важное место в современной педиатрии. Это не самостоятельная нозологическая единица, а признак или осложнение других заболеваний. Синдром чаще встречается у страдающих острыми кишечными инфекциями — до 40% от всех детей, поступивших в стационар.
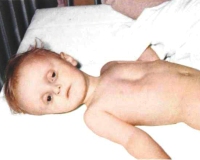
Обезвоживание у детей
Причины
Самые частые этиологические факторы обезвоживания у детей — рвота и диарея. Патологические потери жидкости через кишечник могут достигать нескольких литров за сутки, что без восполнения водно-электролитного баланса чревато серьезными осложнениями. Как правило, симптомы возникают на фоне кишечных инфекций (вирусных, бактериальных, протозойных), токсического или лекарственного гастроэнтерита. Выделяют и другие причины обезвоживания:
- Усиленное мочевыделение. Патология встречается при хронической почечной недостаточности, тубулопатиях, пиелонефрите. Активное выведение мочи происходит при диабетическом кетоацидозе, нарушениях гомеостаза, сопровождающихся гиперосмолярностью крови. Редкая причина обезвоживания у детей — несахарный диабет.
- Повышенное потоотделение. Симптом развивается в ответ на лихорадку при ОРВИ и острых воспалительных болезнях органов дыхания, аллергических реакциях, эндокринных заболеваниях, тяжелых метаболических расстройствах. К физиологическим факторам потливости относят пребывание в жарких и душных помещениях.
- Ожоги. Среднетяжелое термическое повреждение кожи сопровождается активным выходом экссудата и скоплением его в многочисленных пузырях. Обезвоживание начинается при поражении более 10% поверхности кожных покровов и ожогах не менее 2 степени.
- Недостаточное поступление жидкости. Физиологически ребенок ежедневно теряет жидкость с дыханием, потом, мочой. Если он получает недостаточно питья, происходит дегидратация. Тяжелая степень эксикоза наблюдается, если жидкость не только поступает в малом количестве, но и усиленно выводится.
У детей дегидратация протекает тяжелее, чем у взрослых, что обусловлено рядом предрасполагающих факторов. В раннем возрасте отношение площади поверхности тела к его объему выше, поэтому влага испаряется быстрее. Маленькие дети не могут точно описать чувство жажды и попросить воду. Как следствие, начальные стадии обезвоживания могут остаться незамеченными. К тому же, повышенный обмен веществ в детском организме требует большего количества жидкости.
Патогенез
При эксикозе уменьшается количество клеточной и внеклеточной воды, снижается кровенаполнение сосудов. У детей нарушается кровообращение: угнетается сердечный выброс, замедляется микроциркуляция, развивается ишемия внутренних органов. Дисбаланс электролитов вызывает аритмии, изменения функции почек, судорожные сокращения мышц, другие расстройства. Молекулярные и клеточные механизмы обезвоживания зависят от его формы.
Классификация
По тяжести выделяют три стадии эксикоза, которые определяют по количеству потерянной жидкости (в процентах от исходного веса). При легкой степени дефицит составляет 5% у детей до 3-летнего возраста и 3% у остальных, при средней — 10% и 6%, при тяжелой — 15% и 9% соответственно. Для рационального подбора терапии обезвоживания предложена систематизация типов эксикоза, согласно которой существуют:
- Изотоническое обезвоживание. Происходит равномерная потеря воды и электролитов крови, поэтому состояние больного дольше остается стабильным. Характерно резкое снижение диуреза при нормальном или незначительно сниженном артериальном давлении.
- Гипертоническое обезвоживание. Наблюдаются массивные потери воды при сохранности солей, из-за чего развивается гиперосмолярность крови. Возникает тяжелая клеточная дегидратация, приводящая к мучительной жажде. Помимо общих симптомов, возможны психомоторное возбуждение, судороги.
- Гипотоническое обезвоживание. Выведение минералов из организма преобладает над потерями жидкости. Состояние крайне опасно, поскольку быстро вызывает снижение АД и недостаточность кровообращения. У детей нарушается сознание.
Симптомы
При легком эксикозе общее состояние остается удовлетворительным. Слизистые оболочки и язык влажные, тонус кожи не изменен. У младенцев родничок имеет обычный вид. Незначительно уменьшаются количество мочи и частота мочеиспусканий. Пациенты старшего возраста жалуются на жажду, которая не проходит даже после употребления больших объемов жидкости. Маленькие дети жалоб не предъявляют, но становятся вялыми, отказываются от еды.
Для обезвоживания средней степени тяжести характерно прогрессирующее ухудшение самочувствия. Тургор кожи снижен, она собирается в тонкие складки, которые расправляются дольше обычного. Губы пересыхают и трескаются, слизистые сухие. У ребенка резко снижается диурез, учащается пульс, а тоны сердца становятся приглушенными. С учетом типа дегидратации наблюдается мучительная жажда либо отсутствие желания пить.
Тяжелая степень обезвоживания у детей проявляется синюшностью и мраморным рисунком кожи, сухостью и покраснением слизистых оболочек, у грудничков западением родничка. Артериальное давление резко снижено, а пульс учащен. Ребенок заторможен, сонлив, возможно появление судорог и комы. Отмечается осиплость голоса либо афония, больной отказывается от питья. Выраженный дефицит воды сопровождается отсутствием мочи.
Осложнения
Острая потеря жидкости в количестве более 15% от массы тела у маленьких детей вызывает необратимые повреждения тканей, которые несовместимы с жизнью. У пациентов старше 5 лет обезвоживание намного реже заканчивается летально, поскольку механизмы компенсации лучше развиты, но при несвоевременно оказанном лечении и наличии тяжелого основного заболевания риск смерти существует.
Патологии кровообращения при эксикозе сопровождаются гипоксией тканей, быстрее всего поражаются нейроны головного мозга. Это проявляется помрачением сознания, психомоторным возбуждением и галлюцинациями, коматозным состоянием. Повреждение нервных центров приводят к нарушениям дыхания и терморегуляции, что повышает вероятность летального исхода у детей при отсутствии медицинской помощи.
Диагностика
Легкие степени обезвоживания выявляет педиатр при стандартном клиническом обследовании ребенка. Диагностикой среднетяжелых и тяжелых форм эксикоза обычно занимаются врачи скорой помощи, поскольку состояние требует неотложных медицинских мероприятий. Для постановки диагноза и выяснения причин обезвоживания назначаются следующие методы исследования:
- Измерение ЦВД. Инвазивная диагностика проводится для уточнения степени кровенаполнения сосудистого русла и подбора рациональной терапии. Патологическим считается снижение показателей менее 10 мм вод. ст. у младенцев и менее 60 мм вод. ст. у детей старшего возраста.
- Анализы крови. В гемограмме обнаруживают увеличение гематокрита более 40-45% (с учетом возраста), сопутствующий лейкоцитоз при инфекционной причине обезвоживания. В биохимическом анализе крови обращает на себя внимание электролитный дисбаланс, возможно повышение уровня острофазовых белков или азотистых соединений.
- Исследование мочи. Анализ отличается повышенной или сниженной плотностью. При почечных причинах обезвоживания у детей обнаруживают протеинурию, лейкоцитурию, эритроцитурию или цилиндрурию. Для оценки формы эксикоза смотрят на уровень экскреции натрия с мочой.
Лечение
Консервативная терапия
Основа лечения обезвоживания — регидратация организма, которая стабилизирует состояние ребенка и предотвращает тяжелые последствия. Дети старшего возраста с легкой степенью эксикоза получают терапию в домашних условиях, остальные подлежат немедленной госпитализации в педиатрический стационар или в отделение интенсивной терапии. Существует 2 способа регидратации:
- Оральное восполнение жидкости. Если пациент не отказывается пить и не страдает от неукротимой рвоты, восполнение водного баланса проводят специальными аптечными растворами либо подсоленной водой, несладкими компотами и чаем. В первые 6 часов рекомендована усиленная жидкостная нагрузка, после стабилизации показателей гемодинамики переходят на поддерживающий режим.
- Парентеральная регидратация. Назначается при 2-3 стадии обезвоживания у детей. Используются глюкозно-солевые растворы, при снижении онкотического давления добавляют коллоидные смеси. Ликвидация гиповолемии занимает 2-8 часов в зависимости от тяжести состояния, за этот период вводится около половины объема жидкости, рассчитанного на сутки.
При эксикозе возможно развитие гипокалиемии, для устранения которой применяется раствор калия хлорида или панангина. Дальнейшая терапия подбирается в соответствии с первопричиной обезвоживания, выраженностью осложнений. При кишечных инфекциях детям показаны энтеросорбенты и пробиотики, при высокой лихорадке — антипиретики из группы нестероидных противовоспалительных средств, при поражении почек — уросептики, противовоспалительные и антибактериальные препараты.
Прогноз и профилактика
При своевременной диагностике обезвоживания и проведении адекватной регидратации признаки патологии исчезают за 12-48 часов. Вызывают опасение тяжелые степени дегидратации у детей грудного возраста, нередко приводящие к осложнениям. Профилактика заключается в соблюдении питьевого режима, применение домашних или аптечных регидратирующих растворов при усилении потоотделения, диарее или рвоте.
Источник
ГЛАВА 37 ДЕГИДРАТАЦИЯ
Гомеостаз
– совокупность физико-химических констант внутренней среды организма, и
прежде всего постоянство обмена, количества и качественного состава
жидкостей. Нарушение гомеостаза приводит к расстройству функций многих
органов и систем.
РАСПРЕДЕЛЕНИЕ ЖИДКОСТИ В ОРГАНИЗМЕ
Жидкости в организме человека находятся в трёх основных депо:
1. сосудистом русле с ОЦК;
2. межклеточном пространстве с объёмом межклеточной (интерстициальной) жидкости;
3. внутриклеточном пространстве с объёмом внутриклеточной (интрацеллюлярной) жидкости.
Постоянство
объёма и ионной структуры жидких сред организма поддерживают сложные
механизмы нейроэндокринной и почечной регуляции. Стойкое равновесие
осмотического давления плазмы крови, интерстициальной и внутриклеточной
жидкостей – одно из главных условий нормальной жизнедеятельности
клеток.
ОСОБЕННОСТИ ВОДНОГО ОБМЕНА В ДЕТСКОМ ВОЗРАСТЕ Чем
меньше возраст ребёнка, тем выше содержание воды в организме (более
80% массы тела у новорождённых и 60% – у взрослого), но и потеря её
происходит значительно быстрее. Это связано с незрелостью
нейрогуморальных и почечных механизмов регуляции водно-электролитного
обмена у маленьких детей, большим количеством внеклеточной жидкости
(45-50% от массы тела новорождённого, 26% – у ребёнка 1 года и 15-17% –
у взрослого), не связанной с белками и потому быстро теряющейся при
патологических состояниях. Кроме того, неустойчивость
водно-электролитного баланса у маленьких детей обусловлена интенсивным
ростом ребёнка и напряжён- ностью водно-электролитного обмена. Так,
грудному ребёнку на 1 кг массы тела в сутки необходимо потреблять в 3-4 раза больше жидкос-
ти,
чем взрослому. Средний объём суточного мочеотделения, в норме, по
отношению к массе тела составляет у детей 7%, у взрослых до 2%; у
последних потеря жидкости через лёгкие и кожу составляет около 0,45
мл/кг/ч, у ребёнка грудного возраста – 1-1,3 мл/кг/ч.
ОСНОВНЫЕ ПОНЯТИЯ О ДЕГИДРАТАЦИИ
Несовершенство
регуляции водно-электролитного обмена у детей раннего детского
возраста способствует частому развитию у них синдрома дегидратации при
многих патологических состояниях, сопро- вождающихся лихорадкой,
одышкой, повышенной потливостью, диареей, рвотой.
Дегидратация
(эксикоз, обезвоживание) – нарушение водноэлектролитного баланса
организма при различных патологических состояниях, сопровождающихся
усиленной потерей жидкости и, соответственно, электролитов. Синдром
обезвоживания возникает преимущественно у детей раннего возраста, у
детей старшего возраста и взрослых наблюдают лишь как исключение.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Большинство
острых заболеваний у детей раннего возраста, протекающих с лихорадкой,
одышкой, диареей и рвотой, сопровождаются чрезмерной потерей жидкости и
электролитов. При повышении тем- пературы тела и одышке потери
жидкости через лёгкие и кожу могут возрастать до 15-20 мл/кг/ч, и тогда
ребёнку угрожает опасность обезвоживания, приводящего к повышению
осмотического давления плазмы крови и т.д.
•
При острых заболеваниях ЖКТ одной из главных причин обезвоживания
служит потеря воды и электролитов с жидким стулом и рвотными массами.
При рвоте происходит значительная потеря желудочного сока и содержимого
верхних отделов тонкой кишки вместе с ионами натрия, калия, хлора; кроме
того, нарушено поступление жидкости через рот. При диарее происходит
более значительная потеря жидкости, так как содержимое кишечника
гипотонично по отношению к плазме крови.
•
При септических заболеваниях обезвоживание возникает вследствие
потерь жидкости в результате лихорадки, одышки, рвоты, диареи.
•
Дети с ОРВИ, пневмонией теряют большое количество жидкости путём
перспирации (выделение жидкости через лёгкие и кожу). При этом
происходит повышение концентрации электролитов в плазме крови. Через
лёгкие происходит потеря исключительно воды. Пот содержит меньше
электролитов, чем плазма, поэтому при повышении потоотделения также
преобладает потеря воды.
В зависимости
от характера потерь, времени, прошедшего от начала заболевания,
различают три вида эксикоза: гипертонический, гипотонический и
изотонический.
• Гипертонический
(вододефицитный, или внутриклеточный) – возникает при потере
преимущественно воды (при преобладании диареи над рвотой, высокой
температуре тела, одышке, повышенной потливости), что приводит к
увеличению концентрации электролитов в крови, в частности ионов натрия.
ОЦК поддерживается перемещением интерстициальной жидкости в кровяное
русло, вследствие чего возникает увеличение осмотического давления
интерстициальной (межклеточной) жидкости, для снижения которого
внутриклеточная вода выходит в экстрацеллюлярное пространство, вызывая
обезвоживание клеток.
•
Гипотонический (соледефицитный, или внеклеточный) – возникает
вследствие преобладания потерь электролитов над потерями воды и
сопровождается снижением осмолярности плазмы (при частой упорной рвоте,
превалирующей над жидким стулом). Для поддержания гомеостаза натрий из
межклеточного пространства перемещается в сосудистое русло, а вода – в
обратном направлении. Снижение осмолярности интерстициальной жидкости
способствует её перемещению в клетки. Одновременно с этим ионы калия
выходят из клеток и выводятся почками из организма. Переход жидкости во
внутриклеточное пространство приводит к относительной внутриклеточной
гипергидратации.
• Изотонический
(соразмерный) – возникает в случае эквивалентной потери воды и
электролитов, при этом все три жидкостные системы организма (кровь,
лимфа, тканевая жидкость) теряют их равномерно. Осмолярность и
концентрация натрия в сыворотке крови сохраняются в пределах нормы.
КЛИНИЧЕСКАЯ КАРТИНА
Клиническая картина дегидратации определена характером преобладающих потерь и степенью обезвоживания организма.
•
Гипертоническая дегидратация имеет острое начало, протекает бурно,
с беспокойством, двигательным возбуждением. Ребёнок возбуждён,
беспокоен, плаксив, испытывает сильное чувство жажды. Температура тела
повышена. Слизистая оболочка полости рта сухая, слюна вязкая, голос
осипший. Кожная складка расправляется медленно. Отмечают тахикардию,
тахипноэ, возможна олигурия. Осмолярность, концентрация натрия (более
145 ммоль/л), белка, Hb, содержание форменных элементов в крови
увеличены.
• Гипотоническая
дегидратация возникает постепенно, исподволь в результате частой рвоты.
Ребёнок вял, безучастен, слабо реагирует
на
окружающее. Кожа и слизистые оболочки цианотичны, достаточной
влажности. Отмечают замедленное расправление кожной складки и снижение
тургора («остывающий воск»). Ребёнок пьёт неохотно, вода вызывает
рвоту. Снижена сократительная функция сердца, возникают тахикардия
(вплоть до пароксизмальной), глухость сердечных тонов, одышка. На фоне
гипокалиемии развивается мышечная гипотония, парез кишечника, олигурия,
недостаточность кровообращения.
•
Изотоническая дегидратация. Симптомы обезвоживания и
метаболические нарушения выражены умеренно. ЧСС повышена, тоны сердца
приглушены. Большинство клиницистов считают, что это наиболее
распространённый вид обезвоживания у детей. Состояние ребёнка чаще всего
лёгкой или средней степени тяжести, однако возможны и тяжёлые формы
данного вида эксикоза.
Тяжесть состояния
определяется не только характером, но и количеством потерянной
жидкости. Косвенно о количестве потерь можно судить по испражнениям.
При их объёме 3-5 мл/кг/ч потеря массы тела за сутки составляет 7-15%
от исходной.
Сравнивая массу тела ребёнка до диареи с массой на фоне заболевания (на момент осмотра) можно определить степень дегидратации:
• I степень – потеря 4-5% массы тела (лёгкая степень тяжести);
• II степень – потеря 6-9% массы тела (средняя степень тяжести);
• III степень – потеря более 9% массы тела (тяжёлая степень).
•
При потере жидкости 15-20% от массы тела возникают выраженные
метаболические изменения в органах и тканях, нередко несовместимы с
жизнью.
В тех случаях, когда исходный
показатель массы тела ребёнка неизвестен, степень эксикоза можно
определить по клиническим симптомам.
•
I степень дегидратации (лёгкая степень тяжести) – возникает почти в
90% случаев острых диарейных заболеваний у детей, составляющих
контингент амбулаторных больных. Основной клинический симптом – жажда
(жадность сосания), которая возникает уже при 1,5-2% потери массы тела.
Слизистые оболочки полости рта и конъюнктивы глаз достаточной влажности.
Стул 3-5 раз в сутки, рвота редкая. Дефицит массы тела не превышает 5%.
•
II степень дегидратации (средняя степень тяжести) – развивается в
течение 1-2 сут (дефицит массы тела 6-9%). Стул энтеритный, учащённый
(до 10 раз в сутки), многократная рвота. При дефиците массы тела 6-7%
наблюдаются беспокойство, незначительная сухость слизистых оболочек,
лабильность пульса, умеренная тахикардия; при дефиците 8-9% клиническая
картина более выраженная – значительная сухость слизистых оболочек,
вязкая слюна, снижение
• эластичности
кожи (замедление расправления кожной складки до 2 с), снижение тургора
тканей, умеренное западение большого родничка, мягкость глазных яблок.
Развиваются акроцианоз, олигурия, симптомы нарушения микроциркуляции.
III степень дегидратации (тяжёлая степень) – возникает при частом (более
10 раз в сутки) водянистом стуле, многократной рвоте. Клиническая
картина определена значительной потерей жидкости (10% от массы тела и
более). Основные симптомы: сухость слизистой оболочки полости рта, при
собирании кожи в складку последняя не расправляется более 2-3 с,
маскообразное лицо, значительное западение большого родничка и глазных
яблок, несмыкание век, сухость роговицы, цианоз (на начальных этапах –
акроцианоз) и мраморный рисунок кожи, симптом «бледного пятна»,
похолодание конечностей, выраженная тахикардия. АД снижено, возникают
олигоили анурия, явления декомпенсированного метаболического ацидоза.
Сознание нарушено, реакция на раздражители отсутствует. Клиническая
картина при данной степени обезвоживания, по существу, соответствует
гиповолемическому шоку.
ДИАГНОСТИКА
Основа
диагностики вида и степени дегидратации – адекватная оценка
клинических проявлений эксикоза. Из лабораторных показателей
способствуют своевременной диагностике определение степени
гемоконцентрации, гематокрита и концентрации электролитов в крови.
ЛЕЧЕНИЕ
Вид
и степень обезвоживания определяют характер регидратационной терапии. В
зависимости от степени нарушений водно-электролитного обмена
регидратационную терапию можно проводить как перорально, так и
парентерально. Количество жидкости, необходимой для регидратации,
определяют по возрастным потребностям ребёнка, степени обезвоживания и
объёму продолжающихся потерь.
Пероральная регидратация
Пероральную
регидратацию проводят при I-II степени дегидратации (с дефицитом массы
тела до 7% и без признаков выраженной гиповолемии). Используют
глюкозо-солевые растворы, содержащие натрия хлорида 3-3,5 г, калия
хлорида 1,5-2,5 г, натрия гидрокарбоната 2,5 г или натрия цитрата 2,9 г и глюкозы 10-20 г на 1 л
воды (глюкосолан, цитроглюкосолан, регидрон). Для пероральной
регидратации, наряду с глюкозо-солевыми растворами, можно дополнительно
использовать бессолевые жидкости: слабо заваренный чай с лимоном,
соки, овощные и крупяные отвары (морковный, рисовый, овсяный), компоты, а также минеральную воду.
Применение
глюкозо-солевых растворов для пероральной регидратрации обосновано
физиологически, так как установлено, что глюкоза усиливает перенос
ионов натрия и калия через слизистую оболочку тонкой кишки. Метод
наиболее эффективен при секреторных диареях, обильном энтеритном стуле,
особенно в ранние сроки заболевания. Водно-чайную паузу в период
пероральной регидратации не назначают, так как кишечник ребёнка способен
усваивать большинство питательных веществ.
Пероральную регидратацию проводят в два этапа.
•
I этап (6 ч от начала лечения) направлен на ликвидацию
водноэлектролитного дефицита. Расчёт общего количества жидкости на
первые 6 ч регидратации проводят по формуле:
V = M x Р x 10,
где
V – количество необходимой жидкости, мл; М – масса тела ребёнка, кг; Р
– дефицит массы тела ребёнка в %; 10 – коэффици- ент
пропорциональности.
Ориентировочный объём
вводимой в первые 6 ч жидкости при эксикозе I степени составляет 50
мл/кг, при эксикозе II степени – 80 мл/кг. На первом этапе
регидратационной терапии ребёнок должен получить количество жидкости,
равное дефициту массы тела, возникшему за счёт обезвоживания.
•
II этап (последующие 18 ч) – направлен на обеспечение
физиологических потребностей ребёнка в жидкости и восполнение
продолжающихся потерь. Ориентировочно объём жидкости, вводимой на втором
этапе, составляет 80-100 мл/кг.
На обоих
этапах пероральной регидратации жидкость дают ребёнку дробно,
маленькими порциями – от 1-2 чайных ложек до 1 столовой, каждые 5-10
мин. Поддерживающую терапию глюкозо-солевыми растворами продолжают до
прекращения патологических потерь жидкости.
Парентеральная регидратация
Показания для проведения парентеральной регидратации:
•
тяжёлые формы эксикоза (II-III степени обезвоживания с дефицитом
массы тела 8-10% и более) с симптомами гиповолемического шока;
• неэффективность пероральной регидратации в течение суток;
• неукротимая рвота;
• нарастание диарейного синдрома;
• олигурия и анурия, не исчезающие в ходе первого этапа пероральной регидратации.
От
20 до 50% суточного объёма жидкости вводят капельно в периферическую
или центральную вены. Суточный объём жидкости для регидратации
ориентировочно определяют как сумму физиологической потребности ребёнка
в жидкости в течение суток (табл. 37-1), объёма, необходимого для
коррекции дефицита массы, и объёма продолжающихся потерь с диареей,
одышкой, рвотой, при повышении температуры тела.
Таблица 37-1. Среднесуточная физиологическая потребность в жидкости у детей

При
тяжёлой степени эксикоза подсчёт продолжающихся потерь жидкости со
стулом, рвотой у маленьких детей проводят путём взвешивания сухих, а
затем использованных пелёнок, с последующей коррекцией объёма вводимой
жидкости. Ориентировочно следует вводить жидкость дополнительно: при
продолжающейся рвоте и диарее – 20-30 мл/кг, при снижении диуреза – 30
мл/кг, при повышении температуры тела выше 37,0 ?C на 1 ?C и при повышении ЧДД на 10 дыхательных движений выше нормы – дополнительно 10 мл/кг на каждую из потерь.
При
тяжёлых формах эксикоза, наличии признаков гиповолемического шока с
целью восстановления ОЦК и микроциркуляции инфузионную терапию начинают
с введения коллоидных растворов [аль- бумина, декстрана [мол. масса 30
000-40 000] («Реополиглюкина»)], чередуя их с глюкозо-солевыми смесями
(кристаллоиды). Коллоидные растворы обычно должны составлять не более
1/3 от общего объёма вливаемой жидкости.
В
связи с опасностью избыточного введения натрия детям раннего возраста
чередуют внутривенное введение растворов, содержащих натрий (Рингера и
др.), с 5-10% раствором глюкозы. С особой осто- рожностью применяют
такие растворы, как натрия ацетат + натрия хлорид + калия хлорид
(«Ацесоль») и др.
Преобладание солевых
растворов или глюкозы в инфузионной жидкости зависит от типа
обезвоживания (преимущественной потери воды или электролитов). Однако у
детей раннего возраста часто их применяют в равном соотношении (1:1)
или даже с преобладанием глюкозы (1:2).
Инфузионную терапию, как и пероральную регидратацию производят поэтапно и очень осторожно.
•
I этап – восстановление ОЦК, экстренная коррекция расстройств
центральной и периферической гемодинамики, выведение из состояния шока,
ликвидация дефицита массы, коррекция метаболического ацидоза.
• II
этап (через 3-4 ч) – скорость введения растворов сокращают до 15-20
капель в минуту. По мере снижения симптомов эксикоза уменьшают
количество вводимой жидкости за счёт увеличения объ- ёма пероральных
растворов и питания.
После восстановления
диуреза производят коррекцию содержания калия в организме внутривенным
введением 0,3-0,5% раствора калия хлорида.
К = (Кн – Кф) χ М χ 0,4,
где K – количество калия, необходимого для введения, ммоль; Кн – содержание калия в крови в норме, ммоль/л; Кф – фактическое содержание калия в крови у ребёнка, ммоль/л; М – масса тела ребёнка, кг; 0,4 – коэффициент.
ОЦЕНКА ЭФФЕКТИВНОСТИ ПРОВЕДЁННОГО ЛЕЧЕНИЯ Эффективность
регидратации оценивают по улучшению состояния больного, уменьшению
признаков обезвоживания, нарастанию массы тела ребёнка, исчезновению
или уменьшению патологических потерь, восстановлению диуреза.
Регидратацию считают эффективной, если за первые сутки её проведения
прибавка массы тела у ребёнка при лёгкой и средней степени тяжести
дегидратации составила 6-8%, а при тяжёлой – 3-5%. В последующие дни
прибавка массы тела должна составлять 2-4% (не более 50-100 г/сут).
Источник
