Синдром опица каведжиа синдром fg
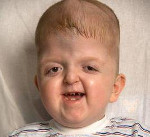
Диагноз и причину синдрома Опица часто трудно установить. В большинстве случаев синдром Опица диагностируется через клиническую оценку, а не через анализ крови. Это означает, что генетический специалист (генетик) осмотрел пациента и обнаружил достаточное количество симптомов синдрома Опица для постановки диагноза. Поскольку у всех пациентов нет очевидных симптомов или даже каких-либо симптомов, это может быть трудной задачей. Также может быть сложно установить, имеет ли индивид X-связанную форму или аутосомно-доминантную форму, и была ли она унаследована или возникла спонтанно.
Во многих случаях генетик должен полагаться на физические обследования или фотографии нескольких членов семьи и описание истории болезни семьи, чтобы установить причину синдрома Опица. В некоторых случаях причина не может быть установлена. Иногда клинический диагноз подтверждается флуоресцентной гибридизацией in situ (FISH). Тест FISH может определить, имеет ли человек удаление области хромосомы 22, которая связана с синдромом Опица. Флуоресцентные (светящиеся) фрагменты ДНК, содержащие область, которая удаляется при синдроме Опица, смешивают с образцом клеток, полученных из образца крови. Если в одной из хромосом есть делеция, ДНК будет придерживаться только одной хромосомы, а не другой, и вместо двух будет видна только одна светящаяся часть хромосомы. Большинство пациентов с аутосомно-доминирующей формой синдрома Опица не могут быть диагностированы с помощью тестирования FISH, так как они обладают крошечным изменением в гене, который не может быть обнаружен с помощью этой процедуры.
С 2001 года исследователи все еще пытаются обнаружить специфические изменения гена, которые вызывают аутосомно-доминантный синдром Опица. FISH неспособно обнаружить людей с X-связанной формой синдрома . Некоторые исследовательские лаборатории ищут изменения в гене MID1 и MID2 как часть своих исследований и могут иногда подтверждать клинический диагноз синдрома X-связанного Опица.
Пренатальное тестирование
Трудно диагностировать синдром Опица у ребенка до его рождения. Иногда врачи и техники (ультрасонографы), специализирующиеся на проведении ультразвуковых исследований, могут видеть физические особенности синдрома Опица у плода. Некоторые из особенностей, которые они могут искать при ультразвуковой оценке, — это дефекты сердца, широкий промежуток между глазами, расщелины в губе, гипоспадии и агенезис мозолистого тела. Однако очень сложно, даже для экспертов диагностировать или исключать синдром Опица с помощью ультразвуковой оценки. Синдром может быть окончательно диагностирован у ребенка до его рождения, если у матери обнаружено изменение MID-гена или если у матери или отца обнаружено удаление в хромосоме 22. Клетки от ребенка получают через амниоцентез или выбор хорионических ворсинок. Эти клетки анализируют на конкретное изменение гена MID или удаление хромосомы 22 у одного из родителей.
Лечение
С 2001 года нет лечения от синдрома Опица. Управление состоянием включает диагностику и лечение симптомов. Расстройства, сердечные дефекты и аномалии половых органов часто могут быть устранены хирургическим вмешательством. Раннее признание и вмешательство могут помочь людям с умственной отсталостью.
Прогноз
Для большинства пациентов прогноз и качество жизни синдрома Опица хороши, поскольку индивидуумы обычно живут нормальной жизнью. Прогноз, однако, сильно зависит от типа нарушений органов и качества медицинской помощи. У пациентов с тяжелыми сердечными дефектами и основными аномалиями в трахее и пищеводе может быть более слабый прогноз.
Автор: doctor
Вы можете посодействовать развитию проекта, предлагая к публикации свои статьи на медицинскую тематику, которые будут промодерированы врачами и опубликованы. Почта: mail@medblog.su
Источник
Синдром Смита-Лемли-Опитца – этиология, клиника, диагностикаСиндром Смита-Лемли-Опитца недавно стал объектом пристального внимания неврологов и психиатров из-за отчетливой взаимосвязи с аутистическими проявлениями. Возможно, данное заболевание имеет генетическую природу и тесно связано с аутистическими симптомами (см. ниже). Синдром Смита-Лемли-Опитца (ССЛО) регистрируется с частотой около 1 на 70000 новорожденных. Характерна высокая перинатальная смертность и высокая частота мертворождений. Среди выживших детей не менее чем у 80% отмечаются тяжелые отклонения, а у оставшихся 20% изменения фенотипа выражены умеренно. Синдром Смита-Лемли-Опитца (ССЛО) до сих пор диагностируется на основании типичных клинических признаков. Заболевание вызвано врожденным нарушением постскваленового синтеза холестерина. Нарушение синтеза холестерина при ССЛО вызвано наследственной мутацией гена 3-b-гидроксистерол-d-7 редуктазы (DHCR7). Повреждение гена DHCR7 приводит к нарушению синтеза холестерина и десмостерола, приводящее к повышению уровня 7DHC/8DHC, характерному снижению уровня холестерина и, что особенно важно, дисморфическому развитию. Открытие синдрома Смита-Лемли-Опитца вызвало новые вопросы о роли путей биосинтеза холестерина в развитии человека. В настоящее время у 250 пациентов с синдромом Смита-Лемли-Опитца идентифицирована 121 мутация; разнообразие мутаций обеспечивает различную клиническую выраженность. Для воспроизведения некоторых аномалий развития, характерных для ССЛО, и выяснения патогенеза заболевания, было создано две генетических модели синдрома на мышах. Наиболее характерными проявлениями синдрома наряду с задержкой умственного развития, аутизмом, другими поведенческими нарушениями и гипотонией является необычное строение лица с высоким плоским лбом, вывернутыми вперед ноздрями и микрогнатией, а также аномалии гениталий у мальчиков, включая крипторхизм и (или) гипоспадию, а в крайних случаях—неразвитые мужские гениталии, несмотря на нормальный кариотип XY (Scarbrough et al., 1986). Другие проявления включают аномальное строение ушных раковин, птоз век, эпикант, поперечное возвышение ладони и различные аномалии конечностей и внутренних органов (Opitz et al., 1994). У некоторых пациентов отмечаются припадки, достаточно часто встречается отсутствие аппетита. В течение первого года жизни смертность высокая. Аномалии головного мозга могут включать микроцефалию, гипоплазию лобных долей, аномальное строение извилин и гипоплазию мозжечка. Случаи наиболее выраженного поражения иногда выделяются как ССЛО 2 типа (Curry et al., 1987). Синдром наследуется аутосомно-рецессивным путем. Явное повышение частоты заболевания у мужчин, вероятно, связано с более легкой диагностикой на основании очевидных аномалий половых органов. Концентрация холестерина в плазме очень низкая, в то время как содержание 7-гидрохолестерола повышено, что предполагает дефект фермента, приводящего к разрыву двойной связи гидрохолестерола (Tint et al., 1994). Выживаемость строго коррелирует с более высоким уровнем холестерина плазмы (Tint et al., 1995). Возможна пренатальная диагностика путем определения содержания 7-дегидрохолестерола в амниотической жидкости (Dallaire et al., 1995). Потребление большого количества холестерина может нормализовать его уровень в крови, но необязательно будет клинически эффективно (Ullrich et al., 1996). Нарушения аутистического спектра часто регистрируются у пациентов с синдромом Смита-Лемли-Опитца (Gillberg и Coleman, 2000; Tierney et al., 2001; Sikora et al, 2006). Данные результаты и сообщение о низком уровне холестерина при различных случаях семейного аутизма позволяют предположить, что стериновый обмен может иметь важное значение для подгруппы пациентов с поведенческим синдромом аутизма и что хотя бы теоретически возможно «лечение» холестерином в случаях аутизма с низким уровнем холестерина. – Также рекомендуем “Синдром Смита-Магениса – этиология, клиника, диагностика” Редактор: Искандер Милевски. Дата публикации: 6.12.2018 Оглавление темы “Наследственные синдромы в неврологии.”:
|
Источник
IPEX-синдром – это редкое тяжелое наследственное заболевание, которое характеризуется нарушением функций иммунной системы, аутоиммунным поражением эндокринных органов и кожи. Клинически наиболее часто проявляется кожными высыпаниями, напоминающими экзему или псориаз, сахарным диабетом, профузной диареей. Практически любые инфекции сразу становятся генерализованными вплоть до развития септического состояния. Окончательный диагноз ставится после проведения генетического исследования. Основной метод лечения – пересадка стволовых клеток. Осуществляется иммуносупрессивная, гормонозаместительная и симптоматическая терапия.
Общие сведения
IPEX-синдром (I – иммунная дисрегуляция, P – полиэндокринопатия, E – энтеропатия, X – сцепленная с X-хромосомой) относится к группе первичных иммунодефицитов с аутоиммунным компонентом. Болезнь проявляется с самого рождения и без специфического лечения почти всегда быстро заканчивается летально. Состояние впервые было описано в 1982 году. Всего в мире зарегистрировано около 150 клинических случаев. Сведения об истинной распространенности отсутствуют. Болеют исключительно мальчики.

IPEX-синдром
Причины
Заболевание возникает вследствие мутации в гене FOXP3, локализующемся в локусе Xp11.23. Это ген кодирует образование белка скарфина. Скарфин отвечает за созревание и функционирование особой группы Т-лимфоцитов – Т-супрессоров (CD4+, CD25), подавляющих избыточную активность иммунных клеток. Они являются регуляторами иммунного ответа.
Патогенез
В результате мутации FOXP3 нарушается регуляция иммунного ответа, утрачивается аутотолерантность, происходят реакции иммунной аутоагрессии. Лимфоциты начинают атаковать собственные клетки, принимая их за чужеродные. В патологический процесс могут вовлекаться любые органы, наиболее часто страдают кожа, эндокринные железы и кишечник. Поражение поджелудочной и щитовидной железы приводит к сахарному диабету 1 типа и гипотиреозу.
При патоморфологическом исследовании кишечника обнаруживается атрофия ворсин с мононуклеарной инфильтрацией слизистой оболочки, некроз эпителиальных клеток, формирование крипт-абсцессов. Нередко возникает панцитопения, т.е. снижение в крови уровня всех форменных элементов – эритроцитов, лейкоцитов, тромбоцитов. Помимо аутоиммунных изменений ухудшается сопротивляемость бактериальным и вирусным инфекциям.
Классификация
Клинически заболевание не всегда протекает однотипно, что, вероятно, связано с различными мутациями FOXP3. Выделяют 2 вида IPEX-синдрома:
- Классическая форма. Характеризуется полной потерей функции белка скарфина, развернутой тяжелой симптоматикой и высокой летальностью на первом году жизни.
- Неполная форма. Благодаря остаточному функционированию скарфина наблюдается более мягкое моносимптомное течение с продолжительностью жизни от 20 до 30 лет.
Симптомы
Клиническая манифестация происходит практически сразу после рождения. Проявления могут быть крайне разнообразными, однако существует классическая триада признаков, которая присутствует у подавляющего числа больных – аутоиммунная энтеропатия (100% случаев), полиэндокринопатия (70-80% случаев), поражение кожных покровов (65-70% случаев).
Самым постоянным симптомом считается профузная секреторная диарея, из-за которой быстро нарастает белково-энергетическая недостаточность. Ребенок плохо прибавляет в весе, отстает в росте. В течение первых 6 месяцев дебютирует сахарный диабет – начинают беспокоить постоянная жажда, повышенное мочеотделение, мышечная слабость.
Диабету при IPEX-синдроме часто сопутствует гипотиреоз, из-за которого пациент становится вялым, сонливым и отечным, значительно отстает в нервно-психическом развитии. Высыпания по характеру похожи на экзематозные или псориатические. На коже появляются красные пятна, шелушащиеся бляшки, пузырьки, которые после разрыва оставляют язвочки.
Отличительная особенность кожных элементов – устойчивость к терапии антигистаминными и кортикостероидными препаратами местного действия. Вследствие аутоиммунной панцитопении у пациентов нередко наблюдаются бледность кожи и слизистых с желтушным оттенком, носовые и десневые кровотечения, спонтанное возникновение синяков. Возможны аутоиммунный гепатит, нефропатия, реактивное увеличение селезенки и периферических лимфатических узлов.
Осложнения
Для IPEX-синдрома характерно большое число осложнений. К наиболее частым относятся вторичные бактериальные или грибковые инфекции, присоединяющиеся к кожным высыпаниям. Из-за выраженного иммунодефицита ребенок подвержен и другим инфекционным заболеваниям (пневмонии, менингиту, туберкулезу), которые склонны к генерализации, порой – до септического состояния.
Другие неблагоприятные последствия отмечаются реже. Неонатальный сахарный диабет может дебютировать таким острым и неотложным состоянием как кетоацидоз или кетоацидотическая кома. Возможно массивное кровотечение и кишечная непроходимость. Аутоиммунная нефропатия у взрослых может привезти к хронической почечной недостаточности.
Диагностика
Курацией больных с IPEX-синдромом занимаются врачи-педиатры и генетики. Заподозрить заболевание помогает мужской пол ребенка, сочетание энтеропатии, эндокринопатии и кожных высыпаний. Для подтверждения диагноза назначается обследование, включающее:
- Общие лабораторные исследования. В общем анализе крови у многих пациентов отмечается снижение уровня гемоглобина, лейкоцитов, тромбоцитов, эритроцитов. Часто обнаруживается эозинофилия. В биохимическом анализе крови выявляется низкое содержание альбумина, электролитов, увеличение концентрации печеночных трансаминаз, глюкозы, гликированного гемоглобина. В анализе мочи возможна протеинурия.
- Иммунологические исследования. В крови определяется повышенный IgE, антитела к антигенам клеток кишечника (AIE-75, виллину), тиреопероксидазе, тиреоглобулину, панкреатическим бета-клеткам, глутаматдегидрогеназе, тирозинфосфатазе. В иммунограмме характерно снижение иммунорегуляторного индекса (CD4+/CD8+).
- Генетическое исследование. Основной анализ, позволяющий достоверно установить диагноз IPEX-синдрома. Методом полимеразной цепной реакции выявляется мутация гена FOXP3.
Дифференциальный диагноз проводится с наследственными первичными иммунодефицитами (синдром Вискотта-Олдрича, синдром Ди Джорджи), генетическими нарушениями обмена веществ, аутоиммунным полигландулярным синдромом. Изолированная аутоиммунная энтеропатия при моносимптомном течении требует дифференциальной диагностики с пищевой непереносимостью (целиакией), инфекционной диареей, гормонпродуцирующими опухолями (гастриномы, ВИПомы).
Лечение IPEX-синдрома
Пациенты подлежат обязательной госпитализации. На момент постановки диагноза из-за выраженной мальабсорбции возникает необходимость в парентеральном питании и инфузиях альбумина. Единственным эффективным методом лечения признана трансплантация стволовых клеток костного мозга. Ранняя ТГСК позволяет предотвратить развитие осложнений. Лекарственная терапия носит поддерживающий и симптоматический характер:
- Иммуносупрессоры. Для подавления аутоиммунного повреждения внутренних органов применяются глюкокортикостероиды (преднизолон), цитостатики (циклофосфамид, тамоксифен), антицитокиновые препараты (инфликсимаб). Эффективность перечисленных ЛС часто оказывается недостаточной.
- Гормональные средства. Для лечения сахарного диабета пожизненно назначаются инъекции инсулина. Подбор препаратов короткого и длительного действия осуществляется строго индивидуально. Для контроля эффективности лечения регулярно проводится мониторинг гликированного гемоглобина. При развитии гипотиреоза используется L-тироксин под контролем уровня ТТГ.
Прогноз и профилактика
IPEX-синдром является тяжелым заболеванием. При классической форме без своевременной диагностики и пересадки костного мозга смерть к концу первого года жизни наступает почти в 100% случаев. Основными причинами гибели выступают генерализованные вирусные и бактериальные инфекции. Описаны фатальные исходы, ассоциированные с вакцинацией.
Продолжительность жизни людей с неполным дефектом иммунной регуляции составляет 20-30 лет. Единственным методом профилактики считается пренатальная диагностика – молекулярно-генетическое исследование образца ворсин хориона. Анализ назначается в тех случаях, когда у близких родственников была обнаружена мутация FOXP3.
Источник
Синдром Апера – генетическое заболевание, характеризующееся нарушениями процессов окостенения черепа и связанными с этим вторичными расстройствами, а также многочисленными пороками развития скелета и конечностей. Симптомами этого состояния являются карликовый рост, башенная форма черепа, расширенная переносица, незаращение твердого нёба, синдактилии на руках и ногах. Диагностика синдрома Апера производится по характерной клинической картине патологии, на основании рентгенологических данных и молекулярно-генетических исследований. Специфического лечения заболевания не существует, применяют поддерживающую терапию, проводят хирургические вмешательства паллиативного характера.
Общие сведения
Синдром Апера (акроцефалосиндактилия 1 типа) – генетическая патология, обусловленная нарушением образования некоторых видов соединительной ткани, главным образом костной. Впервые данное состояние было описано в 1906 году французским педиатром Э. Апером, дальнейшие исследования подтвердили генетическую природу этого заболевания. Этиология и молекулярно-генетические механизмы развития синдрома Апера были определены значительно позднее – лишь в 1995 году. Данная патология может наследоваться по аутосомно-доминантному механизму, однако в подавляющем большинстве случаев ее причиной являются спонтанные мутации в половых клетках родителей (так называемые герминативные мутации).
Синдром Апера с одинаковой частотой поражает как мальчиков, так и девочек, его встречаемость составляет в среднем 1 случай на 160 000-200 000 новорожденных. Врачи-генетики в настоящее время относят синдром Апера к особой группе наследственных заболеваний – акроцефалосиндактилиям, характеризующиеся одновременным поражением костей черепа и конечностей. Особенностью этой патологии является важность ее как ранней диагностики, поскольку паллиативные мероприятия в раннем возрасте могут в значительной степени влиять на дальнейшее интеллектуальное развитие больного.
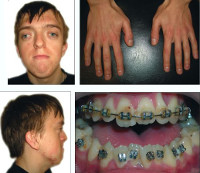
Синдром Апера
Причины синдрома Апера
Синдром Апера, согласно последним научным данным, обусловлен мутациями гена FGFR2, расположенного на 10 хромосоме. Он кодирует белок-рецептор фактора роста фибробластов-2, который оказывает значительное влияние на развитие клеток соединительных тканей, в том числе и костной. Значительный размер (20 экзонов) и специфическое расположение гена делают его уязвимым к различного рода повреждениям, которые затем фенотипически проявляются наследственными заболеваниями. Помимо синдрома Апера дефекты гена FGFR2 приводят к развитию таких патологий, как синдром Бира-Стивенсона, синдром Пфайффера, синдром Сетре-Чотзена, краниофациально-скелетно-дерматологическая дисплазия и ряду других. Поэтому исследования данного гена довольно распространены в современной генетике.
Как показали исследования 1995-2000 годов, наиболее часто (в 96% случаев) к развитию синдрома Апера приводят мутации в области 7 экзона гена FGFR2. При этом на долю мутации S252W приходится порядка 74-76% от всех случаев заболевания, а примерно 21-23% вызываются дефектом P253R. Таким образом, причиной подавляющего большинства случаев синдрома Апера являются всего лишь два типа мутации, что упрощает молекулярно-генетическую диагностику этого состояния. Так как эти дефекты относятся к миссенс-мутациям, полученный в результате трансляции такого гена рецептор к фактору роста фибробластов имеет нарушенную структуру и неспособен выполнять свои функции. Это приводит к нарушению процессов окостенения черепа, в частности – к преждевременному зарастанию швов и остановке нормального роста черепной коробки. Дефект рецепторов при синдроме Апера также становится причиной пороков развития иных структур, где участвуют фибробласты (стенки сосудов крупного калибра, сердце, кости лицевого черепа, трахея). Наследуется это состояние по аутосомно-доминантному механизму, но чаще всего имеют место спонтанные мутации.
Кроме того, при синдроме Апера возникает аномальная экспрессия гена KGFR, тоже расположенного на 10 хромосоме. Он кодирует последовательность белка, являющегося рецептором к фактору роста кератоцитов. Никаких мутаций или других нарушений в структуре KGFR при синдроме Апера выявлено не было, лишь его чрезмерная активность, приводящая к увеличению количества кодируемых им рецепторов. Возможно, это явление объясняется сложными взаимоотношениями генов или же рецептор к фактору роста фибробластов 2 обладает супрессирующим действием на ген KGFR. Результатом аномальной экспрессии этого гена становятся фенотипические нарушения формирования конечностей – различные формы синдактилии, всегда встречающиеся при синдроме Апера, иногда полидактилия.
Симптомы синдрома Апера
Некоторые проявления синдрома Апера заметны с самого рождения – например, синдактилия, которая может быть полной или в виде перепонок. Как правило, срастаются 2, 3 и 4 пальцы на кистях, иногда аналогичный порок возникает и на пальцах ног. Среди неонатологов симптом иногда носит название «среднего пальца» – в тяжелых случаях эти три пальца прочно срастаются между собой и имеют один общий ноготь. Другим постоянным симптомом синдрома Апера, обнаруживающимся сразу после рождения или в первые месяцы жизни, является раннее развитие синостоза костей черепа. Чаще всего происходит срастание венечного или стреловидного шва, что по мере роста головного мозга приводит к деформации черепа по типу «башенной». Из-за черепного синостоза у больных синдромом Апера наблюдается хроническое повышение внутричерепного давления, становящееся причиной задержки умственного развития, головных болей, тошноты и рвоты.
Помимо деформации черепа о наличии синдрома Апера свидетельствует характерный внешний вид больных. У них обычно обнаруживается плоский или выпуклый лоб, гипертелоризм и экзофтальм, может развиваться косоглазие. Деформации затрагивают и кости лицевого черепа – переносица расширена, челюсти нередко недоразвиты, наблюдается нарушение прикуса. Из других симптомов синдрома Апера иногда регистрируются нарушения дыхания (из-за недоразвития верхней челюсти, сужения хоан или трахеи), незаращение твердого нёба, врожденные пороки сердца, аномалии развития позвонков, почек, прямой кишки.
У взрослых лиц, страдающих синдромом Апера, может возникать атрофия зрительных нервов вплоть до полной слепоты. Интеллектуальное развитие больных часто отстает от возрастной нормы, однако достоверно неизвестно, обусловлено это генетическими нарушениями или вторичными факторами (хронической внутричерепной гипертензией). Практически всегда при синдроме Апера наблюдается карликовый рост. При соответствующем паллиативном лечении и уходе больные могут доживать до преклонного возраста, но риск внезапной смерти из-за поражений дыхательной, нервной и сердечно-сосудистой систем у них намного выше, чем в популяции.
Диагностика синдрома Апера
Диагностика синдрома Апера производится на основании осмотра и изучения настоящего статуса пациента, рентгенологических исследований, молекулярно-генетических анализов. При осмотре у больного выявляется синдактилия (у лиц старшего возраста могут обнаруживаться следы ее хирургической коррекции), деформация черепа – башенный череп или брахикефалия, характерный внешний вид лица. С возрастом у больных синдромом Апера могут нарастать признаки нарушения дыхания, при ЭхоКГ нередко определяются пороки сердца и сосудов – стеноз легочного ствола или аорты, дефекты межжелудочковой перегородки. Иногда на этом фоне выявляются признаки сердечной недостаточности. Также возможно наличие иных пороков развития – аномалий позвонков, глухоты, слепоты (из-за катаракты, пигментного ретинита, атрофии зрительных нервов), патологий почек и поджелудочной железы. Из-за столь широкого спектра возможных нарушений больные синдромом Апера нуждаются в тщательном и всестороннем медицинском обследовании.
Рентгенологическими методиками уже у маленьких детей можно обнаружить синостоз костей черепа в области венечного или стреловидного шва. В дальнейшем при помощи рентгенографии можно определить характерную для синдрома Апера деформацию черепной коробки, пороки развития костей лицевого черепа, аномалии позвонков и другие нарушения. Наиболее достоверным диагностическим методом при этом состоянии является молекулярно-генетический анализ. Как правило, для выявления синдрома Апера производят секвенирование 7 экзона гена FGFR2, иногда используют менее затратные техники, ориентированные только на поиск наиболее распространенных мутаций (S252W и P253R), приводящих к этому заболеванию. Подобные методики более дешевые и быстрые в выполнении, обладают точностью на уровне 95%, возможно их использование в качестве пренатальной диагностики этого состояния. Подобный анализ особенно актуален, если посредством профилактических УЗИ у плода выявляются нарушения, предположительно связанные с синдромом Апера – пороки развития черепа, сердца, верхних или нижних конечностей.
Лечение синдрома Апера
Специфического лечения синдрома Апера на сегодняшний день не существует, однако паллиативные и симптоматические мероприятия могут значительно облегчить состояние больного и улучшить качество его жизни. Особенно важно как можно раньше диагностировать это заболевание по той причине, что своевременная хирургическая коррекция черепного синостоза позволит избежать значительного роста внутричерепного давления. По многочисленным данным, после таких операций, произведенных в раннем детстве, признаки умственной неполноценности у больных синдромом Апера были выражены значительно слабее, иногда сохранялся нормальный интеллект. Поэтому борьба с внутричерепной гипертензией играет центральную роль в паллиативном лечении этого состояния. Если же у пациентов имеется умственная отсталость, то ее выраженность снижается путем психокоррекционной работы.
Другой часто выполняемой паллиативной хирургической операцией при синдроме Апера является вмешательство для разделения сросшихся пальцев на руках и ногах. Это относительно несложная процедура при перепончатом типе сращения, однако при более тяжелых формах порока операция значительно усложняется. При синдроме Апера также может потребоваться помощь хирургов в случае пороков сердца, сужения хоан или трахеи, нарушения формирования прямой кишки и других проявлений этого генетического заболевания. Больные нуждаются в регулярных медицинских обследованиях у специалистов различного профиля.
Прогноз и профилактика синдрома Апера
Прогноз синдрома Апера неопределенный по причине очень широкого спектра проявлений и значительного диапазона их выраженности. На прогноз также оказывают влияние такие факторы, как своевременность диагностики заболевания, объем паллиативного и симптоматического лечения. При относительно легких случаях синдрома Апера или правильной терапии этого состояния больные могут доживать до преклонного возраста. При этом возможно снижение интеллекта и появляющиеся с возрастом нарушения все новых органов и систем, что негативно сказывается на качестве жизни пациентов. В тяжелых случаях наблюдается летальный исход в раннем детстве из-за врожденных пороков сердца или полиорганной недостаточности.
Профилактика синдрома Апера возможна только в качестве пренатальной диагностики, которая может производиться как ультразвуковыми методиками, так и путем молекулярно-генетического анализа. Обычно проявления патологии сначала обнаруживаются на профилактических УЗИ, а затем диагноз подтверждается врачом-генетиком. Если данное состояние удается выявить на ранних сроках беременности, то ставится вопрос о ее прерывании.
Источник
