Синдром поражения кожи и слизистых

Во-первых – гиперемия кожи и слизистых. Характерна для многих отравлений, но наиболее типична для отравлений атропином и атропиноподобными веществами (белладонна, белена, некоторые грибы), морфином, цианидами (цианистый калий, синильная кислота), спиртами (этилвый, метиловый и прочие суррогаты), угарным газом. Могут быть цветовые нюансы: при отравлении йодом – кожа бледная; при отравлении борной кислотой, оксидом углерода – ярко красная; при отравлении азотной кислотой, пикриновой кислотой, акриканом – желтая; при отравлении солями серебра – голубовато-черная; бромидами – коричневая; анилином, нитратами – цианотичная.
Для слизистых оболочек полости рта и языка характерна следующая симптоматика: обильная саливация характерна для отравления ФОС, стрихнином, салицилатами, солями таллия, мышьяка, ртути, никотином, некоторыми грибами; сухость слизистых – при отравлении атропином, эфедрином, дурманом, наркотоками; воспалительные изменения – отравление едкими щелочами; серый оттенок на деснах – солями ртути, свинца, висмута, мышьяка.
Глазные симптомы: сужение зрачков – дают наркотики, ФОС, некоторые лекарства (пилокарпин, хлоралгидрат); расширение зрачка – атропин, кокаин, эфир, хлороформ, но-шпа, антигистаминные; нистагм – барбитураты, этанол, угарный газ, гликоли; слезотечение – ФОСы; конъюнктивит – марихуана.
Желудочно – кишечные расстрйсва. Для подавляющего большинства отравлений характерны диспептические расстройства: тошнота, рвота, «мутит» в животе, поносы или запоры, напряжение передней брюшной стенки, бурная перистальтика кишечника. Кишечная колика характерна для отравления соединениями ртути, мышьяка, ФОС, грибами, ядовитыми растениями. Обильные поносы – соли мышьяка, железа, меди. Запоры – наркотики, соли свинца. Кровавая рвота – соли тяжелых металлов, едкие щелочи, салицилаты, борная кислота.
Психоневрологические расстройства возникают вследствие сочетанного прямого токсического воздействия на различные структуры центральной и периферической нервной системы (экзогенный токсикоз) и косвенного воздействия, обусловленного поражением других органов и систем, в первую очередь печени и почек (эндогенный токсикоз).
Наиболее тяжелыми психоневрологическими расстройствами при острых отравлениях являются острый интоксикационный психоз и токсическая кома. Если для лечения токсической комы необходимо проведение строго дифференцированных мероприятий, то купирование психоза достигается современными транквилизаторами и нейроплегиками (аминазин, галоперидол, виадрил, ГОМК) независимо от вида отравления.
Неотложной помощи обычно требует развитие судорожного синдрома при отравлении стрихнином, амидопирином, тубазидом, фосфорорганическими инсектицидами. При этом прежде всего следует восстановить проходимость дыхательных путей (см. Нарушения дыхания) и ввести внутривенно по 4-5 мл 2,5% раствора диазепама. В тяжелых случаях показан эфирно-кислородный наркоз с миорелаксантами.
Нарушения дыхания. При острых отравлениях могут возникать разнообразные дыхательные расстройства.
Аспирационно-обтурационная форма наиболее часто наблюдается в коматозном состоянии при закупорке воздухоносных путей в результате западения языка, аспирации рвотных масс, резкой бронхореи и саливации. В этих случаях необходимо удалить тампоном рвотные массы из полости рта и зева, отсосать слизь из глотки при помощи электроотсоса, вывести язык языкодержателем и вставить воздуховод.
При резко выраженной саливации и бронхорее подкожно вводят 1 мл 0,1% раствора атропина, при необходимости повторяют. Если асфиксия обусловлена ожогом верхних дыхательных путей и отеком гортани в результате отравления прижигающими ядами, требуется срочная операция – нижняя трахеостомия.
Центральная форма нарушений дыхания развивается на фоне глубокого коматозного состояния и проявляется отсутствием или явной недостаточностью самостоятельных дыхательных движении, что связано с поражением иннервации дыхательной мускулатуры. В этих случаях необходимо искусственное, по возможности аппаратное дыхание, которое лучше проводить после предварительной интубации.
Легочная форма нарушений дыхания связана с развитием патологического процесса в легких (пневмония, токсический отек легких, трахеобронхит).
Токсический отек легких возникает при ожогах верхних дыхательных путей парами хлора, аммиака, крепких кислот, а также при отравлениях фосгеном и окислами азота. При токсическом отеке легких вводят 30-60 мг преднизолона внутривенно с 20 мл 40% раствора глюкозы (при необходимости повторить), 100-150 мл 30% раствора мочевины внутривенно или 80-100 мг лазикса, проводят оксигенотерапию. Дополнительно к указанной терапии отека легких назначают аэрозоли (с помощью ингалятора) с димедролом, эфедрином, новокаином. При отсутствии ингалятора эти же препараты вводят парентерально в обычных дозах. Наиболее тяжелым клиническим проявлением этих изменений служит развитие острой сердечно-сосудистой недостаточности (коллапс, отек легких).
Острые пневмонии являются наиболее распространенной причиной поздних дыхательных осложнений при отравлении, особенно у больных, находившихся в коматозном состоянии, или с ожогами верхних дыхательных путей прижигающими химическими веществами. В связи с этим при всех тяжелых отравлениях с нарушением внешнего дыхания необходима ранняя антибиотикотерапия (например, ежедневное введение внутримышечно не менее 4,0 г ампициллина). При показаниях следует увеличить дозу антибиотиков и расширить спектр применяемых препаратов.
Нарушения ССС. К ранним нарушениям функции сердечно-сосудистой системы, развивающимся в токсикогенной фазе отравлений, относится экзотоксический шок, наблюдаемый при большинстве тяжелых острых отравлений. Он проявляется резким падением АД, бледностью кожных покровов, тахикардией и одышкой. При этом обращает на себя внимание декомпенсированный метаболический ацидоз.
При исследовании гемодинамических показателей в этот период отмечают снижение ОЦК и плазмы, падение ЦВД, уменьшение ударного и минутного объема сердца, что свидетельствует о развитии относительной или абсолютной гиповолемии.
В подобных случаях необходима активная инфузионная терапия: внутривенное капельное введение плазмозамещающих жидкостей (полиглюкин, реополиглюкин, альбумин) и растворов глюкозы (10-15% с инсулином) до восстановления ОЦК и нормализации АД и ЦВД (иногда до 10-15 л/сут). Для успешного лечения гиповолемии показаны одновременное проведение гормональной терапии (преднизолон в вену до 500-800 мг/сут), а также сердечно-сосудистые средства (норадреналин, допамин).
Для борьбы с метаболическим ацидозом внутривенно капельно вводят 300-400 мл 4% раствора гидрокарбоната натрия.
При отравлении прижигающими ядами (кислоты и щелочи) необходимо купировать болевой синдром с помощью внутривенного введения глюкозо-новокаиновой смеси (5% раствор глюкозы – 500 мл, 2% раствор новокаина – 50 мл), наркотиков или нейролептаналгезии (фентанил и дроперидол).
При отравлении кардиотоксическими ядами, первично действующими на сердце (хинин, вератрин, хлорид бария, пахикарпин), могут наблюдаться нарушения ритма сердца в виде выраженной брадикардии и замедления внутрисердечной проводимости с развитием коллапса. В подобных случаях наряду с другими лечебными средствами внутривенно вводят 1-2 мл 0,1% раствора атропина, 5-10 мл 10% раствора хлорида калия (при гипокалиемии), а также унитиол 5% раствор – 10 мл, токоферол – 200 мг, преднизолон – 60 мг.
Поражения почек (токсическая нефропатия) возникает при отравлениях нефротоксичными ядами (антифриз, сулема, дихлорэтан, четыреххлористый углерод и др.), гемолитическими ядами (уксусная эссенция, медный купорос), при глубоких трофических нарушениях с миоглобинурией (миоренальный синдром), а также при длительном токсическом шоке на фоне других отравлений. Следует уделять особое внимание профилактике возможного развития острой почечной недостаточности. Операция гемодиализа в раннем периоде острых отравлений нефротоксичными ядами позволяет выводить эти вещества из организма и предупреждать поражение почек. При отравлениях гемолитическими ядами и миоглобинурии хороший эффект оказывает ощелачивание плазмы и мочи с одновременным форсированным диурезом. Консервативное лечение острой почечной недостаточности проводят под ежедневным контролем электролитного состава крови, содержания мочевины и креатинина в крови и рентгенологическим контролем задержки жидкости в легких. В комплексе лечебных мероприятий рекомендуются паранефральная новокаиновая блокада, внутривенное капельное введение глюкозоновокаиновой смеси (300 мл 10% раствора глюкозы, 30 мл 2% раствора новокаина), а также ощелачивание крови внутривенным введением 300 мл 4% раствора гидрокарбоната натрия. Показания к гемодиализу – отчетливая гиперкалиемия, высокие цифры мочевины в крови, значительная задержка жидкости в организме.
Поражения печени (токсическая гепатопатия) развивается при острых отравлениях “печеночными ядами” – дихлорэтаном, четыреххлористым углеродом, некоторыми растительными ядами (мужской папоротник, грибы) и медикаментами (парацетамол). Клинически проявляется увеличением и болезненностью печени, желтухой. При острой печеночной недостаточности обычно присоединяются нервно-мозговые расстройства: сильное беспокойство, бред, сменяющийся сонливостью, апатией, коматозным состоянием (гепатаргия). Возможны явления геморрагического диатеза: носовое кровотечение, кровоизлияния в конъюнктиву и склеры, а также в кожу и слизистые оболочки.
При острых отравлениях поражение печени обычно сочетается с нарушением функции почек (печеночно-почечная недостаточность).
При неотложной терапии назначают витаминотерапию: внутримышечно 2 мл 5% раствора витамина B6, 2 мл 2,5% раствора никотинамида, 100 мкг цианокобаламина (или витамина В12). Целесообразно внутривенное введение ацетилцистеина 140 мг/кг в 200,0 мл 5% раствора глюкозы, до 40 мл в сутки 5% раствора унитиола. Внутривенно капельно дважды в сутки вводят по 750 мл 10% раствора глюкозы и подкожно инсулин по 16-20 ЕД/сут.
Эффективными методами лечения острой печеночной недостаточности являются бужирование и катетеризация пупочной вены с непосредственным введением в печень перечисленных выше лекарственных препаратов, дренирование грудного лимфатического протока, гемосорбция.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цианоз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Во многих случаях состояние и цвет кожи являются для врача важным диагностическим критерием. Синюшность кожного покрова (медицинский термин – цианоз) говорит о недостаточности кислорода в крови. К сожалению, при постепенном развитии цианоза человек и окружающие его люди зачастую не замечают прогрессирующего изменения оттенка кожи, в то время как врач имеет особую настороженность в отношении цианотичности кожного покрова, которая может свидетельствовать о заболеваниях жизненно важных органов человека.
Разновидности цианоза
Цианоз классифицируется по нескольким параметрам, каждый из которых важен для диагностического поиска.
В зависимости от распространенности цианотичной окраски кожного покрова выделяют тотальный цианоз, характеризующийся изменением цвета всей поверхности кожи, и местный, локализованный на определенных участках кожи.
Местный цианоз по своей локализации может быть центральным и периферическим. К центральному цианозу относится цианоз слизистой ротовой полости (периоральный цианоз), носогубного треугольника, области вокруг глаз (периорбитальный цианоз). Кроме того, выделяют цианоз периферический, или акроцианоз, для которого характерна синюшная окраска участков тела, наиболее отдаленных от сердца, находящихся на периферии, – цианоз пальцев кистей и стоп, цианоз мочек уха и т.д.
В зависимости от скорости развития выделяют остро возникший цианоз (быстро прогрессирующий) и хронический цианоз, развивающийся постепенно и имеющийся у человека на протяжении продолжительного времени.
Возможные причины развития цианоза
Окраска кожного покрова формируется двумя основными факторами: наличием красящих пигментов (например, меланина) и состоянием поверхностных кровеносных сосудов (степенью раскрытия их просвета и цветом крови в них).
Синюшный оттенок кожи определяется в первую очередь цветом крови.
Известно, что одна из важнейших функций крови – перенос кислорода путем присоединения его к белку гемоглобину, входящему в состав эритроцитов.
Кровь, обогащенная кислородом в легких, называется артериальной и имеет алый оттенок.
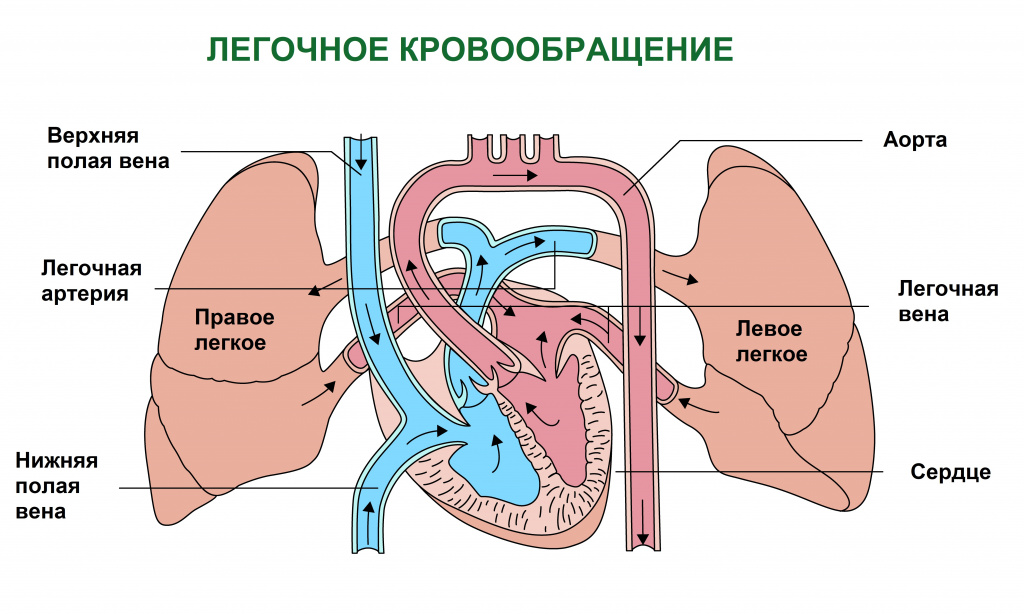
По мере насыщения кислородом клеток органов и тканей в крови кислорода становится меньше и она приобретает вишневый оттенок. Кровь, бедная кислородом, называется венозной. Именно скопление в тканях венозной крови и определяет характерный синюшный оттенок кожи.
Есть две основные причины накопления венозной крови в тканях. Первая причина – нарушение кровообращения, при котором нарушается отток венозной крови от клеток. Этот механизм лежит в основе развития синюшности кожного покрова при заболеваниях сердца и сосудов. Вторая причина – нарушение обогащения крови кислородом в легких, что имеет место при заболеваниях органов дыхания, при поражении дыхательного центра (функциональной структуры головного и спинного мозга, регулирующей работу дыхательных мышц) или при снижении концентрации кислорода в воздухе, например в высокогорье.
При каких заболеваниях развивается цианоз?
Цианоз в большинстве случаев является проявлением патологии сердечно-сосудистой или дыхательной систем.
Из заболеваний сердца стоит отметить группу врожденных пороков сердца, которые формируются в процессе внутриутробного развития плода и проявляются цианозом уже с младенческого возраста, и группу приобретенных заболеваний сердца, включающую широкий спектр болезней, приводящих к развитию сердечной недостаточности. Перечислим основные из них:
- Ишемическая болезнь сердца, к которой среди прочих относятся стенокардия и последствия перенесенного инфаркта миокарда. В основе данного заболевания лежит недостаточное снабжение кислородом сердечной мышцы.
- Кардиомиопатии – первичное поражение клеток сердечной мышцы.
- Аритмии, например фибрилляция предсердий.
- Инфекционные миокардиты – воспалительное поражение сердечной мышцы инфекционного происхождения.
- Пороки клапанов сердца, например аортальный стеноз, митральная недостаточность и др.
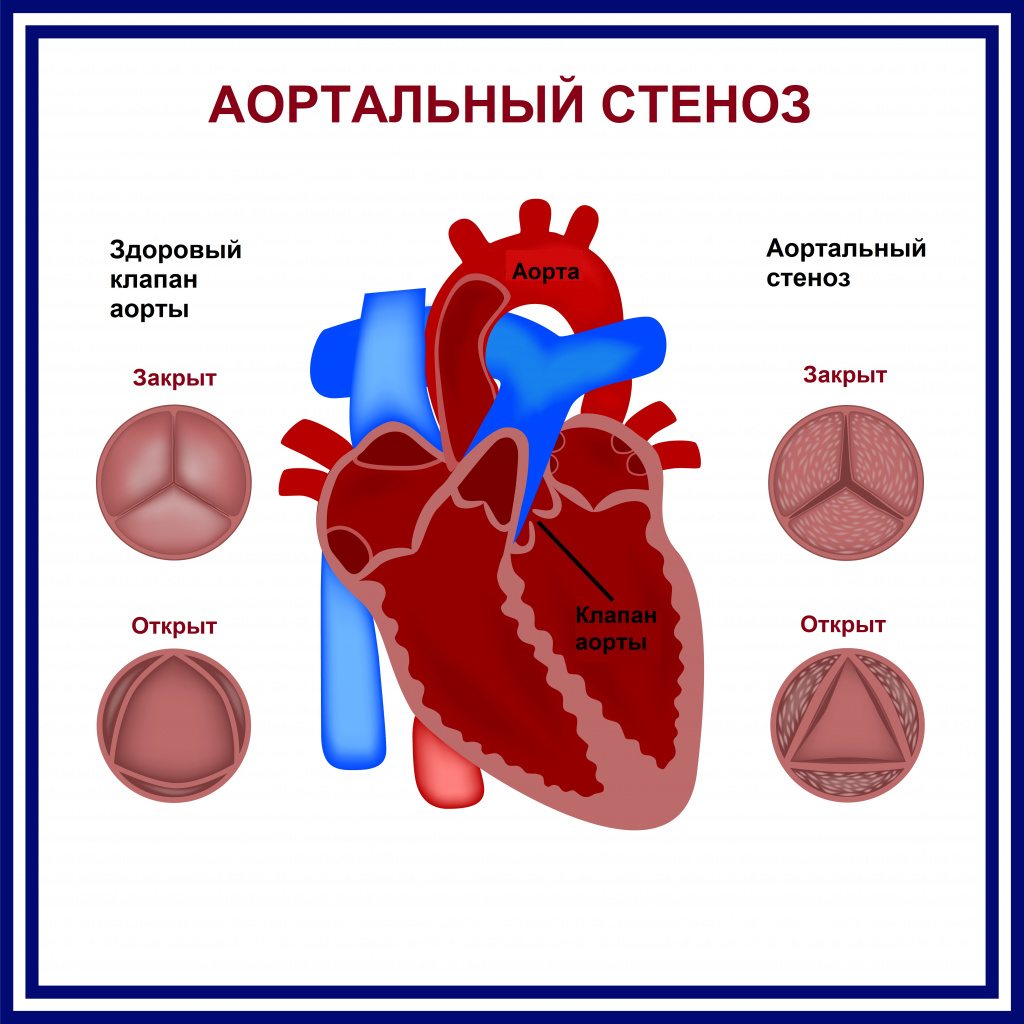
Среди других заболеваний сердечно-сосудистой системы стоит отметить нарушение проходимости периферических вен, в результате которого происходит задержка венозной крови в том или ином сегменте тела с развитием локального цианоза.
Примером служит хроническая венозная недостаточность нижних конечностей, при которой наблюдается варикозное расширение вен и синюшный оттенок кожи стоп и голеней.
К заболеваниям дыхательной системы, часто приводящим к развитию дыхательной недостаточности с появлением цианоза, относят:
- Пневмонию (воспаление легких).
- Бронхиолит (воспаление мельчайших бронхиол – дыхательных путей).
- Хроническую обструктивную болезнь легких (ХОБЛ).
- Бронхиальную астму, не контролируемую приемом специальных лекарственных препаратов, и другие более редкие заболевания.
Необходимо учитывать, что первичная причина нарушения кровообращения и дыхания может объясняться патологиями других органов и систем, например, эндокринных желез, центральной нервной системы.
К каким врачам обращаться в случае развития цианоза
Зачастую заболевания органов кровообращения и дыхания лечатся совместно несколькими специалистами. Среди них практически всегда фигурирует терапевт. Именно к нему необходимо обратиться в случае появления синюшного оттенка кожи. После проведенного обследования решается вопрос о направлении к врачам узкой специализации, например, кардиологу, пульмонологу (врач, специализирующийся на заболеваниях легких), аллергологу, эндокринологу, хирургу.
Диагностика и обследования при цианозе
Успех диагностики заболевания, приведшего к развитию цианоза, во многом зависит от беседы врача с пациентом и от клинического исследования. Пациенту необходимо рассказать, когда появился цианоз, насколько интенсивно он развивался, на каких частях тела манифестировал вначале.
Необходимо описать сопутствующие жалобы, например, кашель, одышку, перебои в работе сердца, отеки и т.д.
Как правило, остро возникший цианоз сопровождается другими значимыми проявлениями, и именно они служат поводом обращения к врачу.
После беседы врач обследует состояние сердечно-сосудистой системы, дыхательной системы и исключит поражение других органов. Как правило, уже на этом этапе врач предполагает то или иное заболевание, наличие которого можно подтвердить при помощи лабораторно-инструментальных методов исследования:
- Электрокардиограмма с физической нагрузкой поможет диагностировать заболевания сердца и предположить заболевания легких.
ЭКГ с физической нагрузкой
Исследование функциональной активности миокарда на фоне физической нагрузки, позволяющее выявить ряд патологий сердечно-сосудистой системы.
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
Что делать при развитии цианоза кожного покрова?
Если вы отметили у себя или своих близких появление специфического синюшного оттенка кожи в области вокруг рта, глаз, на мочках ушей, на кончике носа, на губах, на пальцах, не откладывайте визит к врачу. Причины цианоза в большинстве случаев кроются в заболеваниях таких жизненно важных органов, как легкие и сердце, поэтому нельзя оставлять этот симптом без внимания.
Если отмечается нарастание цианоза у пациентов, получающих назначенную врачом терапию того или иного заболевания сердца или органов дыхательной системы, необходимо проверить правильность соблюдения данных предписаний и обратиться к лечащему врачу.
В случае остро возникшего цианоза, как правило, требуется экстренная помощь. До приезда доктора необходимо обеспечить больному приток свежего воздуха, ослабить стесняющую одежду, успокоить его и нормализовать глубину дыхания.
Не стоит насильно укладывать больного в горизонтальное положение, т.к. при многих заболеваниях, сопровождающихся сердечной и дыхательной недостаточностью, отмечается усиление симптомов в положении лежа.
Лечение цианоза
Восстановление нормального оттенка кожи возможно только с помощью терапии основного заболевания, которым был обусловлен цианоз.
Исчезновение цианоза будет свидетельствовать о той или иной степени восстановления функции дыхания и кровообращения.
Лечение инфекционных заболеваний легких в первую очередь заключается в назначении противомикробных препаратов с целью подавления инфекционного процесса. В случае с хронической обструктивной болезнью легких и бронхиальной астмой в основе лечения лежат препараты, уменьшающие воспаление в бронхах, расширяющие их просвет и способствующие очищению дыхательных путей от слизи.
Совсем иные лекарственные средства применяются в терапии сердечно-сосудистых заболеваний. При развитии сердечной недостаточности необходимо снизить нагрузку на сердце, контролировать уровень артериального давления, что достигается применением мочегонных, антиаритмических препаратов и многих других.
В ограниченном числе случаев высока эффективность хирургических методов лечения, например, при наличии врожденных или приобретенных пороков сердца, при венозной недостаточности.
Источники:
- Кардиоваскулярная профилактика 2017. Российские Национальные рекомендации. Российское кардиологическое общество, Национальное общество профилактической кардиологии, Российское общество профилактики неинфекционных заболеваний. Российский кардиологический журнал. 2018;23(6):7-122.
- Думанский Ю.В., Кабанова Н.В., . Верхулецкий И.Е., Синепупов Н.А., Осипов А.Г., Синепупов Д.Н. Симпозиум «Заболевания и поражения системы дыхания». МЕДИЦИНА Последипломное образование. №3(42), 2012. С. 135-145.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Пониженная температура тела
Пониженная температура тела: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Недержание мочи
Одной из деликатных проблем, ухудшающих качество жизни и доставляющих психологический и физический дискомфорт, является инконтиненция, или недержание мочи.
Обмороки
Обморок (синкопе, синкопальное состояние) – это приступ внезапной кратковременной (обычно до 1-2 минут) потери сознания с резким снижением мышечного тонуса. Зачастую обмороки сопровождаются падением и травмами.
Депигментация кожи
Депигментация – это нарушение обмена меланина, при котором появляются участки неравномерно окрашенной кожи. Меланин – это пигментное вещество, содержащееся в клетках кожи (меланоцитах), которое защищает организм от воздействия ультрафиолетовых лучей.
Источник
