Синдром позвоночной артерии или паническая атака
Сегодня редкий человек в возрасте от 25 лет при тщательном врачебном осмотре не получит диагноза «остеохондроз». У тех, кто работает и отдыхает преимущественно сидя, проблемы возникают в шейном отделе: боли при движении, головокружения, онемение конечностей. Но лишь немногие испытывают панические атаки при шейном остеохондрозе. Жизнь таких людей становится мучительным поиском выхода из западни. Для них очень важен вопрос: есть ли возможность избавиться от этих болезненных состояний и вновь обрести здоровье?
Панические атаки или хождение по кругам ада
Подверженные этому недугу, никогда не забудут свой первый приступ и его симптомы.

- Внезапно немеют руки и подкашиваются ноги.
- Сердце бешено колотится, сильная боль охватывает грудину.
- Резко не хватает воздуха, начинается одышка.
- Невозможно унять дрожь в теле, его бросает то в холод, то в жар.
- Выступает обильный пот.
- Тошнота, расстройство кишечника и мочевого пузыря.
- Голова кружится, земля уходит из-под ног.
- Человеку кажется, что он попал в другое измерение, и все происходящее – нереально.
- Под влиянием животного страха, охватившего всё существо, невозможно сдвинуться с места, или, наоборот, паника заставляет бежать сломя голову, спасаясь от неведомой опасности.
Ни хождение по врачам, ни горы лекарств, ни сеансы гипноза и самовнушения не могут избавить человека от гнетущего страха и новых приступов. Его состояние только ухудшается.
Определение болезни
Эпизодическая пароксизмальная тревога – таково научное определение состояния панической атаки. Пароксизм – это высшая степень нарастания болезненного припадка. Чувство тревоги, доходящее до непреодолимого ужаса, длится от нескольких минут до двух часов. Это состояние возвращается вновь и вновь, вся жизнь превращается в непрерывное ожидание ужаса.
Название болезни – «паническая атака» — дали американские медики в конце XX века. В Международную классификацию болезней она входит как вид невроза на «почве соматоформной дисфункции вегетативной нервной системы».
- Соматический – это телесный. То есть по форме она выражается как телесный недуг: сердечный приступ; одышка; тошнота, расстройство кишечника и мочеиспускания и т.д. Но только по форме – на самом деле сердце, легкие, и все остальные органы здоровы.
- Дисфункция – нарушение работы, неправильное выполнение задания.
- Вегетативная нервная система руководит внутренней работой организма: отвечает за тонус сосудов, сердечные сокращения, выработку гормонов, — за все важные и тонкие процессы в деятельности внутренних органов. В то время как центральная нервная система отвечает за связь организма с внешним миром.
Дисфункцию вегетативной нервной системы в российской медицине называют ещё вегетососудистой дистонией. В случае с паническими расстройствами она проявляется в том, что заставляет работать все органы в режиме смертельной опасности (взрыв, катастрофа, теракт), когда на самом деле никакой видимой опасности нет. Периодически, от одного до четырех раз в неделю, человек чувствует себя на пороге смерти, в то время, как обычные люди испытывают это состояние всего несколько раз за всю жизнь.
Чего боятся при панических атаках
1.Самый распространенный страх при панических расстройствах – это страх смерти. Какие симптомы наиболее выражены во время него, такие болезни и кажутся смертельными в момент атак:
- Инфаркт – при болях в сердце;
- Инсульт – при нарушениях с головой;
- Удушье – если резко не хватает воздуха;
- Онкология – если неясна причина заболевания и т.д.
- Состояние беспомощности рождает страх мгновенной смерти.
2. Страх сойти с ума, потерять контроль над собой связан с ощущением нереальности происходящего, потери своей личности во время припадка.
3. Страх попасть в неловкое положение, опозориться заставляет страдающих такими расстройствами реже выходить на улицу, избегать людей оставаться в одиночестве
4. Агарофобия – страх нового приступа превращает жизнь в непрерывное ожидание нового кошмара.
Выход из этого круга даёт только понимание, того, что же происходит с организмом, когда человек охвачен паническим ужасом.
Почему гипоталамус подаёт сигнал опасности
Сама по себе вегетативная система не работает, она подчиняется сигналам центральной нервной системы. Вся информация об опасности для организма собирается в гипоталамусе. Оценив ситуацию, как угрожающую, гипоталамус посылает сигнал в гипофиз, возбуждение которого начинает перестройку организма в стрессовый режим. Надпочечники выбрасывают в кровь огромную дозу адреналина; он-то и является виновником сердцебиения, одышки и всех остальных телесных реакций при паническом приступе. Его содержание в крови так велико, как будто произошёл пожар, разорение или смерть близких, и необходима полная мобилизация сил. Но этих опасностей нет. Почему же мозг подает сигнал сильной тревоги?
Тут может быть два ответа:
- либо ЦНС расстроена и неправильно отражает ситуацию во внешнем мире;
- либо мозгу действительно грозит опасность – но внутри организма.
Мозг боится голодания
Всего 2% веса человека составляет масса головного мозга, а потребляет он 25% питательных веществ, имеющихся в крови. Это питание доставляют в мозг три артерии: сонная и две позвоночных, проходящих через шейный отдел. Сужение просвета (стеноз) этих кровеносных сосудов заставляет мозг голодать. Особенно страшно для него кислородное голодание – гипоксия. Нервные клетки умирают без кислорода в течение нескольких минут, и процесс необратим. С этим связан сигнал опасности, заставляющий выбрасывать в кровь огромную порцию адреналина: сосуды быстро сужаются, давление повышается, сердце быстро прогоняет кровь по сосудам, частое дыхание пытается обеспечить её кислородом. Всё работает, чтобы обеспечить мозг необходимым питанием. На уровне сознания гормональные изменения в крови переживаются как предсмертный страх.
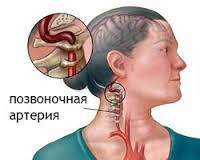
Как шейный остеохондроз «давит» на артерию
Вызывая стеноз позвоночных артерий, шейный остеохондроз может спровоцировать и панические атаки. Сама по себе эта болезнь определяется, как дегенеративная (приводящая к разрушению) и дистрофическая (возникающая из-за недостатка питания) патология. Недостаток движения и неправильное питание истощают позвоночник: хрупкими становятся позвонки, крошатся межпозвоночные диски, рвутся связки.
Ослабевшие от недостатка кальция и витаминов позвонки (самые мелкие и хрупкие во всем позвоночнике) начинают проседать, уменьшаться. Обезвоженные межпозвоночные диски (самые подвижные), которым к тому же недостает белка, сплющиваются, разрушаются и выдавливаются за пределы позвонков. Сам позвоночный столб сокращается в размерах: ему трудно удерживать на весу тяжелую голову. Чтобы обеспечить её нормальную поддержку, окружающие мышцы находятся в постоянном напряжении, что приводит к их спазму (невозможности разжаться).
Мышечный спазм сдавливает сосуды и является первой причиной стеноза артерий: боль толчками отдает в затылок – развивается синдром позвоночной артерии.
В спазмированных мышцах кровь застаивается, это приводит к их воспалению. Сплющенные межпозвоночные диски, образуя протрузии и грыжи, ранят ткань связок и мышц, опять-таки вызывая их воспаление и отечность.
Отёки в тесноте шейного отдела – ещё один фактор давления на позвоночные артерии.
Таким образом, шейный остеохондроз с неизбежностью приводит к стенозу артерий, возможному кислородному голоданию мозга и может на этой почве провоцировать панические атаки.
Если добавить к этому сильные боли, которыми сопровождается движение воспаленных мышц, защемление нервных корешков с онемением конечностей, то можно утверждать, что для ЦНС шейный остеохондроз – источник постоянных тревожных сигналов.
Панические атаки – болезнь психики
Однако далеко не каждый человек, страдающий патологиями шейного отдела, подвержен сильным нервным потрясениям. Остеохондроз и панические атаки не связаны напрямую. Сильная, неадекватная реальной опасности реакция мозга — признак невроза. Так называется патология нервной деятельности на основе постоянных очагов возбуждения в головном мозгу.
Неврозам подвержены с особой психической организацией: эмоционально неустойчивые и впечатлительные, с низким порогом болевой чувствительности, склонные к рефлексии, мнительные. Для них характерна вегетативная реактивность – любое эмоциональное переживание сопровождается «телесным аккомпанементом» с бешеным сердцебиением, дрожащими руками, обмороками и т.д. Такое свойство психики называется нейротизмом и передается по наследству.
А так как остеохондроз шейного отдела – это всегда тревожные симптомы, то вероятность развития панических расстройств у невротиков с шейным остеохондрозом очень высокая. Чаще всего этим видом невроза страдают молодые люди в возрасте 25-35 лет, здоровье которых еще не расшатано, но они так озабочены его состоянием, что нервная система отвечает на эту озабоченность паническими атаками.
Две разные болезни – два разных лечения
Самое мучительное для человека, страдающего паническими атаками – бесконечное хождение по специалистам. Каждый из них добросовестно лечит «свой» симптом: кардиолог — сердце, невропатолог – мозговое кровообращение, гастроэнтеролог – расстройства ЖКТ, эндокринолог – гормональный фон, психолог пытается убрать фобии, которых становится все больше. Дорогостоящие анализы, таблетки, процедуры не помогают, надежда теряется, нарастает депрессия.
Панические атаки – это нарушение деятельности ЦНС, такие болезни лечат психотерапевты и психиатры – и никто больше.
Грамотное лечение этого заболевания состоит в сочетании медикаментозного и психотерапевтического лечения. Из медикаментов назначаются:
- Антидепрессанты (пароксетин и др.) – действуя угнетающе на возбужденный гипоталамус, они снимают очаг напряжения, запускающий «вегетативный шторм» с выбросом адреналина, т. е. паническую атаку. Курс лечения достаточно долгий.
- Транквилизаторы (феназепам, др.) позволяют быстро снимать приступы, но их длительное применение приводит к зависимости. Применяются короткими курсами.
- Аксиолитики (афобазол и др.), транквилизаторы, снимающие тревожный синдром, но не вызывающие привыкания.
- Нейролептики (тиоридазини др.) – подавляют общую активность головного мозга, но не лечат вегетативную систему. Применяются только в тяжелых случаях.
- Ноотропы (глицин и др.) стимулируют мозговое кровообращение, назначаются в комплексе с другими препаратами.
- Каждый психотропный препарат имеет свои тонкости применения, их может назначить только специалист.
Психотерапия (гипноз, психоанализ) в панических расстройствах малоэффективна, тем не менее важно научиться контролировать свое поведение во время приступа и не идти на поводу у страха.
Третья часть страдающих депрессиями и паническими атаками жалуется на боли в шее. Шейный остеохондроз – частый провоцирующий фактор таких психических нарушений. Это заболевание лечат неврологи и вертеброневрологи. 100% диагноз болезни дает магнитно-резонансная томография, поэтому её надо обязательно сделать. Стандарт лечения остеохондроза:
1. Снятие спазмов, отеков, воспалений с помощью препаратов:
- Анальгетиков,
- нестероидных (негормональных) противовоспалительных средств,
- мио релаксантов;
- витаминных комплексов.
2. Физиотерапия; массаж, тракция (вытяжение позвоночника).
3. Лечебная физкультура: постизометрическая релаксация (чередование напряжения и расслабления мышц) для снятия спазмов; ЛФК, который обеспечит тренировку мышц для восстановления позвоночника.
В кабинете у психотерапевта и в тренажерном зале найдет больной, страдающий паническими атаками при шейном остеохондрозе, путь избавления от недуга. И чем раньше это произойдет, тем легче будет лечение и меньше его цена.
Панические атаки при шейном остеохондрозе — видеоролик
Источник
Синдром позвоночной артерии — ряд расстройств вестибулярного, сосудистого и вегетативного характера, возникающих в связи с патологическим сужением позвоночной артерии. Чаще всего имеет вертеброгенную этиологию. Клинически проявляется повторяющимися синкопальными состояниями, приступами базилярной мигрени, ТИА, синдромом Барре-Льеу, офтальмическим, вегетативным, вестибуло-кохлеарным и вестибуло-атактическим синдромами. Постановке диагноза способствует проведение рентгенографии и РЭГ с функциональными тестами, МРТ и КТ позвоночника и головного мозга, офтальмоскопии, аудиометрии и пр. Терапия включает применение венотоников, сосудистых и нейропротекторных препаратов, симптоматических средств, массажа, физиотерапии, ЛФК.
Общие сведения
Синдром позвоночной артерии (СПА) — сложный симптомокомплекс, возникающий при уменьшении просвета позвоночной артерии (ПА) и поражении ее периартериального нервного сплетения. По собранным данным, в практической неврологии СПА встречается в 25-30% случаев нарушений церебрального кровообращения и является причиной до 70% ТИА (транзиторных ишемических атак). Наиболее значимым этиопатогенетическим фактором возникновения синдрома выступает патология шейного отдела позвоночника, которая также имеет распространенный характер. Большая распространенность, частая встречаемость среди трудоспособных категорий населения делают синдром позвоночной артерии актуальной социальной и медицинской проблемой современности.
Анатомия позвоночной артерии
У человека имеется 2 позвоночные артерии. Они обеспечивают до 30% церебрального кровоснабжения. Каждая из них отходит от подключичной артерий соответствующей стороны, направляется к шейному отделу позвоночника, где идет через отверстия в поперечных отростках СVI–СII. Затем позвоночная артерия делает несколько изгибов и сквозь большое затылочное отверстие проходит в полость черепа. На уровне начала моста позвоночные артерии сливаются в одну основную артерию. Эти три артерии образуют вертебробазилярный бассейн (ВББ), кровоснабжающий шейные сегменты спинного мозга, продолговатый мозг и мозжечок. Посредством веллизиевого круга ВББ взаимодействует с каротидным бассейном, кровоснабжающим остальную часть мозга.
В соответствии с топографическими особенностями ПА выделяют ее экстра- и интракраниальные отделы. Чаще всего синдром позвоночной артерии связан с поражением экстракраниального отдела артерии. Причем он может возникать не только при сдавлении и др. изменениях самой артерии, но и при неблагоприятных воздействиях на ее вегетативное периваскулярное симпатическое сплетение.

Синдром позвоночной артерии
Причины синдрома позвоночной артерии
Синдром позвоночной артерии компрессионной этиологии встречается наиболее часто. Его причиной выступают экстравазальные факторы: остеохондроз позвоночника, нестабильность позвонков, шейный спондилоартроз, межпозвоночные грыжи, опухоли, структурные аномалии (платибазия, синдром Клиппеля-Фейля, аномалия Кимерли, аномалии строения I шейного позвонка, базилярная импрессия), тоническое напряжение шейных мышц (длинной, лестничных, нижней косой). При этом СПА зачастую развивается не вследствие сужения просвета артерии из-за ее механического сдавления, а в результате рефлекторного спазма, обусловленного сдавливающим воздействием на симпатическое периартериальное сплетение.
В других случаях синдром позвоночной артерии возникает вследствие ее деформации — аномалий строения сосудистой стенки, наличия перегибов или кинкинга (патологической извитости). Еще одной группой этиофакторов СПА выступают окклюзионные поражения ПА при атеросклерозе, системных васкулитах, эмболиях и тромбозах различного генеза. В силу существующих компенсаторных механизмов воздействие только экстравазальных факторов редко приводит к развитию СПА. Как правило, синдром наблюдается, если компрессия артерии происходит на фоне патологических изменений ее сосудистой стенки (гипоплазии или атеросклероза).
Классификация синдрома позвоночной артерии
Патогенетически СПА классифицируют по типу расстройств гемидинамики. Согласно данной классификации, синдром позвоночной артерии компрессионного типа вызван механическим сдавлением артерии. Ангиоспастический вариант возникает при рефлекторном спазме, обусловленном раздражением рецепторного аппарата в зоне пораженного позвоночного сегмента. Он проявляется преимущественно вегето-сосудистыми расстройствами, слабо зависящими от движений головой. Ирритативный СПА возникает при раздражении волокон периартериального симпатического сплетения. Наиболее часто синдром позвоночной артерии носит смешанный характер. Компрессионно-ирритативный тип СПА типичен для поражения нижне-шейного отдела, а рефлекторный ассоциируется с патологией верхне-шейных позвонков.
Клиническая классификация разделяет СПА на дистонический и ишемический, представляющие собой стадии одного патологического процесса. Дистонический вариант является функциональным. На этой стадии клиническая картина характеризуется цефалгией (головной болью), кохлео-вестибулярными и зрительными симптомами. Цефалгия пульсирующая или ноющая, сопровождается вегетативными симптомами, является постоянной с периодами усиления, часто спровоцированными движениями в шее или ее вынужденным положением.
Ишемический СПА является органической стадией, т. е. сопровождается морфологическими изменениями в церебральных тканях. Клинически проявляется ОНМК в вертебробазилярном бассейне, которые могут носить транзиторный (обратимый) характер или вызывать стойкий неврологический дефицит. В первом случае говорят о ТИА, во втором — об ишемическом инсульте. На ишемической стадии СПА наблюдается вестибулярная атаксия, тошнота с рвотой, дизартрия. Преходящая ишемия мозгового ствола ведет к возникновению дроп-атаки, аналогичный процесс в зоне ретикулярной формации — к синкопальному пароксизму.
Клинические варианты синдрома ПА
Обычно клиника СПА представляет собой сочетание нескольких из нижеуказанных вариантов, но ведущее место может занимать один конкретный синдром.
Базилярная мигрень протекает с цефалгией в затылочной области, вестибулярной атаксией, многократной рвотой, шумом в ушах, иногда — дизартрией. Часто базилярная мигрень проявляется как классическая мигрень с аурой. Аура характеризуется зрительными нарушениями: располагающимися в обоих глазах мерцающими пятнами или радужными полосами, помутнением зрения, появлением «тумана» перед глазами. По характеру ауры базилярная мигрень является офтальмической.
Синдром Барре — Льеу носит также название задне-шейный симпатический синдром. Отмечаются боли в шее и затылке, переходящие на теменные и лобные отделы головы. Цефалгия возникает и усиливается после сна (в случае неподходящей подушки), поворотов головой, тряской езды или ходьбы. Ей сопутствуют вестибуло-кохлеарные, вегетативные и офтальмические симтомы.
Вестибуло-атактический синдром — преобладают головокружения, провоцируемые поворотом головы. Отмечается рвота, эпизоды потемнения в глазах. Вестибулярная атаксия выражается в чувстве неустойчивости во время ходьбы, пошатывании, нарушении равновесия.
Офтальмический синдром включает утомляемость зрения при нагрузке, преходящие мерцающие скотомы в поле зрения, транзиторные фотопсии (кратковременные вспышки, искры в глазах и т. п.). Возможны временные частичные или полные двусторонние пароксизмальные выпадения зрительных полей. У некоторых пациентов отмечается конъюнктивит: покраснение конъюнктивы, боль в глазном яблоке, ощущение «песка в глазах».
Вестибуло-кохлеарный синдром проявляется головокружением, ощущением неустойчивости, постоянным или преходящим шумом в ушах, характер которого варьирует в зависимости от расположения головы. Может возникнуть легкая степень тугоухости с нарушением восприятия шепотной речи, что находит свое отражение в данных аудиограммы. Возможна паракузия — более лучшее восприятие звуков на фоне шума, чем в полной тишине.
Синдром вегетативных расстройств обычно сочетается с другими синдромами и всегда наблюдается в периодах обострения СПА. Для него характерны приливы жара или холода, гипергидроз, похолодание дистальных отделов конечностей, ощущение нехватки воздуха, тахикардия, перепады АД, ознобы. Могут отмечаться нарушения сна.
Транзиторные ишемические атаки характеризуют органический СПА. Наиболее типичны временные двигательные и сенсорные расстройства, гомонимная гемианопсия, головокружение с рвотой, не обусловленная головокружением вестибулярная атаксия, диплопия, дизартрия и дисфагия.
Синдром Унтерхарншайдта — кратковременное «отключение» сознания, провоцируемое резким поворотом головы или ее неудобным положением. Длительность может варьировать. После восстановления сознания некоторое время сохраняется слабость в конечностях.
Дроп-атаки — эпизоды транзиторной резкой слабости и обездвиженности всех четырех конечностей с внезапным падением. Возникают при быстром запрокидывании головы. Сознание остается сохранным.
Диагностика синдрома позвоночной артерии
Синдром позвоночной артерии диагностируется неврологом, дополнительно возможно консультирование пациента отоларингологом, офтальмологом, вестибулологом. При осмотре могут выявляться признаки вегетативных нарушений, в неврологическом статусе — неустойчивость в позе Ромберга, легкая симметричная дискоординация при выполнении координаторных проб. Рентгенография позвоночника в шейном отделе проводится с функциональными пробами в 2-х проекциях. Она определяет разнообразную вертебральную патологию: спондилез, остеохондроз, гипермобильность, подвывих суставных отростков, нестабильность, аномалии строения. При необходимости получения более точной информации проводится КТ позвоночника, для оценки состояния спинного мозга и его корешков — МРТ позвоночника.
С целью исследования сосудистых нарушений, сопровождающих СПА, выполняется реоэнцефалография с функциональными пробами. Как правило, она диагностирует снижение кровотока в ВББ, возникающее либо усиливающееся при проведении ротационных проб. В настоящее время РЭГ уступает место более современным исследованиям кровотока — дуплексному сканированию и УЗДГ сосудов головы. Установить характер морфологических изменений церебральных тканей, возникших вследствие ОНМК в органической стадии СПА, позволяет МРТ головного мозга. По показаниям проводится визиометрия, периметрия, офтальмоскопия, аудиометрия, калорическая проба и др. исследования.
Лечение синдрома позвоночной артерии
В случаях, когда синдром позвоночной артерии сопровождается ОНМК, необходима ургентная госпитализация пациента. В остальных случаях выбор режима (стационарный или амбулаторный) зависит от тяжести синдрома. С целью снижения нагрузки на шейный отдел рекомендовано ношение воротника Шанца. Для восстановления должного анатомического расположения структур шейного отдела возможно применение мягкой мануальной терапии, для снятия тонического напряжения мышц шеи — постизометрической релаксации, миофасциального массажа.
Фармакотерапия обычно имеет комбинированный характер. В первую очередь назначают препараты, уменьшающие отек, усугубляющий компрессию ПА. К ним относятся троксорутин и диосмин. С целью восстановления нормального кровотока в ПА используют пентоксифиллин, винпоцетин, нимодипин, циннаризин. Назначение нейропротекторных препаратов (гидролизата головного мозга свиньи, мельдония, этилметилгидроксипиридина, пирацетама, триметазидина) направлено на профилактику нарушений метаболизма мозговых тканей у пациентов с риском развития церебральной ишемии. Подобная терапия особенно актуальна у больных с ТИА, дроп-атаками, синдром Унтерхарншайдта.
Одновременно в зависимости от показаний осуществляется симптоматическая терапия антимигренозными препаратами, спазмолитиками, миорелаксантами, витаминами гр. В, гистаминоподобными лекарственными средствами. Положительный эффект оказывает применение в качестве дополнительных лечебных методик физиотерапии (ультрафонофореза, магнитотерапии, электрофореза, ДДТ), рефлексотерапии, массажа. Вне острой фазы СПА рекомендованы занятия ЛФК для укрепления шейных мышц.
При невозможности устранения этиологического фактора, недостаточной эффективности консервативных мероприятий, угрозе ишемического поражения головного мозга рассматривается вопрос о хирургическом лечении. Возможна хирургическая декомпрессия позвоночной артерии, удаление остеофитов, реконструкция позвоночной артерии, периартериальная симпатэктомия.
Источник
