Синдром позвоночной артерии при грудном остеохондрозе симптомы
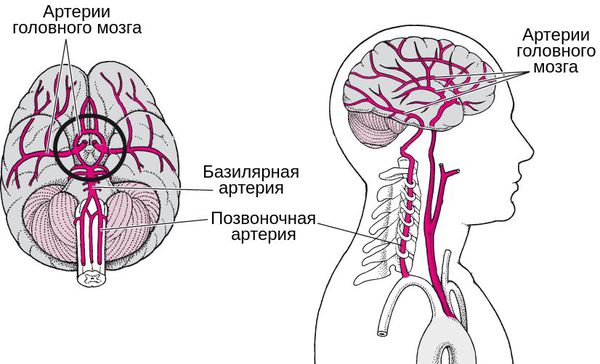
При тяжелом течении шейного остеохондроза может возникнуть синдром позвоночной артерии (СПА). Клинически он проявляется мучительными головными болями, головокружениями, приступами рвоты, снижением остроты слуха, кратковременными вспышками, искрами в глазах. Пациентам показано консервативное лечение с использованием венотоников, ноотропов, средств для улучшения кровообращения. При его неэффективности проводится хирургическое вмешательство.
Описание патологии
Важно знать! Врачи в шоке: “Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует…” Читать далее…
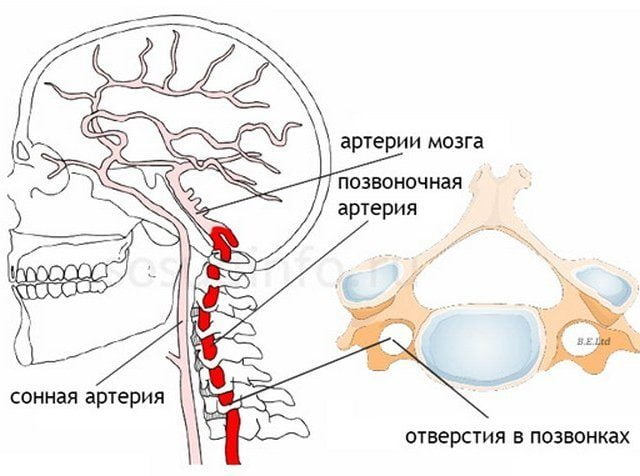
Синдромом позвоночной артерии называется комплекс симптомов, возникающий в ответ на уменьшение просвета одной из двух позвоночных артерий и одновременного поражения ее нервного сплетения. Этот кровеносный сосуд снабжает кислородом и питательными веществами все отделы головного мозга. Из-за их образующегося дефицита включаются компенсаторные механизмы, провоцирующие головные боли, подъем артериального давления, зрительные и слуховые расстройства.
Причины возникновения
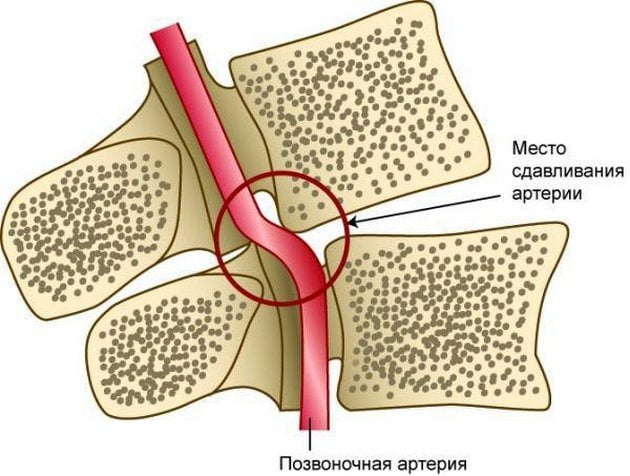
Синдром позвоночной артерии появляется на 2—3 стадии шейного остеохондроза. На этом этапе происходит деформация тел позвонков с формированием костных наростов (остеофитов). Разрушенные межпозвонковые диски постепенно смещаются за пределы позвоночного канала, что характерно для протрузий и межпозвоночных грыж. Остеофиты и грыжевые выпячивания давят на позвоночную артерию, ухудшая кровоснабжение головного мозга.
Просвет сосуда может уменьшаться из-за постоянной спазмированности мышц — ответной реакции на нестабильность шейных позвоночных сегментов, ущемление спинномозговых корешков. Сдавление артерии происходит и при образовании воспалительного отека после травмирования мягких тканей острыми костными наростами.
Врожденные
Помимо остеохондроза, причиной синдрома становятся врожденные аномалии шейного отдела позвоночника. Сужение просвета позвоночной артерии может быть спровоцировано неправильным строением артериального русла, наличием дополнительных ребер, фиброзно-мышечной дисплазией, извитостью и перегибами артерий.
Приобретенные
Из сосудистых заболеваний синдром возникает на фоне атеросклероза, артериальной гипертензии или тромбоза, системных васкулитов, эмболии, артериита. Причинами уменьшения диаметра сосуда становятся спондилез, сколиоз, предшествующие травмы шейного или грудного отдела позвоночника, формирование злокачественных или доброкачественных опухолей, послеоперационные рубцы.
Симптоматика заболевания
Клинические проявления сдавления позвоночной артерии могут довольно существенно отличаться у разных пациентов. Вертебрологи и неврологи выделяют несколько основных синдромов, составляющих СПА.

| Основные признаки синдрома позвоночной артерии | Характерные особенности |
| Базилярная мигрень | Головные боли в области затылка, нарушение координации движений, приступы рвоты, не связанные с приемом пищи, шум в ушах, нарушение произношения, появления мерцающих пятен или радужных полосок |
| Синдром Барре-Льеу | Боли в области шеи, распространяющиеся на затылок, зрительные и слуховые расстройства, головокружения, цефалгия (головная боль), усиливающаяся после сна, при поворотах или наклонах головы |
| Вестибуло-атактический синдром | Выраженные головокружения при поворотах головы, приступы рвоты, потемнение в глазах, пошатывание, неустойчивость во время движения, нарушение равновесия |
| Офтальмический синдром | Выпадения зрительных полей временного характера, появление в глазах кратковременных вспышек, искр, покраснение глазных яблок, их болезненность, ощущение «песка в глазах» |
| Вестибуло-кохлеарный синдром | Головокружения, ощущение неустойчивости, постоянный или преходящий шум в ушах, легкая тугоухость, паракузия, при которой звук лучше воспринимается в шумной обстановке, а не в тишине |
| Синдром вегетативных расстройств | Приливы жара или озноб, повышенная потливость, похолодание стоп и кистей, одышка, перепады артериального давления, учащенное сердцебиение, расстройство сна |
| Транзиторные ишемические атаки | Шаткость ходьбы, неустойчивость, головокружение, нечеткость речи, нарушения координации движений и способности поддерживать позу |
| Синдром Унтерхарншайдта | Кратковременные обморочные состояния при резком повороте головы или ее долгом нахождении в одном положении, последующая слабость в руках и ногах |
| Дроп-атаки | Резкая слабость, обездвиженность рук и ног, заканчивающаяся внезапным падением |
Диагностика
Первичный диагноз может быть выставлен неврологом на основании жалоб пациента, характерным признакам вегетативных расстройств, данных анамнеза. Проводятся функциональные тесты для выявления дискоординации, неустойчивости в положении стоя со сдвинутыми вместе стопами, с закрытыми глазами и вытянутыми прямо перед собой руками (поза Ромберга). К обследованию пациента подключаются отоларинголог, офтальмолог, вестибулолог.

Ультразвуковая допплерография
УЗДГ сосудов шеи и головы используется в основном для определения скоростных характеристик кровотока. Исследование помогает оценить проходимость позвоночных артерий, направление, характер движения крови. Ультразвуковая допплерография доступна, не несет какой-либо лучевой нагрузки. При ее проведении контраст не применяется, поэтому побочные проявления процедуры полностью исключены.
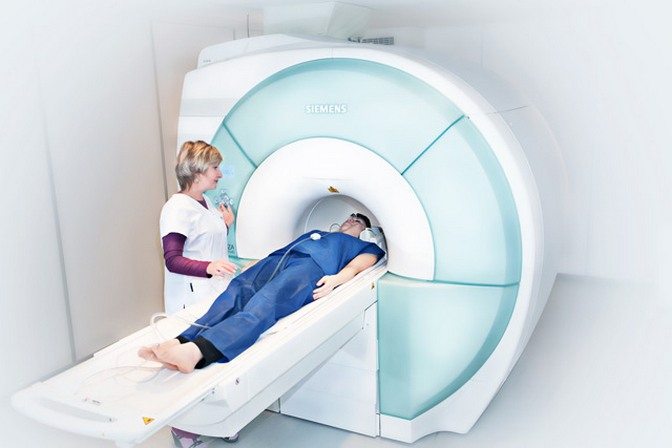
МРТ
Магнитно-резонансная томография наиболее информативна для оценки состояния мягкотканных структур. Она применяется для обнаружения травм, злокачественных и доброкачественных опухолей. По результатам МРТ можно выявить воспалительные или деструктивно-дегенеративные процессы, протекающие в шейном отделе позвоночника. Исследование проводится для диагностирования сужения позвоночного канала, деформации позвонков и изменений околопозвоночных тканей, определения участков спинного мозга с ухудшенным кровоснабжением.
Рентген
Исследование проводится с использованием функциональных проб в двух проекциях для обнаружения вертебральных патологий — спондилеза, гипермобильности, подвывихов шейных суставных отростков, аномалий строения. Рентгенография наиболее информативна при остеохондрозе. На полученных изображениях отчетливо визуализируется уменьшение промежутков между позвонками, изменение их формы с образованием остеофитов.
Анализ крови
Результаты клинического анализа крови помогают оценить общее состояние здоровья пациента. На протекающий в организме воспалительный процесс указывает повышенная скорость оседания эритроцитов. Биохимические исследования обычно показаны при подозрении на системные патологии, например, ревматоидный артрит. Устанавливаются уровни сиаловых кислот, антинуклеарных антител, ревматоидного фактора.
Методы лечения
При остром нарушении мозгового кровообращения при синдроме позвоночной артерии требуется неотложная госпитализация больного. В остальных случаях лечение проходит в стационаре или амбулаторно по составленной неврологом терапевтической схеме. Пациентам назначается ношение воротников Шанца различной степени жесткости в течение дня. Эти ортопедические приспособления удерживают поврежденные диски и позвонки в физиологичном положении, предупреждают ущемление ими позвоночной артерии. Во время дневного и ночного отдыха воротник обязательно снимается.
Медикаментозная терапия
Пациентам с СПА назначаются препараты различных клинико-фармакологических групп, в том числе для лечения шейного остеохондроза. Для устранения отеков, усугубляющих компрессию позвоночной артерии, применяются средства с троксерутином и диосмином. Восстановить оптимальный кровоток помогает прием Трентала, Винпоцетина, Нимодипина, Циннаризина. В терапевтические схемы также включаются:
- нейропротекторы — Милдронат, Триметазидин, Пирацетам;
- препараты с витаминами группы B — Комбилипен, Мильгамма, Нейромультивит;
- спазмолитики — Баралгин, Спазган, Максиган;
- миорелаксанты — Сирдалуд, Баклосан, Мидокалм.

Для предупреждения рецидивов остеохондроза, частичного восстановления поврежденных тканей рекомендован длительный прием хондропротекторов — это Терафлекс, Структум, Артра, Дона.
Физиотерапия
С первых дней лечения пациентам назначаются физиотерапевтические процедуры. Они не только стимулируют улучшение мозгового кровообращения, но и усиливают эффект от курсового приема препаратов. Физиотерапевтические мероприятия безболезненны, хорошо сочетаются между собой, оказывают длительное положительное воздействие на организм человека, не провоцируют побочных реакций при правильном проведении.
Процедуры
Наиболее востребованы при СПА, возникшем на фоне шейного остеохондроза, диадинамотерапия, УВЧ-терапия, лазеротерапия, магнитотерапия, ударно-волновая терапия. Пациентам назначаются до 10 процедур для улучшения кровоснабжения поврежденных тканей и всех отделов головного мозга кислородом и питательными веществами. Используемые при проведении процедур физические факторы (ультразвуковые колебания, импульсы электрического тока) способствуют ускорения лимфооттока и восстановительных процессов.
Если СПА сопровождается болями в шее и затылке, то используется электрофорез или ультрафонофорез с анальгетиками, анестетиками.
Массаж
В терапии СПА применяется классический, точечный, вакуумный массаж. Но особенно полезен миофасциальная массажная методика, которая направления на устранение патологического напряжения мышц шеи и плечевого пояса. Массажист воздействует на мышечные волокна, края сухожилий, места прикрепления мышц, фасций. Прежде чем приступать к процедуре, он пальпаторно определяет триггерные участки — зоны напряжения, области выраженной болезненности, сформировавшиеся в мышечных тканях мелкие округлые уплотнения.
Упражнения
Для снятия тонического напряжения мышц шеи применяется постизометрическая релаксация — сочетание мягкой мануальной терапии с ЛФК. Пациенты занимаются под руководством врача, который задает направление движений, дозирует физические нагрузки. Во время занятий выполняются упражнения на растяжку. Они способствуют увеличению промежутков между позвонками, устранению сдавления позвоночной артерии. Врач ЛФК может назначить и такие упражнения:
- сесть, положить сцепленные в замок пальцы на затылок. Пытаться запрокинуть голову, оказывая сопротивление руками в течение 20 секунд. Повторить упражнение с наклоном головы вниз, поместив руки под подбородком;
- сесть, приложить ладонь к щеке. Поворачивать голову в эту сторону, оказывая сопротивление рукой. Выполнить упражнения в другую сторону.
Эти упражнения позволяют укрепить мышцы шеи без нагрузок на поврежденные диски и позвонки. Терапевтический эффект гимнастики проявляется только при регулярных тренировках.
Народные методы
Для СПА характерны симптомы, которые не получится устранить с помощью народных средств. Растирки и настои неэффективны при дроп-атаках, зрительных и слуховых расстройствах. Их мягкое седативное действие небезопасно при головокружениях, нарушении координации движений. После проведения основной терапии с разрешения врача можно использовать водочные растирания.
Хирургическое вмешательство
Если не удалось устранить причину СПА консервативными методами, проводится хирургическая операция. Показанием к ней также становится угроза ишемического поражения головного мозга. В ходе хирургического вмешательства устраняется компрессия позвоночной артерии, иссекаются костные наросты, реконструируется кровеносный сосуд. При необходимости удаляются участки адвентициальной оболочки артерии, содержащей нервные волокна, или рассекаются ветви симпатических нервов (периартериальная симпатэктомия).
Особенности лечения при беременности
Во время вынашивания ребенка многие фармакологические препараты и физиопроцедуры противопоказаны. Неврологи назначают женщинам в сниженных дозировках только безопасные средства, преимущественно для наружного применения — мази, гели, бальзамы. Основным методом терапии СПА на фоне шейного остеохондроза при беременности становится лечебная физкультура и гимнастика.
Возможные осложнения
Стойкое сужение позвоночной артерии, острый дефицит кислорода и питательных веществ в головном мозге может стать причиной ишемического инсульта. Патология опасна для жизни человека, часто приводит к инвалидизации. К тяжелым осложнениям СПА также относятся глухота, снижение остроты зрения или его полная потеря, хроническая сердечная недостаточность, частичный паралич.
Профилактика синдрома при шейном остеохондрозе
Лучшая профилактика СПА — достижение устойчивой ремиссии шейного остеохондроза. Чтобы избежать его рецидивов, нужно не допускать переохлаждений, повышенных физических нагрузок, переутомления. Неврологи рекомендуют отказаться от вредных привычек, 1-3 раза в день заниматься лечебной физкультурой, принимать назначенные препараты, в том числе витамины для укрепления иммунитета.
Похожие статьи
Как забыть о болях в суставах и остеохондрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от ОСТЕОХОНДРОЗА существует! Читать далее >>>
загрузка…
Источник

НеврологCтаж — 13 летКандидат наук
«Медицина компьютерных технологий» на 9 Мая
Клиника «Первый Меридиан»
«Медицина компьютерных технологий» на Карамзина
Дата публикации 7 ноября 2019Обновлено 7 ноября 2019
Определение болезни. Причины заболевания
Синдром позвоночной артерии (синдром Барре — Льеу, задний шейный симпатический синдром) — это состояние, при котором в одной из позвоночных артерий нарушается кровоток.
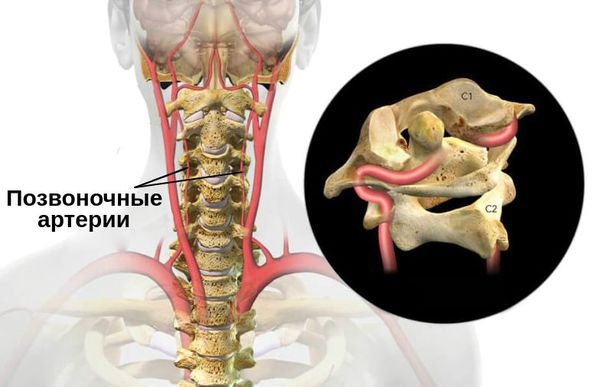
На текущий момент нет однозначного определения данного синдрома. Под ним подразумеваются различные проявления:
- вегетативные — нарушения вегетативной нервной системы;
- церебральные — дисциркуляторная энцефалопатия (ДЭП);
- сосудистые — патологическая извитость, гипоплазия (сужение диаметра) и атеросклероз позвоночных артерий.
Эти проявления могут возникать по разным причинам:
- сдавление симпатического сплетения позвоночной артерии;
- деформация стенки или изменение просвета позвоночной артерии [1].
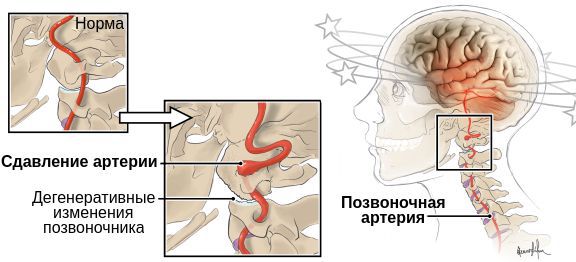
В связи разнообразием причин развития синдрома МКБ-10 (Международная классификация болезней) кодирует его по-разному. Например, он может рассматриваться как начальные проявления недостаточности кровоснабжения в вертебробазилярной системе — структурах головного мозга, кровоснабжаемых позвоночной и базилярной артериями. В таком случае он кодируется как G 45.0 Синдром вертебробазилярной артериальной системы [4][5][6].

Также синдром позвоночной артерии может кодироваться как:
- М 47.0 Синдром сдавления передней спинальной или позвоночной артерии;
- G 99.2* Миелопатия — данный диагноз обязательно сочетается с другим заболеванием;
- М 53.0 Шейно-черепной синдром;
- М 53.2 Спинальная нестабильность — в рамках нестабильности шейного отдела позвоночника [7][8].
О распространённости синдрома позвоночной артерии можно судить по частоте нарушения кровотока в вертебробазилярной системе, которая достигает 25-30 % всех случаев нарушений мозгового кровообращения, а количество транзиторных ишемических атак доходит до 70 % [1][2][3][4].
За последние 30 лет синдром вертебробазилярной недостаточности стал чаще встречаться у людей трудоспособного возраста, хотя раньше данная патология в основном возникала у людей старшей возрастной группы. При этом прежней причиной недостаточности считались дегенеративно-дистрофические изменения в шейном отделе позвоночника, которые проявлялись нистагмом (неконтролируемым движением глаз), головокружением, параличом взора, снижением слуха, нарушением чувствительности и другими симптомами. Сейчас же на первый план выходит нестабильность в шейном отделе позвоночника — подвижность позвонков при сгибании и разгибании шеи и неспособность мышечно-связочного аппарата обеспечить синхронное движение шейных позвонков [3][4][5].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы синдрома позвоночной артерии
К проявлениям синдрома позвоночной артерии можно отнести следующие симптомы [1][9][10]:
- Зрительные (офтальмические) проявления: ощущение пелены перед глазами; скотомы — слепые участки в поле зрения; фотопсии — пятна, молнии или точки перед глазами; боли и ощущение инородного тела в глазу; преходящее выпадение полей зрения (чаще в виде концентрического сужения).


- Вестибулярные расстройства: шум в ухе, который может зависеть от положения головы; пароксизмальное несистемное головокружение — чувство неустойчивости, шаткость, ощущение укачивания, тошнота; системное головокружение — ощущение “вращения предметов”, “перевёрнутой комнаты”.
- Вегетативные (диэнцефальные) нарушения: чувство жара, озноба, похолодание рук и ног, гипергидроз, изменения цвета кожи, непреодолимая сонливость, резкая общая слабость, нарушения ритма сон-бодрствование, внезапное повышение артериального давления, нарушения сердечного ритма.
- Гортанно-глоточные нарушения: покалывание в горле, ощущение ползающих мурашек, першение, кашель, затруднения при глотании, извращение вкуса.
- Дроп-атаки: внезапные падения без потери сознания при резком запрокидывании или повороте головы с быстрым восстановлением.
При синкопальном вертебральном синдроме (синдроме Унтерхарншайдта) — крайнем проявлении синдрома позвоночной артерии — возникает потеря сознания и гипотония мышц после резкого движения головой или долгого нахождения в вынужденном положении. Причина тому — ишемия задних отделов ствола головного мозга и мозжечка [1][10].
Патогенез синдрома позвоночной артерии
Патогенез синдрома позвоночной артерии связан с механическим воздействием на ствол артерии и вегетативным нервным сплетением, идущим вместе с ним. Это приводит к рефлекторному сужению просвета артерии и спазму сосудов головного мозга. В результате снижается кровоток в заднем отделе мозга, стволовых структурах и мозжечке [1][7].
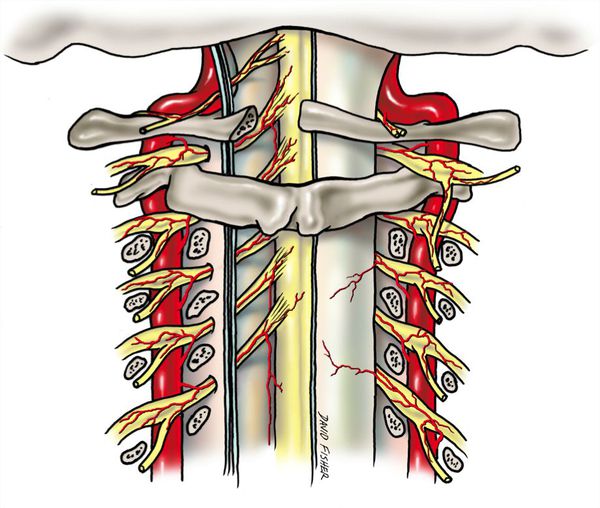
Воздействие на позвоночную артерию происходит при различных нарушениях:
- подвывихе суставных отростков позвонков;
- нестабильности или гипермобильности позвонков;
- травмировании остеофитами — патологическими наростами, расположенными на поверхности позвонка;
- унковертебральном артрозе — деформации шейных суставов;
- добавочном шейном ребре;
- спазме в мышцах шеи или нижней косой мышце головы;
- врождённых аномалиях артерий — сужении просвета одной из позвоночных артерий.
Эти причины по-разному влияют на каждый участок позвоночной артерии. До входа в канал поперечных отростков (особенно при высоком вхождении) артерия сдавливается лестничными мышцами. В канале поперечных отростков на артерию воздействуют остеофиты, артрозы суставов, смещение позвонков, унковертебральные артрозы, нестабильность шейных позвонков. При выходе из канала артерия подвержена воздействию нижней косой мышцы головы. При комбинации нескольких факторов вероятность травмирования позвоночной артерии возрастает [9].
Некоторые авторы кроме механического воздействия на позвоночную артерию выделяют рефлекторные причины синдрома — так называемый “рефлекторный ангиоспастический синдром”. Эти причины кроются в близком расположении иннервации позвоночной артерии и межпозвонковых суставов со звёздчатым (шейно-грудным) узлом [11].
Классификация и стадии развития синдрома позвоночной артерии
Основная классификация, которая используется на практике, была предложена в 2010 году [1]. Она разделяет синдром по трём признакам: механизму воздействия на позвоночную артерию, характеру нарушения кровообращения и клиническим проявлениям.
По типу воздействия на позвоночную артерию выделяют:
- синдром, спровоцированный подвывихом суставных отростков позвонков;
- синдром, связанный с патологической подвижностью позвоночно-двигательного сегмента;
- синдром, возникший в результате сдавления артерии остеофитами;
- синдром, причиной которого стал спазм сосуда в связи с раздражением нервного сплетения;
- синдром, вызванный сдавлением артерии в области первого шейного позвонка (аномалии развития);
- синдром, возникший в связи с унковертебральным артрозом;
- синдром, связанный с артрозом дугоотростчатых суставов;
- синдром, вызванный грыжей дисков шейного отдела;
- синдром, возникший при рефлекторно мышечной компрессии (сжатии).
По характеру нарушения кровотока можно выделить следующие варианты синдрома [1][9][10]:
- компрессионный — механическое сдавление артерии;
- ирритативный — раздражение вегетативных нервных волокон;
- ангиоспастический — рефлекторный ответ на раздражение позвоночно-двигательного сегмента, при этом появление симптомов в меньшей степени зависит от поворотов головы;
- смешанный — сочетание нескольких вариантов, например, компрессионного и ирритативного.
По клиническим проявлениям выделяют две стадии синдрома [1]:
- первая — функциональная;
- вторая — органическая.
Для функциональной стадии характерны:
- постоянная или приступообразная головная боль пульсирующего, ноющего характера с вегетативными проявлениями, может усиливаться при движении головой, распространяется от затылочной области к лобной;
- кохлеовестибулярные проявления: ощущение неустойчивости, покачивания в сочетании с шумом в ушах и снижением слуха;
- зрительные нарушения: потемнения, ощущение песка в глазах, фотопсии.
Органическая стадия начинает развиваться, если воздействие на позвоночную артерию продолжается и дальше. При хроническом травмировании артерии нарушается крово- и лимфообращение в вертебробазилярной системе. Начинают страдать задние отделы ствола головного мозга и миелобульбарная область — переход спинного мозга в продолговатый. Это приводит к преходящим и стойким нарушениям кровообращения мозга, головокружениям, нарушениям координации движений и ходьбы, тошноте, рвоте, нарушениям артикуляции, дроп-атакам — внезапным падениям без потери сознания [1][4][7][8].
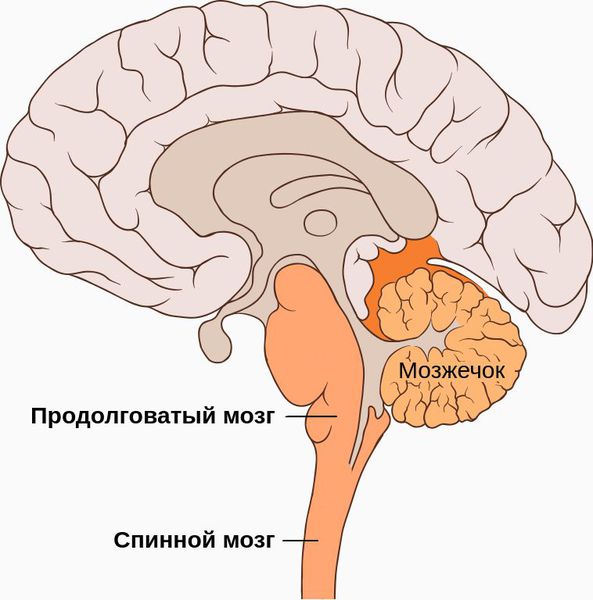
Осложнения синдрома позвоночной артерии
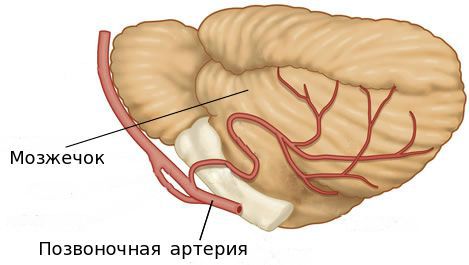
Длительное сдавление позвоночной артерии при отсутствии адекватной терапии может стать причиной недостаточного кровообращения в вертебробазилярном бассейне. При этом изменение текучести крови вносит дополнительный вклад в прогрессирование симптомов. К важным показателям, которые следует контролировать, можно отнести гемостаз (свёртываемость крови), липидный спектр, общий анализ крови — уровень фибриногена, вязкость крови, склеивание тромбоцитов и гематокрит (объём красных кровяных телец). Изменение этих показателей может ухудшить микроциркуляцию — движение крови в мелких кровеносных сосудах [2][10].
Присоединение симптомов, вызванных недостаточностью кровообращения в вертебробазилярной системе, сначала носит преходящий характер, но затем становится стойким. Это способствует присоединению атеросклероза и артериальной гипертензии. Если данное состояние не контролировать, может возникнуть реальная угроза ишемического инсульта с локализацией инфаркта в стволе головного мозга, мозжечке, бассейне задней мозговой артерии [2].
Диагностика синдрома позвоночной артерии
В диагностике синдрома позвоночной артерии возможны некоторые затруднения из-за разнообразия клинических проявлений. Поэтому постановка диагноза не может основываться только на жалобах пациента. Кроме клинических проявлений необходимо инструментальное подтверждение признаков нарушения кровотока и воздействия на позвоночную артерию [1][4][7][10].
Так, для установления диагноза должны присутствовать минимум три признака [1][7]:
- Хотя бы одно клиническое проявление: кохлео-вестибулярные, зрительные или вегетативные нарушения; наличие транзиторной ишемической атаки в истории болезни; синкопальный приступ Унтерхарншайдта (потеря сознания и гипотония мышц после резкого движения головой); приступы дроп-атак; базилярная мигрень.
- Рентгенологические проявления: признаки спондилоартроза (поражения дугоотросчатых суставов), спондилёза (изнашивания структур позвоночника), унковертебрального артроза, подвывиха суставных отростков позвонков; признаки нестабильности и гипермобильности позвонков, аномалий краниовертебрального перехода.
- Ультразвуковые проявления: сдавление позвоночной артерии; асимметрия линейной скорости кровотока, воздействие позвоночных структур на позвоночную артерию.
При неврологическом осмотре могут быть выявлены:
- нистагм — неконтролируемое движение глаз;
- статическая или динамическая атаксия — нарушение точности и координации движений;
- шаткость в позе Ромберга — стоя со сдвинутыми стопами и вытянутыми вперёд руками;
- отклонения при проведении пробы Унтербарга — марш на месте с закрытыми глазами в течение 1-3 минут (допускается отклонение вперёд не больше, чем на одни метр, или поворот более чем на 40-60 градусов);
- напряжение подзатылочных мышц при пальпации;
- ограниченная подвижность шейного отдела позвоночника.
Рентгенологическое исследование эффективно только с проведением функциональных проб (неврологических тестов), где кроме признаков артроза и аномалий развития также выявляется нестабильность позвонков при максимальном сгибании или разгибании шеи [1][4][7][8].
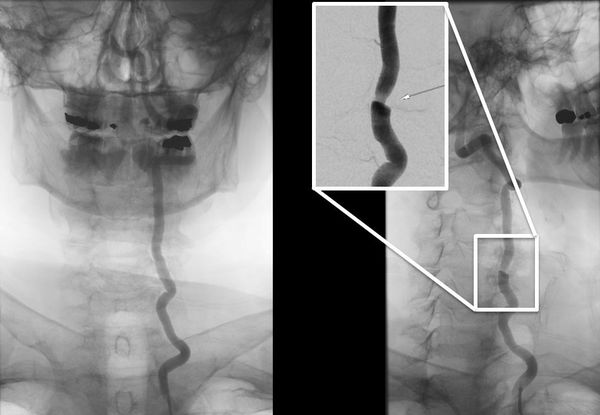
Ультразвуковая допплерография магистральных сосудов позволяет оценить скорость и направление кровотока в позвоночных артериях. Также можно получить ценные данные о состоянии сосудистой стенки, наличии атеросклероза и состоянии позвоночных вен, которые могут играть дополнительную роль в развитии симптоматики [1][4][7][8].
Подтвердить наличие атактических нарушений позволяет постурография — оценка способностей пациента контролировать положение собственного тела. Применение слуховых вызванных потенциалов покажет состояние ствола головного мозга [7].
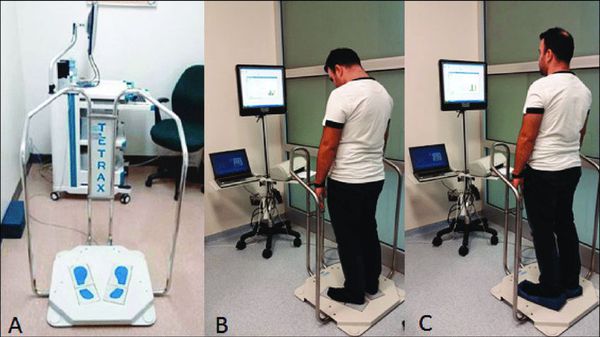
Лечение синдрома позвоночной артерии
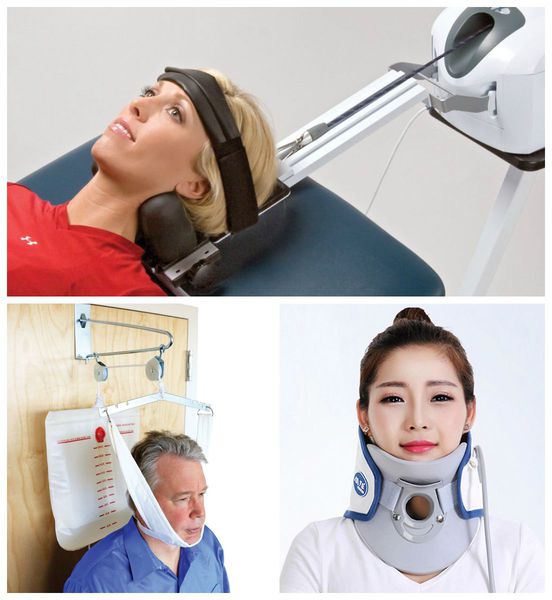
При хронической боли в шее используются хирургические и фармакологические методы лечения, а также различные способы тракционной терапии — вытяжения позвоночника с помощью специальных приспособлений (блоков, поясов, колец) [12].
Эффективность методов мануальной терапии — мягких техник, постизометрической релаксации, растяжения мышц — ещё изучается. С этой целью в 2015 году было проведено два исследования. Метаанализ китайских учёных показал, что мануальные техники менее действенны при устранении болевого синдрома, чем тракция шейного отдела позвоночника [13]. Однако исследование канадских учёных выявило, что мануальная терапия становятся эффективнее в сочетании с другим методом активного лечения острой и хронической боли в шее. Также мануальные техники лучше справляются с хронической болью, чем массаж, и эффективнее борются с острой и подострой болью в шее, чем медикаментозное лечение. При этом из-за побочных эффектов от приёма препаратов мануальная терапия является предпочтительной. По эффективности мануальные методики схожи с мобилизацией шейного отдела позвоночника, однако мобилизация как отдельное вмешательство не уменьшает боль [14].
Что касается такого немедикаментозного метода лечения, как иглоукалываение, то метаанализ 2016 года показал его эффективность над фиктивной акупунктурой (иглоукалыванием неакупунктурных точек) и неактивным лечением [15].
Несомненным действенным методом лечения синдрома являются физические упражнения. Их эффективность в устранении острого и хронического болевого синдрома подтверждает обзор 2005 года. При этом стоит акцентировать внимание на растяжке шейного отдела, плечевого пояса и грудной клетки. А сочетание упражнений с мобилизацией и мануальными техниками на шейном отделе способствует уменьшению боли в краткосрочной и долгосрочной перспективе [16].
К операционным методам стабилизации позвоночника относят:
- пункционный межтеловой спондилодез — объединение и фиксирование нескольких позвонков во избежание их смещения;
- фенестрация — частичное удаление дужки межпозвоночного диска;
- аутодермопластика межпозвоночных дисков — замена диска собственными тканями.
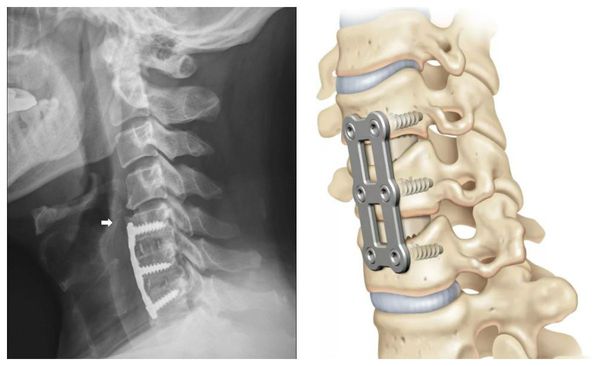
При проведении операции вживляются пористые эксплантаты из сплава титана и никеля. За счёт пористости в них быстро прорастают костные ткани. Это позволяет сделать фиксацию прочной и значительно сократить срок нетрудоспособности пациента и нахождения шеи в неподвижном положении.
Помимо стабилизирующих операций шейного отдела позвоночника также проводятся и другие виды вмешательств:
- декомпрессивно-стабилизирующие — устранение сдавления с последующей фиксацией позвоночника;
- декомпрессивно-пластические (ламинопластика) — устранение сдавления путём увеличения позвоночного канала с сохранением целостности задних элементов позвонков;
- декомпрессирующие операции — удаление межпозвоночного диска или его дужки, сдавливающих артерию, и др. [9].
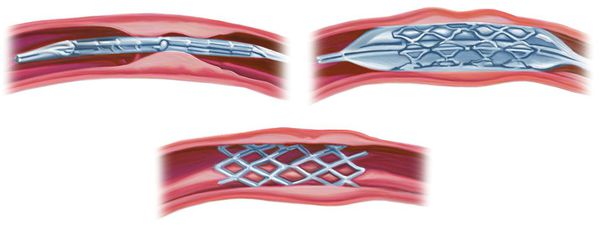
Имеется значительный опыт восстановления позвоночных артерий. Применяются следующие методы:
- транспозиция — смещение позвоночной артерии в подключичную (общую сонную);
- ангиопластика — расширение сосуда с помощью расширяющегося баллона;
- стентирование — расширение сосуда с помощью установки стента.
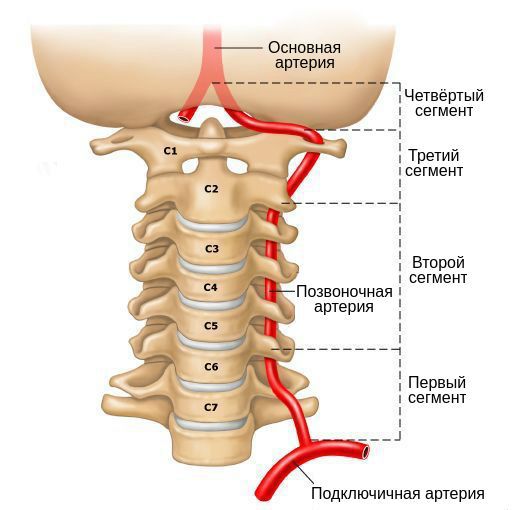
При одновременном поражении первого и второго сегментов позвоночной артерии выполняется шунтирование — создание обходного пути на уровне третьего сегмента [17].
Прогноз. Профилактика
Прогноз синдрома зависит от его причины. Как правило, при своевременной диагностике и лечении удаётся избежать развития осложнений. Долгосрочный прогноз и профилактику следует рассматривать в контексте вертебробазилярной недостаточности и хронической цервикалгии [17].
Учитывая развитие когнитивных нарушений при недостаточности мозгового кровообращения, курс профилактики должен включать нейропротективную терапию, которая направлена на восстановление и защиту клеток нервной системы. Согласно исследованию, при хроническом нарушении мозгового кровообращения эффективно использование кавинтона. Если принимать его в течение трёх месяцев, то эффект сохраняется на протяжении последующих 180 дней [18]. Другое исследование показало, что в качестве профилактики может использоваться мексидол [19].
Долгосрочным методом профилактики болевого синдрома в шейном отделе, связанного с нестабильностью шейных позвонков, может служить пролотерапия. Она предполагает введение инъекции в болезненные связки, места прикрепления сухожилий. Возникающий воспалительный ответ способствует естественному заживлению связок и суставов, увеличивает прочность соединительной ткани. Наиболее изучена пролотерапия Hackett-Hemwall с использованием декстрозы [20].<
