Синдром позвоночной артерии при шейном остеохондрозе температура

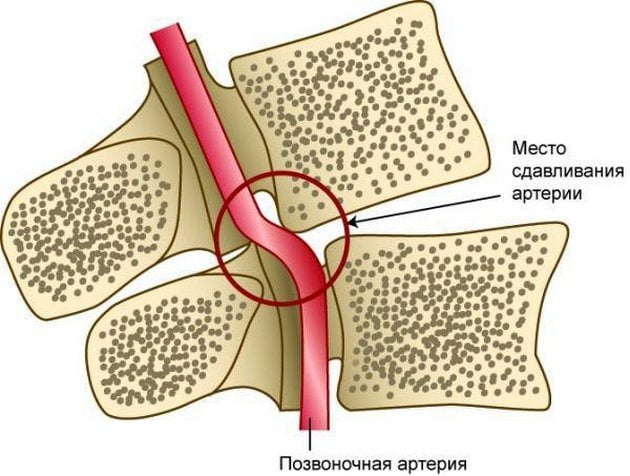
При тяжелом течении шейного остеохондроза может возникнуть синдром позвоночной артерии (СПА). Клинически он проявляется мучительными головными болями, головокружениями, приступами рвоты, снижением остроты слуха, кратковременными вспышками, искрами в глазах. Пациентам показано консервативное лечение с использованием венотоников, ноотропов, средств для улучшения кровообращения. При его неэффективности проводится хирургическое вмешательство.
Описание патологии
Важно знать! Врачи в шоке: “Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует…” Читать далее…
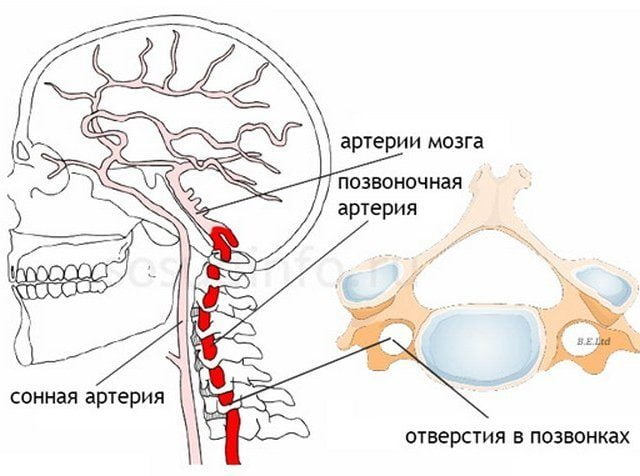
Синдромом позвоночной артерии называется комплекс симптомов, возникающий в ответ на уменьшение просвета одной из двух позвоночных артерий и одновременного поражения ее нервного сплетения. Этот кровеносный сосуд снабжает кислородом и питательными веществами все отделы головного мозга. Из-за их образующегося дефицита включаются компенсаторные механизмы, провоцирующие головные боли, подъем артериального давления, зрительные и слуховые расстройства.
Причины возникновения
Синдром позвоночной артерии появляется на 2—3 стадии шейного остеохондроза. На этом этапе происходит деформация тел позвонков с формированием костных наростов (остеофитов). Разрушенные межпозвонковые диски постепенно смещаются за пределы позвоночного канала, что характерно для протрузий и межпозвоночных грыж. Остеофиты и грыжевые выпячивания давят на позвоночную артерию, ухудшая кровоснабжение головного мозга.
Просвет сосуда может уменьшаться из-за постоянной спазмированности мышц — ответной реакции на нестабильность шейных позвоночных сегментов, ущемление спинномозговых корешков. Сдавление артерии происходит и при образовании воспалительного отека после травмирования мягких тканей острыми костными наростами.
Врожденные
Помимо остеохондроза, причиной синдрома становятся врожденные аномалии шейного отдела позвоночника. Сужение просвета позвоночной артерии может быть спровоцировано неправильным строением артериального русла, наличием дополнительных ребер, фиброзно-мышечной дисплазией, извитостью и перегибами артерий.
Приобретенные
Из сосудистых заболеваний синдром возникает на фоне атеросклероза, артериальной гипертензии или тромбоза, системных васкулитов, эмболии, артериита. Причинами уменьшения диаметра сосуда становятся спондилез, сколиоз, предшествующие травмы шейного или грудного отдела позвоночника, формирование злокачественных или доброкачественных опухолей, послеоперационные рубцы.
Симптоматика заболевания
Клинические проявления сдавления позвоночной артерии могут довольно существенно отличаться у разных пациентов. Вертебрологи и неврологи выделяют несколько основных синдромов, составляющих СПА.

| Основные признаки синдрома позвоночной артерии | Характерные особенности |
| Базилярная мигрень | Головные боли в области затылка, нарушение координации движений, приступы рвоты, не связанные с приемом пищи, шум в ушах, нарушение произношения, появления мерцающих пятен или радужных полосок |
| Синдром Барре-Льеу | Боли в области шеи, распространяющиеся на затылок, зрительные и слуховые расстройства, головокружения, цефалгия (головная боль), усиливающаяся после сна, при поворотах или наклонах головы |
| Вестибуло-атактический синдром | Выраженные головокружения при поворотах головы, приступы рвоты, потемнение в глазах, пошатывание, неустойчивость во время движения, нарушение равновесия |
| Офтальмический синдром | Выпадения зрительных полей временного характера, появление в глазах кратковременных вспышек, искр, покраснение глазных яблок, их болезненность, ощущение «песка в глазах» |
| Вестибуло-кохлеарный синдром | Головокружения, ощущение неустойчивости, постоянный или преходящий шум в ушах, легкая тугоухость, паракузия, при которой звук лучше воспринимается в шумной обстановке, а не в тишине |
| Синдром вегетативных расстройств | Приливы жара или озноб, повышенная потливость, похолодание стоп и кистей, одышка, перепады артериального давления, учащенное сердцебиение, расстройство сна |
| Транзиторные ишемические атаки | Шаткость ходьбы, неустойчивость, головокружение, нечеткость речи, нарушения координации движений и способности поддерживать позу |
| Синдром Унтерхарншайдта | Кратковременные обморочные состояния при резком повороте головы или ее долгом нахождении в одном положении, последующая слабость в руках и ногах |
| Дроп-атаки | Резкая слабость, обездвиженность рук и ног, заканчивающаяся внезапным падением |
Диагностика
Первичный диагноз может быть выставлен неврологом на основании жалоб пациента, характерным признакам вегетативных расстройств, данных анамнеза. Проводятся функциональные тесты для выявления дискоординации, неустойчивости в положении стоя со сдвинутыми вместе стопами, с закрытыми глазами и вытянутыми прямо перед собой руками (поза Ромберга). К обследованию пациента подключаются отоларинголог, офтальмолог, вестибулолог.

Ультразвуковая допплерография
УЗДГ сосудов шеи и головы используется в основном для определения скоростных характеристик кровотока. Исследование помогает оценить проходимость позвоночных артерий, направление, характер движения крови. Ультразвуковая допплерография доступна, не несет какой-либо лучевой нагрузки. При ее проведении контраст не применяется, поэтому побочные проявления процедуры полностью исключены.
МРТ
Магнитно-резонансная томография наиболее информативна для оценки состояния мягкотканных структур. Она применяется для обнаружения травм, злокачественных и доброкачественных опухолей. По результатам МРТ можно выявить воспалительные или деструктивно-дегенеративные процессы, протекающие в шейном отделе позвоночника. Исследование проводится для диагностирования сужения позвоночного канала, деформации позвонков и изменений околопозвоночных тканей, определения участков спинного мозга с ухудшенным кровоснабжением.
Рентген
Исследование проводится с использованием функциональных проб в двух проекциях для обнаружения вертебральных патологий — спондилеза, гипермобильности, подвывихов шейных суставных отростков, аномалий строения. Рентгенография наиболее информативна при остеохондрозе. На полученных изображениях отчетливо визуализируется уменьшение промежутков между позвонками, изменение их формы с образованием остеофитов.
Анализ крови
Результаты клинического анализа крови помогают оценить общее состояние здоровья пациента. На протекающий в организме воспалительный процесс указывает повышенная скорость оседания эритроцитов. Биохимические исследования обычно показаны при подозрении на системные патологии, например, ревматоидный артрит. Устанавливаются уровни сиаловых кислот, антинуклеарных антител, ревматоидного фактора.
Методы лечения
При остром нарушении мозгового кровообращения при синдроме позвоночной артерии требуется неотложная госпитализация больного. В остальных случаях лечение проходит в стационаре или амбулаторно по составленной неврологом терапевтической схеме. Пациентам назначается ношение воротников Шанца различной степени жесткости в течение дня. Эти ортопедические приспособления удерживают поврежденные диски и позвонки в физиологичном положении, предупреждают ущемление ими позвоночной артерии. Во время дневного и ночного отдыха воротник обязательно снимается.
Медикаментозная терапия
Пациентам с СПА назначаются препараты различных клинико-фармакологических групп, в том числе для лечения шейного остеохондроза. Для устранения отеков, усугубляющих компрессию позвоночной артерии, применяются средства с троксерутином и диосмином. Восстановить оптимальный кровоток помогает прием Трентала, Винпоцетина, Нимодипина, Циннаризина. В терапевтические схемы также включаются:
- нейропротекторы — Милдронат, Триметазидин, Пирацетам;
- препараты с витаминами группы B — Комбилипен, Мильгамма, Нейромультивит;
- спазмолитики — Баралгин, Спазган, Максиган;
- миорелаксанты — Сирдалуд, Баклосан, Мидокалм.

Для предупреждения рецидивов остеохондроза, частичного восстановления поврежденных тканей рекомендован длительный прием хондропротекторов — это Терафлекс, Структум, Артра, Дона.
Физиотерапия
С первых дней лечения пациентам назначаются физиотерапевтические процедуры. Они не только стимулируют улучшение мозгового кровообращения, но и усиливают эффект от курсового приема препаратов. Физиотерапевтические мероприятия безболезненны, хорошо сочетаются между собой, оказывают длительное положительное воздействие на организм человека, не провоцируют побочных реакций при правильном проведении.
Процедуры
Наиболее востребованы при СПА, возникшем на фоне шейного остеохондроза, диадинамотерапия, УВЧ-терапия, лазеротерапия, магнитотерапия, ударно-волновая терапия. Пациентам назначаются до 10 процедур для улучшения кровоснабжения поврежденных тканей и всех отделов головного мозга кислородом и питательными веществами. Используемые при проведении процедур физические факторы (ультразвуковые колебания, импульсы электрического тока) способствуют ускорения лимфооттока и восстановительных процессов.
Если СПА сопровождается болями в шее и затылке, то используется электрофорез или ультрафонофорез с анальгетиками, анестетиками.
Массаж
В терапии СПА применяется классический, точечный, вакуумный массаж. Но особенно полезен миофасциальная массажная методика, которая направления на устранение патологического напряжения мышц шеи и плечевого пояса. Массажист воздействует на мышечные волокна, края сухожилий, места прикрепления мышц, фасций. Прежде чем приступать к процедуре, он пальпаторно определяет триггерные участки — зоны напряжения, области выраженной болезненности, сформировавшиеся в мышечных тканях мелкие округлые уплотнения.
Упражнения
Для снятия тонического напряжения мышц шеи применяется постизометрическая релаксация — сочетание мягкой мануальной терапии с ЛФК. Пациенты занимаются под руководством врача, который задает направление движений, дозирует физические нагрузки. Во время занятий выполняются упражнения на растяжку. Они способствуют увеличению промежутков между позвонками, устранению сдавления позвоночной артерии. Врач ЛФК может назначить и такие упражнения:
- сесть, положить сцепленные в замок пальцы на затылок. Пытаться запрокинуть голову, оказывая сопротивление руками в течение 20 секунд. Повторить упражнение с наклоном головы вниз, поместив руки под подбородком;
- сесть, приложить ладонь к щеке. Поворачивать голову в эту сторону, оказывая сопротивление рукой. Выполнить упражнения в другую сторону.
Эти упражнения позволяют укрепить мышцы шеи без нагрузок на поврежденные диски и позвонки. Терапевтический эффект гимнастики проявляется только при регулярных тренировках.
Народные методы
Для СПА характерны симптомы, которые не получится устранить с помощью народных средств. Растирки и настои неэффективны при дроп-атаках, зрительных и слуховых расстройствах. Их мягкое седативное действие небезопасно при головокружениях, нарушении координации движений. После проведения основной терапии с разрешения врача можно использовать водочные растирания.
Хирургическое вмешательство
Если не удалось устранить причину СПА консервативными методами, проводится хирургическая операция. Показанием к ней также становится угроза ишемического поражения головного мозга. В ходе хирургического вмешательства устраняется компрессия позвоночной артерии, иссекаются костные наросты, реконструируется кровеносный сосуд. При необходимости удаляются участки адвентициальной оболочки артерии, содержащей нервные волокна, или рассекаются ветви симпатических нервов (периартериальная симпатэктомия).
Особенности лечения при беременности
Во время вынашивания ребенка многие фармакологические препараты и физиопроцедуры противопоказаны. Неврологи назначают женщинам в сниженных дозировках только безопасные средства, преимущественно для наружного применения — мази, гели, бальзамы. Основным методом терапии СПА на фоне шейного остеохондроза при беременности становится лечебная физкультура и гимнастика.
Возможные осложнения
Стойкое сужение позвоночной артерии, острый дефицит кислорода и питательных веществ в головном мозге может стать причиной ишемического инсульта. Патология опасна для жизни человека, часто приводит к инвалидизации. К тяжелым осложнениям СПА также относятся глухота, снижение остроты зрения или его полная потеря, хроническая сердечная недостаточность, частичный паралич.
Профилактика синдрома при шейном остеохондрозе
Лучшая профилактика СПА — достижение устойчивой ремиссии шейного остеохондроза. Чтобы избежать его рецидивов, нужно не допускать переохлаждений, повышенных физических нагрузок, переутомления. Неврологи рекомендуют отказаться от вредных привычек, 1-3 раза в день заниматься лечебной физкультурой, принимать назначенные препараты, в том числе витамины для укрепления иммунитета.
Похожие статьи
Как забыть о болях в суставах и остеохондрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от ОСТЕОХОНДРОЗА существует! Читать далее >>>
загрузка…
Источник
Синдром позвоночной артерии при шейном остеохондрозе представляет собой вегетативные, вестибулярные и сосудистые расстройства, спровоцированные стойким сужением позвоночных артерий. Нарушение кровоснабжения шейного отдела позвоночника и головного мозга приводит к развитию комплекса симптомов в виде мигрени, нарушения зрения, кратковременной потери сознания, снижения тонуса сосудов. Отсутствие своевременной медицинской помощи чревато развитием необратимых патологических процессов, вплоть до стойкого неврологического дефицита.
Классификация болезни
Симптомы синдрома позвоночной артерии при шейном остеохондрозе могут проявляться в зависимости от типа расстройства:
- При дистоническом (функциональном)
 типе нарушения пациента будут беспокоить характерные симптомы в виде головной боли, нарушения зрения, тошноты, головокружения. Головная боль обычно носит ноющий или пульсирующий характер, усиливается при движениях шеи или ее вынужденном нахождении в одном положении.
типе нарушения пациента будут беспокоить характерные симптомы в виде головной боли, нарушения зрения, тошноты, головокружения. Головная боль обычно носит ноющий или пульсирующий характер, усиливается при движениях шеи или ее вынужденном нахождении в одном положении. - Ишемический (органический) тип сопровождается развитием морфологических нарушений в области церебральных тканей. Изменения могут носить обратимый характер, при этом во время недуга нарушается координация движений, наблюдается тошнота, переходящая во рвоту, нарушение речи и общее расстройство речевой моторики. При необратимых изменениях повышается риск развития ишемического инсульта.
Когда появляются первые признаки нарушений пациенту рекомендуется обратиться за консультацией к терапевту, неврологу или вертебрологу, пройти комплексное обследование. Согласно полученным результатам врач подберет соответствующую стратегию лечения.
Симптомы недуга
Поскольку СПА является сложным симптомокомплексом, возможно одновременное развитие сразу нескольких признаков нарушений. В ряде случаев ведущую роль может занимать один отдельный симптом. Для СПА характерно развитие следующих нарушений:
- При развитии заднешейного симпатического синдрома (встречается под названием синдрома Барре-Льеу) возникают жалобы на болезненные ощущения в области затылка и шеи, которые могут переходить в область темени и лба, а также нарушение зрения. Развитие и усиление боли наблюдается сразу после пробуждения (в особенности при неудобном положении тела и шеи пациента во время сна), интенсивной двигательной активности, езды в тряском транспорте, а также из-за поворота головы.
- Развитие офтальмологического синдрома сопровождается повышенной утомляемостью зрачков после нагрузок, появляется дефект поля зрения в виде слепого участка. Пациент может жаловаться на возникновение «звездочек», «искр» перед глазами, такой симптом носит преимущественно обратимый характер. В ряде случаев наблюдается развитие конъюнктивита, покраснение глаз, жалобы на инородное тело в области глаз, боль в глазных яблоках.
- При дроп-атаках появляется слабость во всех конечностях с последующим нарушением их двигательной активности. При этом пациент может внезапно упасть, но остаться в сознании. Такой симптом возникает, если резко запрокинуть голову назад.
- Для транзиторной ишемической атаки характерны нарушения зрения, чувствительности и двигательной активности, развитие головокружения и рвоты.
- Вегетативные сбои наблюдаются в период обострении синдрома позвоночной артерии. Проявляются симптомы в виде повышенного потоотделения, приливов жара или холода, озноба, колебаний артериального давления, нарушений сна. Пациент может жаловаться на нехватку воздуха, ладони и стопы становятся влажными и холодными.
- При синдроме Унтерхарншайдта человек имеет возможность потерять сознание на короткий промежуток времени. Подобная реакция может быть обусловлена резким поворотом головы. После того как пострадавший приходит в себя возникают жалобы на развитие слабости в руках и ногах.
- Во время вестибулярных нарушений начинаются жалобы на головокружение, спровоцированное резким поворотом головы, потемнение в глазах, развитие рвоты. Пациент может наблюдать у себя нарушение равновесия и чувство неустойчивости в процессе ходьбы, проблемы со слухом, шум в ушах.
Один из наиболее характерных признаков – развитие базилярной мигрени, которая локализуется в области затылка, сопровождается рвотой, тошнотой, расстройствами речи. Мигрень может быть вместе с «аурой». Для такого состояния характерны зрительные нарушения в виде радужных полос, мерцающих пятен, тумана перед глазами.
Причины развития заболевания
Среди основных причин, провоцирующих развитие синдрома позвоночной артерии, выделяют:
- Воздействие экстравазальных факторов в виде нестабильности позвонков, воздействие остеохондроза межпозвоночной грыжи, опухоли, шейный спондилоартроз. В данном случае синдром развивается под воздействием рефлекторных спазмов.
- Деформация артерии, спровоцированная аномалиями анатомического строения сосудистых стенок, перегибами или патологической извитостью.
- Воздействия атеросклероза, эмболии, системного васкулита, тромбозов различного происхождения.
- Травма, полученная в процессе рождения. Опасность заключается в том, что врожденные нарушения могут не проявляться на протяжении длительного времени.
Развитие синдрома наблюдается в том случае, если сдавливание артерий сопровождается патологическими изменениями сосудистых стенок. Одна из основных причин развития синдрома позвоночной артерии – это шейный остеохондроз.
В группу риска попадают люди с перечисленными заболеваниями, а также те, кому в младенчестве (во время родов) повредили спину. Синдром позвоночной артерии часто наблюдается после травм, полученных в дорожно-транспортном происшествии. Нередко, когда недуг встречается у взрослых, чья профессиональная деятельность требует продолжительного нахождения в положении сидя (офисные работники).
Методы диагностики
Постановку точного диагноза осуществляет невролог. Во время обследования может потребоваться дополнительная консультация офтальмолога, ЛОРа, вестибулолога. В ходе очного осмотра врач зачастую выявляет неустойчивость и нарушение координации. Дополнительно назначают следующие исследования:
- Рентгенографию шейного отдела позвоночника, позволяющую выявить остеохондроз, аномалию строения, чрезмерную подвижность суставов.
- Магнитно-резонансную томографию позвоночника для того, чтобы оценить состояние спинного мозга и его корешков.
- Компьютерную томографию, если есть необходимость в получении более развернутой информации.
- Реоэнцефалографию с целью выявления сопутствующих сосудистых нарушений.
- УЗГД сосудов головного мозга и дуплексное сканирование для исследования кровотока.
В некоторых случаях дополнительно назначают МРТ головного мозга, офтальмоскопию, аудиометрию. Согласно полученным результатам, будет назначено лечение для устранения первопричины синдрома позвоночной артерии и сопутствующих нарушений.
Какая назначается терапия
В зависимости от типа заболевания и проявляющих симптомов лечение синдрома позвоночной артерии при шейном остеохондрозе может осуществляться в стационарных или амбулаторных условиях. При острых нарушениях мозгового кровообращения требуется незамедлительная госпитализация пострадавшего. Схему терапии подбирают с учетом возраста пациента, наличия сопутствующих болезней, индивидуальных особенностей организма. В первую очередь усилия направляют на нормализацию обменных процессов и кровообращения в области головного мозга для профилактики развития инсульта.
Медикаментозное лечение
Базисное медикаментозное лечение должно быть комплексным и подразумевает использование следующих препаратов:
- Лекарственных средств, способствующих устранению отеков на основе диосмина или троксерутина: Троксевазин капсулы, Детралекс.
- Для нормализации кровообращения в области головного мозга может быть рекомендовано использование Винпоцетина, Трентала, Циннаризина, Пентоксифиллина.
- Нейропротекторые препараты призваны нормализовать обменные процессы в области головного мозга и предотвратить возможные нарушения у пациентов с повышенным риском церебральный ишемий. Доктор в этом случае назначит Актовегин, Милдронат, Мексидол.
Для устранения первопричины синдрома позвоночной артерии – остеохондроза используют следующие группы препаратов:
- Хондропротекторы – средства, способствующие восстановлению структуры поврежденных хрящей и обеспечивающие питание хрящевой ткани. Назначают лекарственные препараты на основе глюкозамина, хондроитина, коллагена.
- Медикаменты из группы нестероидных противовоспалительных средств для уменьшения боли и воспалительного процесса. Могут быть использованы препараты на основе диклофенака, ибупрофена, нимесулида.
- Наружные кремы, мази или гели, способствующие оказанию обезболивающего, отвлекающего и противовоспалительного действия: Фастум гель, Кетопрофен гель, Найз.
В качестве симптоматических средств лечения дополнительно стоит использовать:
- Препараты из группы спазмолитиков и миорелаксантов.
- Мультивитаминные комплексы на основе витаминов группы В.
- Препараты из группы статинов, когда имеется повышенный уровень холестерина.
- При нарушениях психоэмоционального состояния – седативные лекарства. В тяжелых случаях психотерапевт может прописать курс антидепрессантов. Для устранения приступов мигрени и интенсивной головной боли используют медикаменты с антимигренозным действием: Триптан, Суматриптан, Антимигрен.
Физиолечение
В качестве дополнения к медикаментозному лечению задействуют элементы физиотерапии:
- Электрофорез.
- Магнитотерапию.
- Массаж.
- Иглоукалывание.
- Рефлексотерапию.
- Ультрафонофорез.
- Диадинамотерапию (воздействие электрического тока).
После устранения обострения синдрома позвоночной артерии может быть рекомендовано выполнение специально подобранных упражнений лечебной гимнастики с целью укрепления мышц шеи.
Дополнительные рекомендации
Для достижения лучшего лечебного эффекта помимо приема медикаментов и задействования физиотерапии, пациентам следует обратить внимание на следующие рекомендации:
- Пересмотреть рацион питания: отказаться от избыточного употребления соли, чрезмерно жирной, острой, жареной пищи.
- Соблюдать режим труда и отдыха.
- Ограничить воздействие стрессовых ситуаций. В случае необходимости, попросить врача назначить растительный препарат с успокоительным действием.
- Отказаться от курения и злоупотребления спиртными напитками.
- Рекомендовано уделить внимание умеренным физическим нагрузкам. Положительное воздействие оказывает йога, гимнастика, плавание. Наиболее простой вариант – ежедневная утренняя зарядка.
- Если лекарственные препараты не оказывает должного терапевтического воздействия и симптомы нарушения сохраняются, об этом необходимо незамедлительно сообщить врачу. Может потребоваться проведение дополнительных исследований и пересмотр назначенной схемы лечения.
- В случае, когда человек находится в группе риска, рекомендовано наблюдение у невролога и профилактическое обследование раз в 12 месяцев.
Для того чтобы снизить нагрузку на область шейного отдела позвоночника рекомендовано использовать воротник Шанца.
В каком случае требуется хирургическое вмешательство
При неэффективности медикаментозного лечения, физиотерапии и угрозе развития ишемических поражений в области головного мозга рассматривают вопрос о целесообразности оперативного вмешательства. Радикальное лечение синдрома позвоночной артерии при шейном остеохондрозе может осуществляться посредством следующих процедур:
- Реконструкции позвоночной артерии. В процессе выполнения операции врач удаляет внутреннюю стенку пораженного участка позвоночной артерии.
- Хирургической декомпрессии позвоночной артерии.
- Удаления остеофитов – костных наростов, образующихся на позвонках и способствующих сдавливанию позвоночной артерии и близлежащих сосудов.
- Периартериальной симпатэктомии.
Профилактика и прогноз
Для профилактики развития синдрома позвоночной артерии рекомендовано:
- Выполнение специальных физических упражнений, способствующих укреплению мышц шеи. Нужно делать наклоны, повороты головой, кивательные движения.
- Использование воротника Шанца, его следует носить на протяжении нескольких часов в день.
- Пациентам с остеохондрозом рекомендовано отдавать предпочтение ортопедическим подушкам и жестким матрацам.
- По рекомендации врача может быть использован специальный валик с теплым песком, который подкладывают под шею, а также проведение массажа в домашних условиях.
Прогноз для пациентов, своевременно обратившихся за медицинской помощью, преимущественно благоприятен. В ходе терапии рекомендовано в точности выполнять все указания лечащего доктора. Самолечение не рекомендовано, поскольку может не оказать должного лечебного воздействия, что повышает риск развития серьезных осложнений.
Синдром позвоночной артерии при шейном остеохондрозе — видео
Источник
