Синдром приобретенного иммунодефицита или спид вызывается

СПИД – это стадия хронического инфекционного заболевания, вызванного вирусом иммунодефицита человека. Проявления болезни вызваны прогрессирующим снижением иммунных сил организма, часто носят генерализованный характер и вызываются условно-патогенной флорой. Диагностика СПИДа направлена на определение наличия и количества ВИЧ в крови человека, антител к вирусу, числа иммунокомпетентных клеток. Лечение направлено на подавление размножения возбудителя с помощью этиотропных противовирусных средств, элиминацию микроорганизмов, провоцирующих вторичные патологии (грибков, бактерий, вирусов и других).
Общие сведения
Синдром приобретенного иммунодефицита (СПИД) является индикатором критической стадии подавления иммунитета человека, обычно развивается спустя 5 и более лет с момента заражения. Впервые о данном синдроме стало известно в 80-х годах ХХ века, когда в США начали регистрироваться смерти молодых мужчин от пневмоцистной пневмонии (одного из маркеров СПИДа). ВИЧ-инфекция распространена повсеместно, наибольшее число случаев зарегистрировано в африканских странах. По данным ЮНЭЙДС, в мире насчитывается 35,1 миллионов взрослых, живущих с ВИЧ-инфекцией, из них около половины составляют женщины. 940 тысяч человек умерли от СПИДа и ассоциированных болезней.
СПИД
Причины СПИДа
Возбудитель заболевания – вирус иммунодефицита человека (ВИЧ), относящийся к ретровирусам. В разных концентрациях обнаруживается в крови, слюне, спинномозговой жидкости, влагалищном секрете, эякуляте, слезах, грудном молоке и поте. Пути передачи ВИЧ связаны с контактом зараженной биологической среды с организмом здорового человека, реализуются половым, внутривенным наркотическим и вертикальным (от матери плоду) способами. Возможна передача вируса при многократном использовании нестерильного медицинского инструментария, переливании крови и компонентов, нанесении татуировок и пирсинга.
В стадии СПИДа причинами клинических проявлений помимо ретровируса могут служить возбудители различной природы – простейшие, грибы, бактерии, вирусы и даже гельминты. Значительная часть микроорганизмов относится к условно-патогенной флоре человека. Группами риска по развитию вторичных инфекций являются следующие ВИЧ-инфицированные пациенты: с длительным течением заболевания (более пяти лет) при отсутствии лечения, активные потребители инъекционных наркотиков, беременные, проживающие в неблагоприятных санитарно-эпидемиологических условиях, находящиеся в контакте с больными заразными патологиями.
Патогенез
Главным звеном патогенеза СПИДа является сокращение популяции Т-лимфоцитов. Этот процесс занимает длительное время, обусловлен как прямым цитолитическим действием ВИЧ, так и опосредованными механизмами активации апоптоза в Т-хелперах. Возбудитель запускает процесс образования синцития, в который входят клетки организма-хозяина, содержащие на своей поверхности CD4+-рецепторы, чем дезактивирует и истощает иммунный пул.
Помимо воздействия на иммунокомпетентные клетки ВИЧ обладает нейротропностью – белок вируса gp120 является токсичным для нейронов, возбудитель напрямую разрушает нервные клетки, сенсибилизированные лимфоциты и антитела действуют на ткань головного мозга. Снижение местного, гуморального и клеточного иммунитета приводит к активации персистирующих инфекционных агентов, которые в отсутствие адекватного ответа лимфоцитов, макрофагов и других иммунокомпетентных клеток активно размножаются и часто вызывают генерализацию инфекции.
Симптомы СПИДа
Время, прошедшее от момента заражения ВИЧ до первых признаков СПИДа, исчисляется годами, иногда десятилетиями. Самочувствие пациентов начинает страдать при появлении симптомов вторичных инфекций, одной из распространенных жалоб является постоянное повышение температуры тела. Лихорадка варьируется в широких пределах, может сопровождаться ночными проливными потами, потрясающими ознобами, галлюцинациями и бредом. Нередко обнаруживаются безболезненные синюшно-багровые узлы на коже нижних конечностей, лица и слизистой дёсен (саркома Капоши).
Поражения кожных покровов и слизистых при СПИДе встречаются преимущественно в виде кандидозной инфекции – белых творожистых налетов на языке, нёбе, внутренней стороне щёк и половых органах. Возможны трудности с глотанием, жжение во рту, боль за грудиной, чувство «комка» в горле. Часто определяются везикулы или пигментированные следы опоясывающего лишая – состояния, при котором возникает сильная боль, пузырьковые высыпания по ходу нервов (межреберье, лицо, конечности), проходящие с остаточной пигментацией зоны поражения.
На фоне длительно повышенной температуры тела, снижения аппетита из-за неприятных ощущений при еде, диареи развивается похудание. В случае СПИДа пациенты могут терять 10% и более от массы тела в течение небольшого периода времени. Жидкий стул водянистый, без патологических примесей. Увеличение лимфоузлов может быть одним из признаков внелегочного туберкулезного процесса, во время которого существует вероятность вскрытия воспаленного лимфоузла либо целой группы с истечением гнойного отделяемого.
Длительный мучительный сухой кашель и нарастающая одышка свидетельствуют о поражении легочной ткани туберкулезной микобактерией, пневмоцистой, кандидой, аспергиллой, цитомегаловирусом и рядом других микроорганизмов. Прогностически неблагоприятными, но нередко первыми признаками СПИДа, являются симптомы поражения ЦНС – забывчивость, снижение внимания, потеря коммуникативных навыков (СПИД-деменция), головные боли, слепота и параличи (криптококкоз, токсоплазмоз, ЦМВ).
Осложнения
Пациенты со СПИДом представляют собой категорию людей с глубоким дефицитом иммунитета. Туберкулез у данных больных наблюдается в 60% случаев, 80% пациентов переносят генерализованные формы туберкулезного процесса с высоким процентом летальности и инвалидизации. До 90% пневмоцистных пневмоний выявляются у лиц с диагнозом СПИД. Поражения ЦНС составляют около 10% случаев, ведущим этиологическим агентом является токсоплазма, на долю туберкулезных менингоэнцефалитов приходится 16-23%.
Кандидозный фарингит характерен для всех больных в этой стадии, грибковое поражение пищевода обнаруживается в 10-25% случаев, доля этого состояния прогрессивно увеличивается по мере снижения числа Т-хелперов в периферической крови. Папилломавирус-ассоциированный рак шейки матки у пациенток с диагнозом инфекции ВИЧ, глубоким иммунодефицитом встречается в 9 раз чаще, чем у здоровых женщин в популяции.
Диагностика
Диагноз ВИЧ-инфекции и наличие СПИД-индикаторной патологии устанавливается на консультации инфекциониста. Другие медицинские специалисты привлекаются по показаниям, чаще всего пациентов со стадией СПИДа консультируют врачи-фтизиатры. Основные методы, применяемые в диагностики нозологии, включают:
- Физикальное исследование. Объективный осмотр ставит целью обнаружение признаков СПИДа, а именно – изменений поведения, нарушений сознания, лихорадки, кахексии, увеличения лимфоузлов, высыпаний на коже и слизистых. В легких при аускультации можно зафиксировать ослабление дыхания и хрипы, в сердце – шумы и нарушения ритма. При осмотре языка и полости рта часто визуализируется белый налет, неоплазии. Пальпация живота позволяет установить размеры органов, симптомы раздражения брюшины, наличие объемных образований. Могут выявляться плегии, параличи и менингеальные знаки.
- Осмотр офтальмолога. Офтальмоскопия показана всем ВИЧ-позитивным пациентам (даже без признаков зрительных дисфункций) для исключения ЦМВ-ретинита. Его объективными признаками служат наличие преципитатов в передней камере глаза, некроз сетчатки, множественные геморрагии и атрофия диска зрительного нерва. Больные могут предъявлять жалобы на ухудшение остроты и нечеткость зрения, появление плавающих пятен и «мушек» перед глазами. Боль, жжение, слезотечение и гиперемия конъюнктивы нехарактерны.
- Лабораторные исследования. Одним из лабораторных проявлений СПИДа считаются изменения в общем анализе крови: лейкопения, лимфопения, анемия, часто тромбоцитопения. Биохимические показатели не имеют специфических маркеров СПИДа, нередко отмечается снижение общего белка, гипоальбуминемия, дислипидемия, увеличение активности АЛТ и АСТ. Исследование иммунограммы показывает резкое снижение числа Т-хелперных CD4-лимфоцитов. В общеклиническом анализе мочи при ВИЧ-ассоциированном поражении почек может наблюдаться протеинурия, липидурия.
- Выявление инфекционных агентов. Диагностика ВИЧ-инфекции проводится с помощью ИФА крови (скрининговый метод), подтверждением диагноза является положительный результат иммунного блота. Метод ПЦР широко используется для выявления антигенов наиболее частых возбудителей СПИД-индикаторных болезней: ЦМВ, ВПГ-1, 2 типа, вирусов герпеса 3, 6 типов, туберкулезной микобактерии, ВЭБ, токсоплазмы, пневмоцисты, кандиды. Производятся микроскопические исследования биологических жидкостей организма, биоптатов внутренних органов, их посевы на питательные среды, а также диаскин-тест либо проба Манту.
- Инструментальные методики. Обязательным исследованием является рентгенография органов грудной клетки, при подозрении на пневмоцистоз и туберкулез – томография средостения, МСКТ легких. При неврологических симптомах выполняется МРТ или МСКТ головного мозга, часто с контрастным усилением. УЗИ органов брюшной полости, почек, малого таза рекомендовано всем ВИЧ-положительным лицам. Пациентам с опытом внутривенного немедицинского употребления наркотических средств показана ЭХО-кардиоскопия для исключения инфекционного эндокардита.
Дифференциальную диагностику стадии СПИДа проводят, исходя из ведущего клинического синдрома. Кожные поражения часто схожи с клиникой опоясывающего лишая, сифилиса и аллергических дерматитов. При хроническом кандидозе в отсутствие ВИЧ-инфекции важным признаком является поражение ногтей и кожи. Легочные симптомы могут объясняться инфекционными причинами – туберкулезом, орнитозом и глистными инвазиями, хроническими патологиями респираторного тракта (ХОБЛ, бронхиальная астма). Увеличение лимфатических узлов необходимо дифференцировать с лимфогранулематозом, бруцеллезом и туберкулезом.
При неврологических нарушениях исключают нейросифилис, нейроинфекции вирусной и бактериальной природы, нарушения мозгового кровообращения. Расстройства пищеварения могут быть обусловлены болезнью Крона, эзофагитом и язвенным поражением ЖКТ. Диарейный синдром связывают с бактериальными (сальмонеллы), вирусными (ротавирус) причинами. Злокачественные новообразования различных локализаций также могут проявляться характерными для СПИД-индикаторных состояний симптомами; различия часто минимальны, окончательный результат устанавливается только при получении результата анализа на антитела к ВИЧ.
Лечение СПИДа
Необходимость стационарного лечения определяется состоянием пациента на момент осмотра, часто показана госпитализация в узкопрофильные учреждения (противотуберкулезные, онкологические и другие). Нередко требуется лечение в палатах интенсивной терапии и реанимации с последующей длительной реабилитацией. Диета ВИЧ-инфицированного с проявлениями СПИДа определяется ведущим клиническим синдромом и сопутствующими заболеваниями, например, хроническими гепатитами и сахарным диабетом. Длительность постельного режима зависит от продолжительности лихорадочного периода и скорости регресса неврологической симптоматики.
Этиотропные антиретровирусные препараты обеспечивают остановку естественного прогрессирования ВИЧ-инфекции за счет снижения количества вируса в крови, применяются преимущественно в пероральных формах. Для лечения оппортунистических инфекций используют антибактериальные (ко-тримоксазол, изониазид, ципрофлоксацин), противогрибковые (флуконазол, кетоконазол, амфотерицин В), противовирусные (ганцикловир, ацикловир) препараты. По показаниям назначают химио-, лучевую терапию, хирургические вмешательства. Симптоматическое лечение может включать жаропонижающие, дезинтоксикационные, вазопротекторные и другие средства.
Прогноз и профилактика
Прогноз при СПИДе зависит от своевременности диагностики ВИЧ-инфекции и оппортунистических заболеваний. Считается, что прием антиретровирусных препаратов предотвращает развитие системных форм. Туберкулез различной локализации является причиной смерти ВИЧ-положительных пациентов в 50% случаев, церебральный токсоплазмоз и пневмоцистоз легких – в 17%, ЦМВИ – в 15%, висцеральный кандидоз – в 13%. На долю других состояний приходятся меньшее число летальных исходов. Назначение антиретровирусной терапии показано больным в течение 2-х недель от начала лечения выявленной оппортунистической патологии за исключением туберкулеза.
Активно проводится разработка профилактических препаратов для предотвращения заражения ВИЧ-инфекцией (вакцин). Главная сложность их синтеза заключается в высокой скорости мутаций вируса. Неспецифическая профилактика предусматривает воздержание от незащищенных половых контактов и употребления наркотиков, политику моногамии и использование презервативов. Необходимо внедрение учебных программ, затрагивающих вопросы ВИЧ-инфекции, в образовательных учреждениях всех уровней, проведение массовых акций, распространение бюллетеней, листовок, видеороликов и клипов на телевидении, радио и в других средствах массовой информации.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
ВИЧ: причины появления, симптомы, диагностика и способы лечения.
Определение
ВИЧ (вирус иммунодефицита человека) – инфекционное хроническое заболевание, передающееся контактным путем, медленно прогрессирующее и характеризующееся поражением иммунной системы с развитием синдрома приобретенного иммунодефицита (СПИДа). СПИД – это финальная стадия ВИЧ-инфекции, когда из-за ослабленной иммунной системы человек становится беззащитным перед любыми инфекциями и некоторыми видами рака. Опасность представляют так называемые оппортунистические инфекции – заболевания, вызываемые условно-патогенной или непатогенной флорой: вирусами, бактериями, грибами, которые у здоровых людей не приводят к серьезным последствиям или протекают легко и излечиваются самостоятельно. При СПИДе они наслаиваются друг на друга, имеют затяжное течение, плохо поддаются терапии и могут стать причиной летального исхода.
Причины появления ВИЧ
Источником инфекции является человек, инфицированный ВИЧ, на любых стадиях заболевания. Вирус передается через кровь, сперму, секрет влагалища, грудное молоко.
Половой путь (незащищенный секс с инфицированным партнером) – доминирующий фактор распространения ВИЧ-инфекции.
Передача ВИЧ от матери ребенку может произойти на любом сроке беременности (через плаценту), во время родов (при прохождении через родовые пути) и грудного вскармливания (при наличии язвочек, трещин на сосках матери и во рту ребенка).
Высокий риск инфицирования существует при внутривенном введении наркотических веществ нестерильными шприцами, при переливании ВИЧ-инфицированной крови и ее препаратов, использовании медицинского и немедицинского инструментария, загрязненного биологическими жидкостями человека, инфицированного ВИЧ. Кроме того, опасность могут представлять органы и ткани доноров, используемые для трансплантации.

Попадая в кровоток, вирус проникает в Т-лимфоциты хелперы, или CD-4 клетки (рановидность лейкоцитов), которые помогают организму бороться с инфекциями. Т-хелперы имеют на поверхности так называемые CD4-рецепторы. ВИЧ связывается с этими рецепторами, проникает в клетку, размножается в ней и в конечном счете уничтожает ее. Со временем вирусная нагрузка увеличивается, а количество Т-хелперов снижается.
При отсутствии лечения через несколько лет из-за значительного снижения числа Т-хелперов появляются связанные со СПИДом состояния и симптомы.
Классификация заболевания
- Стадия инкубации – от момента заражения до появления реакции организма в виде клинических проявлений острой инфекции и/или выработки антител (специфических белков, продуцируемых в ответ на проникновение антигена, в данном случае – вируса).
- Стадия первичных проявлений клинических симптомов:
а) бессимптомное течение (симптомов нет, вырабатываются антитела);
б) острая ВИЧ-инфекция без вторичных заболеваний: наблюдается увеличение лимфоузлов, повышение температуры, фарингит, высыпания на коже и слизистых оболочках, реже – увеличение печени, селезенки, диарея;
в) острая ВИЧ-инфекция с вторичными заболеваниями (ангиной, бактериальной пневмонией, кандидозом, герпетической инфекцией и др.). Эти проявления, как правило, слабо выражены, кратковременны, поддаются терапии. - Субклиническая стадия – единственным клиническим проявлением заболевания является увеличение лимфатических узлов.
- Стадия вторичных заболеваний:
а) потеря массы тела менее 10%, грибковые, вирусные, бактериальные поражения кожи и слизистых, повторные фарингиты, синуситы, опоясывающий лишай;
б) потеря массы тела более 10%, диарея или лихорадка более месяца, повторные стойкие вирусные, бактериальные, грибковые, протозойные (вызванные простейшими) поражения внутренних органов, локализованная саркома Капоши (множественные злокачественные новообразования на коже и слизистых), повторный или генерализованный (по всему телу) опоясывающий лишай;
в) кахексия (истощение), генерализованные вирусные, бактериальные, грибковые, протозойные, паразитарные заболевания, пневмоцистная пневмония, туберкулез, злокачественные опухоли, поражения центральной нервной системы. - Терминальная стадия – имеющиеся вторичные заболевания приобретают необратимый характер, летальный исход наступает в течение нескольких месяцев после их развития.
Симптомы ВИЧ/СПИДа
После инкубационного периода продолжительностью от нескольких дней до нескольких недель у большинства зараженных возникает острое заболевание с гриппоподобными симптомами (повышение температуры тела, ломота, общая слабость, отсутствие аппетита, головная боль, боль в горле, увеличение лимфатических узлов, кожные высыпания). Возможны похудание, образование язвочек на слизистой полости рта. Эта фаза продолжается, как правило, 7-10 дней. Из-за неспецифичности проявлений диагноз «ВИЧ» устанавливается редко. Редко на этой стадии заболевания фиксируются оппортунистические инфекции,. отмечается кашель с мокротой, боль в грудной клетке (при развитии пневмонии), болезненные пузырьковые высыпания на коже (при опоясывающем герпесе). Как правило, самочувствие быстро нормализуется без специфического лечения ВИЧ.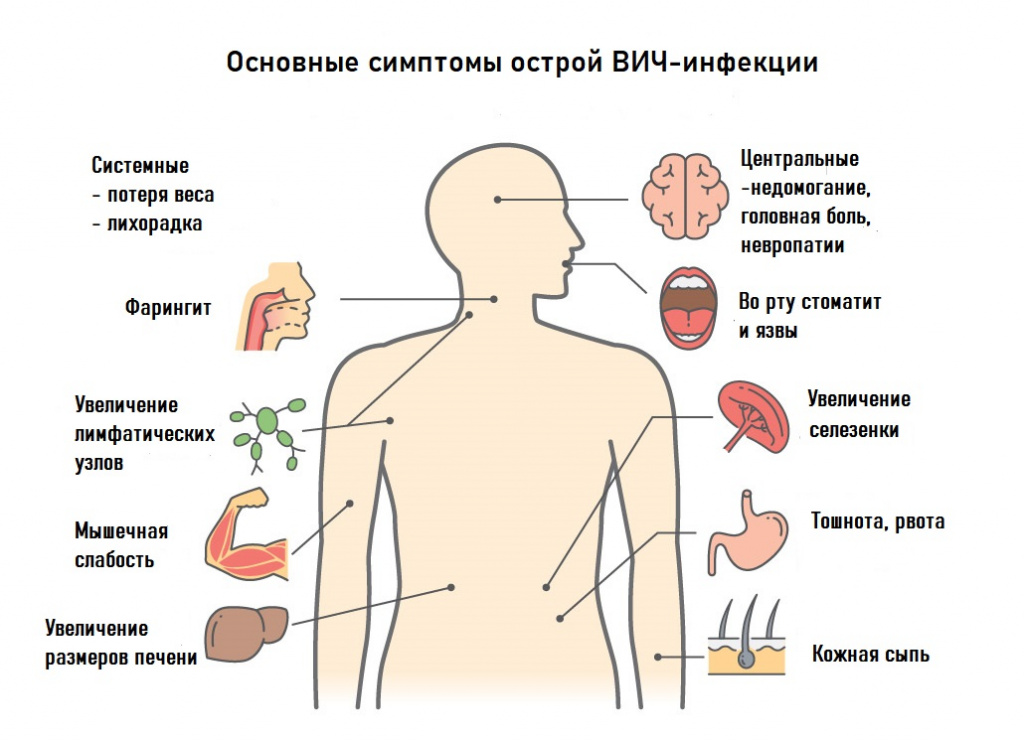
После этой стадии устанавливается временное равновесие между инфекционным процессом и сдерживающим его развитие противовирусным иммунитетом.
В течение длительного времени (8-10 лет и более) инфекция протекает бессимптомно или с персистирующей генерализованной лимфаденопатией – сохраняющимся не менее 3 месяцев увеличением минимум двух групп лимфоузлов.
В дальнейшем продолжается активное размножение вируса и разрушение Т-лимфоцитов, развивается стадия вторичных изменений, для которой характерно прогрессирующее снижение веса, общая слабость, стойкое повышение температуры, озноб, выраженная потливость. Клинические проявления оппортунистических заболеваний обусловливают клиническую картину этой стадии: пациентов беспокоят кашель и одышка, тошнота, рвота, боли в животе, тяжелая диарея, кожные высыпания, сильные головные боли, снижение памяти и внимания и др.
Диагностика ВИЧ
Лабораторные методы исследования:
- Скрининг на ВИЧ.
- Обследование, подтверждающее факт инфицирования ВИЧ (при положительных или сомнительных результатах скрининга).
- Измерение и контроль количества вируса в крови человека – определение вирусной нагрузки у лиц с установленным диагнозом «ВИЧ».
- Определение иммунного статуса у пациентов с ВИЧ-инфекцией.
Скрининг (обследование здоровых людей) на ВИЧ должен быть проведен любому человеку, который считает, что может быть заражен, а также перед любой госпитализацией и операцией, всем беременным женщинам и их половым партнерам.
Обследование целесообразно проходить людям с высоким риском заражения ВИЧ, например, при наличии заболеваний, имеющих одинаковый с ВИЧ-инфекцией механизм передачи (вирусные гепатиты В и С, заболевания, передающиеся половым путем), лицам, имеющим регулярные незащищенные половые контакты, инъекционным наркоманам, детям, рожденным от матерей с ВИЧ-инфекцией, медицинским работникам, напрямую контактирующим с кровью на работе и др.
Существуют экспресс-тесты для скрининга ВИЧ, которые можно делать в домашних условиях. Для определения специфических антител/антигенов к ВИЧ (ВИЧ-1, 2, антиген p24) используют кровь, слюну или мочу. Точность любого экспресс-теста ниже, чем теста, проводимого в лаборатории.
Для стандартного скринингового обследования определяют антитела к ВИЧ 1 и 2 и антиген ВИЧ 1 и 2 (HIV Ag/Ab Combo) в крови с помощью иммуноферментного анализа (ИФА).
Антитела к ВИЧ 1 и 2 и антиген ВИЧ 1 и 2 (HIV Ag/Ab Combo)
Синонимы: Антитела к ВИЧ 1, 2, антитела к вирусу иммунодефицита человека, ВИЧ-1 p24, ВИЧ-1-антиген, p24-антиген.
Anti-HIV, HIV antibodies, human immunodeficiency virus antibodies, HIV-1 p24, HIV-1 Ag, p24-antigen.
Внимание! При положительных и сомнительных реакциях, срок выдачи…
490 руб
В случае положительного или сомнительного результата для исключения ошибки проводят подтверждающие тесты для выявления антител к отдельным наружным и внутренним белкам вируса (иммунный блот) и/или определения нуклеиновой кислоты ВИЧ-1.
Определение вирусной нагрузки выполняют, когда человеку впервые ставится диагноз, чтобы установить статус заболевания, и в последующем через определенные промежутки времени для контроля эффективности лечения.
ВИЧ-1, определение РНК (HIV, RNA) в плазме крови
Определение РНК ВИЧ типа 1 в плазме крови методом ПЦР с детекцией в режиме реального времени. Исследование выполняется на оборудовании компании Hoffmann-La Roche (Щвейцария) по стандартизованной технологии с автоматизированной пробоподготовкой.
Исследование концентрации в крови РНК ВИЧ типа 1, к…
12 350 руб
В начале заболевания и в процессе лечения для оценки состояния иммунной системы измеряют количество Т-лимфоцитов хелперов и соотношение Т-лимфоцитов хелперов и Т-лимфоцитов киллеров.
Дополнительно проводят клинический анализ крови, расширенный биохимический анализ крови: АСТ, АЛТ, креатинин, холестерин общий, глюкоза, общий белок, обследование на другие инфекции, имеющие схожие с ВИЧ пути передачи.
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
Креатинин (в крови) (Creatinine)
Азотистый метаболит, конечный продукт превращения креатинфосфата, участвующего в энергетическом обмене мышечной и других тканей.
Синтез креатинина осуществляется, в основном, в мышечной ткани. В процессе мышечного сокращения происходит распад креатинфосфата с выделением энергии и образованием креа…
300 руб
Холестерин общий (холестерин, Cholesterol total)
Синонимы: Холестерол, холестерин. Blood cholesterol, Cholesterol, Chol, Cholesterol total.
Краткая характеристика определяемого вещества Холестерин общий
Около 80% всего холестерина синтезируется организмом человека (печенью, кишечником, почками, надпочечниками, половыми железами), остальные 20%…
305 руб
Глюкоза (в крови) (Glucose)
Синонимы: глюкоза в крови, анализ глюкозы в крови натощак, анализ сахара в крови. Fasting blood glucose, FBG, fasting plasma glucose, blood glucose, blood sugar, fasting blood sugar, FBS.
Краткая характеристика определяемого вещества Глюкоза
Основной экзо- и эндогенный субстрат энергетиче…
280 руб
Общий белок (в крови) (Protein total)
Синонимы: Общий белок, общий белок сыворотки крови. Total Protein, Serum Тotal Protein, Total Serum Protein, TProt, ТР.
Краткая характеристика определяемого вещества Общий белок в крови
Важнейший показатель белкового обмена.
Белки плазмы крови выполняют множество…
310 руб
Постановка диагноза «ВИЧ» не подразумевает специального инструментального обследования, но его выполняют для диагностики вторичных заболеваний, которые могут влиять на тактику лечения и на исход терапии. Это рентгенография органов грудной клетки, УЗИ органов брюшной полости.
К каким врачам обращаться
ВИЧ может быть заподозрен врачом любой специальности, чаще
терапевтом
или врачом общей практики при наличии определенных жалоб пациента или при плановом лабораторном обследовании.
Основным специалистом, который занимается углубленной диагностикой, проводит динамическое наблюдение и лечение заболевания, является врач-инфекционист.
Лечение ВИЧ
В настоящее время основой терапии пациентов с ВИЧ-инфекцией является антиретровирусная терапия (АРТ) – комбинация нескольких противовирусных препаратов, которые подавляют размножение вируса, воздействуя на разные этапы его жизнедеятельности, защищают и восстанавливают клетки иммунной системы.
Раннее начало лечения позволяет достичь не только улучшения клинического прогноза заболевания, но и снижения уровня распространенности ВИЧ-инфекции в популяции.
Цель АРТ – увеличение продолжительности и сохранение или улучшение качества жизни пациентов; снижение контагиозности (заразности) пациента, что значительно уменьшает риск передачи ВИЧ.
Основная задача терапии – максимальное подавление размножения ВИЧ, что сопровождается снижением содержания РНК ВИЧ в крови (вирусной нагрузки) до неопределяемого методом ПЦР уровня и, как следствие, увеличением количества Т-лимфоцитов.
Лекарственная терапия всегда проводится с согласия пациента. Лечение должно быть непрерывным и проводиться пожизненно. Перерывы в лечении могут привести к увеличению вирусной нагрузки, повышению риска развития лекарственной устойчивости (невосприимчивости вируса к противовирусному лечению), снижению иммунной функции и прогрессированию заболевания.
Осложнения
Осложнениями ВИЧ чаще всего являются разнообразные оппортунистические инфекции и злокачественные опухоли (саркома Капоши, лимфома).
Профилактика ВИЧ
Вакцины и лекарства, которое излечивает ВИЧ-инфекцию, на сегодняшний день не существует. Ранняя диагностика ВИЧ, избегание действий с высоким риском заражения чрезвычайно важны для предотвращения распространения инфекции.
Лечение ВИЧ-инфицированных матерей во время беременности, меры предосторожности при родах и отказ от грудного вскармливания могут значительно снизить риск передачи инфекции от матери ребенку.
ВИЧ-негативным лицам, подверженным высокому риску заражения (гомосексуалистам, трансгендерам, работникам коммерческого секса, потребителям инъекционных наркотиков, а также неинфицированным ВИЧ сексуальным партнерам больных с установленным диагнозом), следует использовать метод доконтактной профилактики – прием лекарственных препаратов от ВИЧ-инфекции.
Медицинским работникам, контактирующим с кровью, необходимо соблюдать универсальные методы предосторожности.
Источники:
- Клинические рекомендации. ВИЧ-инфекция у взрослых. Национальная ассоциация специалистов по профилактике, диагностике и лечению ВИЧ-инфекции. 2019, 212 с.
- ВИЧ-инфекция и СПИД. Национальное руководство под редакцией академика РАН В.В. Покровского. 2-е издание переработанное и дополненное. Москва, Издательская группа «ГЭОТАР-Медиа». 2020, 686 с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Ветряная оспа
Ветряная оспа: причины появления, симптомы, диагностика и способы лечения.
Конъюнктивит
Конъюнктивит: причины появления, классификация, симптомы, диагностика и способы лечения.
Лишай
Лишай: причины появления, симптомы, диагностика и способы лечения.
Опоясывающий лишай (Herpes zoster)
Опоясывающий лишай – инфекционное заболевание, возбудитель которого (вирус герпеса 3-го типа) вызывает также ветряную оспу. Болезнь чаще развивается у пожилых, что связано с ослаблением иммунитета.
Источник
