Синдром скопления жидкости и газа в плевральной полости

1. Синдром скопления жидкости в плевральной полости Скопление жидкости в плевральной полости называется гидротораксом. Возможно скопление жидкости в одной или обеих плевральных полостях. Характер ее может быть воспалительным (экссудат) и невоспалительным (транссудат). Причинами появления экссудата являются воспаление плевры (плевриты) при туберкулезе и пневмониях, карциноматоз плевры при злокачественном новообразовании. Чаще поражение бывает односторонним. Причинами гидроторакса, или скопления транссудата в плевральной полости, могут быть застой в малом круге кровообращения при сердечной недостаточности или общая задержка жидкости при заболеваниях почек. Процесс чаще бывает двусторонним и нередко сочетается с периферическими отеками, асцитом, гидроперикардом.
Жалобы. При быстром и значительном накоплении жидкости развиваются ателектаз легкого и синдром дыхательной недостаточности. Больные жалуются на одышку, усиливающуюся в положении на здоровом боку, чувство тяжести в больной половине грудной клетки.
Осмотр. Больные часто занимают вынужденное положение (на больном боку), пораженная сторона может несколько увеличиваться в размерах, отстает при дыхании, межреберные промежутки сглаживаются, даже выбухают.
Пальпация. Отмечается повышенная резистентность межреберных промежутков, голосовое дрожание ослаблено или отсутствует.
Перкуссия. Над областью скопления жидкости определяется тупой перкуторный звук, выше – над поджатым экссудатом легким – притупленно-тимпанический. Определение нижней границы легкого и экскурсии легочного края с пораженной стороны становится невозможным.
Аускультация. Дыхание над областью скопления жидкости ослаблено или полностью отсутствует. В случае прижатия ателектазированного легкого к корню непосредственно выше уровня жидкости на ограниченном пространстве может выслушиваться ослабленное бронхиальное дыхание. Бронхофония отрицательная или ослабленая, в зоне бронхиального дыхания возможно ее усиление.
Диагностика синдрома. Важнейшими признаками являются тупой перкуторный звук над нижними отделами легких, отсутствие дыхания и отрицательная бронхофония в зоне тупости.
Дополнительные методы исследования. Рентгенологически определяется гомогенное затенение легочного поля, смещение средостения в здоровую сторону. С диагностической и лечебной целью производится плевральная пункция, позволяющая определить характер имеющейся жидкости.
2. Синдром скопления воздуха в плевральной полости Скопление воздуха в плевральной полости называется пневмотораксом. По происхождению он может быть спонтанным, травматическим и искусственным, произведенным с лечебной целью. Различают закрытый пневмоторакс, не имеющий сообщения с атмосферой; открытый, свободно с ней сообщающийся, и клапанный, присасывающий воздух на вдохе и вследствие этого постоянно нарастающий.
Жалобы. В момент образования пневмоторакса больной испытывает резкую боль в боку, отмечает кашель и одышку. При клапанном пневмотораксе одышка постепенно нарастает. Характерно острое внезапное начало среди полного здоровья. Начало заболевания может быть связано со значительной физической нагрузкой, рвотой, может возникать в результате хирургических манипуляций (пункции вен, артерий). В анамнезе имеются указания на частые физические перенапряжения, туберкулез легких.
Осмотр. Возможны выпячивание пораженной стороны грудной клетки, отставание ее при дыхании, сглаженность межреберных промежутков.
Пальпация. Голосовое дрожание с пораженной стороны отсутствует. При высоком давлении в плевральной полости (клапанном пневмотораксе) межреберные промежутки резистентны.
Перкуссия. Над пораженной половиной грудной клетки выявляется громкий тимпанический звук, при клапанном пневмотораксе – притупленно-тимпанический. Нижняя граница легких и ее подвижность не определяются.
Аускультация. Дыхание с пораженной стороны резко ослаблено или отсутствует, бронхофония отрицательная. Если полость плевры свободно сообщается с бронхом, могут выслушиваться бронхиальное дыхание и положительная бронхофония.
Сердечно-сосудистая система у больного с наличием газа в плевральной полости. Отмечается смещение границ сердца и верхушечного толчка в здоровую сторону. Тоны сердца ослаблены, тахикардия, пульс малого наполнения, может быть нитевидным.
Диагностика пневмоторакса. Достоверными признаками являются отставание при дыхании пораженной половины грудной клетки, отсутствие голосового дрожания, громкий тимпанический звук, резко ослабленное дыхание над пораженной половиной грудной клетки.
Дополнительные методы исследования. Рентгенологически обнаруживается светлое легочное поле без легочного рисунка, ближе к корню – тень поджатого легкого. Средостение при клапанном пневмотораксе смещено в здоровую сторону.
Таблица. Диагностика основных бронхолегочных синдромов
| Синдром | Осмотр | Голосовое дрожание, бронхофония | Перкуторный звук | Основной дыхательный шум | Побочный дыхательный шум |
| Гидроторакс | Увеличение в объеме половины грудной клетки; Отставание ее в дыхании Сглаженность межреберных промежутков. | Ослаблены или не проводятся | Тупой | Ослабленное дыхание или не проводится | Нет |
| Пневмоторакс | То же | То же | Тимпанический | То же | Нет |
| Фиброторакс или шварты | Уменьшение в объеме половины грудной клетки Отставание в дыхании. | То же | Притупление | То же | Нет или иногда (при наличии шварт) – шум трения плевры |
| Долевое воспалительное уплотнение | Отставание в дыхании пораженной половины грудной клетки | Усилены | Притупление (выраженное) | Патологическое бронхиальное дыхание | Шум трения плевры |
| Очаговое воспалительное уплотнение | Отставание в дыхании пораженной половины грудной клетки. | Усилены | Притупление | Бронхо-везикулярное дыхание | Влажные мелко- и средне-пузырчатые звучные хрипы |
| Полость в легком, соединенная с бронхом (более 5 см в диаметре и гладкостенная) | То же | Усилены | Тимпанический | Амфорическое дыхание | Влажные крупно-пузырчатые звучные хрипы |
| Обтурационный ателектаз | Западение части грудной клетки и отставание в дыхании | Ослаблены | Притупление | Ослабленное дыхание | Нет |
| Компрессионный ателектаз | Отставание в дыхании пораженной половины грудной клетки. | Усилены | Притупление с тимпаническим оттенком | Патологическое бронхиальное дыхание | Крепитация |
| Сужение бронхов вязким экссудатом (острый бронхит) | Форма грудной клетки не изменена, отставания при дыхании нет. | Не изменены | Ясный легочный звук | Жесткое дыхание | Сухие хрипы |
| Эмфизема легких (без сопутствующего бронхообструктивного синдрома) | Эмфизематозная грудная клетка | Ослаблены, но одинаковы над симметричными участками легких | Коробочный звук | Ослабленное везикулярное дыхание | Нет |
| Начальные стадии воспаления доли легкого | Может быть небольшое отставание в дыхании пораженной половины | Усилены | Притупление с тимпаническим оттенком | Ослабленное везикулярное дыхание | Крепитация |
Источник
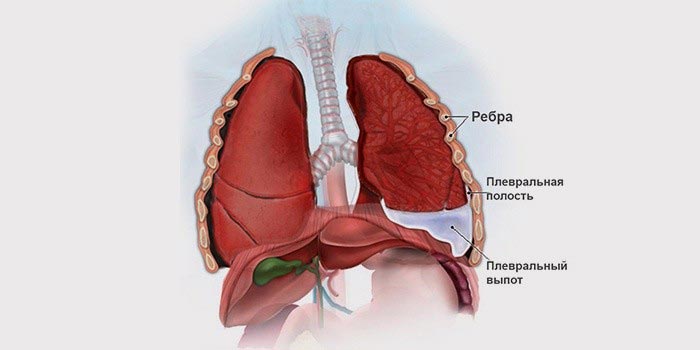
Жидкость в плевральной полости — состояние, которое на языке врачей обозначается специальным термином — гидроторакс. В большинстве случаев это результат экссудативного плеврита — воспаления в листках плевры. Гидроторакс может возникать при разных заболеваниях, в данной статье мы рассмотрим лишь то, что касается онкологии.
Плевра — что это такое?
Плевра представляет собой тонкую пленку из соединительной ткани. Она обволакивает легкие и покрывает изнутри стенки грудной клетки. Соответственно, в плевре выделяют два листка: висцеральный и париетальный. Между ними находится узкая щель — плевральная полость. В норме в ней есть немного жидкости — примерно 10 мл. Эта жидкость работает как смазка: она уменьшает силу трения между легкими и стенками грудной клетки во время вдохов и выдохов.
При гидротораксе количество жидкости в плевральной полости увеличивается. Она сдавливает легкие, мешает им расправиться во время вдоха.
При каких типах рака возникает гидроторакс?
К скоплению жидкости в плевральной полости могут приводить разные виды злокачественных опухолей:
- рак легкого;
- рак молочной железы;
- ходжкинские и неходжкинские лимфомы;
- рак яичника;
- лейкемия;
- меланома;
- мезотелиома (злокачественная опухоль плевры);
- рак матки и ее шейки;
- рак желудка;
- саркомы.
Почему при онкологических заболеваниях в плевральной полости скапливается жидкость?
Плевральная жидкость постоянно обновляется. Она образуется из жидкой части крови, которая просачивается сквозь стенки капилляров, а затем всасывается в лимфатическую систему. Эти два процесса происходят постоянно и находятся в динамическом равновесии.
При поражении листков плевры раковыми клетками проницаемость капилляров повышается, а отток лимфы затрудняется (особенно если поражены лимфатические узлы, которые находятся внутри грудной клетки). Таким образом, увеличивается продукция плевральной жидкости, а скорость ее оттока падает. Развивается гидроторакс. Ситуация усугубляется при сердечной недостаточности, нарушении функции печени, почек.
Какими симптомами проявляется экссудативный плеврит и гидроторакс?
Симптомы нарастают постепенно, по мере того, как в плевральной полости скапливается все больше жидкости. Возникает одышка, поначалу только во время интенсивных физических нагрузок, но со временем начинает беспокоить и при выполнении повседневных дел, ходьбе, в покое. Больной начинает быстрее уставать, часто просыпается по ночам. Зачастую одышка усиливается в положении лежа, а когда человек стоит, сидит — ему становится лучше.
Левая и правая части плевральной полости отделены друг от друга, чаще всего жидкость скапливается лишь с одной стороны. Таким больным часто становится легче, когда они лежат на больной стороне, так как при этом здоровое легкое лучше расправляется. Во время осмотра можно заметить, как пораженная половина грудной клетки «отстает» во время дыхания. Реже экссудативный плеврит носит двусторонний характер.
Постепенно начинает беспокоить чувство тяжести, боли в груди. Возникает упорный кашель. Обычно он сухой, иногда отходит немного мокроты. Больной становится бледным, постоянно чувствует слабость. Постоянно кажется, что «не хватает воздуха», что легкие расправляются во время вдохов не полностью. Многие больные испытывают страх, боятся задохнуться.
Диагностика плеврита и гидроторакса
Врач может выявить признаки скопления жидкости в плевральной полости уже на этапе осмотра. Во время приема доктор просит пациента раздеться выше пояса, осматривает грудную клетку, ощупывает, выстукивает ее, выслушивает с помощью фонендоскопа.
Диагноз помогают подтвердить следующие исследования:
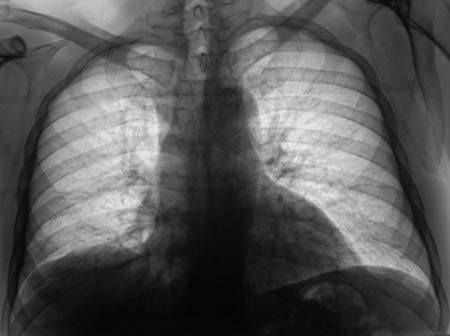
- Рентгенография. На снимках хорошо видна жидкость в плевральной полости и ее верхний уровень. Если гидроторакс связан с онкологическим заболеванием, рентгенография помогает обнаружить пораженные раком лимфатические узлы.
- Компьютерная томография позволяет получить более подробную информацию, обнаружить небольшое количество жидкости, выявить опухоль, метастазы в лимфатических узлах.
- Плевроцентез. Это одновременно и лечебная, и диагностическая процедура. Ее проводят, если в плевральной полости скопилось очень много жидкости, из-за этого нарушена функция легких, состояние угрожает жизни пациента. В стенке грудной клетки делают прокол, и из плевральной полости удаляют как можно больший объем жидкости. Некоторое ее количество отправляют на анализ в лабораторию.
- Диагностическая плевральная пункция. Ее проводят в случаях, когда в плевральной полости мало жидкости, и это не угрожает жизни пациента.
- Видеоторакоскопия. Этот метод диагностики применяют в случаях, когда после обследования у врача все еще остаются сомнения по поводу диагноза. В грудную клетку вводят торакоскоп — специальный эндоскопический инструмент с миниатюрной видеокамерой — и осматривают ее изнутри. Обнаружив подозрительные образования, врач может провести биопсию.
Методы лечения плеврита при онкологических заболеваниях
Если в плевральной полости находится много жидкости, и ее нужно срочно удалить, проводят плевроцентез (торакоцентез). Под местной анестезией в межреберном промежутке вводят специальную иглу и выводят через нее экссудат. После этого в плевральной полости может быть оставлен катетер для постоянного оттока жидкости. Наружный конец катетера соединяют со специальным мешком.
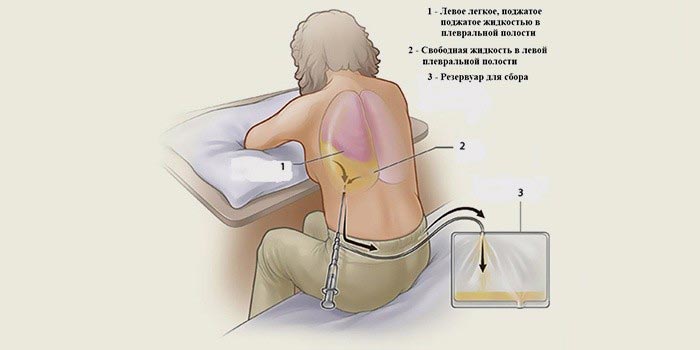
Плевроцентез проводят под контролем ультразвука. Процедура помогает временно улучшить состояние больного, но не решает основную проблему, не устраняет причину скопления жидкости в плевральной полости. Для этого требуются другие виды лечения.
Химиотерапия
Многим пациентам помогает системная химиотерапия. Примерно в 60% случаев плеврит, связанный с онкологическими заболеваниями, исчезает на фоне введения химиопрепаратов.
Плевродез
Если химиопрепараты неэффективны, и гидроторакс продолжает прогрессировать, несмотря на лечение, прибегают к плевродезу. В плевральную полость вводят препараты, которые вызывают склеивание листков плевры, в результате между ними исчезает пространство, в котором могла бы скапливаться жидкость.
Раньше с целью плевродеза в плевральную полость вводили тальк, доксициклин. В настоящее время эти препараты не применяют, потому что пациенты плохо их переносят и испытывают после процедуры боли. Современные врачи применяют химиопрепараты и иммунопрепараты. Это помогает убить двух зайцев: лекарство уничтожает раковые клетки и склеивает листки плевры, предотвращая скопление жидкости.
Из химиопрепаратов применяют: 5-фторурацил, этопозид, цисплатин, доксорубицин, блеомицин.
Плевродез с помощью иммунопрепаратов наиболее эффективен. С гидротораксом удается справиться в 90–94% случаев. Иммунопрепараты могут уничтожать опухолевые клетки, против которых бессильны химиопрепараты. Применяют рекомбинантный интерлейкин-2, LAK-клетки и их сочетание.
Для контроля эффективности лечения врач оценивает состояние пациента, изменение объема жидкости в плевральной полости, результаты ее цитологического анализа. Цитологическое исследование обычно проводят трижды: до начала лечения, примерно в его середине и по завершении.
Источник
Плевральный синдром – это совокупность симптомов, характерных для поражения плевральных листков (воспаление, опухоль) и (или) накопления в плевральной полости жидкости (экссудат, транссудат, кровь, гной) или газа; иногда воспаление листков плевры (сухой плеврит) предшествует появлению плевральной жидкости; кроме того, в плевральной полости могут одновременно выявляться жидкость и газ.
При сухом плеврите во время дыхания отмечается отставание пораженной половины грудной клетки, поскольку из-за выраженной болезненности больной щадит эту область. Аускультативно над пораженной половиной грудной клетки констатируется грубый шум трения плевры, одинаково громко звучащий на всем протяжении вдоха и выдоха, перекрывающий везикулярное дыхание; иногда трение плевры хорошо ощутимо при пальпации.
Скопление в плевральной полости жидкости (гидроторакс), которая может быть экссудатом, транссудатом, гноем (пиоторакс, эмпиема плевры), кровью (гемоторакс) или носить смешанный характер, сопровождается сглаженностью межреберных промежутков и даже выбуханием пораженной половины грудной клетки, отставанием при дыхании, голосовое дрожание на эту сторону не проводится. При сравнительной перкуссии определяется резкое притупление или абсолютная тупость перкуторного звука, над верхней границей которой плохо вентилируемое поджатое легкое придает ему притупленно-тимпанический оттенок. При топографической перкуссии выявляются особенности верхней границы притупления, которая, как уже говорилось, может иметь разное направление в зависимости от характера жидкости, а также значительное ограничение подвижности нижнего края поджатого легкого. Аускультативно над зоной тупости выявляется резкое ослабление везикулярного дыхания или чаще его отсутствие, выше этой зоны – ослабление везикулярного дыхания, а при косом направлении верхней линии зоны тупости (экссудативный плеврит) часть более поджатого легкого (ближе к позвоночнику) прилежит к крупным бронхам, поэтому образуется участок, где на фоне притупленно-тимпанического перкуторного звука выслушивается бронхиальное дыхание (треугольник Гарленда). При экссудативном плеврите иногда выделяют еще один небольшой участок, прилежащий к позвоночнику в нижней части зоны тупости и уже на здоровой стороне, где в результате некоторого смещения аорты определяются притупление перкуторного звука и отсутствие дыхания при аускультации (треугольник Раухфусса-Грокко).
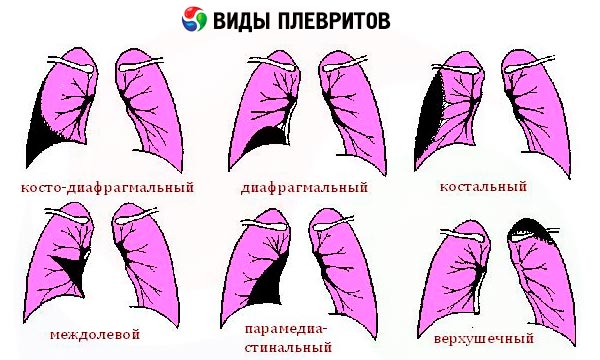
О наличии в плевральной полости газа (пневмоторакс) свидетельствуют характерные симптомы, позволяющие диагностировать это состояние еще до рентгенографии. При осмотре и пальпации на пораженной половине грудной клетки выявляются сглаженность межреберий, отставание при дыхании, ослабление голосового дрожания. Перкуторный звук над этой зоной носит тимпанический характер, при большом пневмотораксе нижняя граница тимпанита опускается ниже обычной границы легких за свет расширения плевральных синусов.
При одновременном наличии газа и жидкости (гидропневмоторакс, пиопневмоторакс, гемопневмоторакс) перкуторно над пораженной половиной грудной клетки обнаруживается сочетание тупого (нижняя часть) и тимпанического (верхняя часть) оттенков звука.
Аускультация позволяет выявить отсутствие везикулярного дыхания (или его резкое ослабление), а при так называемом клапанном пневмотораксе, когда имеется сообщение плевральной полости и дыхательных путей, а с каждым вдохом в нее поступает новая порция воздуха, можно выслушать бронхиальное дыхание (также только на вдохе).
 [1], [2], [3], [4], [5], [6], [7], [8], [9]
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Источник
СИНДРОМ СКОПЛЕНИЯ ЖИДКОСТИ В ПОЛОСТИ ПЛЕВРЫ
Синдром скопления жидкости в полости плевры наблюдается при гидротораксе (скопление невоспалительной жидкости — транссудата, например, при сердечной недостаточности) или приэкссудативном плеврите (воспаление плевры). Для него характерны одышка, которая появляется врезультате дыхательной недостаточности, вызванной сдавлением легкого и уменьшением дыхательной поверхности, асимметрия грудной клетки за счет увеличения той ее половины, в плевральной полости которой произошло накопление жидкости, отставание «больной» половины грудной клетки в акте дыхания. Над областью скопления жидкости голосовое дрожание резко ослаблено или не выявляется, перкуторно определяется тупой звук, при аускультации дыхание и бронхофония резко ослаблены или отсутствуют. Рентгенологическое исследование выявляет затемнениев зоне скопления жидкости, чаще в нижнем отделе грудной клетки (при гидротораксе нередко двустороннее). При этом верхняя граница затемнения довольно четкая, при скоплении в полостиплевры транссудата она располагается более горизонтально, при скоплении экссудата — косо,совпадая с определяемой перкуссией линией Дамуазо (см. «Экссудативный плеврит»),
СИНДРОМ СКОПЛЕНИЯ ВОЗДУХА В ПОЛОСТИ ПЛЕВРЫ
Синдром скопления воздуха в полости плевры встречается при сообщении бронхов с плевральной полостью (в случае субплеврального расположения туберкулезной каверны, абсцесса), притравме грудной клетки или спонтанном пневмотораксе. При этом синдроме отмечаются асимметрия грудной клетки за счет увеличения «больной» половины, в которой произошло накоплениевоздуха, ограничение участия ее в акте дыхания. Над областью скопления воздуха пальпаторноопределяется резко ослабленное голосовое дрожание или оно отсутствует; при перкуссии определяется тимпанический звук, при аускультации дыхание и бронхофония резко ослаблены и не проводятся на поверхность грудной стенки. При рентгенологическом исследовании обнаруживаетсясветлое легочное поле без легочного рисунка, а ближе к корню — тень спавшегося легкого.
Плевриты и их классификация. Экссудативный плеврит. Синдром скопления газа и жидкости в плевральной полости. Физико-химическое и микроскопическое исследование плеврального выпота.
Плеврит (pleuritis) представляет собой воспаление плевральных листков, сопровождающеесянакоплением в плевральной полости экссудата (экссудативный плеврит, pleuritisexudativa) или жевыпадением на воспаленной поверхности плевры фибрина (сухой, или фибринозный, плеврит,pleuritissicca).
В практике терапевта, хирурга, фтизиатра плеврит встречается достаточно часто.
Этиология и патогенез. Плеврит не является самостоятельным заболеванием, а служит, какправило, проявлением или осложнением других заболеваний. Раньше 70—90% плевритов былиобусловлены туберкулезом. В настоящее время, однако, в общей структуре плевритов на долю туберкулезных плевритов приходится, по разным данным, лишь 13—20%. Чаще всего (в 18—70%случаев) плевриты являются сейчас осложнением пневмонии. Кроме того, воспалительные изменения плевры могут отмечаться при диффузных заболеваниях соединительной ткани (ревматизм,системная красная волчанка и др.). У 15—22% больных плевриты являются результатом карцино-матозного (первичного или, чаще, метастатического) поражения плевры при онкологических заболеваниях (рак легкого, мезотелиома плевры, рак молочной железы и др.). Плевриты могут встречаться также при травмах грудной клетки, эмболии легочной артерии (как следствие инфаркталегкого и инфарктной пневмонии), паразитарных заболеваниях (эхинококкоз, амебиаз). Иногдаплевриты являются осложнением острого панкреатита. Подобные «сочувственные» плевриты могут возникать также как осложнение поддиафрагмального абсцесса. В ряде случаев плевриты развиваются в позднем периоде инфаркта миокарда (при синдроме Дресслера).
Патогенез плевритов имеет свои особенности, обусловленные характером фонового заболевания. Так, при инфекционных плевритах могут быть непосредственное инфицирование плевры,лимфогенное или (реже) гематогенное проникновение возбудителя в плевру. При туберкулезныхплевритах важное место занимает предшествующая сенсибилизация организма с последующей ги-перергической реакцией. Такие плевриты являются по своему происхождению инфекционно-ал-лергическими. Патогенез плевритов при коллагеновых заболеваниях связан с системным поражением сосудов и изменением общей реактивности организма.
При умеренном количестве выпота и сохранившемся оттоке жидкая часть экссудата всасывается и на поверхности плевры остается лишь слой фибрина. Так формируется сухой (фибринозный)плеврит. В тех случаях, когда скорость экссудации превышает возможности оттока, жидкий экссудат начинает накапливаться в плевральной полости, приводя к возникновению экссудативногоплеврита.
Классификация. В зависимости от основного заболевания, приведшего к возникновению плеврита, различают пара- и метапневмонические плевриты, туберкулезные, ревматические, карцино-матозные и другие плевриты. По характеру экссудата выделяют фибринозные, серозно-фибри- нозные, серозные, гнойные, геморрагические плевриты. Так, серозные и серозно-фибринозныеплевриты встречаются при туберкулезе и ревматизме, геморрагические — при карциноматозеплевры, инфаркте легкого, гнойные — при эмпиеме плевры. В зависимости от наличия или отсутствия ограничения плеврального экссудата выделяют диффузные и осум-кованные плевриты. Последние в свою очередь могут быть верхушечными (апикальными), пристеночными (паракосталь-ными), базальными (диафраг-мальными), парамедиастинальными, междолевыми.
Сухой плеврит
Клиническая картина. Симптомы сухого плеврита могут дополнять клинические проявленияосновного заболевания (например, пневмонии) или же выходить на передний план. Больные жалуются на колющие боли в грудной клетке, усиливающиеся при дыхании, кашле и уменьшающиесяпри ограничении подвижности грудной клетки (вынужденное положение на больном боку). В случае диафрагмального сухого плеврита боли могут иррадиировать в область передней стенки живота.
При осмотре больного можно отметить поверхностное дыхание, отставание при дыхании одной половины грудной клетки; при перкуссии определяется лишь некоторое уменьшение подвижности нижнего края легких на стороне поражения (если нет других симптомов, связанных с основным заболеванием).
Ведущим, а иногда и единственным объективным признаком сухого плеврита является шумтрения плевры, выслушиваемый на фоне несколько ослабленного дыхания над зоной фибринозных наложений. При рентгенологическом исследовании могут выявляться высокое стояние купола диафрагмы на стороне поражения, ограничение ее подвижности.
Течение сухого плеврита определяется основным заболеванием. У многих больных симптомыплеврита исчезают через 2—3 нед. Течение сухого плеврита туберкулезной этиологии оказываетсяболее длительным. В ряде случаев отмечается переход сухого плеврита в экссудативный.
Экссудативный плеврит
Клиническая картина. Особенности клинических проявлений экссудативного плеврита такжево многом зависят от характера основного заболевания.
Так, при туберкулезном плеврите нередко наблюдаются сопутствующие симптомы, связанные споражением верхушек легких. При экссудативном плеврите, обусловленном бронхогенным раком,может отмечаться упорное кровохарканье. Если плеврит возникает у больных с системной красной волчанкой, то в клинической картине иногда доминируют симптомы перикардита, поражениясуставов или почек. В то же время у пациентов с экссудативным плевритом отмечаются и общиесимптомы, связанные с накоплением экссудата в плевральной полости.
Больные жалуются на тяжесть (тупую боль) в боку, одышку, небольшой сухой кашель. Пригнойном плеврите (эмпиеме плевры) отмечаются высокая лихорадка с ознобами, явления интоксикации. Плевриты, обусловленные опухолевым поражением плевры и характеризующиеся постепенным накоплением выпота в плевральной полости, могут протекать малосимптомно.
Мы наблюдали больную, которая обратилась амбулаторно к рентгенологу для проведения хо-лецистографии (ее беспокоили горечь во рту и другие диспепсические расстройства). Врач-рентгенолог, случайно переведя тубус аппарата выше диафрагмы, обнаружила выпот в плевральной полости справа, верхний уровень которого достигал III ребра. В плевральном пунктате этой больнойв дальнейшем были обнаружены в большом количестве клетки злокачественной опухоли яичника.
При осмотре больного с экссудативным плевритом отмечаются асимметрия грудной клетки свыбуханием межреберных промежутков на стороне поражения, отставание соответствующей половины грудной клетки при дыхании.
С помощью физических методов исследования скопление жидкости в плевральной полостиможно обнаружить только в том случае, если ее количество превышает 400—500 мл. При перкуссии (рис. 36) отмечается зона тупого звука, имеющая дугообразную верхнюю границу (линия Эл-лиса—Дамуазо—Соколова), верхняя точка которой располагается по задней подмышечной линии.Образование этой линии (рис. 37) объясняется тем, что при экссудативном плеврите выпот легческапливается в области реберно-диафрагмального синуса. Зона тупости, образующаяся при левостороннем плеврите, приводит к исчезновению тимпанического звука пространства Траубе (полулунного пространства). Считается, что если граница тупого звука проходит спереди по уровнюIV ребра, то в плевральной полости скопилось 1000— 1500 мл жидкости. Последующее смещениеграницы тупого звука на одно ребро соответствует увеличению количества жидкости на 500 мл.
Кроме линии Эллиса—Дамуазо—Соколова, при экссудативном плеврите различают два треугольника, характеризующихся особенностями получаемого над ними при перкуссии перкуторного звука. Треугольник Гарленда располагается на больной стороне выше уровня жидкости междулинией Эллиса— Дамуазо—Соколова и позвоночником и соответствует поджатому экссудатомлегкому. При перкуссии над ним отмечается притупленно-тимпанический звук. Второй треугольник Грокко—Раухфуса проецируется на здоровой стороне и представлен зоной тупого звука. Егопоявление связано со смещением средостения в здоровую сторону. Катетами треугольника Грокко—Раухфуса являются диафрагма и позвоночник, а гипотенузой — условное продолжение линииЭллиса—Дамуазо—Соколова. Признаки смещения средостения и появление описанных выше треугольников наблюдаются обычно при скоплении в плевральной полости не менее 1000 мл жидкости.
При аускулътации везикулярное дыхание в зоне экссудата резко ослабевает или не прослушивается совсем. Выше границы экссудата (в области треугольника Гарленда) определяют усилениеголосового дрожания и бронхофонии, а также бронхиальный оттенок дыхания, что связано суплотнением легочной ткани вследствие поджатая легкого. В случае значительного скопленияжидкости в плевральной полости у больных могут отмечаться тахикардия, снижение диуреза При рентгенологическом исследовании обнаруживают гомогенное затемнение с косым расположением верхней границы (рис. 38). В случае небольшого количества выпота затемнение отмечается лишь в реберно-диафрагмальном синусе. При массивном выпоте тень жидкости может занимать практически все легочное поле, а тень средостения смещается в здоровую сторону. Рентгено- логическое исследование позволяет также выявить осумкованные плевриты (в виде пристеночногозатемнения), междолевой плеврит (затемнение в виде веретена или треугольника по ходу междолевой борозды), диафрагмальный плеврит.
Изменения, выявляемые при экссудативном плеврите в анализе крови, зависят от этиологии заболевания. Так, при парапневмонических плевритах отмечают умеренный лейкоцитоз с нейтро-фильным сдвигом, повышение СОЭ. В случае гнойного плеврита лейкоцитоз становится высокими появляется резкий сдвиг лейкоцитарной формулы влево. При туберкулезном плеврите высокоголейкоцитоза, как правило, не бывает, однако обнаруживается относительный лимфоцитоз.
Более точно установить этиологию плеврита позволяет плевралъная пункция с последующимтщательным лабораторным анализом пунктата, цитологическим исследованием, посевом на специальные среды и т. д. По показаниям применяют также торакоскопию и биопсию плевры.
Течение экссудативного плеврита зависит от его этиологии. Так, в случае проведения соответствующей терапии ревматические плевриты подвергаются рассасыванию уже через 2—3 нед. Более длительным и упорным течением характеризуются плевриты туберкулезной этиологии. Плевриты при онкологических заболеваниях отличаются прогрессирующим течением и плохимпрогнозом. Достаточно серьезным является прогноз и при гнойном плеврите.
Нередко после перенесенного экссудативного плеврита остаются спайки в плевральной полости, ограничивающие подвижность диафрагмы на стороне поражения и дающие при аускультациигрубый шум трения плевры, выслушиваемый в течение Лечение. Лечение экссудативного плеврита зависит от его этиологии. При пара- и метапневмо-нических плевритах проводят антибактериальную терапию, при ревматических плевритах применяют нестероидные противовоспалительные лекарственные средства, по показаниям — глюкокор-тикостероиды. В случае туберкулезного плеврита в течение нескольких месяцев проводят терапиюизониазидом, рифампицином и стрептомицином. С симптоматическими целями применяют анальгетики, сердечно-сосудистые, мочегонные средства, а в период рассасывания, при отсутствии противопоказаний — физиотерапевтические методы, лечебную физкультуру.
В случае недостаточно быстрого рассасывания экссудата и скопления его в большом количестве прибегают к плевральной пункции. При этом не рекомендуется эвакуировать одномоментноболее 1000—1500 мл жидкости во избежание возможного коллапса. При гнойном плеврите плевральную полость промывают антисептическими растворами с последующим введением антибиотиков, в ряде случаев применяют постоянное дренирование плевральной полости.
Иследования выпота см 39
Источник
