Синдром стерджа вебера мкб 10

Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Синдром Стерджа-Вебера.
Синдром Стерджа-Вебера
Описание
Синдром Стерджа. Вебера – врожденный ангиоматоз, поражающий кожу, органы зрения и центральную нервную систему. Проявляется множественными врожденными ангиомами лицевой области, стойким эпилептическим синдромом, глаукомой, олигофренией, другими неврологическими и офтальмологическими симптомами. В ходе диагностики выполняется рентгенография черепа, КТ или МРТ церебральных структур, офтальмоскопия, измерение внутриглазного давления, гониоскопия, УЗИ глаза. Лечение включает противоэпилептическую терапию, консервативное и хирургическое лечение глаукомы, симптоматическую терапию. Прогноз во многих случаях неблагоприятный.
Дополнительные факты
Синдром Стерджа-Вебера — редко встречающееся врожденное ангиоматозное поражение церебральных оболочек, кожи и глаз. Распространенность находится на уровне 1 случай на 100 тыс. Населения. Впервые пациента с таким синдромом описал в 1879 г. Стердж, затем в 1922 г. Вебер указал рентгенологические признаки, выявляемые при данном синдроме. В 1934 г. Краббе предположил, что у пациентов, наряду с ангиомами кожи, имеется ангиоматоз церебральных оболочек. В честь этих исследователей заболевание получило название синдром Стерджа-Вебера-Краббе. В связи с тем, что ангиомы лица локализуются в области иннервации кожи 1-ой и 2-ой ветвью тройничного нерва, в неврологии заболевание также известно под названием энцефалотригеминальный ангиоматоз. Наряду с нейрофиброматозом Реклингхаузена, синдромом Луи-Бар, туберозным склерозом, болезнью Гиппеля-Линдау и тд , синдром Стерджа-Вебера входит в группу факоматозов — прогрессирующих нейрокожных заболеваний.
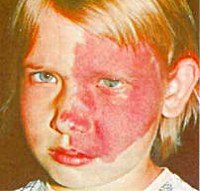
Синдром Стерджа-Вебера
Причины
Синдром Стерджа-Вебера возникает в результате нарушений эмбрионального развития, приводящих к сбою дифференцировки экто- и мезодермальных листков. Большинство случаев составляет спорадическое появление синдрома, реже отмечается аутосомное (не сцепленное с полом) доминантное или рецессивное наследование с частичной пенетрантностью. Считается, что спорадические случаи обусловлены негативным воздействием на плод в эмбриональном периоде. Вредоносными факторами могут выступать экзо- и эндогенные интоксикации беременной, в том числе никотин, алкоголь, наркотики, различные медикаменты; внутриутробные инфекции; дисметаболические нарушения у будущей матери (например, некомпенсированный сахарный диабет или гипертиреоз).
Морфологическим субстратом заболевания является ангиоматоз — формирование и рост множественных сосудистых опухолей (ангиом), располагающихся на коже лица и в церебральных оболочках. Как правило, ангиоматоз оболочек затрагивает их конвекситальную часть, более часто наблюдается в затылочной и теменных зонах. Обычно ангиоматоз лица и ангиоматоз мозговых оболочек имеют гомолатеральное расположение, т. Е. Находятся на одной стороне. Однако нередко отмечается двусторонний характер поражения. В церебральных тканях, расположенных под ангиоматозно измененным участком оболочки развиваются дегенеративные процессы, происходит атрофия и избыточный рост глии, формируются кальцификаты.
Симптомы
Самым ярким признаком, характеризующим синдром Стерджа-Вебера, выступает ангиоматоз кожи лица. У всех пациентов сосудистое пятно является врожденным. Со временем оно может увеличиваться в размерах. Локализуется, как правило, в скуловой и подглазничной области. Бледнеет при надавливании. В начале имеет розовую окраску, затем приобретает ярко-красный или красно-вишневый оттенок. Внешний вид и распространенность ангиом различны, они могут представлять собой мелкие рассеянные очажки или сливаться в одно большое пятно, т. Н. «пламенеющий невус». Ангиоматоз может охватывать полость носа, глотку, полость рта. В 70% случаев синдрома ангиоматоз является односторонним. В 40% изменения на лице сочетаются с ангиомами туловища и конечностей. Возможны и другие дерматологические симптомы: врожденные гемангиомы, локальные отеки мягких тканей, невусы, зоны гипо- и гиперпигментации. По некоторым данным в 5% случаев синдром Стерджа-Вебера протекает без характерного «пламенеющего невуса» на лице.
От 75% до 85% случаев энцефалотригеминального ангиоматоза протекают с судорожным синдромом, дебютирующим на первом году жизни. Характерны эпиприступы джексоновского типа, во время которых судороги охватывают конечности, контрлатеральные (противоположные) расположению ангиоматоза церебральных оболочек. Эпилепсия приводит к задержке психического развития, олигофрении, в отдельных случаях вплоть до идиотии. Может наблюдаться гидроцефалия, гемипарез и гемиатрофия контрлатеральных оболочечной ангиоме конечностей.
Со стороны органа зрения могут наблюдаться ангиомы сосудистой оболочки глаза, гетерохромия радужки, гемианопсия, колобомы. Примерно у трети больных диагностируется глаукома, которая вызывает помутнение роговицы, а в ряде случаев приводит к формированию гидрофтальма. В некоторых случаях синдром Стерджа-Вебера сочетается с дисплазией лицевого черепа, проявляющейся асимметрией лица. В других — с врожденным пороком сердца.
Ассоциированные симптомы: Судороги.
Диагностика
Диагностировать синдром Стерджа-Вебера возможно по характерному сочетанию симптомов: наличию кожного лицевого ангиоматоза, эпиприступов и других неврологических проявлений, а также офтальмологической патологии (в первую очередь, глаукомы). Диагностический поиск проводится коллегиально неврологом, эпилептологом, офтальмологом и дерматологом.
При проведении рентгенографии черепа обнаруживаются зоны обызвествления коры, имеющие вид двойных контуров, как бы обводящих извилины в области церебрального поражения. КТ головного мозга визуализирует еще более обширные зоны кальцификации, чем показывает рентгенография. МРТ головного мозга выявляет участки дегенерации и атрофии церебрального вещества, истончения коры; позволяет исключить другие заболевания (внутримозговую опухоль, абсцесс головного мозга, церебральную кисту).
Электроэнцефалография дает возможность определить характер биоэлектрической активности мозга и диагностировать эпи-активность. Офтальмологическое обследование состоит из проверки остроты зрения, периметрии, измерения внутриглазного давления, офтальмоскопии и гониоскопии (при сохранности прозрачности роговицы), ультразвуковой биометрии глаза, АВ-сканирования.
Лечение
В настоящее время синдром Стерджа-Вебера не имеет эффективного лечения. Терапия направлена на купирование основных проявлений. Проводится антиконвульсантная терапия вальпроатами, карбамазепином, леветирацетамом, топираматом.
Эписиндром зачастую оказывается резистентным к проводимому противоэпилептическому лечению, что требует перехода с монотерапии на прием комбинации из двух препаратов. В качестве одного из способов лечения применяется рентген-облучение черепа над пораженной ангиоматозом областью. По показаниям нейрохирургами может быть рассмотрен вопрос о проведении оперативного лечения эпилепсии.
Лечение глаукомы состоит в инстилляции глазных капель, снижающих секрецию внутриглазной жидкости: бримонидина, тимолола, дорзоламида, бринзоламид и пр. Однако подобная консервативная терапия зачастую оказывается малоэффективной. В таких случаях офтальмохирургами проводится хирургическое лечение глаукомы: трабекулотомия или трабекулэктомия.
Прогноз
К сожалению, при выраженной клинике синдром Стерджа-Вебера имеет неблагоприятный прогноз. Некупируемый эпилептический синдром приводит к выраженной олигофрении. Возможна потеря зрения, интракраниальные сосудистые нарушения, влекущие за собой вероятность развития инсульта.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Энцефалотригеминальный ангиоматоз (невоидная аменция, болезнь Стерджа-Вебера, синдром Стерджа-Вебера-Краббе) — спорадически возникающее заболевание, с возникновением ангиом мягкой мозговой оболочки и кожи лица, как правило в области глазной и верхнечелюстной ветвей тройничного нерва. Поражение мягкой мозговой оболочки бывает одно- и двусторонним. Часто сопровождается неврологическими и психическими расстройствами в виде гемипарезов, гемианопсии, умственной отсталости, СДВГ, эпилепсии.
Распространенность[править | править код]
Заболеваемость составляет 1 на 50000. Женщины и мужчины болеют одинаково часто.
Этиология[править | править код]
Заболевание обусловлено нарушением нормального эмбрионального развития на 6–9 неделе. Ангиомы формируются из остатков сосудистого сплетения, которое остается в области головной части нервной трубки. Возможную причину связывают с 4q
Клиническая картина[править | править код]
Выделяют 3 типа синдрома Стерджа-Вебера:
- Ангиомы лица и мягкой мозговой оболочки, может быть глаукома.
- Только ангиомы лица, без поражения ЦНС, может быть глаукома.
- Только ангиомы мягкой мозговой оболочки, как правило, без глаукомы.
Поражение кожи в виде ангиом и невусов на лице, чаще в области глазной и верхнечелюстной ветвей тройничного нерва и по всему телу, иногда разрастания могут достигать значительных размеров, меняя внешний облик больного.
Поражение глаз отмечаются когда ангиомы поражают кожу век. Развитие глаукомы и гидрофтальма происходит вследствие механического перекрытия путей оттока водянистой влаги, гемангиомы хориоидеи или цилиарного тела. Может быть при рождении или развиться в любом возрасте. Могут быть гемангиомы эписклеры и хориоидеи. Гемангиома хориоидеи, со временем приводит к дегенерации эпителия сетчатки, кистозной дегенерации, отслойке сетчатки и потере зрения.
Неврологические проявления различаются в зависимости от расположения ангиом мягкой мозговой оболочки, которые чаще всего находятся в теменной и затылочной долях. В зависимости от поражения, синдром Стерджа-Вебере сопровождается гемипарезом, гемианопсией, умственной отсталостью, СДВГ, приходящими нарушениями мозгового кровообращения, атаксией.
При двустороннем поражении частота расстройств и их выраженность выше.
Гидроцефалия (при рождении и у младенцев) или внутричерепная гипертензия (у взрослых) вследствие нарушения оттока из-за ангиом.
Часто больные страдают эпилепсией, с резистентностью к лечению и частыми эпилептическими статусами.
| Клинические проявления энцефалотригеминального ангиоматоза | |
| С поражением кожи лица | 8 % |
| Без поражения кожи лица | 13 % |
| Двустороннее поражение головного мозга | 15 % |
| Судорожные приступы | 72–93 % |
| Гемипарез | 25–56 % |
| Гемианопсия | 44 % |
| Головные боли | 44–62 % |
| Задержки развития и умственная отсталость | 50–75 % |
| Глаукома | 30–71 % |
| Гемангиома хориоидеи | 40 % |
Диагностика[править | править код]
| Диагностика | |
| Исследование ликвора | Повышенное содержание белка |
| Рентгенография черепа | Симптом трамвайных рельсов |
| Ангиография | Несостоятельность поверхностных корковых вен Пустые дуральные синусы |
| Компьютерная томография | Кальцификаты, симптом трамвайных рельсов Атрофия коры |
| МРТ[2] | Gadolinium enhancement of LA Enlarged choroid plexus |
| SPECT | Hyperperfusion, early Hypoperfusion, late |
| ПЭТ | Hypometabolism |
| ЭЭГ | Reduced background activity Polymorphic delta activity |
| Биопсия | |
Лечение[править | править код]
При лечении заболевания используют противосудорожные и психотропные средства, а также препараты, снижающие внутричерепное и внутриглазное давление. Проводят рентгенотерапию и (по показаниям) нейрохирургическое лечение.
Прогноз[править | править код]
См. также[править | править код]
- Цереброретинальный ангиоматоз
Примечания[править | править код]
Источник
Тактика лечения
Цели консервативного лечения:
1. Коррекция нервно-психического статуса пациентов.
2. Обеспечить больному социальную адаптацию.
3. Определить тип и форму эпилепсии и обеспечить подбор противосудорожной терапии в зависимости от формы.
Цели оперативного лечения:
1. Коррекция косметических дефектов.
2. Предотвращение повторных кровоизлияний.
Немедикаментозное лечение:
1. Соблюдение режима дня: избегать стрессовых ситуаций, умственные перегрузки, занятия на персональном компьютере, просмотр телепередач.
2. Фитотерапия – экстракт валерианы, пустырника, пассифлоры, хмеля, мелиссы, мяты.
3. ЛФК.
4. Массаж.
5. Физиолечение.
6. Кондуктивная педагогика.
7. Занятия с логопедом.
8. Занятия с психологом.
Медикаментозное лечение
1. Противосудорожная терапия.
Вальпроат, является базовым препаратом в терапии генерализованных эпилепсий, торговое название – депакин, депакин хроно (пролонгированная форма), конвулекс, энкорат хроно, конвульсофин. Терапевтическая доза детям 15-60 мг/кг/сутки в 2-3 приема.
Карбамазепин, является базовым препаратом в терапии генерализованной и парциальных эпилепсий, торговое название – финлепсин, карбамазепин, карбалекс, зептол, тегретол. Терапевтическая доза детям 5-20 мг/кг/сутки в 2-3 приема.
Клоназепам, торговое название – клоназепам, антелепсин, ривотрил, валиум. Терапевтическая доза 0,1-0,2 мг/кг/сутки.
Ламотриджин, торговое название – ламиктал, ламитор. Терапевтическая доза – поддерживающая доза в комбинации с вальпроатами детям до 12 лет 1-5 мг/кг/в сутки.
Топирамат, торговое название топамакс. Терапевтическая доза пациентам с 2 лет 3-6 мг/кг/сутки, старше 12 лет 200-400 мг в день.
Этосуксимид, торговое название – суксилеп, пикнолепсин. Терапевтическая доза 20 мг/кг/сутки в 2-3 приема.
Фенобарбитал, таблетки 50 мг и 100 мг. Терапевтическая доза детям 3-5 мг/кг/сутки в 2-3 приема.
Диазепам, ампулы по 2 мл-10 мг. Торговое название реланиум, брюзепам, седуксен, диазепам, применяется в/в и в/м для купирования эпилептического статуса.
2. Дегидратационная терапия: ацетозоламид (10-25 мг/кг внутрь) по схеме, сульфат магния, фуросемид таблетки 40 мг, лазикс 2 мл/20 мг.
3. Сосудистые средства: кавинтон, сермион, танакан.
4. Ноотропы: пантогам, пантокальцин, оксибрал.
5. Метаболические препараты: глицин, магне В6, аевит.
6. Витаминотерапия: фолиевая кислота, пиридоксин гидрохлорид (витамин В6), тиамин бромид (витамин В1).
7. Гормональная терапия: адренокортикотропный гормон (АКТГ) – АКТГ-гель 80 ЕД/мл, синактен депо, ампулы 1 мг-1 мл (1 мг синактен депо соответствует приблизительно 100 ЕД АКТГ-геля). Как препарат первого выбора при инфантильных спазмах и других младенческих энцефалопатиях, 2-го выбора при детских формах эпилепсии Кожевникова, синдроме Ленокса-Гасто, миоклонико-астатической эпилепсии.
Предпочтительно лечение малыми дозами из-за меньшей опасности осложнений: разовая доза 0,015-0,0125 мг/кг на инъекцию по схеме:
– 1-2 -я неделя – одна инъекция в день;
– 3-4 неделя – 1 в 2 дня;
– 5-6 неделя – 2 инъекции в неделю;
– 7-8 неделя – 1 раз в неделю
Преднизолон, таблетки 5 мг, инъекции 25мг и 30 мг, терапевтическая доза 1-2 мг/кг/сутки
8. Общеукрепляющая терапия: витамины группы В, фолиевая кислота, препараты магния.
9. Седативная терапия: персен, грандаксин, ново-пассит.
Дальнейшее ведение: диспансерный учет у невропатолога по месту жительства, при симптоматической эпилепсии длительный прием антиконвульсантов, контроль ЭЭГ, УЗИ органов брюшной полости в динамике, биохимический анализ крови – АЛТ, АСТ, создание условий для нормального обучения, успешной социализации ребенка и воспитанию самоконтроля.
Основные медикаменты:
1. Аспаркам, таблетки
2. Ацетозоламид, таблетки 0,25
3. Гопантеновая кислота (пантокальцин, пантогам), таблетки 0,25
4. Депакин хроно, таблетки 300 мг и 500 мг
5. Депакин, сироп
6. Диазепам, ампулы 2 мл-10 мг
7. Карбамазепин, таблетки 200 мг
8. Клоназепам, таблетки 0,002
9. Конвулекс, сироп 50 мг/мл
10. Конвулекс, капли для приема внутрь с дозирующей капельницей, 300 мг/мл, 1 капля 10 мг, 1 мл = 30 капель = 300 мг
11. Конвулекс, капсулы 150 мг, 300 мг, 500 мг
12. Конвулекс, таблетки пролонгированного действия 300 и 500 мг
13. Магне В6, таблетки
14. Магния сульфат, 25% раствор, 5 мл
15. Пиридоксин гидрохлорид, ампулы, 1 мл 5%
16. Фенобарбитал, таблетки 0,05 и 0,1
17. Фолиевая кислота, таблетки 0,001
18. Цианокобаламин, ампулы 1 мл 200 мкг и 500 мкг
Дополнительные медикаменты:
1. Аевит, капсулы
2. АКТГ (АКТГ – гель 80 ЕД/мл), синактен депо, ампула 1 мл-1мг
3. Винпоцетин (кавинтон), таблетки 5 мг
4. Глицин, таблетки 0,1
5. Ламотриджин (ламиктал, ламитор), таблетки 0,025, 0,05
6. Нейромультивит, таблетки
7. Неуробекс, таблетки
8. Ницерголин (сермион), таблетки 5 мг
9. Ноофен, таблетки 0,25
10. Оксибрал, капсулы 30 мг
11. Преднизолон, ампулы 25 и 30 мг
12. Преднизолон, таблетки 5 мг
13. Топирамат (топамакс), таблетки 0,025, 0,1, 0,2
Индикаторы эффективности лечения:
1. Купирование приступа судорог.
2. Снижение мышечного тонуса, увеличение объема активных движений.
3. Повышение эмоционального тонуса.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Такое заболевание, как синдром Вебера, было впервые описано английским доктором Германом Дэвидом Вебером в XIX веке. Основными характеристиками синдрома являются: односторонний глазодвигательный паралич, гемиплегия и гемипарез, а также поражение лицевого и подъязычного нерва. Иногда заболевание осложняется гемианопсией.
Синдром Вебера – болезнь достаточно сложная и редкая, и представляет собой один из вариантов неврологической патологии из разряда педункулярных альтернирующих синдромов.
Код по МКБ-10
H49.0 Паралич 3-го [глазодвигательного] нерва
G52.9 Поражение черепного нерва неуточненное
Эпидемиология
Эпидемиология синдрома Вебера не исследовалась.
[1], [2], [3], [4]
Причины синдрома Вебера
Появление заболевания связывают с патологическими изменениями, происходящими в непосредственной близости к ножкам мозга. Такие изменения могут быть результатом расстройства мозгового кровообращения (ишемия головного мозга), нарушения целостности сосудов мозга, опухолевых процессов.
Кроме того, развитие патологии может быть связано с локализованным давлением новообразования на ножки мозга, даже если опухоль расположена на некотором расстоянии от данной области.
[5], [6], [7]
Факторы риска
Можно выделить следующие факторы риска синдрома Вебера:
- ишемический или геморрагический инсульт;
- доброкачественные или злокачественные новообразования головного мозга;
- черепно-мозговые травмы.
[8], [9]
Патогенез
Патогенез синдрома может заключаться:
- в расстройстве кровообращения внутри основного артериального сосуда;
- в масштабном разрастающемся процессе на участке височной доли головного мозга;
- в развитии воспалительного процесса в мозговых оболочках в области основания мозга;
- в субарахноидальном кровоизлиянии в среднюю черепную ямку.
[10], [11], [12], [13], [14], [15]
Симптомы синдрома Вебера
Первые признаки заболевания – это нарастающий паралич лицевой мускулатуры, мышц языка, рук и ног по центральному варианту. Клиническая симптоматика объясняется абсолютным или частичным обездвиживанием глазодвигательного нерва. Мышечное нарушение приводит к вынужденному отклонению глазного яблока в височную сторону. Выглядит это так, будто глаз «смотрит» в обратную сторону от пораженной стороны.
При одновременном поражении путей зрительной системы возникает гемианопсия – двусторонняя слепота половины поля зрения. У пациента наблюдается широкое косоглазие, зрительная функция падает, цвета и оттенки различаются с большим напряжением.
Кроме этого, могут обнаруживаться интенсивные и ритмичные движения по типу клонуса, вызванные толкательными мышечными сокращениями. Со временем состояние больного ухудшается: нарушается функция сгибания кисти на уровне защитного рефлекса.
Формы
Синдром Вебера относится к альтернирующим синдромам, суть которых состоит в функциональном расстройстве черепно-мозговых нервов со стороны повреждения, а также в расстройстве двигательной активности (в виде парезов и параличей), потере чувствительности (проводниковый вариант) и координации движений.
В зависимости от расположения патологического очага подобные синдромы подразделяют на следующие виды:
- педункулярный синдром (с поражением основания, или ножек, мозга);
- понтинный синдром (патология моста);
- бульбарный синдром (поражение области продолговатого мозга).
Синдром Вебера относят к педункулярным разновидностям заболевания.
[16], [17], [18], [19], [20]
Синдром Клиппеля-Треноне-Вебера
Синдром Клиппеля-Треноне-Вебера схож с описываемым нами синдромом Вебера лишь по названию. Суть же заболевания существенно отличается: патология связана с врожденным дефектом в сосудистой системе, который закладывается ещё в эмбриональном периоде.
Для болезни характерно появление на конечности невуса по типу телеангиоэктазии, на фоне варикозного расширения вен и венозно-артериальными анастомозами со стороны поражения. Нередки случаи развития парциального гигантизма пораженной ноги или (реже) руки. У некоторых пациентов обнаруживается искривление позвоночника, тазобедренный вывих, деформативные изменения суставов, стоп. Также видоизменяются сосуды зрительных органов, легких, почек.
Лечение патологии проводится оперативным путем.
Второе название синдрома Клиппеля-Треноне – это синдром Паркса-Вебера-Рубашова, или просто синдром Вебера-Рубашова.
[21], [22], [23], [24], [25]
Синдром Стерджа-Вебера-Краббе
Еще один наследственный синдром Стерджа-Вебера-Краббе характеризуется такими признаками, которые проявляются непосредственно после рождения малыша:
- множественные ангиомы (сосудистые образования) на кожных покровах, иногда – невусы;
- поражение сосудов зрительных органов, что приводит к дисбалансу жидкости в глазной полости и глаукоме. Как следствие – изменение в глазных оболочках, отслойка сетчатки, слепота;
- поражение сосудов мозговых оболочек, появление ангиом на мягкой оболочке, гемипарез (обездвиживание половины туловища), гемианопсия (односторонняя потеря зрения), гиперактивность, расстройства мозгового кровообращения, расстройства двигательной координации, судорожный синдром, нарушения интеллектуального развития.
Лечение синдрома симптоматическое.
Иначе синдром называют энцефалотригеминальным ангиоматозом.
Синдром Вебера-Ослера
Точное название синдрома Вебера-Ослера – это заболевание Рандю-Вебера-Ослера.
Основой данной патологии является недостаток в трансмембранном белке эндоглине, который является ингредиентом рецепторной системы трансформирующего фактора роста β. Заболевание передается аутосомно-доминантным наследованием и характеризуется следующими симптомами:
- многочисленные ангиоэктазии фиолетово-красного оттенка размером 1-3 мм;
- расширенные кожные капиллярные сосуды;
- частые носовые кровотечения.
Синдром проявляется уже в грудном возрасте, усугубляясь после наступления половой зрелости.
Диагностика синдрома Вебера
Диагностика синдрома Вебера может представлять определенные трудности. К сожалению, нет специфических методов, стопроцентно определяющих заболевание. Поэтому приходится использовать полный диагностический комплекс, для того чтобы правильно установить диагноз.
- Лабораторная диагностика основана на использовании различных методов обследования мозговых функций. Синдром Вебера не дает каких-либо изменений в составе мочевой жидкости или крови, поэтому соответствующие анализы считаются неинформативными. Иногда может быть назначена спинномозговая пункция с взятием жидкости для дальнейшего её исследования. Одновременно с этим определяют давление ликвора.
- Инструментальная диагностика включает в себя:
- оценку сосудистой сети глазного дна (отечность, наполненность, сосудистый спазм, наличие кровоизлияний);
- нейросонографию (УЗИ исследование структурных компонентов головного мозга, например, мозговых полостей – желудочков);
- компьютерную томографию и ЯМР – метод резонансного поглощения или излучения электромагнитным веществом.
[26], [27], [28], [29]
Дифференциальная диагностика
Дифференциальная диагностика проводится с офтальмологическими заболеваниями, острым нарушением мозгового кровообращения, опухолевыми новообразованиями.
[30], [31], [32], [33], [34]
Лечение синдрома Вебера
Лечение синдрома Вебера должно быть направлено на устранение основной причины патологических изменений в зоне основания мозга. Поэтому направленность лечения – это терапия нарушений мозгового кровообращения, сосудистых нарушений, воспалительных процессов мозговых оболочек, удаление опухолевых новообразований, аневризмов и пр.
Могут быть назначены:
- противосудорожные или психотропные препараты;
- лекарства для снижения внутричерепного и внутриглазного давления.
При необходимости врачи прибегают к хирургическому вмешательству – коррекции сосудистых и структурных нарушений.
В настоящее время одним из наиболее эффективных способов лечения альтернирующих синдромов любого происхождения считается пересадка стволовых клеток.
Стволовые клетки после трансплантации в мозг активируют восстановление тканей (в том числе и нервных тканей), что создает крайне благоприятные условия для лечения и регенерации поврежденных мозговых структур. После окончательного восстановления тканей мозга течение синдрома Вебера значительно облегчается.
Профилактика
Синдром Вебера не является самостоятельной патологией: как правило, это следствие или осложнение других заболеваний или повреждений, связанных с расстройством кровообращения в головном и спинном мозге. По этой причине профилактические мероприятия для предотвращения развития синдрома должны быть направлены на предупреждение различных нарушений внутримозгового кровообращения.
Какие рекомендации включает в себя подобная профилактика?
- Следует вести здоровый образ жизни, определяя для себя оптимальные физические нагрузки.
- Важно отказаться от курения и злоупотребления спиртных напитков.
- Необходимо поддерживать иммунные силы организма, периодически принимать поливитаминно-минеральные комплексы, закаляться и обеспечивать двигательную активность организма.
Кроме этого, врачи рекомендуют развивать в себе стрессоустойчивость, избегать конфликтных ситуаций. Все эти советы помогут сберечь нервную систему и предотвратить патологические изменения.
[35], [36], [37], [38]
Прогноз
Прогноз при своевременно оказанной медицинской помощи и при небольшой степени давления на ножки мозга может быть относительно благоприятным. Хуже, если поражение обширное, либо вызвано опухолевым процессом. В этом случае нарушенные мозговые функции могут не восстановиться.
Последствия синдрома Вебера могут быть различными:
- может наступить полная и необратимая слепота;
- могут присоединяться неврозы, психозы, вплоть до слабоумия;
- может развиться коматозное состояние, и даже летальный исход.
Больной с признаками такого заболевания, как синдром Вебера, должен обязательно находиться под постоянным врачебным наблюдением. Даже при относительно стабильном состоянии, без видимого ухудшения, не следует терять бдительность: негативные последствия могут возникнуть и через время.
[39], [40]
Источник
