Синдром стивенса джонсона и токсический эпидермальных некролиз

Синдром Стивенса-Джонсона — это острое буллезное поражение слизистых и кожи аллергической природы. Протекает на фоне тяжелого состояния заболевшего с вовлечением слизистой полости рта, глаз и мочеполовых органов. Диагностика синдрома Стивенса-Джонсона включает тщательный осмотр пациента, иммунологическое исследование крови, биопсию кожи, коагулограмму. По показаниям проводится рентгенография легких, УЗИ мочевого пузыря, УЗИ почек, биохимический анализ мочи, консультации других специалистов. Лечение осуществляется методами экстракорпоральной гемокоррекции, глюкокортикоидной и инфузионной терапией, антибактериальными препаратами.
Общие сведения
Данные о синдроме Стивенса-Джонсона были опубликованы в 1922 году. Со временем синдром получил название в честь впервые описавших его авторов. Заболевание является тяжело протекающим вариантом многоформной экссудативной эритемы и имеет второе название — “злокачественная экссудативная эритема”. Вместе с синдромом Лайелла, пузырчаткой, буллезным вариантом СКВ, аллергическим контактным дерматитом, болезнью Хейли-Хейли и др. клиническая дерматология относит синдром Стивенса-Джонсона к буллезным дерматитам, общим клиническим симптомом которых является образование пузырей на коже и слизистых.
Синдром Стивенса-Джонсона наблюдается в любом возрасте, наиболее часто у лиц 20-40 лет и крайне редко в первые 3 года жизни ребенка. По различным данным распространенность синдрома на 1 млн. населения составляет от 0,4 до 6 случаев в год. Большинство авторов отмечает более высокую заболеваемость среди мужчин.
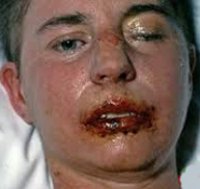
Синдром Стивенса-Джонсона
Причины
Развитие синдрома Стивенса-Джонсона обусловленно аллергической реакцией немедленного типа. Выделяют 4 группы факторов, которые могут спровоцировать начало заболевания: инфекционные агенты, лекарственные препараты, злокачественные заболевания и не установленные причины.
В детском возрасте синдром Стивенса-Джонсона чаще возникает на фоне вирусных заболеваний: простого герпеса, вирусного гепатита, аденовирусной инфекции, кори, гриппа, ветряной оспы, эпидемического паротита. Провоцирующим фактором могут быть бактериальные (сальмонеллез, туберкулез, иерсиниоз, гонорея, микоплазмоз, туляремия, бруцеллез) и грибковые (кокцидиомикоз, гистоплазмоз, трихофития) инфекции.
У взрослых синдром Стивенса-Джонсона, как правило, обусловлен введением медикаментов или злокачественным процессом. Из медикаментозных препаратов роль причинного фактора в первую очередь отводится антибиотикам, нестероидным противовоспалительным, регуляторам ЦНС и сульфаниламидам. Ведущую роль среди онкологических заболеваний в развитии синдрома Стивенса-Джонсона играют лимфомы и карциномы. Если конкретный этиологический фактор заболевания установить не удается, то говорят о идеопатическом синдроме Стивенса-Джонсона.
Симптомы
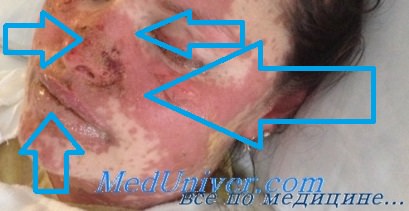
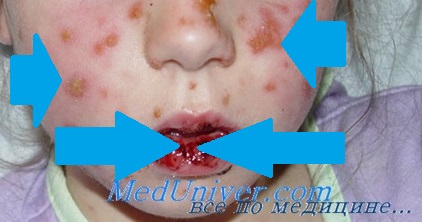
Синдром Стивенса-Джонсона характеризуется острым началом со стремительным развитием симптоматики. В начале отмечается недомогание, подъем температуры до 40°С, головная боль, тахикардия, артралгии и боли в мышцах. Пациента может беспокоить боль в горле, кашель, диарея и рвота. Уже через несколько часов (максимально через сутки) на слизистой рта наблюдается появление довольно больших пузырей. После их вскрытия на слизистой образуются обширные дефекты, покрытые бело-серыми или желтоватыми пленками и корками из запекшейся крови. В патологический процесс вовлекается красная кайма губ. Из-за тяжелого поражения слизистой при синдроме Стивенса-Джонсона пациенты не могут есть и даже пить.
Поражение глаз в начале протекает по типу аллергического конъюнктивита, но часто осложняется вторичным инфицированием с развитием гнойного воспаления. Для синдрома Стивенса-Джонсона типично образование на конъюнктиве и роговице эрозивно-язвенных элементов небольшой величины. Возможно поражение радужной оболочки, развитие блефарита, иридоциклита, кератита.
Поражение слизистой органов мочеполовой системы наблюдается в половине случаев синдрома Стивенса-Джонсона. Оно протекает в виде уретрита, баланопостита, вульвита, вагинита. Рубцевание эрозий и язв слизистой может приводить к образованию стриктуры уретры.
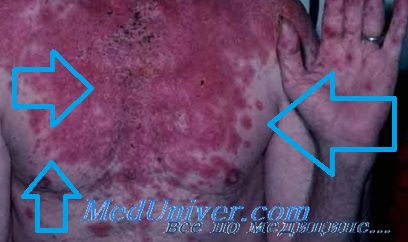
Поражение кожи представлено большим количеством округлых возвышающихся элементов, напоминающих волдыри. Они имеют багровую окраску и достигают в размере 3-5 см. Особенностью элементов кожной сыпи при синдроме Стивенса-Джонсона является появление в их центре серозных или кровянистых пузырей. Вскрытие пузырей приводит к образованию ярко-красных дефектов, покрывающихся корками. Излюбленная локализация сыпи — кожа туловища и промежности.
Период появления новых высыпаний синдрома Стивенса-Джонсона длится примерно 2-3 недели, заживление язв происходит в течение 1,5 месяцев. Заболевание может осложниться кровотечением из мочевого пузыря, пневмонией, бронхиолитом, колитом, острой почечной недостаточностью, вторичной бактериальной инфекцией, потерей зрения. В результате развившихся осложнений погибает около 10% больных с синдромом Стивенса-Джонсона.
Диагностика
Диагностировать синдром Стивенса-Джонсона клиницист-дерматолог может на основании характерных симптомов, выявляемых при тщательном дерматологическом осмотре. Опрос пациента позволяет определить причинный фактор, вызвавший развитие заболевания. Подтвердить диагноз синдрома Стивенса-Джонсона помогает биопсия кожи. При гистологическом исследовании наблюдается некроз эпидермальных клеток, периваскулярная инфильтрация лимфоцитами, субэпидермальное образование пузырей.
В клиническом анализе крови определяются неспецифические признаки воспаления, коагулограмма выявляет нарушения свертываемости, а биохимический анализ крови — пониженное содержание белков. Наиболее ценным в плане диагностики синдрома Стивенса-Джонсона является иммунологическое исследование крови, которое обнаруживает значительное повышение Т-лимфоцитов и специфических антител.
Диагностика осложнений синдрома Стивенса-Джонсона может потребовать проведения бакпосева отделяемого эрозий, копрограммы, биохимического анализа мочи, пробы Зимницкого, УЗИ и КТ почек, УЗИ мочевого пузыря, рентгенографии легких и др. При необходимости пациента консультируют узкие специалисты: окулист, уролог, нефролог, пульмонолог.
Дифференцировать синдром Стивенса-Джонсона необходимо с дерматитами, для которых типично образование пузырей: аллергическим и простым контактным дерматитом, актиническим дерматитом, герпетиформным дерматитом Дюринга, различными формами пузырчатки (истинной, вульгарной, вегетирующей, листовидной), синдромом Лайелла и др.
Лечение синдрома Стивенса-Джонсона
Терапия проводится высокими дозами глюкокортикоидных гормонов. В связи с поражением слизистой рта введение препаратов зачастую приходится осуществлять инъекционным способом. Постепенное снижение дозы начинают только после стихания симптомов заболевания и улучшения общего состояния больного.
Для очищения крови от образующихся при синдроме Стивенса-Джонсона иммунных комплексов применяются метода экстракорпоральной гемокоррекции: каскадная фильтрация плазмы, мембранный плазмаферез, гемосорбция и иммуносорбция. Производится переливание плазмы и белковых растворов. Важное значение имеет введение в организм пациента достаточного количества жидкости и поддержание нормального суточного диуреза. В качестве дополнительной терапии применяются препараты кальция и калия. Профилактика и лечение вторичной инфекции проводится при помощи местных и системных антибактериальных препаратов.
Источник
Полиморфная экссудативная эритема. Синдром Стивенса—Джонсона. Токсический эпидермальный некролиз.Полиморфную экссудативную эритему относят к везикулобуллёзным поражениям кожи и слизистых оболочек. Её обычно наблюдают у лиц молодого и среднего возраста, преимущественно мужчин, но встречают также у детей и пожилых людей. В типичных случаях появлению сыпи предшествуют субфебрильная температура, недомогание, головная боль, длящиеся от 3 до 7 дней. Причина полиморфной экссудативной эритемы не установлена. Накопленные данные свидетельствуют о роли в патогенезе заболевания циркулирующих в крови иммунных комплексов, вызывающих опосредованные комплементом цитопатические реакции, и повреждения сосудов, обусловленного лимфоцитами и нейтрофилами. К способствующим факторам относят инфекции, вызванные бактериями (например, Mycoplasma pneumoniae), грибами или вирусами (например, ВПГ), эмоциональный стресс, аллергию (особенно к сульфаниламидам и барбитуратам). Примерно в 50% случаев в поражённой ткани выявляют ДНК ВПГ. В зависимости от клинических проявлений полиморфную экссудативную эритему делят на четыре типа. Приём некоторых препаратов отягощает течение полиморфной экссудативной эритемы.
Полиморфная экссудативная эритема полости рта.Полиморфную экссудативную эритему полости рта считают малой формой полиморфной экссудативной эритемы. Поражение обычно затрагивает слизистую оболочку языка, губ или нёба. Анамнез во многих случаях позволяет выявить связь с приёмом препаратов или перенесённой инфекцией. У части больных наблюдают общие симптомы (субфебрильную температуру тела, анорексию, недомогание). Как подсказывает само название, клиническая картина заболевания вариабельна. Поражённые дёсны резко гиперемированы и напоминают десквамативный гингивит, в то время как на слизистой оболочке языка и губ с обеих сторон часто отмечают несколько язв неправильной формы. Края язв гиперемированы, но кровоизлияния, в отличие от пемфигоида, пузырчатки и других форм полиморфной экссудативной эритемы, наблюдают редко. Основным признаком классической полиморфной экссудативной эритемы служат красно-белые концентрические кольцевидные пятна, напоминающие мишень, «бычий глаз» или радужку, которые появляются на разгибательной поверхности рук, голеней, коленных суставов и на ладонях. Эти элементы на туловище обычно отсутствуют, за исключением случаев тяжёлого течения заболевания. Поражение кожи вначале проявляется небольшими круглыми красными пятнами диаметром от 0,5 до 2,0 см. Пятна постепенно увеличиваются и в центральной части бледнеют. Вслед за этим появляются везикулы и пузыри. Везикулы могут оставаться незамеченными, пока не вскроются. Вскрывшиеся везикулы, сливаясь, образуют крупные поверхностные язвы, ограниченные пояском гиперемии. Дно язв покрыто фибринозно-некротической плёнкой. Возможно также образование уртикарных бляшек. При осмотре полости рта на слизистой оболочке щёк, губ или языка могут быть выявлены эритематозные участки, множественные изъязвления и эрозии, покрытые серовато-белым фибринозным налётом. Иногда поражение охватывает также дёсны и нёбо. Характерные красно-коричневые геморрагические корочки на губах облегчают диагностику. Описанные элементы недолговечны и исчезают в течение 2 недель. Полиморфная экссудативная эритема редко длится более 1 мес. Рецидивы и переход в хроническую форму возможны, но их наблюдают редко. Наиболее часто пациенты жалуются на боль. Недостаточный уход за полостью рта, связанный с болью, способствует развитию вторичной бактериальной инфекции. Лечение симптоматическое и заключается в полосканиях полости рта. В некоторых случаях назначают глюкокортикоиды в малых дозах. Осложнения при полиморфной экссудативной эритеме наблюдают редко, и обычно они связаны с переходом в тяжёлую форму — синдром Стивенса—Джонсона. Синдром Стивенса—Джонсона.Синдром Стивенса—Джонсона — тяжёлая форма полиморфной экссудативной эритемы, которая названа так в честь исследователей, впервые описавших её в 20-х годах XX века. Заболевание часто наблюдают у детей и у лиц молодого и среднего возраста, главным образом у мужчин. Поражение полости рта при синдроме Стивенса— Джонсона развивается так же, как при полиморфной экссудативной эритеме, но имеет более распространённый характер и сопровождается более выраженной общей симптоматикой (лихорадка, головная боль, кашель, боль в груди, диарея, рвота, артралгия). Классическая триада при синдроме Стивенса— Джонсона включает поражение глаз (конъюнктивит), гениталий (баланит, вульвовагинит) и стоматит. Из других проявлений следует отметить характерные мишеневидные поражения на лице, грудной клетке и животе, которые позднее переходят в мокнущие везикулы и пузыри. Как при полиморфной экссудативной эритеме, буллы на дёснах образуются реже, чем на участках, где эпителий слизистой оболочки не обнаруживает признаков ороговения. Распространённые язвенные и геморрагические поражения на губах и денудированные участки полости рта крайне болезненны и значительно затрудняют приём пищи и жидкостей, что приводит к обезвоживанию и истощению. Поэтому больных с синдромом Стивенса—Джонсона следует госпитализировать. Заживление язв длится до 6 недель. Токсический эпидермальный некролиз.Токсический эпидермальный некролиз — наиболее тяжёлая форма полиморфной экссудативной эритемы. Его наблюдают редко, обычно он бывает обусловлен приёмом препаратов. В отличие от других форм полиморфной экссудативной эритемы токсический эпидермальный некролиз обычно наблюдают у пожилых людей, чаще у женщин. Поражение затрагивает в основном кожу, глаза и полость рта. Наиболее выраженные изменения отмечают на коже, где в результате слияния крупных пузырей и отслойки эпидермиса образуются обширные мокнущие поверхности. Лечение проводят, как при ожогах, и оно включает внутривенное введение жидкостей, парентеральное питание, глюкокортикоидную, обезболивающую и антибактериальную (профилактика вторичной инфекции) терапию, обработку поражённых участков растворами антисептиков и местных анестетиков. Заживление эрозий длится несколько недель, после выздоровления часто остаются стойкие поражения глаз. Как синдром Стивенса— Джонсона, так и токсический эпидермальный некролиз могут привести к смерти. – Также рекомендуем “Вульгарная пузырчатка. Буллёзный и рубцующийся пемфигоид.” Оглавление темы “Заболевания полости рта.”: |
Источник
Многоформная эритема, синдром Стивенса-Джонсона и токсический эпидермальный некролиз. Причины• Заболеваемость многоформной эритемой варьирует от 1 на 1000 до 1 на 10000 человек. Точные показатели заболеваемости неизвестны. • Многоформная эритема (МЭ) чаще наблюдается в возрасте 10—30 лет и в 20% случаев отмечается у детей и подростков. • Идентифицировано несколько этиологических факторов многоформной эритемы.
– Эритема многоформная: – Синдром Стивенса-Джонсона (ССД) и токсический эпидермальный некролиз (ТЭН):
• Другие, менее распространенные причины многоформной эритемы, синдрома Стивенса-Джонсона и токсического эпидермального некролиза:
– Противосудорожные препараты, такие как фенобарбитал и вальпроевая кислота. • Патогенез многоформной эритемы, синдрома Стивенса-Джонсона и токсического эпидермального некролиза остается неизвестным, однако последние исследования показали, что эти заболевания могут индуцироваться специфичным клеточно-опосредоваппым иммунным ответом организма на антигенный раздражитель, который активирует цитотоксические Т-клетки, что приводит к альтерации кератиноцитов. – Также рекомендуем “Клиника многоформной эритемы, синдрома Стивенса-Джонсона и токсического эпидермального некролиза. Диагностика” Оглавление темы “Поражения кожи”:
|
Источник