Синдром сухого глаза язва роговицы

Дата публикации 11 ноября 2019Обновлено 11 ноября 2019
Определение болезни. Причины заболевания
Синдром сухого глаза (сухой кератоконъюнктивит) — это воспалительное состояние глаза, при котором слёзная плёнка изменяется по своему химическому и количественному составу. Проявляется комплексом симптомов, таких как жжение, чувство рези и инородного тела в глазу.
По данным различных авторов, сухость глаза встречается примерно у 15-17 % взрослых, проживающих в развитых странах. Этот показатель каждый год увеличивается. За последние 30 лет синдром сухого глаза стал встречаться в 4,5 раза чаще [1].
Одна из причин такого увеличения распространённости синдрома связана с развитием рефракционных хирургических вмешательств — лазерного кератомилёза, фоторефракционной кератэктомии, передней радиальной кератотомии и других. Во время этих операций нарушается иннервация роговицы.
На рост данной патологии также оказывают влияние:
- повсеместное использование смартфонов, планшетов, компьютеров, другого офисного оборудования, а также кондиционеров, так как они высушивают воздух;
- ношение мягких контактных линз;
- регулярный приём лекарств — мочегонных, противоаллергических препаратов, антидепрессантов, средств для снижения холестерина, бета-блокаторов, противозачаточных таблеток [1].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы синдрома сухого глаза
Часто встречаемые симптомы [11]:
- раздражение (покраснение) глаз;
- ощущение инородного тела в глазах;
- чувство жжения;
- слизистое отделяемое в виде нитей;
- периодические “затуманивание”.
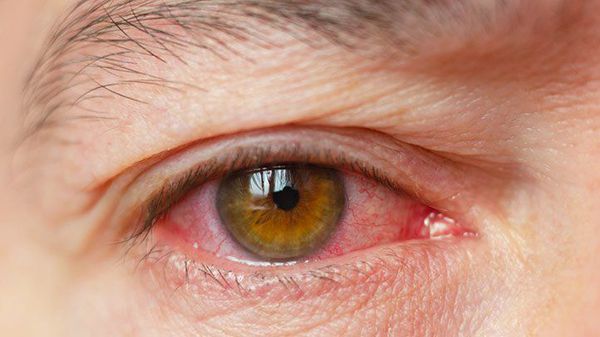
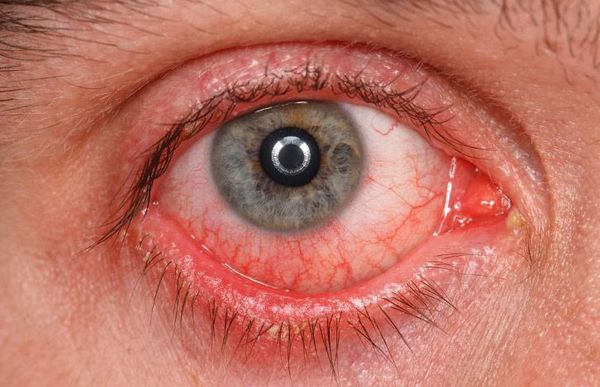
Реже наблюдается зуд в глазу, светобоязнь, утомление или чувство тяжести в глазах. При этом чувства стянутости и давления за глазами не возникают.
Как правило, все перечисленные симптомы проявляются на обоих глазах, но иногда они возникают только в одном глазном яблоке.
Любопытно, что пациенты с синдромом сухого глаза редко жалуются на сухость глаз, хотя иногда они отмечают нехватку эмоциональных слёз или отсутствие слезотечения в ответ на раздражитель, например, лук. В некоторых случаях пациентов беспокоит слезотечение, особенно на улице, так как там много раздражающих факторов — яркое солнце, ветер, холод. От возникающего слезотечения они испытывают дискомфорт.
Признаки сухого кератоконъюнктивита часто усиливаются из-за воздействия внешних факторов, связанных с повышенным испарением слезы от ветра, кондиционера, отопления или при длительном чтении, так как человек начинает реже моргать. При закрытых веках симптомы уменьшаются [5].
Патогенез синдрома сухого глаза
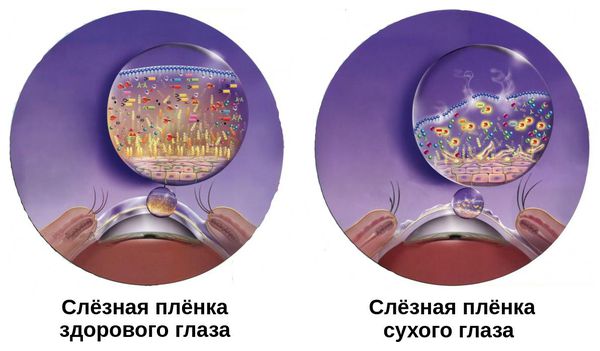
Патогенез сухого кератоконъюнктивита связан с нарушением стабильности слёзной плёнки. Она покрывает переднюю поверхность глаза. В норме её толщина составляет около 10 мкм. При развитии синдрома она становится тоньше.
Распределение слёзной плёнки поверхности глаза происходит благодаря рефлекторному морганию. Для её эффективного распределения должны сочетаться несколько факторов:
- нормальный моргательный рефлекс;
- контакт век и глазной поверхности;
- нормальный эпителий (внешний слой) роговицы.
Слёзная плёнка неоднородна. Она имеет три слоя:
- первый (внешний) слой — липидный — вырабатывается мейбомиевыми железами;
- второй слой — водный — вырабатывается слёзными железами;
- третий слой — муциновый — вырабатывается бокаловидными клетками роговицы.
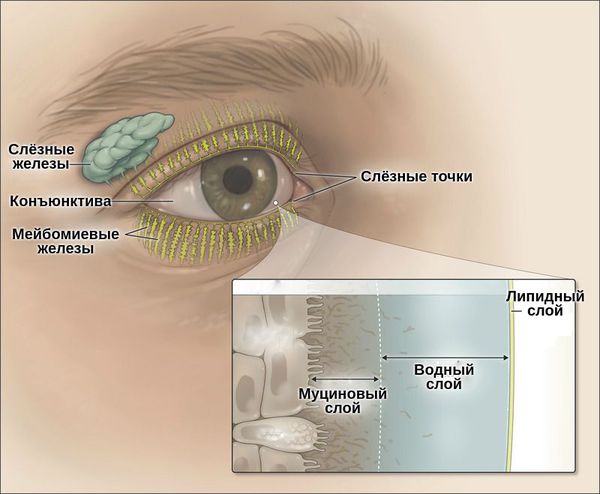
Липидный слой — самый тонкий. Его основная задача — задерживать испарения водного слоя и поддерживать слёзную плёнку. При его нехватке увеличивается испаряемость слезы, что приводит к “сухому глазу”.
Водный слой является основой слёзной плёнки. Он состоит из воды, электролитов и белков. За счёт непрерывного обновления он выполняет своё предназначение — доставляет кислород к эпителию роговицы, защищает от бактерий, вымывает инородные тела, обеспечивает гладкость и ровность оптической поверхности.
Муциновый слой состоит из муцинов, которые помогают слёзной плёнке удерживаться на роговице. Он увлажняет и смазывает роговичный эпителий. Его дефицит может быть вызван как нехваткой водного слоя, так и высокой испаряемостью слёзной жидкости. Другой причиной нарушения муцинового слоя может стать повреждение бокаловидных клеток, которые его продуцируют. Это происходит при рубцующемся конъюнктивите, нехватке витамина А, химических ожогах, токсическом воздействии медикаментов [3].
Исходя из особенностей строения слёзной плёнки, патогенез сухого кератоконъюнктивита затрагивает несколько звеньев образования и функционирования слёзной плёнки [1]:
- выработка слезы, муцинов и липидов;
- скорость испарения слёзной плёнки;
- образование слёзной плёнки на поверхности эпителия роговицы.
Классификация и стадии развития синдрома сухого глаза
Единой классификации данного синдрома пока нет, но существует несколько авторских классификаций. Вот некоторые из них.
Национальный глазной институт Америки выделяет две основные категории синдрома:
- Снижение выработки слезы:
- синдром Шегрена — нарушение работы слюнных и слёзных желёз, которое приводит к развитию синдрома сухого глаза;
- снижение выработки слезы, не связанное с синдромом Шегрена.
- Увеличение испарения слезы:
- воспалительное заболевание мейбомиевой железы;
- атрофия мейбомиевых желёз.
Доктор B. Dohlman классифицирует синдром в зависимости от причин снижения слезопродукции слёзным железами:
- Дефицит слезопродукции — обычно связан со скоплением лимфоцитов в ткани слёзной железы:
- синдром Шегрена;
- коллагеноз (синдром Райли — Дея) — редкое наследственное заболевание, которое поражает периферическую нервную систему.
- Дефицит муцина:
- синдром Стивенса Джонсона — тяжёлая системная аллергия, которая снижает защитные свойства муцина;
- глазной пемфигоид — хроническое заболевание глаз аутоиммунного генеза, приводит к недостатку муцина;
- авитаминоз витамина А, который входит в состав муцина.
- Изменённая поверхность роговицы — наблюдается при трахоме (хроническом конъюнктивите, вызванном хламидиями), простом герпесе, роговичных дистрофиях. Повреждённые места уязвимы для инфекций и появления язв.
- Недостаточность увлажнения. Связана с нейропаралитическим кератитом — воспалительно-дистрофическим изменением роговицы на фоне поражения тройничного нерва. Проявляется снижением или отсутствием чувствительности роговицы, невралгическими болями, помутнением и язвой роговицы.
Азиатское общества сухих глаз (ADES) также классифицирует синдром по причинам его возникновения [2]:
- дефицит воды;
- снижение смачиваемости;
- увеличение испарения.
По клиническим проявлениям — жжению, зуду, рези, ощущению тяжести и инородного тела в глазах, слезотечению, светобоязни, уменьшению симптомов после закрытия глаз — синдром сухого глаза бывает:
- слабым — 1-2 симптома;
- умеренным — 3-5 симптомов;
- тяжёлым — более 5 симптомов.
Осложнения синдрома сухого глаза
В зависимости от стадии синдрома у человека может временно ухудшаться зрение, которое восстанавливается при моргании.
Сухость глаза повышает вероятность возникновения бактериального кератита и частого изъязвления, которые могут стать причиной появления перфорации роговицы [5]. Клинически бактериальный кератит проявляется:
- острой болью в глазу;
- отёком;
- корнеальным синдромом — светобоязнью, слезотечением, непроизвольным “зажмуриванием”;
- выраженной воспалительной инъекцией глазного яблока;
- слизисто-гнойными выделениями;
- помутнениями роговицы;
- поверхностными или глубокими изъязвлениями роговицы.
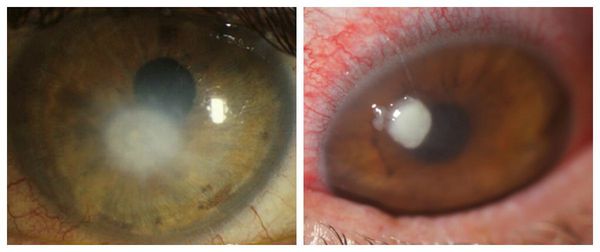
Перфорация роговицы опасна серьёзным снижением зрения, которое может потребовать пересадку роговицы.
Диагностика синдрома сухого глаза
При проведении биомикроскопии врач-офтальмолог может разглядеть признаки нарушения слёзной плёнки и роговицы.
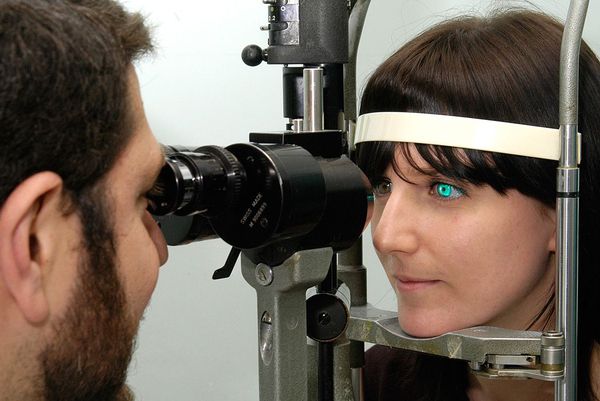
Нарушения слёзной плёнки:
- Появление нитей муцина — признак раннего сухого кератоконъюнктивита. В здоровом глазу после разрыва слёзной плёнки муциновый и липидный слои смешиваются и быстро смываются. При синдроме сухого глаза муцин также смешивается с липидным слоем, но не вымывается, а скапливается в слёзной плёнке и смещается при мигании.
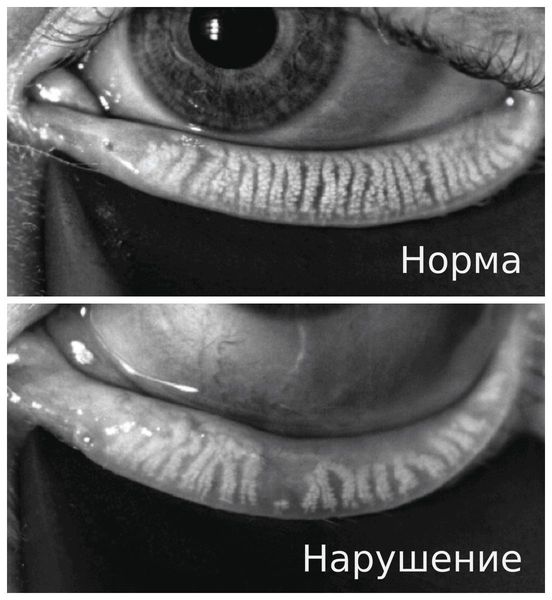
- Уменьшение слёзного мениска — объёма водного слоя слёзной плёнки. В норме он представляет собой выпуклую полосу с правильным верхним краем. При сухом кератоконъюнктивите слёзный мениск становится вогнутым, неравномерным, тонким, а иногда вовсе исчезает.
- Отделяемое в виде пены — возникает в слёзной плёнке или по краю века при нарушении работы мейбомиевых желёз.
Нарушения роговицы:
- Точечная эрозия роговицы — возникает в нижней половине роговицы.
- Появление роговичных нитей. Они состоят из небольших комочков слизи в форме запятой. Одни концы нитей прикрепляются к поверхности роговицы, другие свободно двигаются при мигании.
- Наличие нитчатых инфильтратов — полупрозрачные бело-серые немного выпуклые образования. Как правило, их обнаруживают одновременно с нитями слизи во время окрашивания бенгальским розовым красителем [5].
Для подтверждения и постановки диагноза сухости глаз также проводят различные тесты. Чем выраженнее синдром, тем они надёжнее. Во время тестов измеряют следующие параметры [3]:
- стабильность слёзной плёнки и время её разрыва;
- выработка слезы — тест ширмера, осмолярность слезы;
- заболевание глазной поверхности — окрашивание поверхности глаза.
Тест на время разрыва слёзной плёнки
Время разрыва слёзной пленки — показатель её стабильности. Его измеряют следующим образом:
- в нижний свод конъюнктивы закапывают флуоресцеин;
- просят пациента мигнуть несколько раз, а затем не моргать;
- через щелевую лампу с кобальтовым синим фильтром исследуют срез слёзной плёнки.
Через некоторое время в окрашенной плёнке возникают чёрные линии или пятна, которые указывают на появление сухих участков. Важно зафиксировать время между последним миганием и появлением первых сухих участков. Если данный промежуток длится менее 10 секунд, то это отклонение от нормы.
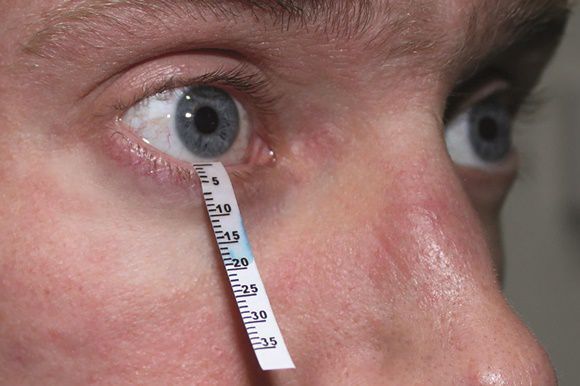
Тест Ширмера
Данный тест проводят для оценки слезопродукции. С его помощью измеряют увлажнённую часть специальными бумажными фильтрами. Тест проводят следующим образом:
- осторожно убирают имеющуюся слезу;
- согнутый бумажный фильтр помещают в полость конъюнктивы, не касаясь роговицы;
- просят пациента не закрывать глаз и моргать как обычно;
- через пять минут фильтры убирают и оценивают уровень увлажнения: 6-10 мм — это норма, диапазон менее 6 мм указывает на снижение выработки слезы.
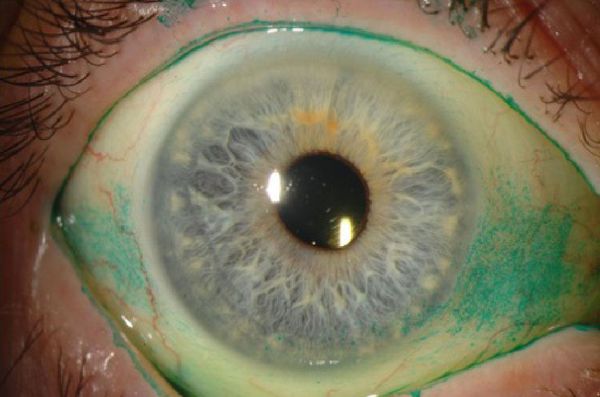
Тест с окрашиванием глазной поверхности
Специальные красители используют для окрашивания нежизнеспособных клеток муцина. Бенгальский розовый краситель прокрашивает изменённую поверхность роговицы в виде двух треугольников. Роговичные нити и инфильтраты также окрашиваются, но ещё интенсивнее. Минусом бенгальского розового в том, что он может вызвать гиперемию (покраснение) глаз, особенно при выраженном синдроме [5]. Тест с лиссаминовым зелёным вызывает меньше раздражения.
Другие способы диагностики
Помимо основных перечисленных методов диагностики иногда используют следующие тесты [3]:
- осмолярность слёзной плёнки;
- измерение состава слезы;
- слёзная менискометрия;
- импрессионная цитология;
- тест на лактоферрин;
- тест красной нити фенола;
- клиренс-флюоресцииновый тест.
Также применяется мейбография — бесконтактная визуальная оценка структуры мейбомиевых желёз. Она проводится независимо от возраста и пола пациента [9]. Данный метод диагностики используется редко, так как он достаточно новый и не везде есть нужное оборудование.
Лечение синдрома сухого глаза
Главная задача при лечении “сухого глаза” — уменьшить неприятные ощущения, сохранить оптическую поверхность роговицы и не допустить повреждения её структур. Одновременно можно применять сразу несколько способов лечения [5].
Сохранение вырабатываемой слезы:
- Уменьшение комнатной температуры — позволяет минимизировать испарения слёзной плёнки.
- В помещении можно использовать увлажнители воздуха, но чаще всего это не даёт результатов. Аппарат не способен значительно увеличить относительную влажность воздуха. Местно повысить влажность можно при помощи специальных очков. У них есть съёмная прокладка, которая защищает глаза от ветра и других раздражающих факторов.

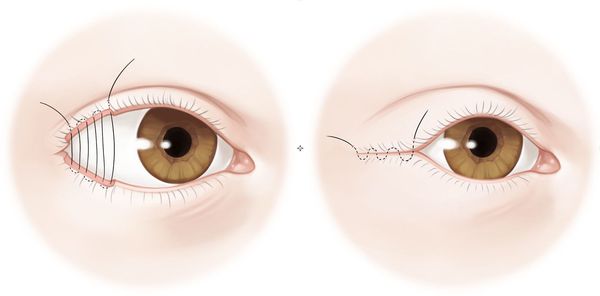
- Частичная боковая тарзорафия — операция, которая заключается в полном или частичном ушивании краёв век. Она уменьшает расстояние между веками глаза, чем может благотворно повлиять на состояние пациента.
Заместители слезы:
- Капли используются довольно часто. Их главный недостаток — короткий период действия и развитие чувствительности к консерванту.
- Гели состоят из карбомеров — заместителей слезы. Их приходится наносить не так часто, как капли, поэтому использование гелей предпочтительней.
- Также используют мази, которые содержат вазелин и минеральные липиды.
- Спреи для век обычно содержат средство на основе липосома. Они позволяют уменьшить испарение и стабилизировать слёзную плёнку.
Муколитические препараты
Ацетилцистеин 5 % в форме капель можно использовать для лечения пациентов с нитчатым кератитом и инфильтратами. Капли применяют четыре раза в день. Они могут вызвать покраснение после закапывания.
Уменьшение оттока слезы
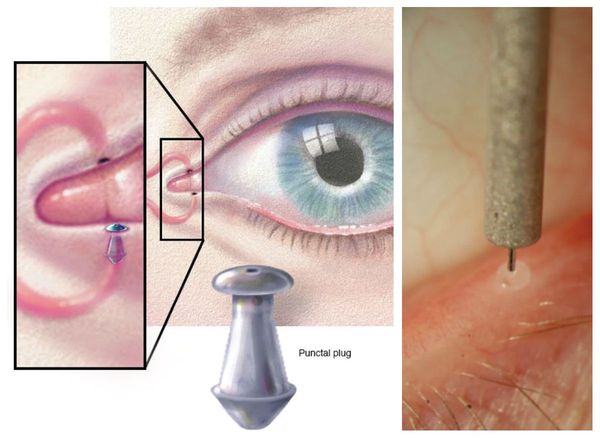
Окклюзия (закупорка) слёзной точки сохраняет отток слезы и продлевает эффект воздействия искусственных слёз. Это процедура показана пациентам с выраженным синдромом, особенно из-за токсичности консервантов.
Временная закупорка слёзной точки происходит при помещении коллагеновой заглушки в слёзные канальцы. Самая важная задача временной окклюзии — убедиться в том, что после неё не возникнет обильное слезотечение. Для временной окклюзии на несколько месяцев используются силиконовые заглушки. Постоянная окклюзия проводится пациентам с выраженным сухим кератоконъюнктивитом.
Другие варианты лечения:
- Местное использование циклоспорина 0,05 % или 0,1 % — безопасный, хорошо переносимый и эффективный препарат. Он позволяет уменьшить воспаление слёзной плёнки на уровне клеток.
- Системный приём холинергических препаратов типа пилокарпина — весьма эффективен в лечении ксеростомии — сухости во рту. У 40 % пациентов с сухим кератоконъюнктивитом наблюдается положительный эффект.
Лечение мейбомиевых желёз
Нарушение работы данных желёз является основной причиной появления синдрома сухого глаза. Существует множество вариантов его лечения. Консервативные меры включают тёплые компрессы и гигиену век — наложение тёплых ватных дисков на пять минут, использование специальных гелей для век. Потенциальные медицинские методы лечения включают в себя антибиотики, нестероидные и стероидные противовоспалительные средства, добавки незаменимых жирных кислот, гормональную терапию и контроль инвазии демодекса — распространения клеща Demodex. Процедуры включают внутрипротоковое исследование мейбомиевых желёз, использование электронных нагревательных приборов, интенсивную импульсную световую терапию и интраназальную нейростимуляцию — электростимуляция нервных окончаний увеличивают производство слезы [7].
Прогноз. Профилактика
Причинные процессы, вызывающие сухость глаза, как правило, необратимы, поэтому лечение строится вокруг контроля симптомов и предотвращения повреждения поверхности.
Пациенту необходимо пересмотреть свой образа жизни:
- не носить контактные линзы дольше, чем рекомендует производитель;
- прекратить использование препаратов с потенциально токсическим воздействием (капли с консервантами);
- следить, чтобы уровень влажности в помещении был достаточным;
- чаще моргать во время чтения, просмотра телевизора или работы за компьютером;
- располагать экран так, чтобы он был ниже уровня глаз.
Интересно, что при ношении гарнитуры виртуальной реальности толщина липидного слоя и стабильность слёзной плёнки становится лучше, чем при использовании обычного настольного компьютера [8].
Выраженная сухость глаза у курильщиков электронных сигарет и вейперов указывают на потенциальный вред паров электронных сигарет и вейпов по отношению к глазам. Они ухудшают качество слёзной плёнки, из-за чего синдром сухого глаза становится умеренным или тяжёлым. Помимо пара на слёзную плёнку воздействуют опасные побочные продукты вейпа [4].
На качество слёз также влияет индекс массы тела. Как показало недавнее исследование, качество слезы у людей с высоким индексом массы тела было ниже, чем у людей с нормальным весом [10]. Поэтому правильно питание может снизить риск развития нарушений обмена веществ в организме, а следовательно и синдрома сухого глаза.
Хирургическое вмешательство является наиболее эффективным средством для повышения остроты зрения при катаракте. И хотя современные способы лечения катаракты безопасны и эффективны, после операции может развиться несколько осложнений, таких как кистозный макулярный отёк, а также сухость глаза. Причины послеоперационного “сухого глаза” пока не установлены. Поэтому если пациент планирует лазерную рефракционную операцию, то врач должен предупредить его, что эта процедура может привести к синдрому сухого глаза или усугубить его [3].
Препаратов, предназначенных для профилактики послеоперационного сухого глаза, пока не разработано. И хотя использование нестероидных противовоспалительных средств эффективно снижает частоту и степень послеоперационного кистозного макулярного отёка, они могут вызывать побочные эффекты, включая аномалии поверхности и сухость глаз. В связи с этим послеоперационные лекарства должны тщательно отбираться, чтобы улучшить результаты лечения и не допустить развитие сухого кератоконъюнктивита [6].
Источник
Язвой роговицы называется деструктивный процесс, протекающий в роговой оболочке, при котором на ее поверхности образуется дефект кратерообразной формы.
Данная патология всегда сопровождается роговичным синдромом, то есть помутнением роговицы, значительным понижением остроты зрения, болью.
Роговица человеческого глаза имеет достаточно сложную структуру. Она состоит из пяти слоев: эпителиальная ткань, боуменовая оболочка, строма, десцеметова оболочка, эндотелий. При образовании язвы происходит повреждение эпителиального слоя, которое распространяется внутрь до боуменовой мембраны.
Язвы роговицы считаются одним из самых серьезных офтальмологических заболеваний. Они достаточно трудно поддаются терапии и нередко вызывают значительную утрату зрения, вплоть до полной его утраты.
Во всех случаях язвенный дефект роговицы приводит к образованию на ней бельма (рубца). Наиболее опасны центральные язвы, так как они всегда вызывают снижение зрения.
Причины язвы роговицы
В зависимости от причины, вызвавшей их развитие, язвы роговицы подразделяются на инфекционные и неинфекционные. Возбудителями инфекционных язв являются:
- Вирусы (герпес, ветряная оспа);
- Бактерии (синегнойная палочка, микобактерии туберкулеза, пневмококки, стрептококки, диплококки, стафилококки);
- Грибы;
- Паразиты (хламидии, акантамеба).
Язвы роговицы неинфекционного генеза чаще всего возникают на фоне дистрофии роговицы (первичной или вторичной), синдроме «сухого» глаза, некоторых аутоиммунных заболеваний.
Предрасполагающими факторами для развития язвенных поражений роговицы являются:
- Несоблюдение правил ношения и дезинфекции контактных линз;
- Длительная терапия пациента антибиотиками, кортикостероидами и некоторыми другими лекарственными препаратами;
- Использование инфицированных патогенными организмами глазных капель и мазей;
- Несоблюдение правил асептики и антисептики при выполнении различных офтальмологических процедур;
- Некоторые заболевания глаз (кератит, заворот век, трихиаз, дакриоцистит, блефарит, трахома, конъюнктивит) и нервной системы (поражение тройничного и/или глазодвигательного черепно-мозговых нервов);
- Целый ряд системных заболеваний (сахарный диабет, атопический дерматит, ревматоидный артрит, синдром Шегрена, узелковый полиартрит);
- Гипо- и авитаминозные состояния;
- Общее истощение.
Нередко язвы роговицы формируются в результате ожога глаз, попадания в них инородных тел, механического травмирования, фотоофтальмии.
Классификация язв роговицы
По глубине поражения и характеру течения язвы роговицы подразделяют на прободные и непрободные, поверхностные и глубокие, хронические и острые. В зависимости от места локализации язвенного дефекта выделяют центральную, парацентральную и краевую (периферическую) форму заболевания.
Для классификации язвы роговицы важно учитывать и направление распространенности патологического процесса.
Так, если язва растет в сторону одного из краев, а с противоположной стороны эпителизируется, то ее называют ползучей. Обычно поражаются не только поверхностные, но и более глубокие слои роговицы, вплоть до радужки, что приводит к образованию гипопиона. Возбудителями ползучей язвы чаще всего являются синегнойная палочка, диплококки или пневмококки.
Существует также и разъедающая язва роговицы. Ее этиология, то есть причины возникновения, на сегодняшний день неизвестна. При данном течении заболевания на роговичной оболочке образуется одномоментно сразу несколько дефектов, располагающихся по ее краям. Они увеличиваются в размерах и сливаются между собой с образованием единой язвы, имеющий форму полумесяца. Заживление сопровождается формирование рубца.
Симптомы язвы роговицы
Обычно для язвы роговицы характерно одностороннее поражение. Самым первым ее признаком является появление сильной боли в пораженном глазу, которая по мере прогрессирования заболевания усиливается и становится нестерпимой. Помимо этого больные предъявляют жалобы на блефароспазм, отек век, светобоязнь (фотофобия), обильное слезотечение.
Степень нарушения зрения зависит от места локализации дефекта и наиболее выражена при центральных язвах. Исходом язвенного процесса всегда является формирования рубца (от небольшого и тонкого до бельма).
При ползучей язве больной предъявляет жалобы на нестерпимые боли в глазу, выраженный блефароспазм, слезотечение. За счет своего прогрессирующего (растущего) края она очень быстро распространяется не только по поверхности роговицы, но и вглубь глазного яблока. Поэтому данный патологический процесс может осложняться иридоциклитом, иритом, эндофтальмитом, панувеитом и панофтальмитом.
Язва роговицы туберкулезной этиологии всегда возникает только у пациентов, страдающих туберкулезом той или иной локализации (туберкулез почек, легких, гениталий и т.п.). При этом на роговичной оболочке образуется первоначально инфильтрат, имеющий фликтенозный ободок. Со временем он постепенно превращается в язвенный дефект округлой формы. Течение этой формы заболевания достаточно длительное, сопровождается частыми рецидивами. Исходом является формирования грубого рубца.
При поражении роговицы вирусом герпеса первоначально на ней возникают инфильтраты древовидной формы. Затем на их месте появляются пузырьки, которые вскрываются с образованием язвенной поверхности.
Язва на роговичной оболочке могут образовываться и при гиповитаминозных состояниях. Так при дефиците в организме пациента витамина А наблюдается помутнение роговицы с образованием на ней безболезненных язв. При этом на конъюнктиве возникают ксеротические сухие бляшки. Гиповитаминоз В2 сопровождается васкуляризацией роговицы, дистрофией ее эпителия и образованием язвенных дефектов.
Осложнения язвы роговицы
При своевременно начатом лечении вполне возможно достичь регресса язвы. При этом ее поверхность очищается, а имеющийся дефект постепенно заполняется фиброзной тканью, что и приводит к образованию бельма – стойкого рубцового помутнения роговицы.
Процесс стремительного прогрессирования язвы сопровождается углублением дефекта и формированию выпячивания (на подобие грыжи) десцементовой мембраны – десцеметоцеле, перфорацией роговицы. Через образовавшееся отверстие может произойти ущемление радужной оболочки глаза. Исходом прободной язвы роговицы является образование гониосинехий и передних синехий, создающих препятствие нормальному оттоку внутриглазной жидкости. Это в свою очередь создает предпосылки для атрофии зрительного нерва и вторичной глаукомы.
Если дефект роговицы при перфоративной язве не будет затампонирован радужкой, то инфекция может проникнуть и в более глубинные структуры глазного яблока. Это становится причиной развития таких грозных осложнений как панофтальмит или эндофтальмит. Но самыми опасными осложнениями язвы роговицы являются сепсис, менингит, абсцесс мозга, тромбоз пещеристой пазухи и флегмона глазницы.
Диагностика язвы роговицы
Диагностика язвы роговицы основывается на характерных клинических симптомах заболевания. Для уточнения диагноза производят осмотр глаза при помощи биомикроскопа (щелевой лампы). При необходимости на роговицу наносят препараты флюоресцина, вызывающих окрашивание язвенного дефекта в ярко-зеленый цвет. Данный метод диагностики позволяет увидеть даже очень небольшие по своей площади язвы, а также точно оценить глубину и обширность поражения.

При подозрении на вовлечение в патологический процесс внутренних структур глазного яблока проводят УЗИ глаза, офтальмоскопию, гониоскопию, диафаноскопию, измеряют внутриглазное давление. Для оценки функции продукции и отвода внутриглазной жидкости показано выполнение проб Ширмера, Норна или цветного слезно-носового теста.
Для правильного лечения язв роговицы очень важно выявить точную причину, повлекшую их возникновение. В связи с этим возникает необходимость в проведении бактериологического и цитологического анализа отделяемого с конъюнктивы, микроскопии соскоба с поверхности края язвы, определении содержания иммуноглобулинов как в слезной жидкости, так и в сыворотке крови пациента.
Лечение язвы роговицы
Язвы роговицы должны лечиться исключительно в условиях специализированного офтальмологического стационара. Для предупреждения дальнейшего расширения и углубления дефекта выполняют его смазывание настойкой йода или зеленки (бриллиантовой зелени). С этой же целью может применяться лазерная или диатермокоагуляция поверхности язвы.
Если язва роговицы возникла на фоне дакриоцистита, то врач промывает слезно-носовой канал, что позволяет устранить источник инфекции.
Специфическая терапия назначается в зависимости от этиологии язвы. Для ее проведения используют различные противогрибковые, антипаразитарные, противовирусные или антибактериальные средства. Помимо ее показано и применение гипотензивных, противовоспалительных, иммуномодулирующих, антигистаминных и метаболических препаратов, а также мидриатиков.
Все они в большинстве случаев вводятся местно – в виде мазевых аппликаций, инстилляций, парабульбарных или субконъюнктивальных инъекций. Но при тяжелом течении заболевание может потребоваться и проведение системной терапии, при которой все лекарственные препараты вводятся путем внутримышечных и/или внутривенных инъекций.
После того как раневая поверхности роговицы начнет очищаться назначают рассасывающие физиотерапевтические процедуры (ультрафонофорез, электрофорез, магнитотерапия и др.), направленные на стимуляцию репаративного процесса и предотвращающие формирование грубой рубцовой ткани.
В тех случаях, когда возникает угроза прободения роговой оболочки, выполняют послойную или сквозную кератопластику. После полного заживления язвенной поверхности и формирования рубца возможно проведение эксимерного удаления его.
Прогноз и профилактика язвы роговицы
Учитывая, что исходом язвы роговицы всегда является образование на ней бельма, то прогноз этого заболевания для сохранения полноценной зрительной функции неблагоприятный. Поэтому для восстановления зрения после полного заживления дефекта роговицы может потребоваться оптическая кератопластика.
При развитии флегмоны глазницы и панофтальмита прогноз очень серьезный, так как существует большая вероятность потери пораженного глазного яблока.
Неутешительный прогноз наблюдается и при герпетических, грибковых язвах. Они имеют хроническое течение с достаточно частыми рецидивами. Для профилактики возникновения язв роговицы необходимо принимать меры по предотвращению травм глаз. Пользователи контактных линз должны тщательно соблюдать все правила по их ношению и дезинфекции. Также важно своевременно начинать антибактериальную терапию при любой угрозе инфицирования роговой оболочки, а кроме того выявлять и лечить не только глазные, но и системные заболевания.
Своевременное обращение к врачу офтальмологу с жалобой на неприятные ощущения в глазах или ухудшения зрения, гарантирует качественное и быстрое лечение.
Запишитесь на консультацию к специалистам Центра Контактной Коррекции Зрения “Очков.нет”.
Источник
