Синдром жаберной дуги 2 степени
Дата публикации 27 июня 2020Обновлено 27 июня 2020
Определение болезни. Причины заболевания
Синдром Гольденхара — это редкая врождённая аномалия, при которой изменяются размеры и форма лицевых структур. Обычно изменения локализуются на одной стороне лица, вызывая его асимметрию, но иногда встречается двустороннее поражение.

Данный синдром относится к спектру врождённых аномалий черепа и лицевых структур, имеющих общий термин “краниофациальная микросомия”. Под ним понимается уменьшение какой-либо структуры тела в пределах черепно-лицевой области.
Синонимы синдрома: окулоаурикулярная дисплазия, фацио-аурикуло-вертебральная ассоциация, синдром 1-й и 2-й жаберных дуг, отомандибулярный дизостоз, гемифациальная микросомия и др.
Приблизительная частота встречаемости синдрома Гольденхара — 1 случай на 3500-25000 новорождённых [9]. У мальчиков он встречается в 2 раза чаще, чем у девочек.
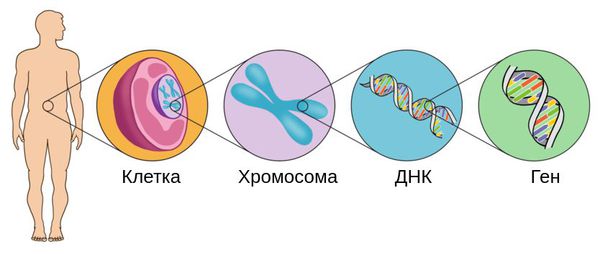
Точные причины заболевания на сегодняшний день до конца не известны [1][2][3][4]. Большинство случаев возникают случайно в семьях без отягощённой истории болезни. Однако у 1-2 % пациентов с синдромом Гольденхара есть близкие родственники с подобным нарушением. Это свидетельствует о роли генетических факторов в возникновении данной патологии [4][5]. В частности предполагается участие гена MYT1, расположенного в локусе q13.33 хромосомы 20.

Другим возможным фактором развития синдрома Гольденхара являются хромосомные аномалии — потеря или удвоение участка хромосомы. Как правило, у людей с этими нарушениями могут наблюдаются такие сочетанные пороки развития, как аномалии сердца, лёгких, почек, конечностей и центральной нервной системы [1][2][5][6].
Некоторые исследователи полагают, что формированию синдрома способствует нарушение кровотока или внешние повреждающие факторы:
- приём некоторых лекарственных препаратов, противопоказанных при беременности;
- вредные привычки;
- химические и физические агенты, воздействующие на плод на 3-8 неделе внутриутробного развития [5][6].
Также нельзя исключить роль таких акушерско-гинекологических факторов, как предшествующие аборты, сахарный диабет и ожирение [18].
Первые описания врождённых аномалий лицевых структур обнаружены в древних письменах, датированных 2000 лет до н. э. В Колумбии и Мексике были найдены древние керамические изделия с изображениями различных вариантов гемифациальной микросомии, в том числе наследственной: на одном из изделий был изображён родитель с ребёнком на руках, которые имели схожие аномалии лица [10].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы синдрома Гольденхара
Для синдрома Гольденхара характерна асимметрия лица (одностороннее недоразвитие челюсти) в сочетании с аномалиями ушных раковин, доброкачественными опухолями глаз и поражением спинного мозга (как правило в шейном отделе позвоночника). В большинстве случаев эти нарушения локализуются с правой стороны [19]. Однако до 30 % людей с синдромом Гольденхара имеют двусторонние аномалии лицевых структур.
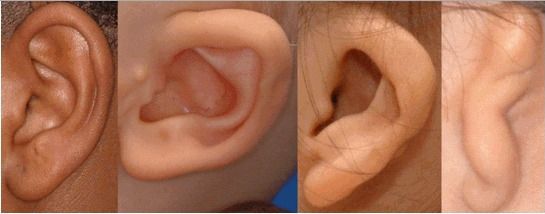
К лицевым аномалиям синдрома относятся:
- расщелины лица и нёба, аномалии лицевых мышц, верхней и нижней челюстей, скуловой и височной костей;
- аномалии ушных раковин: от недоразвития или полного отсутствия ушной раковины до образования околоушных кожных выростов при нормально сформированной ушной раковине;
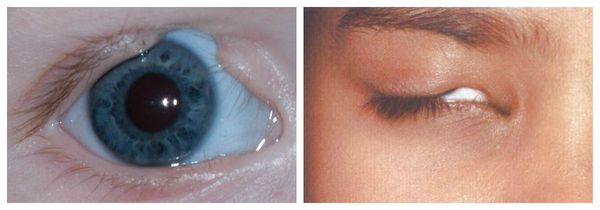
- аномалии глаз (встречаются реже): одно- или двухстороннее уменьшение глазного яблока (микрофтальмия) вплоть до его отсутствия (анофтальмии), эпибульбарные дермоидные кисты глаз (доброкачественные опухоли) и ретинопатии [7].
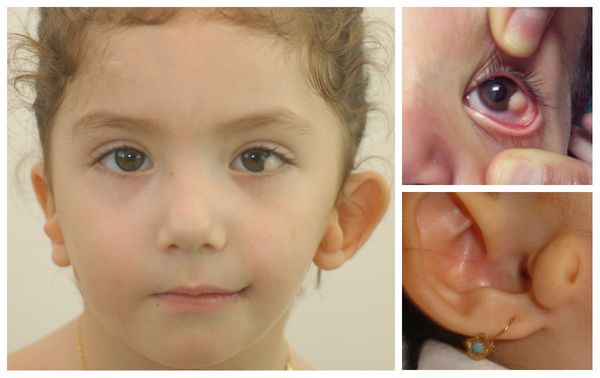
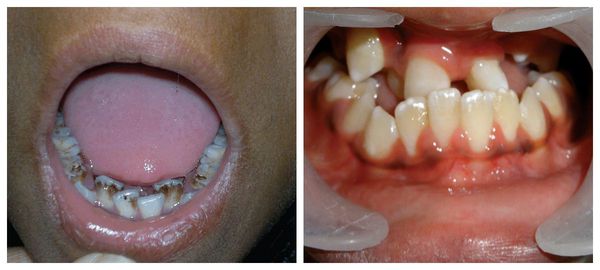
Перечисленные лицевые аномалии могут сопровождаться нарушением слуха, неправильной закладкой и прорезыванием зубов и другими нарушениями, которые могут повлиять на психофизическое развитие ребёнка.
Патогенез синдрома Гольденхара
Лицевые структуры начинают формироваться на ранних сроках беременности. Со второй недели развития эмбриона на его головном конце образуется первичная ротовая ямка. К концу третьей недели она постепенно углубляется, достигает передней кишки (эндодермы) и, соединяясь с ней, образует начало пищеварительного тракта. В это же время по бокам головки эмбриона возникают два углубления — 1-я и 2-я жаберные щели, а ещё чуть позже — 3-я и 4-я щели. Между ними формируются жаберные или глоточные дуги, состоящие из нескольких частей: мешка, арки, бороздки и мембраны.
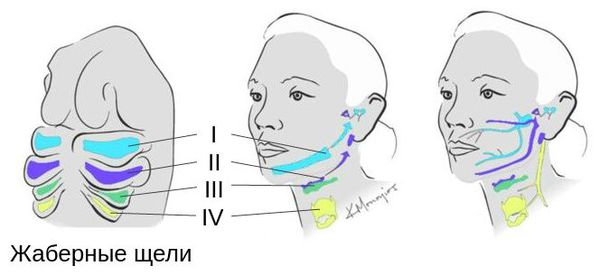
К концу первого месяца развития эмбриона первая жаберная дуга даёт начало пяти отросткам эктодермы: лобному, двум верхне- и нижнечелюстным. Непарный лобный отросток на третьей неделе разделяется на срединный и боковые носовые отростки, из которых к концу 10-11 недели внутриутробного развития формируются лоб, глазницы, нос, средние части верхней челюсти и верхней губы [11][12][14]. Нижнечелюстные отростки образуют единую структуру к концу четвёртой недели, а верхнечелюстные — на шестой неделе развития. Также на шестой неделе из парных латеральных закладок нижнечелюстной дуги формируется язык. На седьмой неделе верхнечелюстные отростки объединяются с лобными, в результате чего формируются губы.
В образовании ушной раковины участвуют первая и вторая жаберные дуги. Из первой дуги образуется передняя треть наружного уха — козелок и ножки завитка. Срастание производных обеих дуг происходит очень рано: к восьмой неделе развития первичная ушная раковина оказывается уже сформированной, однако окончательный рельеф уха оформляется лишь к концу седьмого месяца развития эмбриона [13].
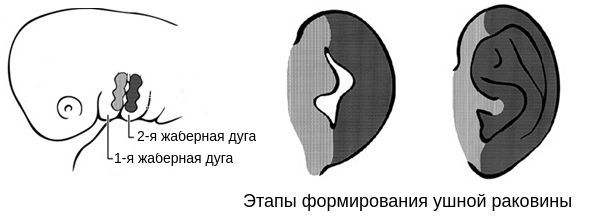
Таким образом, верхняя и нижняя челюсти, жевательная и мимическая мускулатура, наружное ухо и костные структуры среднего уха формируются из первой и второй жаберных дуг с третьей по восьмую неделю развития эмбриона. Этот период является “критическим” в отношении возникновения пороков развития лица и челюстей. Нарушить нормальное развитие черепно-лицевых структур на данном этапе может сочетанное воздействие внешних факторов, хромосомных и генетических аномалий.
Классификация и стадии развития синдрома Гольденхара
Объём дефектов лицевых структур оценивается по классификации OMENS, в которой выделяют пять групп аномалий:
- O — поражение глазницы;
- M — недоразвитие нижней челюсти;
- E — аномалия уха;
- N — вовлечённость нерва;
- S — дефицит мягких тканей.
Степень тяжести данных дефектов определяется по классификации, созданной учёными Pruzansky S. и Kaban L. B.:
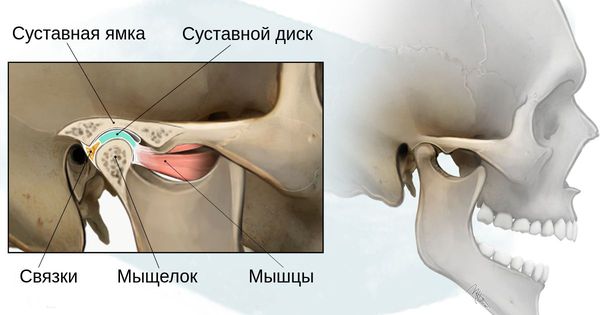
- 1 степень — уменьшение нижней челюсти и суставной ямки височной кости с сохранением анатомии других структур;
- 2а степень — деформация ветви нижней челюсти, суставного отростка и суставной ямки, сопровождается дефицитом жевательной мускулатуры, при этом функция височно-нижнечелюстного сустава сохраняется;
- 2б степень — недоразвитие и деформация мыщелка и суставной ямки, при этом височно-нижнечелюстной сустав не функционирует;
- 3 степень — отсутствие ветви нижней челюсти, мыщелка и суставной ямки с выраженным дефицитом мягких тканей на стороне поражения, височно-нижнечелюстной сустав не сформирован [16].
Основываясь на своих многолетних наблюдениях, стоматолог-хирург Г. В. Кручинский выделил три варианта синдрома Гольденхара, каждый из которых подразделил на несколько типов:
- Синдром первой и второй жаберных дуг:
- односторонний ушной тип — лицо симметрично, наблюдаются аномалии ушной раковины;
- односторонний челюстно-лицевой и ушной тип (редко бывает двусторонним) — асимметрия лица из-за недоразвития челюстей и других прилегающих структур лёгкой и средней степени тяжести;
- односторонний черепно-челюстно-лицевой, суставной и ушной тип (редко бывает двусторонним) — выраженная асимметрия лица из-за тяжёлой степени недоразвития челюстей и прилегающий структур, отсутствия суставного отростка, головки и даже суставной ямки, атрофии подкожной клетчатки, слюнных желёз, мимических и жевательных мышц.
- Синдром первой жаберной дуги:
- односторонний нижнечелюстной тип — умеренная асимметрия лица из-за недоразвития нижней челюсти средней степени тяжести с сохранением формы ушной раковины, сужением слухового прохода или свищом;
- односторонний или двусторонний нижнечелюстной и ушной тип — умеренная асимметрия лица из-за недоразвития нижней челюсти средней степени тяжести с сужением слухового прохода и аномалией ушной раковины (её опущением, уменьшением и пр.).
- Простой синдром второй жаберной дуги:
- односторонний или двусторонний ушной тип — лицо симметрично, наблюдаются аномалии ушей в сочетании с дефектом мочек и лопоухостью.
По информации европейской базы данных редких заболеваний Orphanet [4], все клинические проявления синдрома Гольденхара можно разделить на три группы:
- Очень частые (80-99 %):
- асимметрия лица;
- недоразвитие верхней челюсти;
- нарушение слуха;
- околоушные выросты (добавочные ушные раковины);
- уплощение лицевых скул.
- Частые (30-79 %):
- аномалии внутреннего и среднего уха;
- аномалии позвонков;
- аномалии ушных раковин (чаще односторонние), вплоть до недоразвития;
- атрезия (заращение) наружного слухового прохода;
- микрогнатия;
- нарушение грудного вскармливания;
- нарушение речи;
- расщелина нёба и/или верхней губы (заячья губа).
- Редкие (5-29 %):
- агенезия мозолистого тела (отсутствие проводящих путей между правым и левым полушариями);
- отсутствие одной или двух почек;
- аномалии гортани;
- аномалии рёбер;
- недоразвитие или отсутствие глаза, больших пальцев кистей;
- атрофия коры головного мозга;
- аутизм;
- вентрикуломегалия (увеличение мозговых желудочков);
- недоразвитие лёгких;
- аномалия расположения почек;
- недоразвитие части верхнего века (колобома);
- аномалия гортани и трахеи;
- макростомия (незаращение уголка рта);
- мышечная гипотония (слабость);
- нарушение зрения;
- низкий рост;
- пороки сердца (тетрада Фалло, дефект межжелудочковой перегородки);
- сколиоз;
- трахеопищеводный свищ;
- умственная отсталость.
Осложнения синдрома Гольденхара
В раннем возрасте асимметрия нижней челюсти приводит к неправильному развитию и прогрессирующей деформации верхней челюсти и остальных структур лицевого скелета. Со временем ребёнку становится трудно жевать и глотать. При выраженном недоразвитии нижней челюсти у пациента могут возникнуть постоянные проблемы с дыханием, вплоть до апноэ во сне (остановки дыхания).
В целом расщелины лица и/или нёба, недоразвитие верхней и нижней челюсти, лицевых мышц, скуловой и/или височной костей способны вызывать проблемы с зубами, трудности при кормлении, нарушение речи и изменение эстетических параметров лица.
Аномалии ушных раковин в некоторых случаях сопровождаются атрезией (заращением) слухового канала либо полным его отсутствием, что приводит к нарушению слуха. Из-за этого ребёнку сложнее ориентироваться в пространстве, так как он не понимает, откуда исходит тот или иной звук.
Аномалии глаз, такие как дермоидные кисты глаз и колобомы (недоразвитие части верхнего века), способны приводить к нарушению зрительной функции вплоть до частичной или полной потери зрения [1][4][7].
Диагностика синдрома Гольденхара
Как правило, диагностировать синдром Гольденхара не составляет труда. Постановка этого диагноза основана на оценке внешних признаков, клинической симптоматике и результатах дополнительных исследований — КТ, рентгенографии, МСКТ черепа, эхокардиографии и ультразвуковой диагностики. КТ, как правило, проводится для подготовки ребёнка к оперативному лечению.
Обязательной частью УЗИ плода на 18-20 неделе беременности является оценка лицевых структур. Методика исследования включает мультиплоскостную оценку положения и размеров орбит, структур глазных яблок, правильности формирования челюстей, носа и носогубного треугольника, расположения и формы ушных раковин. УЗИ лицевых структур плода позволяет выявить недоразвитие нижней челюсти, расщелины губы и/или нёба, отсутствие или недоразвитие глаза и ушной раковины [15].
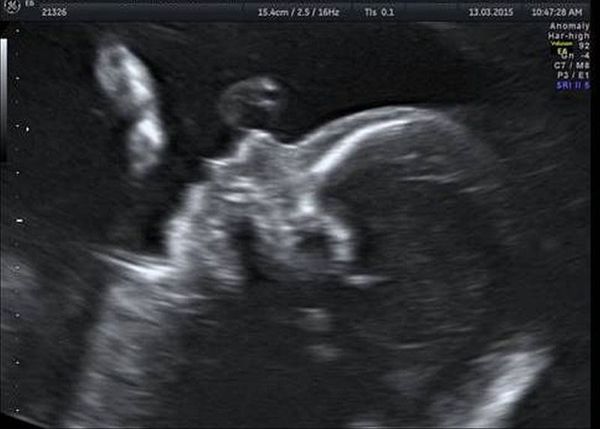
Генетическое тестирование может быть предложено для подтверждения диагноза, т. е. для исключения генетических состояний, включающих аналогичные лицевые аномалии, связанные с хромосомными и моногенными нарушениями. К таким заболеваниям относятся прогрессирующая гемиатрофия лица, синдром Нагера, челюстно-лицевой дизостоз и др. Однако минимальные диагностические критерии не установлены. Имеются описания единичных случаев диагностики данного синдрома с помощью тестирования до родов.
После рождения всем детям до наступления 6 месяцев во избежание задержки психоречевого развития проводится оценка слуха. Для этого выполняется измерение слуховых вызванных потенциалов: регистрация реакции мозга на звуковые раздражители. Зачастую на поражённой стороне у детей с синдромом Гольденхара выявляется тугоухость.
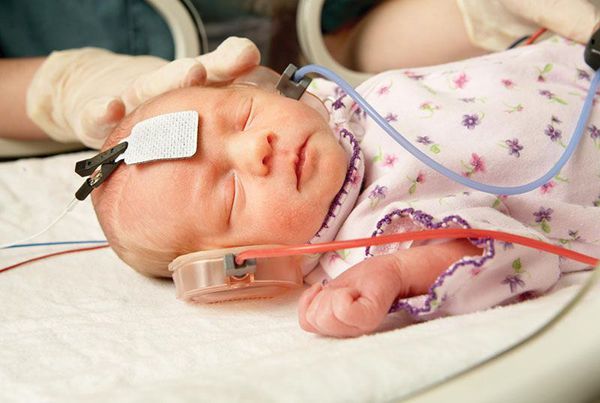
Лечение синдрома Гольденхара
Для лечения пациентов с синдромом Гольденхара применяются многоэтапные хирургические вмешательства, которые проводятся в разные периоды роста и развития черепно-лицевых структур. Лечение длительное, зависит от локализации и выраженности патологии. Оно направлено на восстановление формы и размеров челюстей, ушной раковины и других структур, а также на восстановление функций слуха, жевания и улучшение эстетических параметров лица [3][6][8].
Лечение проявлений синдрома Гольденхара следует начинать как можно раньше. Своевременная коррекция челюстных нарушений у ортодонта способствует успешному хирургическому лечению в последующем и сохраняет баланс лицевого скелета.
Для устранения выраженных дефектов нижней челюсти применяют индивидуально-смоделированные эндопротезы либо костно-хрящевые аутотрансплантаты из рёбер, обладающие тенденцией к росту. Для устранения дефектов ушной раковины также используются силиконовые эндопротезы либо аутотрансплантаты.
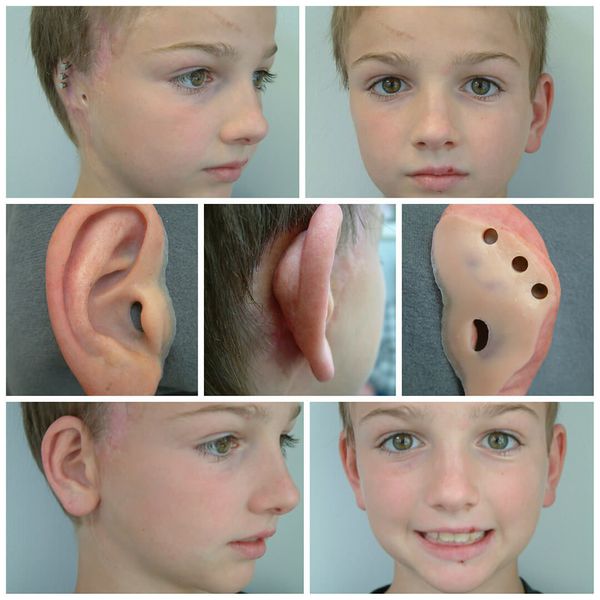
При выявлении нарушений слуха проводится слухопротезирование с помощью слуховых аппаратов либо альтернативными методами. Также необходимы регулярные занятия с сурдопедагогом и логопедом. Всё это позволяет предотвратить отставание ребёнка в речевом и общем развитии.
Решение проблем с кормлением заключается в применении специальных бутылочек и назогастрального зонда — трубки, которую вводят в желудок через нос.
Новообразования, локализующиеся на поверхности глазных яблок, могут быть удалены в случае нарушения зрения или при крупных размерах опухоли. У детей до 7 лет операция по удалению кисты проводится под наркозом. Врождённые пороки сердца, проблемы с почками и/или аномалии позвоночника также корректируются хирургическими методами [17].
Прогноз. Профилактика
Прогноз жизни пациента с синдромом Гольденхара зависит от тяжести клинический проявлений, времени их диагностики и возможной коррекции. Долгосрочный прогноз предсказать сложно [13].
Как правило, возникновение синдрома Гольденхара носит случайный, ненаследственный характер. При рождении больного ребёнка у здоровых родителей повторный генетический риск для потомства составляет не более 2-3 % [21].
При отягощённом семейном анамнезе не исключён наследственный характер заболевания. В таком случае риск для потомства по краниофациальной микросомии повышен. Для оценки риска показано медико-генетическое консультирование. Однако отсутствие конкретного мутирующего гена, характерного для развития синдрома Гольденхара, не позволяет точно предсказать выраженность симптомов у потомства.
Первичная (массовая) профилактика синдрома Гольденхара, как и любой врождённой аномалии, заключается в информировании населения и полноценной дородовой подготовке, направленной на предупреждение возникновения заболевания.
Индивидуальная профилактика синдрома предполагает проведение медико-генетического консультирования семьи и пренатальной ультразвуковой диагностики беременной женщины в установленные сроки [12].
Источник
Диагностические критерии
Жалобы: на косметический дефект, нарушение анатомо-функциональной целостности челюстно-лицевой области (зависит от вида порока развития).
Косая расщелина лица или колобома – это тяжелая врожденная патология, возникающая в результате несращения (полного или неполного) носолобного и верхнечелюстного бугров в период эмбрионального развития ребенка. Расщелина может быть полной и неполной, одно- и двусторонней. Чаще встречаются неполные косые расщелины лица.
Клинически расщелина начинается от верхней губы (справа или слева от фильтрума) и далее продолжается по направлению к нижнему веку и верхненаружному краю орбиты. Если расщелина неполная, то имеется расщеление тканей только верхней губы, а далее, по ходу расщелины, определяется недоразвитие мягких и твердых тканей лица в виде втянутой борозды от верхней губы до нижнеглазничного края орбиты. Как правило, у этих детей имеется недоразвитие или колобома век и в результате этого – ложный экзофтальм. Косая расщелина лица часто сочетается с другой патологией лица: расщелиной неба, гипертелоризмом, аномалией ушных раковин и др.
Лечение этой патологии хирургическое, и проводится оно в разные возрастные периоды в зависимости от полного симптомокомплекса заболевания (пластика верхней губы, пластика век, контурная пластика лица, отопластика и др.).
Поперечная расщелина лица или макростома бывает одно и двусторонней. Она – результат несращения верхнечелюстного и нижнечелюстного бугров в период эмбрионального развития ребенка. Клинически патология проявляется в виде макростомы различной степени выраженности. При этом расщелина начинается от угла рта и продолжается далее по направлению к мочке уха. Макростома может быть как изолированным пороком развития, так и симптомом некоторых врожденных синдромов. Так, например, при синдроме Гольденхара кроме макростомы на стороне поражения имеются недоразвитие нижней челюсти, дисплазия ушной раковины, кожно-хрящевые предушные придатки, эпибульбарный дермоид и др. При синдроме 1-ой жаберной дуги также часто наблюдается макростомия (Г.В. Кручинский, 1974).
Лечение макростомы хирургическое – уменьшение ротовой щели до нормальных размеров. Латеральная граница ротовой щели в норме расположена на зрачковой линии. При наличии ушных придатков их также следует удалить. Оперативное вмешательство наиболее целесообразно в возрасте 2-3 лет.
Срединная расщелина носа (гипертеллоризм) образуется в результате нарушения слияния носовых пластинок носолобного бугра в период эмбрионального развития ребенка. Клинически патология проявляется в виде раздвоения кончика носа и небольшой бороздки, идущей вверх по спинке носа, вследствие расхождения крыльных хрящей. Кончик носа широкий, плоский, перегородка носа укорочена. Иногда скрытая расщелина распространяется выше на кости носа и даже лоб. Переносица у этих больных широкая, уплощенная, а через кожу можно пропальпировать костную расщелину. Глазницы у этих больных расположены широко (гипертелоризм). У всех больных имеется типичное клиновидное разрастание волос по средней линии лба. Срединные расщелины носа могут сочетаться с аномалиями зубов на верхней челюсти, расщелиной верхней губы, врожденными свищами губ и другой врожденной патологией.
Лечение срединных расщелин носа хирургическое, зависящее от тяжести патологии. В легких случаях может проводиться пластика крыльных хрящей и кончика носа. Эта операция может быть проведена в более раннем возрасте (13-15 лет). В более тяжелых случаях требуется полная (в том числе костная) ринопластика, которая проводится, как правило, после 17 лет. Кроме того, при выраженном гипертелоризме у взрослых возможно проведение реконструктивной операции на лобной кости, верхней челюсти, скуловых костях с целью нормализации формы лица. Эти редкие и сложные операции проводятся в некоторых крупных клиниках по челюстно-лицевой хирургии.
Синдром 1 и 2 жаберных дуг. Для больных с этой патологией характерна выраженная асимметрия лица (одно- или двусторонняя) за счет недоразвития тканей, формирующихся из 1-2-ой жаберных дуг в процессе эмбрионального развития. Передача этого синдрома по наследству наблюдается в исключительно редких случаях. Наиболее часто встречается односторонний синдром. При этом клинически определяется одностороннее недоразвитие нижней и верхней челюстей, скуловой кости и ушной раковины. Недоразвиты также и все мягкие ткани нижней и средней трети лица на стороне поражения.
Недоразвитие нижней челюсти особенно выражено в области ветви челюсти, венечного и мыщелкового отростков. Ветвь челюсти недоразвита, укорочена, истончена. Венечный и мыщелковый отростки также недоразвиты, а часто и вовсе отсутствуют. В этих случаях, как правило, недоразвиты или не определяются костные элементы височно-нижнечелюстного сустава (суставной бугорок, суставная ямка и др.). В тяжелых случаях рентгенологически определяется и недоразвитие тела нижней челюсти на «больной» стороне. В совокупности это ведет к тому, что подбородок смещается в «больную» сторону.
Недоразвитие (сужение и укорочение) верхней челюсти, а также скуловой кости ведет к уплощению среднего отдела лица на стороне поражения. В полости рта имеется косой или перекрестный прикус, аномалии со стороны зубов. На стороне поражения определяется недоразвитие мышц языка и мягкого неба.
Синдром 1-2-ой жаберных дуг всегда сопровождается аномалией ушной раковины различной степени тяжести: от недоразвития ее (микроотия) до полной аплазии ушной раковины, когда вместо нее сохраняется только мочка уха или небольшой кожно-хрящевой валик. У этих больных сужен или заращен наружный слуховой проход, могут выявляться околоушные кожно-хрящевые придатки, околоушные свищи и др.
Лечение больных с синдромом 1-2-ой жаберных дуг длительное, многоэтапное, комплексное (хирургическо-ортодонтическое) и очень сложное, направленное на восстановление формы и размеров челюстей, ушной раковины и т.д., а также восстановление функций, нарушенных в результате заболевания (жевания, слуха). В раннем детском возрасте, начиная с молочного прикуса и далее до окончания роста костей лицевого скелета, проводится ортодонтическое лечение. Начиная с 8-9 летнего возраста возможно проведение отопластики. Начиная с 12-13 лет возможно проведение костно-пластических операций на челюстях. Тем не менее, исход проводимого лечения не всегда утешительный.
Синдром Пьера-Робена. Клинически патология проявляется в виде триады симптомов: расщелина неба по средней линии, микрогения или недоразвитие нижней челюсти и глоссоптоз. Все симптомы выявляются сразу же после рождения ребенка. Степень выраженности этих симптомов может быть различной: от легкой до тяжелой. У новорожденных возможно развитие дислокационной асфиксии при положении ребенка на спине. Это наиболее тяжелое функциональное нарушение может привести к гибели ребенка. Характерны также цианоз и приступы асфиксии во время кормления ребенка. Обычно у этих детей имеется склонность к рвоте. За счет вышеизложенного и аспирационной пневмонии часто наблюдаются дистрофия и высокая летальность.
Лечение заключается в профилактике асфиксии и аспирации пищи с первых дней жизни ребенка. Для этого язык или нижняя челюсть фиксируются в выдвинутом кпереди положении с помощью хирургических или ортодонтических способов. В некоторых случаях достаточно держать и выхаживать новорожденных на животе. Со временем положение нижней челюсти стабилизируется за счет укрепления мышц, выдвигающих нижнюю челюсть. В дальнейшем для реабилитации этих детей требуются миогимнастика, ортодонтическое лечение и пластика неба в общепринятые сроки.
Синдром Вандервуда – врожденные симметричные свищи слизистых желез нижней губы в сочетании с врожденными расщелинами верхней губы и неба. Лечение заключается в пластике верхней губы и неба в обычные сроки. Дополнительно требуется операция иссечения врожденных свищей нижней губы, которую целесообразно провести в дошкольном возрасте.
Синдром Франческетти-Колинза или челюстно-лицевой дизостоз. Болезнь часто имеет семейный (наследственный) характер. Характерные симптомы его -двустороннее недоразвитие скуловых костей, верхней и нижней челюсти, ушных раковин. Для синдрома Ф.К. характерно антимонголоидное направление глазных щелей: глазные щели направлены друг к другу под углом за счет опущения наружных углов глаз (глазки «домиком»). Нередко имеется колобома или недоразвитие век. Недоразвитие верхней челюсти сопровождается недоразвитием верхнечелюстных пазух, аномалиями зубов и прикуса. Ушные раковины недоразвиты в разной степени. При аплазии ушных раковин имеется атрезия наружных слуховых проходов с частичной или полной глухотой. Возможны макростома, ушные придатки. Иногда дополнительно встречаются срединная расщелина неба, расщелина верхней губы.
Лечение больных с данной патологией длительное, поэтапное и комбинированное (ортодонтическое и хирургическое). Проводится по эстетическим и функциональным показаниям в различные возрастные периоды в зависимости от степени выраженности имеющихся симптомов.
Черепно-лицевой дизостоз (с-м Кроузона). В развитии заболевания существенную роль играет наследственный фактор. Мозговой череп почти нормален или несколько уменьшен и деформирован. Швы облитерированы, заращены. Основание черепа укорочено. Имеется резкое недоразвитие верхней челюсти, глазниц, скуловых костей. В результате этого определяется ложный экзофтальм, причем глаза выпячены вперед и в стороны, т.е. расходятся. Из-за резкого недоразвития верхней челюсти выявляются скученность, ретенция, дистопия и другая патология со стороны зубов и зубного ряда верхней челюсти, а также ложная прогения. Иногда наблюдаются аномалии внутреннего и среднего уха.
Лечение синдрома Кроузона чаще всего паллиативное, симптоматическое, направленное на устранение отдельных симптомов заболевания (нормализация положения зубов или прикуса, контурная пластика лица и т.п.). Радикальные реконструктивные хирургические вмешательства на костях лицевого и мозгового скелета проводятся только в некоторых крупных челюстно-лицевых клиниках мира.
Черепно-ключичный дизостоз. Заболевание может иметь наследственный характер. Клинически характеризуется увеличением мозговой и уменьшением лицевой части черепа. У больного лоб большой и широкий, а лицо маленькое. Кости среднего отдела лица, особенно верхняя челюсть, недоразвиты. Поскольку нижняя челюсть имеет нормальные размеры, то формируется ложная прогения. Для патологии характерны множественные пороки развития постоянных зубов (адентия, ретенция и др.). Помимо этого у больных имеется недоразвитие или аплазия ключиц. В связи с этим плечевой пояс имеет патологическую подвижность – больной может сблизить впереди туловища оба плеча.
Лечение этих больных на практике чаще всего паллиативное – устранение аномалий зубов, прикуса или контурная пластика лица. Реконструктивные операции на костях проводятся редко.
Показатели лабораторных исследований не изменяются. Возможны: гипохромная анемия, гипопротеинемия, что связано с нарушением питания.
Рентгенологическая картина: зависит от вида порока развития.
Показания для консультации специалистов – при наличии сопутствующей патологии:
– оториноларинголог – наличие анатомического дефекта приводит к патологическим изменениям в полости носа и носоглотки и приводит к таким заболеваниям как: хронические ринофарингиты, гипертрофии носовых раковин, тонзиллиты, тубоотиты и др.;
– консультация стоматолога, гинеколога для санации инфекции полости рта и наружных половых органов;
– аллерголога при проявлениях аллергии;
– нарушения со стороны ЭКГ и др. являются показанием для консультации кардиолога;
– при наличии вирусных гепатитов, зоонозных и внутриутробных и др. инфекций – инфекциониста.
Дифференциальная диагностика: нет.
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров).
2. Общий анализ мочи.
3. Биохимический анализ крови.
4. Исследование кала на яйца глист.
5. Определение времени свертываемости капиллярной крови.
6. Определение группы крови и резус фактора.
7. Консультация врача анестезиолога.
9. ЭКГ.
Перечень дополнительных диагностических мероприятий:
1. Компьютерная томография головы и шеи.
2. Панорамная рентгенография челюстей.
3. УЗИ органов брюшной полости.
4. Коагулограмма.
5. Рентгенография челюстных костей в двух проекциях.
Догоспитальный:
1. ОАК, ОАМ.
2. Биохимический анализ.
Источник
