Синдромом майер рокитанского кустер хаузер
Синдром Майера-Рокитанского-Кюстера-Хаузера – это аномалия развития мюллеровых протоков у женщин с нормальным кариотипом. Результатом становится отсутствие половых органов: матки, влагалища, фаллопиевых труб. Патология встречается достаточно редко. С синдромом Майера-Рокитанского-Кюстнера рождается одна на 4,5 тысяч девочек.
При этом заболевании развивается аплазия матки. Она может быть полностью отсутствующей или недоразвитой. Не развит верхний отдел влагалища. При этом яичники функционируют нормально. Наружные половые органы присутствуют. Вторичные половые признаки развиты в полной мере, потому что гормональная функция гонад сохранена в полной мере. При исследовании кариотипа определяется нормальный набор хромосом – 46ХХ.
Причины

С точки зрения этиологии выделяют две разновидности синдрома Майера-Рокитанского-Кюстнера:
- наследственную;
- спорадическую.
Первая обусловлена передачей потомству дефектных генов. В семье пациентки с дефектами развития матки и влагалища часто есть родственники с другими нарушениями эмбрионального развития.
Спорадические случаи не связаны с генотипом. В семье случаи врожденных пороков не отмечаются. Нарушение развития мюллеровых протоков во внутриутробном периоде связано с внешними и внутренними факторами. Точную причину патологии установить не удается. Однако выяснены некоторые факторы риска. Это обстоятельства и события, повышающие вероятность рождения девочки с синдромом Майера-Рокитанского-Кюстнера.
К числу внешних факторов относят:
- прием медицинских препаратов (глюкокортикоиды, наркотические анальгетики);
- перенесенные в период беременности инфекционные заболевания;
- радиация;
- проживание в условиях недостатка кислорода (в высокогорных регионах);
- авитаминоз.
Установлены также внутренние факторы риска развития синдрома Майера-Рокитанского-Кюстнера:
- выраженный гестоз в период беременности;
- синдром приобретенного иммунодефицита у матери;
- алкоголизм;
- угроза прерывания беременности.
Патология не связана с нарушением генотипа. Она не обусловлена мутациями. Нарушение происходит в период с 4 по 16 недели гестации, когда происходит закладка и формирование структур репродуктивной системы.
Последние исследования показывают, что к патологии приводят диспластические изменения соединительной ткани, выявленные ещё на этапе внутриутробного развития. В этом случае могут выявляться и другие пороки, помимо нарушения формирования половых органов.
Симптомы

До периода полового созревания никаких симптомов обычно нет. Девочки и их родители не замечают, что половые органы недоразвиты. Потому что снаружи они выглядят как обычно.
Как правило, первое обращение к врачу происходит в 15-16 лет. Оно связано с отсутствием менструаций. В этом возрасте в норме уже происходит становление цикла. Но полноценной матки нет. Эндометрий не созревает и не отторгается. Хотя гормональный профиль остается нормальным.
Изредка девочки жалуются на периодические боли внизу живота. Они появляются в каждом цикле. Связаны с набуханием рога матки. Изредка встречаются случаи, когда в недоразвитой матке накапливается кровь. Это явление называется гематометра. Кровь не может выйти наружу, так как матка не сообщается с внешней средой.
Бывают случаи, когда первое обращение к врачу связано с разрывом промежности. Оно наступает в результате попытки проведения полового акта.
Причиной обращения женщин половозрелого возраста обычно становится невозможность ведения интимной жизни. Хотя у них сохраняется половое влечение.
Синдром Майера-Рокитанского-Кюстнера выявляется сразу же на осмотре. Влагалище может отсутствовать полностью. У некоторых женщин оно определяется в виде слепо заканчивающейся структуры, то есть, не переходит в матку. Все вторичные половые признаки развиты в полной мере.
В 40% случаев наблюдаются и другие пороки развития, помимо недоразвития половых органов. Это могут быть дефекты скелета, мочевыделительной системы. Чаще всего встречаются:
- недоразвитие почки;
- удвоенный мочеточник;
- подковообразная почка;
- неправильное расположение почки.
Виды
Выделяют три разновидности синдрома Майера-Рокитанского-Кюстнера:
- Классический тип. Матка и влагалище отсутствуют. Но других проявлений нет. Из трех пациенток у двух наблюдается именно этот вариант заболевания.
- Атипичный синдром. У женщины нет матки и влагалища. Одновременно нарушается функция яичников. Данный вариант заболевания является характерным для четверти больных.
- Синдром второго типа. Дополняется грубыми аномалиями развития скелета. Это самый тяжелый вариант. Он встречается в 12% случаев.
Диагностика
На общем осмотре никаких отклонений обычно выявить врачу не удается. Все антропометрические показатели соответствуют возрастным нормам. Вторичные половые признаки развиты в полной мере. Так как у большинства женщин яичники исправно вырабатывают половые гормоны.
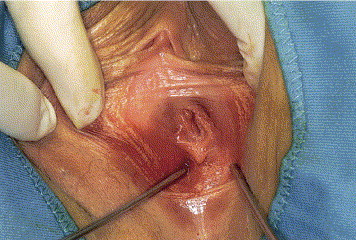
При гинекологическом исследовании доктор видит, что наружные гениталии развиты нормально. Характерно оволосение лобка по женскому типу. Но за девственной плевой располагается влагалище, которое слепо заканчивается. Оно имеет длину около 1 сантиметра. При ректально-абдоминальном исследовании может быть пропальпирован тяж в том месте, где обычно располагается матка и её придатки.
Женщине назначаются анализы на гормоны. В большинстве случаев они в норме.
Диагноз синдрома Майера-Рокитанского-Кюстнера устанавливается с помощью УЗИ, реже для этого используют МРТ органов таза. Визуализируется слепо заканчивающееся влагалище, рудиментарная матка. Она представлена небольшим тяжем или двумя рогами без маточных труб.
Лечение

Лечение синдрома может быть исключительно хирургическим, оно ставит своей целью восстановление нормальных размеров влагалища, чтобы женщина могла спокойно жить половой жизнью. Конечно, это паллиативная операция при синдроме Майера Рокитанского Кюстнера, но она позволяет создать условия, для нормальной сексуальной жизни, что психологически помогает таким больным.
Есть несколько вариантов пластики, вернее, создания неовлагалища. Выбор метода пластики индивидуален и зависит от наличия и величины имеющегося у женщины влагалища. Так, если его длина составляет 2—4 см, то можно попробовать метод бужирования. Для этого больной выдают специальный влагалищный дилататор Вольфа. Он сделан из гипоаллергенного тефлона. Его длину можно менять.
Женщина самостоятельно, после обучения начинает использовать его, чтобы сформировать у себя влагалище. Процедуру нужно проводить несколько раз в день, постепенно увеличивая длину протеза. На этом фоне назначается гормональная терапия, в частности, введение эстрогенных препаратов, которые позволяют уменьшить сопротивляемость прилежащих тканей.
В процессе такого малоинвазивного лечения, возможно увеличение размеров влагалища с 2 см до 11—13 см. Если процесс увеличения идет плохо, то показана операция, по созданию неовлагалища.
Есть несколько разных методов проведения пластики. Один из них операция по Веккьетти. Во время оперативного вмешательства через атрезированную часть влагалища с помощью специального инструмента, две плотные нити, прикрепленные к стеклянному шарику, выводят на переднюю брюшную стенку. Там их прикрепляют к специальным пружинам, которые подтягивают шарик и за счет этого давления создается проход и формируется неовлагалище.
Пружины периодически подтягивают, и в течение 10 дней таким способом можно сформировать неовлагалище величиной 8—10 см. Оно частично бывает покрыто многослойным плоским эпителием, а частично соединительной рубцовой тканью. После извлечения стеклянного шарика, временно, необходимо оставить во вновь сформированном влагалище тефлоновый протез, что позволит предотвратить сморщивание во время заживления.
Такие оперативные вмешательства позволяют женщине, у которых обнаружен синдром Майера-Рокитанского-Кюстнера, вести нормальную половую жизнь. Иногда при раннем обнаружении этой патологии операция выполняется девочкам, в более раннем возрасте.
Синдром Майера-Рокитанского-Кюстнера – серьезная аномалия развития и его раннее выявление помогает своевременно провести паллиативное хирургическое вмешательство, которое значительно снизит риск развития психологической травмы у больной.
Реализация репродуктивного потенциала
Возможность ведение половой жизни – не единственная цель лечения. Многие женщины желают иметь детей. С помощью современных вспомогательных репродуктивных технологий это возможно.
Яичники женщины с синдромом Майера-Рокитанского-Кюстнера обычно функционируют в полной мере. В них синтезируются гормоны, происходят овуляторные процессы и созревают яйцеклетки. Проблема заключается лишь в отсутствии полноценной матки. Поэтому женщина не может забеременеть.
ЭКО в данном случае не поможет. Потому что недоразвитая матка не позволяет выносить беременность. Но может быть использована технология суррогатного материнства. Суть процедуры:
- У пациентки берут яйцеклетки прямо из яичника. Для этого используется процедура под названием пункция фолликулов. Чтобы ооцитов было много, проводится гормональная стимуляция суперовуляции.
- Яйцеклетки оплодотворяются спермой супруга.
- Получившиеся эмбрионы переносят в матку другой женщине (суррогатной матери). Перенос возможен как в свежем цикле (тогда он синхронизируется с циклом биологической матери), так и в криоцикле. Во втором случае эмбрионы замораживают, а затем размораживают непосредственно в день переноса.
Суррогатная мать рожает малыша и передает биологическим родителям. В результате они получают генетически родного ребенка. Процедура стоит достаточно дорого. Но для женщины с синдромом Майера-Рокитанского-Кюстнера это единственный шанс стать матерью.
Не стоит бояться, что нарушение формирования половых органов возникнет и у ребенка. Болезнь не передается генетически.
Консультации специалистов
Генетика
| Наименование услуги | Стоимость, руб. |
| Первичная консультация генетика | 2 700 |
| Повторная консультация генетика | 2 500 |
| Консультация генетика по скайпу или телефону | 2 500 |
Гинекология
| Наименование услуги | Стоимость, руб. |
| Первичная консультация гинеколога | 2 300 |
| Повторная консультация гинеколога | 1 900 |
| Первичный прием по уро-гинекологии | 2 400 |
| Повторный прием по уро-гинекологии | 1 900 |
Эндокринология
| Наименование услуги | Стоимость, руб. |
| Консультация эндокринолога | 2 300 |
Виды оказываемых услуг
| Наименование услуги | Стоимость, руб. |
| Гистероскопия | 20 500 |
| Биопсия эндометрия | 3 500 |
| Гистологическое исследование эндометрия | 2 200 |
| Гистологическое исследование эндоцервикса | 2 200 |
| УЗИ гинекологическое экспертное | 2 800 |
Подпишитесь на новости
Упростите свою жизнь – наша рассылка станет полезной для Вас.
Источник
Что такое синдром Майера-Рокитанского-Кюстера-Хаузера?
Синдром Майера-Рокитанского-Кюстера-Хаузера (МРКХ) — редкое заболевание, которое поражает женщин. Он характеризуется неспособностью матки и влагалища развиваться должным образом у женщин с нормальной функцией яичников и нормальными наружными гениталиями. У женщин с этим расстройством в период полового созревания развиваются нормальные вторичные половые признаки (например, растут груди и волосы на лобке), но у них нет менструального цикла (первичная аменорея).
Часто неспособность начать менструальный цикл является начальным клиническим признаком синдрома МРКХ. Диапазон и степень выраженности синдрома МРКХ могут сильно различаться, и расстройство, как правило, разбивается на тип I, который встречается как единичный случай, и тип II, который встречается с отклонениями в работе дополнительных систем органов, включая в основном почки и скелет. Из-за характера расстройства, синдром МРКХ может вызвать серьезные психологические проблемы и рекомендуется консультирование.
Точная причина синдрома Майера-Рокитанского-Кюстера-Хаузера остается в значительной степени неизвестной, но в настоящее время нет никаких сомнений в генетическом происхождении данного расстройства. В связи с этим в последних научных публикациях отмечается наличие нескольких хромосомных сегментов, некоторые из которых, в том числе гены, вероятно, являются причиной заболевания.
Признаки и симптомы

Симптомы синдрома Майера-Рокитанского-Кюстера-Хаузера сильно варьируются от одной женщины к другой. Важно отметить, что у пострадавших могут быть не все симптомы, описанные ниже. Пострадавшие должны поговорить со своим врачом и медицинской командой об их конкретном случае, связанных симптомах и общем прогнозе.
— Синдром Майера-Рокитанского-Кюстера-Хаузера I типа.
Эта форма синдрома МРКХ также известна как изолированная аппликация Маллера или последовательность Рокитанского. Расстройство характеризуется неспособностью матки и влагалища должным образом развиваться. Тяжесть синдрома МРКХ I типа может сильно варьироваться от одного человека к другому. В большинстве случаев матка и/ или влагалище не развиты (аплазия); в других редких случаях может иметь место сужение (атрезия) верхней части влагалища и недоразвитость или рудиментарность матки. В некоторых случаях также могут быть поражены фаллопиевы трубы. Яичники женщин с синдромом МРКХ не поражены и функционируют нормально.
В большинстве случаев начальным симптомом синдрома МРКХ I типа является неспособность начать менструальный цикл (первичная аменорея). Несмотря на аменорею, у затронутых женщин действительно наблюдается нормальное вторичное половое развитие, включая развитие молочных желез, рост волос под мышками и в лобковой области, а также увеличение жира вокруг бедер и других областей. Уровень половых стероидов, женская половая идентификация и уровень полового влечения (либидо) также являются нормальными. Однако из-за отсутствия матки и правильно развитых маточных труб все пораженные женщины не могут иметь детей (бесплодные). Многие пострадавшие женщины также испытывают трудности при попытке полового акта из-за нехватки влагалища. Некоторые женщины могут также испытывать боль во время полового акта.
Синдром МРКХ I типа иногда называют Мюллеровой аплазией, поскольку протоки Мюллера представляют собой двойную структуру внутри растущего эмбриона, которая в конечном итоге развивается в матку, фаллопиевы трубы, шейку матки и верхнюю часть влагалища. Считается, что неправильное развитие тканей, происходящих из протоков Мюллера, возникающих во время эмбриогенеза, в конечном итоге вызывает симптомы синдрома МРКХ.
— Синдром Майера-Рокитанского-Кюстера-Хаузера II типа.
Когда аномалии, которые характеризуют синдром МРКХ типа I, возникают в связи с дополнительными физическими признаками, расстройство классифицируется как синдром МРКХ типа II. Наиболее распространенными нарушениями, связанными с синдромом МРКХ II типа, являются неспособность почек к правильному развитию (почечная адисплазия) и различные пороки развития скелета, в основном позвоночника. Гораздо менее частые дефекты включают пороки развития сердца и нарушения слуха.
У женщин с синдромом МРКХ типа II может наблюдаться отсутствие почки (односторонний почечный агенез), порок развития одной или двух почек (дисплазия почек), неправильное расположение в теле одной или обеих почек (эктопия почек). Почечные нарушения могут вызывать дефицит роста, камни в почках, повышенную восприимчивость к инфекциям мочевыводящих путей и прогрессирующее, стойкое расширение почечных лоханок и чашечек, приводящее к нарушению функционирования почек (гидронефроз).
У многих женщин с синдромом МРКХ II типа также наблюдаются пороки развития скелета. Например, кости в позвоночнике в области шеи (шейные позвонки) и верхней части спины (грудные позвонки) могут развиваться неправильно. В результате некоторые позвонки внутри шеи могут отсутствовать и/или срастаться, вызывая одышку, ограниченное движение шеи и сильно короткую шею (синдром Клиппеля-Фейля). Кроме того, у больных могут быть:
- асимметричные, сросшиеся или клиновидные позвонки;
- деформированные или отсутствующие ребра;
- ненормальное искривление позвоночника в сторону (сколиоз);
- врожденное высокое стояние плеча (деформация Шпренгеля).
Могут также возникать аномалии головы и лица, в том числе маленькая челюсть (микрогнатия), заячья губа, волчья пасть.
У некоторых пострадавших женщин развивается потеря слуха из-за неспособности звуковых волн проходить через среднее ухо (кондуктивная потеря слуха), как правило, из-за структурных аномалий среднего уха. Потеря слуха также может быть вызвана нарушением способности слухового нерва передавать сенсорный ввод в мозг (нейросенсорная тугоухость). Степень нарушения слуха может варьироваться. В некоторых случаях уши могут быть деформированы (диспластичны).
В редких случаях у некоторых женщин с синдромом МРКХ типа II имелись дополнительные физические отклонения, в том числе отклонения кистей рук и/или ног и пороки развития сердца. Нарушения конечностей могут включать в себя отсутствие части одного или нескольких пальцев рук или ног (эктродактилия), появление перепонок на пальцах (синдактилия), два больших пальца и отсутствие длинной, тонкой кости предплечья. Пороки развития сердца могут включать «дыру в сердце» между двумя верхними камерами (дефекты межпредсердной перегородки), сужение клапана легочной артерии (стеноз клапана легкого) или тетрадо Фалло, редкую группу из четырех различных пороков сердца.
Причины и факторы риска
Точная причина синдрома Майера-Рокитанского-Кюстера-Хаузера остается в значительной степени неизвестной, но продолжающиеся исследования начали давать некоторые ключи к его механизму. Первоначально считалось, что синдром МРКХ возникает случайным образом (спорадически) из-за вовлечения негенетических факторов или факторов окружающей среды, таких как гестационный диабет или воздействие тератогена, агента, который может нарушать развитие эмбриона. Не было установлено никакой связи между экологической причиной и синдромом МРКХ.
В последние годы все больше данных свидетельствуют о том, что синдром МРКХ является генетическим заболеванием. Некоторые исследователи предположили, что в семейных случаях расстройство наследуется как аутосомно-доминантный признак с неполной пенетрантностью и переменной экспрессивностью. Все больше тематических исследований укрепили эту идею.
Генетические заболевания определяются сочетанием генов для определенного признака, которые находятся на хромосомах, полученных от отца и матери. Доминантные генетические нарушения возникают, когда для появления заболевания необходима только одна копия ненормального гена. Аномальный ген может быть унаследован от любого из родителей или может быть результатом новой мутации (изменения гена) у пострадавшего человека. Риск передачи ненормального гена от пострадавшего родителя к потомству составляет 50 процентов при каждой беременности, независимо от пола ребенка.
Неполная пенетрантность означает, что некоторые люди, которые наследуют ген доминантного расстройства, не будут затронуты расстройством. Переменная экспрессивность доминантного расстройства может иметь широко варьирующие признаки и симптомы среди пострадавших людей.
Полигенное многофакторное наследование также было предложено в качестве причины синдрома МРКХ. Полигенное многофакторное наследование относится к взаимодействию многих генов в развитии расстройства, причем каждый ген оказывает небольшое влияние на общее развитие расстройства.
Продолжаются исследования с целью определения точных основных причин синдрома МРКХ, включая определение гена или гена(ов), вовлеченных в развитие расстройства, и роль факторов окружающей среды. Теперь ясно, что разные гены могут быть причиной болезни, когда они мутируют или участвуют в сегментарной аномалии хромосомы (делеция или дупликация). Хромосомы, которые присутствуют в ядре клеток человека, несут генетическую информацию каждого человека. Клетки человеческого тела обычно имеют 46 хромосом. Пары человеческих хромосом пронумерованы от 1 до 22, а половые хромосомы обозначены X и Y. У мужчин есть одна Х и одна Y-хромосома, а у женщин две Х-хромосомы. Каждая хромосома имеет короткое плечо, обозначенное «p», и длинное плечо, обозначенное «q». Хромосомы далее подразделяются на множество пронумерованных полос. Например, «хромосома 1q21.1» относится к полосе 21.1 на длинном плече хромосомы 1. Пронумерованные полосы указывают местоположение тысяч генов, присутствующих в каждой хромосоме.
На сегодняшний день было выявлено семь делеций и одна дупликация хромосомных сегментов у нескольких лиц, страдающих синдромом МРКХ. Эти аномалии были обнаружены независимо у разных людей (т.е. одна и только одна из этих хромосомных аномалий на человека). Эти аномалии имеют различную длину и могут содержать один ген или много разных генов. Это позволило исследователям выдвинуть гипотезу об участии определенных генов, которые называются генами-кандидатами. Эти исследователи в настоящее время работают над характеристикой этих генов-кандидатов, чтобы точно определить их ответственность в развитии синдрома Майера-Рокитанского-Кюстера-Хаузера.
В настоящее время семь сегментных делеций, которые могут быть связаны с синдромом МРКХ, были идентифицированы в хромосомах 1 (1q21.1), 4 (4q34-qter), 8 (8p23.1), 10 (10p14-15), 16 (16p11.2), 17 (17q12) и 22 (22q11.21), и одна дупликация обнаружена на хромосоме X (Xpter-p22.32). Это привело исследователей к определению нескольких генов-кандидатов: ген HNF1B (ранее TCF2), LHX1, TBX6, ITIH5 и SHOX, которые в настоящее время изучаются.
Эти новые данные демонстрируют генетическое происхождение синдрома МРКХ. Они также показывают, что синдром может быть вызван несколькими различными дефектами генов. В этом случае заболевание может иметь мультигенное происхождение, что означает, что разные гены могут самостоятельно нести ответственность за возникновение синдрома МРКХ.
Затронутые группы населения
Синдром МРКХ, по оценкам, затрагивает 1 из 4000-5000 женщин в общей популяции. Это вторая наиболее распространенная причина первичной аменореи. Считается, что расстройство недодиагностируется, что затрудняет определение истинной частоты синдрома МРКХ в общей популяции. Расстройство присутствует при рождении (врожденное), но часто не выявляется до ранней юности.
По определению, расстройство затрагивает только женщин. Однако некоторые исследователи отмечают схожие симптомы у мужчин. У больных мужчин наблюдается отсутствие или недоразвитие Вольфов протока, органа, присутствующего у развивающегося эмбриона, который в конечном итоге превращается в определенные структуры, такие как трубка, соединяющая яички с уретрой (семявыносящий проток). У больных мужчин также могут быть низкие уровни живой спермы в их эякуляте (азооспермия), заболевания почек, пороки развития позвоночника, ухудшение слуха и дополнительные физические отклонения.
Диагностика
В большинстве случаев женщины с синдромом МРКХ привлекают внимание врачей из-за отсутствия менструальных циклов в период полового созревания (первичная аменорея). Некоторые могут обратиться к врачу из-за проблем с фертильностью. В редких случаях множественные врожденные пороки развития и/или симптомы, вызванные нарушениями функции почек, могут привести к возможной диагностике синдрома МРКХ II типа.
Диагноз ставится на основании выявления характерных симптомов, подробного анамнеза пациента, тщательной клинической оценки и различных специализированных тестов, таких как специальные методы визуализации. Трансабдоминальное УЗИ должно быть первым исследованием. Трансабдоминальное УЗИ может быть дополнено магнитно-резонансной томографией (МРТ). Ультразвук записывает эхо высокочастотных звуковых волн для получения подробного изображения глубоких структур внутри тела. Ультразвук может отобразить матку и влагалище. Он также может быть использован для исследования почек. Ультразвук является простой, неинвазивной процедурой, которая не содержит излучения. МРТ использует магнитное поле и радиоволны для получения поперечных изображений определенных органов и тканей тела. Она также неинвазивная и, как правило, более чувствительна, чем ультразвук. В дополнение к диагностике матки и влагалища, МРТ может быть одновременно использована для исследования почки и скелета.
Чтобы исключить другие заболевания может быть выполнено кариотипирование. Кариотипирование используется для изучения хромосом в образце клеток. Женщины с синдромом МРКХ имеют нормальный кариотип 46, XX.
Установление точного диагноза синдрома МРКХ также требует поиска других в конечном итоге связанных пороков развития, а также включает некоторые биологические тесты, необходимые для дифференциальной диагностики. После того, как синдром МРКХ диагностирован, необходимо провести полное обследование для поиска связанных пороков развития. Так как почечные и скелетные аномалии не могут быть симптоматическими, необходимо выполнить по крайней мере трансабдоминальную УЗИ и рентгенографию позвоночника. В случае подозрения на нарушение слуха и/или аномалию сердца, дополнительная аудиограмма и/или эхография сердца также должны быть выполнены.
Стандартные методы лечения
Лечение синдрома Майера-Рокитанского-Кюстера-Хаузера направлено на конкретные симптомы, которые проявляются у каждой женщины. Лечение может потребовать скоординированных усилий команды специалистов. В зависимости от возраста больного на момент постановки диагноза, педиатры или терапевты, гинекологи, почечные специалисты (нефрологи), эндокринологи, хирурги-ортопеды, пластические хирурги, физиотерапевты, психиатры и другие медицинские работники могут работать вместе, чтобы обеспечить комплексный подход к лечению.
Женщинам с синдромом МРКХ рекомендуется обращаться за консультацией после постановки диагноза и до начала лечения, поскольку диагноз может вызвать беспокойство и экстремальные психологические расстройства.
Лечение обычно включает надлежащее контролирование физических признаков, связанных с синдромом МРКХ, и психологическую поддержку эмоциональных проблем, которые часто сопровождают диагноз.
Лечение аплазии влагалища заключается в создании неовлагалища для полового акта. Это процедура должна быть предложено женщинам, когда они эмоционально зрелы и готовы начать сексуальную активность. Лечение может быть нехирургическим или хирургическим. Нехирургические методы считаются подходом первой линии. Расширители влагалища — это специально разработанные пластиковые трубки, которые используются для увеличения влагалища. Наиболее распространенный способ известен как расширение методам Франка. С помощью этого метода врач (а затем и сама женщина) применяет вагинальный дилататор, который постепенно растягивает и расширяет влагалище. Эта ежедневная процедура может продолжаться от шести недель до нескольких месяцев.
Для создания искусственного влагалища может потребоваться пластическая операция (вагинопластика). Существует множество различных хирургических методов, которые можно использовать, и нет единого мнения относительно того, какой метод является лучшим. Женщинам, которые подвергаются хирургическому вмешательству для создания искусственного влагалища, скорее всего, после операции потребуется использовать расширители влагалища, чтобы повысить вероятность успеха.
Поскольку женщины с синдромом МРКХ не имеют функциональной матки, они не могут рожать детей. Тем не менее, некоторые пострадавшие женщины смогли завести ребенка, используя оплодотворение их яйцеклеток in vitro и суррогатную беременность. Однако, поскольку синдром МРКХ, по-видимому, имеет генетическое происхождение, существует риск передачи заболевания детям, и поэтому любое решение о зачатии должно приниматься после тщательной консультации с их врачами и соответствующим медицинским персоналом.
Женщины с синдромом МРКХ, у которых наблюдается отсутствие одной почки (односторонний почечный агенез), могут иметь повышенную восприимчивость к инфекциям мочевыводящих путей и/или почечным камням. Врачи должны тщательно контролировать инфицирование женщин и назначать антибиотики по мере необходимости. Скелетные аномалии могут также потребовать реконструктивной хирургии, физической терапии и/или другого медицинского лечения в зависимости от специфики и серьезности деформаций костей.
Прогноз
Синдром МРКХ не является опасным для жизни расстройством. При лечении возможны сексуальные отношения и доступны варианты фертильности.
Источник
