Склерит код мкб 10
Рубрика МКБ-10: H15.0
МКБ-10 / H00-H59 КЛАСС VII Болезни глаза и его придаточного аппарата / H15-H22 Болезни склеры, роговицы, радужной оболочки и цилиарного тела / H15 Болезни склеры
Определение и общие сведения[править]
Склера представляет собой непрозрачную часть наружной фиброзной оболочки глаза. Она выполняет опорную, дренажную и защитную функции. Толщина склеры в передней части составляет примерно 0,8 мм, в области прикрепления наружных мышц глаза – 0,3 мм, у экватора глаза – 0,4-0,6 мм, а у зрительного нерва – 0,8-1,0 мм. Склера состоит из трёх слоёв: эписклеры, стромы и внутреннего слоя. Она относительно бедна сосудами и снабжается кровью за счёт ветвей передних и задних цилиарных артерий. Венозная кровь оттекает по склеральным и эписклеральным венам. Ветви тройничного нерва (проходит в составе цилиарных нервов) осуществляют чувствительную иннервацию. Снаружи склера тесно связана с теноновой капсулой. Переднюю поверхность склеры покрывают три сосудистых слоя: сосуды конъюнктивы, сосуды теноновой капсулы и глубокое сосудистое сплетение.
Склериты
Склериты – воспалительные заболевания склеры различного происхождения. В большинстве случаев развитие склерита определяет наличие системного заболевания (ревматоидный артрит, гранулёматоз Вегенера, узелковый полиартрит и некоторые другие).
Классификация
• Передний склерит.
• Гнойный склерит.
• Задний склерит.
Этиология и патогенез[править]
Среди заболеваний эписклеры и склеры преобладают воспалительные процессы, значительно реже диагностируют эктазии и стафиломы склеры, а также некоторые врождённые аномалии. По характеру воспалительных процессов эписклерит и склерит представляют собой гранулёматозное воспаление. В развитии патологического процесса значительную роль отводят аллергическому фактору. Часто воспаление склеры происходит при различных острых и хронических заболеваниях (сифилисе, туберкулёзе) или при нарушениях обмена веществ (подагре, системных коллагенозах).
Клинические проявления[править]
1. Передний склерит – обычно двусторонний процесс, характеризующийся медленным началом. Отмечают отёк и клеточную инфильтрацию всей толщи склеры. На склере обнаруживают ограниченную припухлость, резко болезненную при пальпации, и гиперемию с голубоватым оттенком. В тяжёлых случаях происходит формирование кольцевидного склерита (по всей окружности лимба). Процесс нередко сочетается с тяжёлым кератитом, регистрируют вовлечение в патологический процесс сосудистого тракта (ирит, иридоциклит).
Студенистый склерокератит – разновидность переднего склерита. Наблюдают нависание над лимбом хемозированной конъюнктивы (имеет красновато-коричневый цвет и желатинообразную консистенцию). В роговице обнаруживают инфильтраты со значительной васкуляризацией. Нередко развивается увеит. Данная форма склерокератита – длительный процесс.
2. При гнойном склерите (абсцесс склеры) обнаруживают гнойный инфильтрат. При формировании абсцесса склеры отмечают все стадии гнойного процесса. Нередко происходит разрыв оболочки абсцесса (как правило, наружу). Наиболее частые осложнения – ирит и гипопион. В тяжёлых случаях (некроз склеры) отмечают прободение склеры, эндофтальмит или панофтальмит.
3. Задний склерит (склеротенонит) диагностируют редко. Клиническая картина заднего склерита напоминает тенонит. Пациенты жалуются на боль при движении глазного яблока и ограничение его подвижности. Отмечают отёк век и конъюнктивы, а также лёгкий экзофтальм. Чаще болеют женщины. На дне глаза иногда обнаруживают проминирующий ДЗН, экссудативное отслоение сетчатки, субретинальную липидную экссудацию и отслоение хориоидеи.
Склерит: Диагностика[править]
Дифференциальный диагноз[править]
Склерит: Лечение[править]
Производят инстилляции (до 6-8 раз в день) капель, содержащих глюкокортикоидные и антибактериальные препараты. При повышении ВГД необходимо назначать местные гипотензивные ЛС (β-адреноблокаторы или ингибиторы карбоангидразы). Внутрь принимают НПВС (диклофенак, мелоксикам или ибупрофен).
При непереносимости НПВС внутрь назначают преднизолон (по 60-80 мг в день). Рекомендуют производить субконъюнктивальные инъекции глюкокортикоидов и антибиотиков или пролонгированных глюкокортикоидов (триамцинолон) при отсутствии некроза склеры. При обнаружении патологического процесса, вызвавшего склерит (например, туберкулёз или сифилис), в первую очередь проводят лечение основного заболевания.
При возникновении некроза склеры назначают комбинированную терапию. Преднизолон (до 120 мг в сутки в течение 3 дней) используют в сочетании с иммуносупрессантами – азатиоприном, циклоспорином, циклофосфамидом.
Общее лечение склеритов состоит в проведении мероприятий противоаллергической, противовоспалительной и десенсибилизирующей терапии.
При гнойном склерите рекомендуют проводить массивную общую антибиотикотерапию. Осуществляют введение антибактериальных препаратов субконъюнктивально (как можно ближе к очагу поражения). Иногда выполняют электрофорез антибактериальных препаратов.
Внутрь принимают фторхинолоны, аминогликозиды, полусинтетические пенициллины.
В ряде случаев производят вскрытие гнойного очага для предупреждения его прорыва во внутренние оболочки глаза.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Офтальмология [Электронный ресурс] / Аветисов С. Э., Егоров Е. А., Мошетова Л. К., Нероев В. В., Тахчиди Х. П. – М. : ГЭОТАР-Медиа, 2014. – https://www.rosmedlib.ru/book/ISBN9785970428924.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Грамицидин С + Дексаметазон + Фрамицетин
- Дексаметазон
- Хлорамфеникол
Источник
Склерит глаза – это заболевание, которое сопровождается воспалением тканей склеры с обеих сторон. При этом возникает глубокое поражение сосудов. Воспаление может распространяться на роговицу, сосудистую оболочку. В большинстве случаев заболевание быстро переходит в хроническую форму с сезонным характером. Предотвратить развитие осложнений поможет своевременная диагностика и правильная терапия.
В медицине склерит также называют воспалением склеры глаза. Изначально может проявляться покраснением глаз, которое сопровождается болезненными ощущениями. Относится к распространенным офтальмологическим заболеваниям.
В международной классификации болезней МКБ–10 склерит глаза имеет код H15.0.
Виды склерита
Склерит глаза разделяется на четыре основных вида:
- Диффузный;
- Некротический;
- Узелковый;
- Задний.
Определить вид болезни способен только офтальмолог после тщательной диагностики.
Диффузный склерит сопровождается отеком склеры и расширением сосудов. Воспаление распространяется на всю переднюю часть склеры.
Узелковый склерит характерный многочисленными или несколькими узелками, которые возникают на склере. Иногда один или два узла могут быть незаметными и совершенно не ощущаться в начальной стадии болезни.
Некротическая форма склерита является самой тяжелой. Поражает переднюю часть склеры. Сопровождается сильными болевыми ощущениями. В основном возникает при наличии тяжелых системных заболеваний. Например, васкулит или некроз.
Задний склерит встречается очень редко. Симптомы проявления достаточно тяжелые. Характеризуется отслоением сетчатки. Часто может сопровождаться потерей зрения и болью при движении глазными яблоками.
Причины склерита
В основном причиной возникновения склерита являются последствия тяжелых систематических заболеваний. К ним относятся:
- Туберкулезная инфекция глаз;
- Ревматические процессы;
- Сифилитические поражения глаз;
- Бруцеллез;
- Болезнь Бехтерева;
- Вирусные и бактериальные инфекции.
В некоторых случаях заболевания может быть связано с хирургическим лечением глаз. Проявляется в качестве осложнения. В группу риска попадают пациенты пожилого возраста. Это связано с возрастными изменениями организма.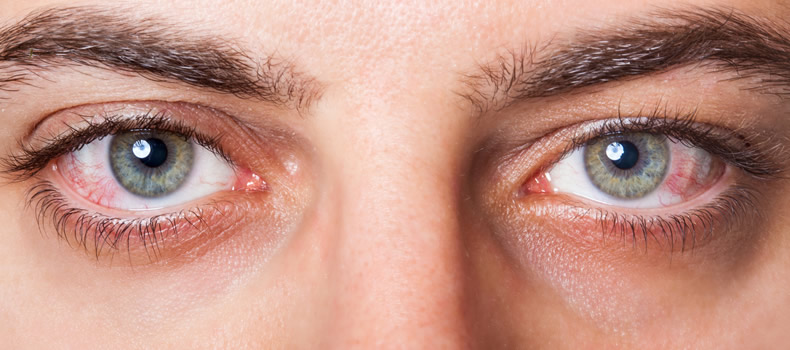
Симптомы склерита
Начальная стадия склерита сопровождается болевыми ощущениями в глазу, дискомфортом, жжением, покраснением, раздражением. Иногда пациенты могут жаловаться на боль, которая распространяется в надбровную, височную часть или область верхней челюсти. Также боль может усиливаться при движении глаз. Симптомы склерита могут напоминать ощущение потустороннего предмета в глазу и повышенным слезотечением.
Внешне склерит характеризуется отечностью и покраснением. Иногда на склере могут проявляться желтые пятна. На осмотре у офтальмолога пациент жалуется на боль при пальпации. Врач моет наблюдать отечность век и в редких случаях выпячивания глаз.
Склерит может поражать все слои склеры, наружные слои. Узелковая форма склерита сопровождается сильным воспалением, припухлостью, покраснением. Каждый тип болезни имеет характерные симптомы. Они помогают врачу в диагностике склерита.
Начальная стадия может возникать без определенных признаков. Поэтому пациент часто не подозревает о развитии данной болезни и обращается к врачу в тяжелой степени.
Лечение склерита
Существует два основных вида лечения склерита: медикаментозный и хирургический. Методику определяет врач, учитывая степень поражения болезни и самочувствие пациента. Также стоит брать во внимание наличие хронических заболеваний.
Медикаментозная терапия
Эффективными являются в этом случае нестероидные противовоспалительные препараты. Они производят выраженное действие при легкой и умеренной форме склерита. Лекарства этой группы принимают в течение 1-2 недели. Препараты на основе ибупрофена, индометацина используют в качестве вспомогательной терапии. Такие препараты принимают 3 раза в день до полного выздоровления. Взаимодействие медикаментов должен подбирать лечащий врач.
В редких случаях для лечения склерита назначают оральные нестероидные противовоспалительные средства. Это связано с высоким риском побочных реакций со стороны желудочно-кишечного тракта. Также есть риск развития желудочного кровотечения. При нарушении функции почек пациенту следует учитывать токсичность препарата.
Устранить воспаление помогут кортикостероиды. Их назначают пациентам, которые не имеют противопоказаний. Безопасная дозировка преднизолона – 1мг на каждый килограмм веса пациента в день. При тяжелой форме склерита могут назначать внутривенное введение метилпреднизолона. Одноразовая дозировка 0,5-1 мг. Курс терапии определяет врач.
Важно учитывать, что стероиды могут вызывать такие побочные реакции:
- Вторичная инфекция;
- Повышение внутриглазного давления;
- Гипергликемия;
- Нарушение пищеварения;
- Остеопороз.
Кроме основной терапии пациент должен пройти консультацию ревматолога. При наличии ревматоидного артрита также назначают метотрексат. Часто склерит является осложнением данного заболевания. Особенно при хронической стадии.
Препарат Циклоспорин является нефротоксическим. Его часто назначают в качестве комплексной терапии. Лекарство не вызывает тяжелых побочных реакций и эффективно устраняет воспаление. Кроме лечения основного заболевания необходимо параллельно принимать препараты для поддержки функции печени. Например: Эсенсиале, Гепобене. Самостоятельно не следует принимать такие медикаменты. Терапию определяют, учитывая течение болезни.
Кроме этого пациент должен проходить лечение иммуномодулирующими препаратами. В период терапии следует наблюдать за развитием системных осложнений. Заболевание легко поддается лечению только в начальной стадии. Сезонная хроническая форма является неизлечимой. Облегчение состояния можно добиться временным купированием симптомов.
Хирургическое лечение
В большинстве случаев профессионального осмотра офтальмолога достаточно для установления диагноза. Иногда могут проводить биопсию. Это поможет исключить онкологическую или инфекционную этиологию болезни. Незначительные повреждения роговицы могут корректировать с помощью контактных линз или специального хирургического клея.
Основные показания к проведению хирургического вмешательства: перфорация склеры или чрезмерное ее истончение. В этом случае присутствует высокий риск разрыва. Современные операции в основном проводят с помощью лазерной коагуляции. Методику определяет специалист, учитывая показания к проведению хирургического вмешательства.
Последствия и осложнения
При несвоевременном лечении склерита, заболевание может вызывать тяжелые последствия и осложнения. К ним относятся:
- Глаукома;
- Фиброз;
- Катаракта;
- Кератит;
- Опоясывающий герпес.
Если пациент несвоевременно обратится к врачу, то повышается риск развития хронической формы заболевания. Она тяжело поддается лечению и часто сопровождается развитием вторичной инфекции. При первых симптомах склерита следует обратиться к офтальмологу. Своевременная диагностика является залогом успешного лечения. Самостоятельно вылечить данную болезнь невозможно.
Источник
Системная склеродермия (по МКБ 10 – прогрессирующий системный склероз, код М34.0) – аутоиммунное заболевание соединительной ткани. Его основные клинические проявления связаны с распространёнными ишемическими нарушениями вследствие облитерирующей микроангиопатии, фиброзом кожи и внутренних органов (сердца, лёгких, почек, пищеварительной и периферической нервной системы), поражением опорно-двигательного аппарата. В Юсуповской больнице созданы все условия для лечения пациентов, страдающих системной склеродермией:
- Комфортные условия пребывания в палатах;
- Диагностика заболевания с помощью современной аппаратуры и новейших методов лабораторных исследований;
- Лечение эффективнейшими препаратами, которые обладают минимальным спектром побочных эффектов;
- Внимательное отношение медицинского персонала.
Женщины болеют системной склеродермией в 3-7 раз чаще мужчин. Дебют заболевания возможен в любом возрасте, но чаще заболевают люди в возрасте от 30 до 60 лет.
Причины и механизмы развития системной склеродермии
Точные причины системной склеродермии сегодня не установлены. Учёные предполагают, что заболевание развивается под воздействием многих внешних и внутренних факторов в сочетании генетической предрасположенностью к заболеванию. Наряду с ролью инфекции, вибрации, охлаждения, стресса, травм и эндокринных нарушений, особое внимание уделяется воздействию химических агентов (бытовых, алиментарных, промышленных) и отдельных лекарственных препаратов.
Центральными звеньями механизма развития системной склеродермии служат избыточный фиброз, нарушения иммунной системы и микроциркуляцию. Нарушение баланса клеточного и гуморального иммунитета, приводит к активации выработки специфических антинуклеарных антител, интерлейкинов (медиаторов воспаления и иммунитета), антител к эндотелию и соединительной ткани.
Во внутреннем слое сосудистой стенки увеличивается количество гладкомышечных клеток, происходит мукоидное набухание. Просвет сосудов сужается, развиваются микротромбозы. Со временем уменьшается кровоснабжение тканей. О степени поражения эндотелия свидетельствует повышение концентрации фактора Виллебранда и клеточных растворимых молекул адгезии.
В дерме (собственно коже) накапливаются Т-лимфоциты и фибробласты. Они избыточно продуцируют коллаген типов I и III. Активированные тучные клетки вырабатывают трансформирующий фактор роста В и гистамин. Это стимулирует размножение фибробластов и образование компонентов межклеточного матрикса.
Виды системной склеродермии
Выделяют диффузную и лимитированную клинические формы системной склеродермии. В 2% случаев регистрируется склеродермия без склеродермы (поражение только внутренних органов). Встречаются перекрестные формы заболевания, при которых системная склеродермия сочетается с ревматоидным артритом, воспалительными миопатиями, системной красной волчанкой).
Выделяют следующие варианты клинического течения склеродермии:
- Острое, быстро прогрессирующее течение – генерализованный фиброз кожи (диффузная форма) и внутренних органов развивается в течение первых двух лет от начала заболевания;
- Подострое, умеренно прогрессирующее течение – имеют место клинические и лабораторные признаки иммунного воспаления (плотный отек кожи, миозит, артрит), могут быть перекрестные синдромы;
- Хроническое, медленно прогрессирующее течение – преобладает патология сосудов, в начале заболевания длительно наблюдается синдром рейно, затем постепенно поражается кожа и внутренние органы.
Симптомы системной склеродермии
Клиническая картина системной склеродермии включает широкий спектр проявлений. Она отличается полиморфизмом как в отношении симптоматики, тяжести и прогноза заболевания. Один из первых симптомов системной склеродермии является синдром симметричный пароксизмальный спазм артерий, прекапиллярных артериол, кожных артериовенозных анастомозов под влиянием холода и эмоционального стресса.
Для поражения кожи при системной склеродермии характерна стадийность. На начальных этапах заболевания возникает плотный отёк кожи и подлежащих тканей. Вследствие отёчности пальцев кисть по утрам плохо сжимается в кулак. Иногда в дебюте болезни развивается диффузная гиперпигментация.
При прогрессировании заболевания возникает индурация кожи – увеличение плотности и уменьшение эластичности. Кожу с трудом можно собрать в складку. Она значительно толще, чем нормальные кожные покровы. На стадии атрофии кожа приобретает синюшно–бурый цвет за счёт гиперпигментации и диспигментации, истончается. У неё появляется характерный блеск. Кожа становится шершавой, сухой, исчезает волосяной покров. В мягких тканях могут появляться небольших размеров подкожные и внутрикожные отложения солей кальция. Если они вскрываются, выделяется творожистая масса и образуется длительно незаживающие язвы.
В развёрнутой стадии заболевания появляется симптом «кисета» – когда вокруг рта формируются радиальные складки. Поздними признаками системной склеродермии являются телеангиэктазии – сгруппированные в пучок расширенные венулы и капилляры. Количество телеангиэктазий со временем увеличивается. Они располагаются на руках, лице, в зоне декольте. Эти симптомы системной склеродермии видны на фото.
Поражение опорно–двигательного аппарата проявляется полиартралгиями, может развиться полиартрит с выраженным синовитом, теносиновиты. При хроническом течении системной склеродермии преобладают склерозирующие теносиновиты и поражение других тканей, расположенных вокруг суставов. Эти процессы совместно с уплотнением кожи приводят к формированию склеродактилии (локального утолщения и уплотнения кожи пальцев рук), сгибательных контрактур мелких и крупных суставов. Типичным проявлением системной склеродермии является акроостеолиз – рассасывание концевых отделов конечных фаланг кистей вследствие длительной ишемии.
Проявлением склеродермии являются следующие поражения внутренних органов:
- Гипотония пищевода;
- Эрозии и язвы пищевода;
- Поражение тонкого и толстого кишечника;
- Синдром мальабсорбции;
- Интерстициальное поражение лёгких;
- Легочная гипертензия;
- Острая или хроническая нефропатия.
При склеродермическом поражении сердца развивается фиброз с вовлечением обоих желудочков. У пациентов нарушается равновесие иммунной системы, возникают аутоиммунные нарушения с образованием антиядерных антител. Практически у всех больных выявляется антинуклеарный фактор.
Самый главный анализ крови на системную склеродермию – выявление антицентромерных антитела (АЦА), антител к топоизомеразе 1 (Scl–70) и к РНК полимеразе III. Все эти аутоантитела направлены на растворимые ядерные белки. Аутоантитела при системной склеродермии появляются уже на доклиническом этапе. Каждый больной системной склеродермией обычно имеет только один тип аутоантител, который не изменяется в процессе развития болезни.

Диагностика системной склеродермии
Ревматологи Юсуповской больницы устанавливают диагноз системная склеродермия на основании клинической картины заболевания, данных инструментальных и лабораторных исследований, которые позволяют оценить степень вовлеченности в патологический процесс внутренних органов и тяжесть лёгочной гипертензии. С этой целью использую следующие методы исследования:
- Электрокардиографию;
- Эхокардиографию;
- Пробу с шестиминутной минутной ходьбой;
- Рентгенографию и компьютерную томографию органов грудной клетки;
- Спирометрию;
- Бодиплетизмографию;
- Вентиляционно-перфузионную сцинтиграфию лёгких;
- Ангиопульмонографию.
При наличии показаний выполняют катетеризацию правых отделов сердца. Пациентам назначают клинический, биохимический, иммунологический анализ крови, коагулограмму. В общем анализе крови при системной склеродермии можно обнаружить увеличение скорости оседания эритроцитов, изменение количества гемоглобина, эритроцитов. В общем анализе мочи выявляют гипостенурию (уменьшение плотности мочи), протеинурию (белок в моче), уменьшение удельного веса мочи, цилиндры. Биохимический анализ крови включает определение уровня АлТ, АсТ, общего белка и фракций, глюкозы, креатинина, мочевины, холестерина. В крови пациента, страдающего системной склеродермией, определяется повышение титра следующих антител:
- Антинуклеарных;
- Антицентромерных;
- К топоизомеразе-1 (Scl-70).
Ревматологи для установления диагноза системная склеродермия используют клинические рекомендации Американской ревматологической ассоциации. «Большой» критерий – проксимальная склеродермия. Она характеризуется симметричным утолщением, уплотнением и уплотнением кожи проксимальнее пястно-фаланговых и плюснефаланговых суставов. Изменения, характерные для склеродермии, могут располагаться на шее, лице, грудной клетке, животе. К «малым» критериям относятся склеродактилия (перечисленные выше кожные изменения ограничены пальцами), мелкие рубцы на кончиках пальцев или потеря ткани подушечек пальцев, двусторонний базальный пневмофиброз при рентгенологическом обследовании. Диагноз системная склеродермия устанавливают при наличии «большого» критерия или двух «малых» критериев. Эти критерии ревматологи применяют для выявления выраженной системной склеродермии. Они не охватывают раннюю лимитированную, перекрестную и висцеральную системную склеродермию.
Лечение системной склеродермии
Ревматологи при системной склеродермии назначают препараты с антифиброзным эффектом в сочетании с артериальными вазодилататорами, антиагрегантами, цитостатическими и противовоспалительными средствами. Наибольшей эффективностью из группы антифиброзных средств обладает Б-пеницилламин (купренил). Применяются нестероидные противовоспалительные препараты, глюкокортикостероиды.
Нестероидные противовоспалительные препараты назначают для лечения мышечно-суставных проявлений системной склеродермии, субфебрильной лихорадки. Глюкокортикостероиды используют по показаниям с учетом их действия на клеточный и гуморальный компоненты воспаления, а также на фибробласты.
В лечении комплексной терапии легочной гипертензии при системной склеродермии эффективна кислородотерапия, вазодилататоры и ингибиторы ангиотензинпревращающего фермента. Блокаторы кальциевых каналов расширяют сосуды, что приводит к уменьшению давления в легочной артерии. Мощным эндогенным вазодилататором является простациклин. Он также обладает антиагрегационным, цитопротективным и антипролиферативным эффектом. Для лечения больных с лёгочной гипертензией используют также внутривенно алпростадил. Лечение часто сочетают с длительным приемом блокаторов кальциевых каналов. Вазодилататоры назначают совместно с дезагрегантами и ангиопротекторами.
При хроническом течении системной склеродермии положительный эффект оказывают препараты гиалуронидазы. Их назначают в виде курсов внутримышечных или подкожных инъекций, электрофореза или аппликаций на область контрактур и индуративно изменённых тканей. При прогрессировании легочного фиброза и развитии тяжелой дыхательной недостаточности, склеродермическом почечном кризе, развитии тяжёлой сердечной недостаточности лечение проводят в отделении реанимации и интенсивной терапии.
Чтобы предотвратить развитие системной склеродермии, врачи рекомендуют избегать эмоциональных стрессов, длительного пребывания на холоде, отказаться от курения, потребления кофе и напитков, которые содержат кофеин.
У людей часто возникает вопрос: «Сколько живут с симптомами системной склеродермии?» Прогноз зависит от формы заболевания, течения, тяжести поражения внутренних органов и адекватности терапии. При наличии первых признаков заболевания звоните по телефону контакт центра.
Лечение пациентов системной склеродермией в Юсуповской больнице проводят врачи-ревматологи. В случае развития нарушений функций внутренних органов к лечебному процессу привлекаются специалисты других медицинских специальностей (кардиологи, нефрологи, пульмонологи, гастроэнтерологи). Тяжёлые случаи заболевания обсуждаются на заседании Экспертного Совета с участием профессоров, доцентов и врачей высшей категории. Ведущие ревматологи, специализирующиеся на лечении системных заболеваний, коллегиально определяют дальнейшую тактику ведения пациента.
Источник
