Spina bifida синдром арнольда киари
Аномалия Арнольда-Киари (ААК) это врожденная патология развития ромбовидного мозга, проявляющаяся несоответствием размеров задней черепной ямки (ЗЧЯ) и мозговых структур находящихся в этой области, что приводит к опущению ствола головного мозга и миндалин мозжечка в большое затылочное отверстие и ущемлению их на этом уровне.
В норме миндалины мозжечка расположены выше большого затылочного отверстия. У пациентов с аномалией Арнольда-Киари миндалики мозжечка смещаются вниз до уровня первого, а иногда, и второго шейных позвонков, блокируя ток спинно-мозговой жидкости.


Ранее считалось, что АНОМАЛИЯ АРНОЛЬДА-КИАРИ всегда носит врожденных характер, однако сейчас полагают, что у большинства людей смещение миндаликов мозжечка происходит во время бурного роста мозга в условиях медленно растущих костей черепа. Только небольшое количество пациентов с АНОМАЛИЕЙ АРНОЛЬДА-КИАРИ действительно имеют врожденный характер заболевания. Так же существуют другие врожденные заболевания, которые могут приводить к смещению миндаликов мозжечка. К ним относятся – платибазия, базилярная инвагинация, аномалия Денди-Уокера и др.
Частота этого заболевания составляет от 3.3 до 8.2 наблюдений на 100000 населения.
Сирингомиелия развивается у 80% больных этим заболеванием.
Средний возраст пациентов – 25-40 лет.
Сирингомиелия (Syringomyelia) (syrinx – трубка, myelia – греч., спинной мозг) – заболевание, которое характеризуется образованием ликворных полостей в спинном мозге в результате патологического расширения центрального канала. За исключением редких кист при опухолях спинного мозга, жидкость в этих полостях того же состава, что и нормальная спинномозговая жидкость.

Распространенность сирингомиелии составляет 8-9 на 100 000 населения.
Заболевание чаще встречается у мужчин (соотношение мужчины/женщины составляет 2:1). Дебют клинических проявлений сирингомиелии (СМ) чаще отмечается в молодом возрасте. Средний возраст начала болезни составляет 30 лет. При этом развитие полостей в спинном мозге обычно опережает клинические проявления. При истинной сирингомиелии полости имеют тенденцию к увеличению в течение продолжительного времени, часто годами, под воздействием таких факторов, как кашель, натуживание и др.
Что такое центральный канал? Еще в утробе матери, ребенок проходит несколько стадий развития. Развитие головного и спинного мозга весьма сложно и делится на различные фазы. В одной фазе развития по всей длине спинного мозга находится тонкая щель (центральный канал). Точно неизвестно, почему эта щель возникает у человеческого эмбриона. Мы знаем, что она постепенно зарастает с возрастом, у кого-то быстрее и полнее, чем у остальных. МР сканирование позволяет идентифицировать эту щель, и, при помощи современных технологий, мы иногда все еще можем наблюдать остатки центрального канала у взрослых. Эти находки томографии могут быть одного порядка с полостями при сирингомиелии, хотя обычно эти полости тоньше и вытягиваются в тонкую нить. Скорее это относится к гидромиелии, чем к сирингомиелии.
Спина Бифида (Spina bifida) (расщепленный позвоночник) – порок развития позвоночника, представляющий собой неполное закрытие нервной трубки в неполностью сформированном спинном мозге. Кроме того, позвонки над открытой частью спинного мозга сформированы неполностью. Возникает порок на 3 – 4-й неделе беременности. Несмотря на значительные успехи современной пренатальной диагностики, дефекты нервной трубки (ДНТ) плода по-прежнему остаются одним из самых распространенных врожденных пороков развития. Ежегодно частота выявления ДНТ в России составляет 0,45 %; смертность вследствие ДНТ – 300 новорожденных (2 % общей детской смертности). При этом состоянии наблюдается слабость в ногах, потеря чувствительности, нарушения мочеиспускания и опорожнения кишечника. Менингоцеле и миеломенингоцеле требуют хирургического вмешательства в раннем детстве. Обычно эта аномалия сочетается с гидроцефалией, требующей шунтирования желудочков головного мозга.
Фиксированный спинной мозг (tethetred cord) – это состояние, проявляющееся аномально низким расположением конуса спинного мозга (ниже L2 позвонка) и чаще всего связано с короткой и толстой конечной нитью (“filum terminale”), которая как бы натягивает спинной мозг и вызывает в нем нарушения кровообращения. Натяжение спинного мозга приводит к потере нормальных микродвижений спинного мозга внутри его оболочек и может вызвать его повреждение. К аналогичному патологическому состоянию могут привести спинальная липома, дермоид и диастематомиелия (все они являются “ассоциированным” комплексом spina bifida occulta). Механическое растяжение при истинном фиксированном спинном мозге приводит к натяжению головного мозга и, следовательно, к опущению миндалин мозжечка.
Источник
Spina bifida – дефект развития нервной трубки, представляющий собой расщепление спинномозгового канала (спинальный дизрафизм), часто с формированием грыж спинного мозга.
Центральная нервная система формируется из эктодермы на 3-й неделе эмбрионального развития. Длина эмбриона в этот период составляет всего 15 мм. Листки эктодермы сближаются и формируют невральный желобок, а затем, сблизившись, нервную трубку (рис. 1). Вокруг формируется костное кольцо. В норме закрытие невральной трубки происходит к 28-му дню гестации. Однако при нарушениях закрытия формируются такие ее дефекты, как анэнцефалия, энцефалоцеле и spina bifida (рис. 2).
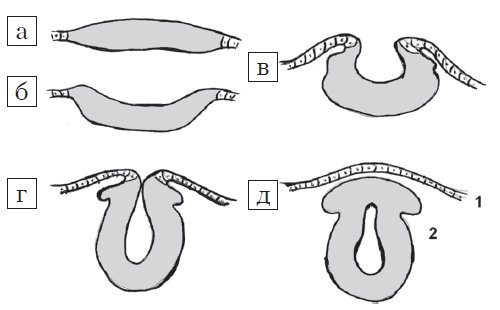
Рис. 1. Стадии эмбриогенеза нервной трубки: поперечный схематических разрез.
а) Медуллярная пластинка.
б, в) Медуллярная бороздк.
г, д) Нервная трубка: 1 – роговой листок (эпидермис); 2 – нейральные гребни.
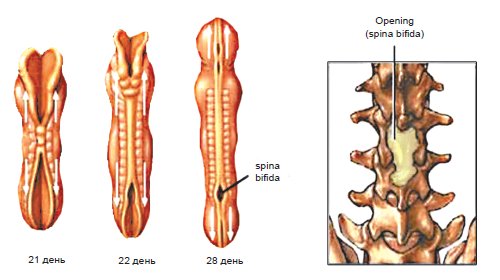
Рис. 2. Формирование дефекта нервной трубки.
Типичным для всех видов и форм спинальных дизрафий является их заднее расположение с дефектом заднего полукольца позвоночного канала. Крайне редко (менее 1% случаев) незаращение формируется на переднебоковой поверхности канала, и возникают передние спинномозговые грыжи.
Передняя и задняя расщелины позвонка могут проходить по срединной линии, а также располагаться асимметрично. В ряде случаев щель располагается косо. Если расщепление позвонков происходит по срединной линии, то деформация позвоночника может быть незначительной или вовсе не выражена. Однако при асимметричном и косом расположении щели в сочетании с другими аномалиями развития позвонков (например, односторонней микроспондилией половины позвонка, аномалией суставных отростков) развивается выраженная деформация позвоночника.
Наиболее часто (до 70% случаев) spina bifida локализуется в пояснично-крестцовой области, в 21% – в грудном отделе и в 9% – прочей локализации [1].
Выделяют три варианта spina bifida
- Spina bifida occulta. Этот вариант еще называют “скрытым”, так как видимого наружного дефекта нет. Скрытые незаращения позвоночника обычно локализуются в пояснично-крестцовой области и, как правило, клинически ничем не проявляются. Часто они являются случайной “находкой” при рентгенологическом исследовании позвоночника или МРТ. Анатомическая сущность скрытой расщелины позвоночника состоит в неполном заращении дужки позвонка. Это наиболее благоприятный вариант spina bifida. Иногда в области дефекта имеются “маркеры” или кожные стигмы в виде липом, кистозных и/или солидных масс, участков аномального оволосения, гиперпигментации. При закрытых дефектах также встречаются аномалии позвонков, деформации стоп и аномально низкорасположенный конус. Закрытый вариант spina bifida не сопровождается синдромом Арнольда Киари II, вентрикуломегалией и другими интракраниальными изменениями [2].
- Meningocele. Менингоцеле представляет собой расщепление позвоночника с выпячиванием в дефект твердой мозговой оболочки, но без вовлечения в процесс нервных структур (рис. 3). Содержимое грыжевого мешка – мозговые оболочки и ликвор, форма его – обычно стебельчатая с суженной ножкой. Костный дефект захватывает обычно два-три позвонка. Клинические проявления заболевания вариабельны и колеблются от бессимптомного течения до нарушения функции тазовых органов, двигательных и чувствительных расстройств. Данный вариант spina bifida встречается редко.
- Myelomeningocele. Это наиболее тяжелая форма spina bifida, с вовлечением в грыжевой мешок оболочек, спинного мозга и его корешков. Костный дефект обычно широкий и протяженный, захватывает от 3 до 6-8 позвонков. Степень неврологического дефекта всегда тяжелая параплегия нижних конечностей, чувствительные расстройства, нейрогенный мочевой пузырь и парез кишечника. Именно эта форма спинномозговых грыж встречается наиболее часто – около 75% всех форм [3-5]. Почти во всех случаях миеломенингоцеле сочетается с синдромом Арнольда – Киари II. Таким образом, обнаружение признаков аномалии Арнольда – Киари II у плода является маркером наличия spina bifida. Кроме того, в 70-80% случаев у плода развивается гидроцефалия [5, 6].
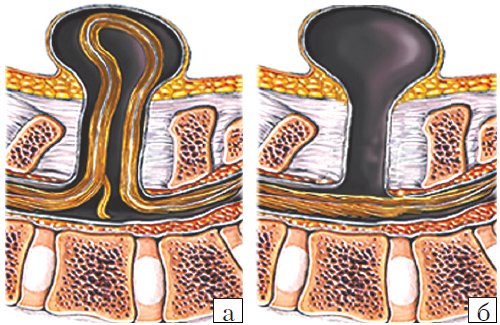
Рис. 3. Схема дефектов позвоночника плода.
а) Meningomyelocele.
б) Meningocele.
Представляем клинические наблюдения, демонстрирующие возможности эхографии в диагностике дефектов позвоночника плода.
Клиническое наблюдение 1
Пациентка К., 26 лет, обратилась в клинику в 23 нед беременности. Беременность первая. Исследование проводилось на аппарате Accuvix-XQ (Samsung Medison) с использованием режима поверхностной объемной реконструкции 3D/4D. Показатели фетометрии полностью соответствовали сроку беременности. В процессе сканирования позвоночника во фронтальной и сагиттальной плоскостях выявлена угловая деформация позвоночника в грудном отделе, протяженностью около трех позвонков. В поперечной плоскости сканирования нарушения структур и целостности тканей не было обнаружено. В режиме 3D/4D реконструкции было выявлено асимметричное расхождение ребер правой и левой стороны грудной клетки (рис. 4).
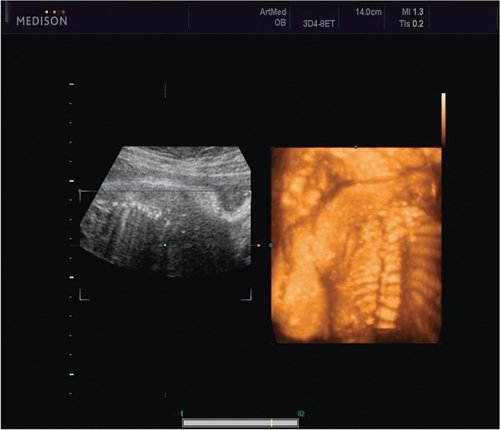
Рис. 4. Эхографическая картина асимметрии ребер в режиме 3D реконструкции.
Ребра левой стороны были сближены, межреберные промежутки уменьшены по сравнению с противоположной стороной (рис. 5, 6). Другой патологии у плода не было выявлено. Заподозрен врожденный сколиоз, основой которого является наличие боковых полупозвонков (hemivertebrae) или боковых клиновидных позвонков. В 26 нед ультразвуковая картина сохранялась. При проведении трехмерной эхографии получено отчетливое изображение асимметрии реберных дуг и сколиотическая деформация позвоночника.
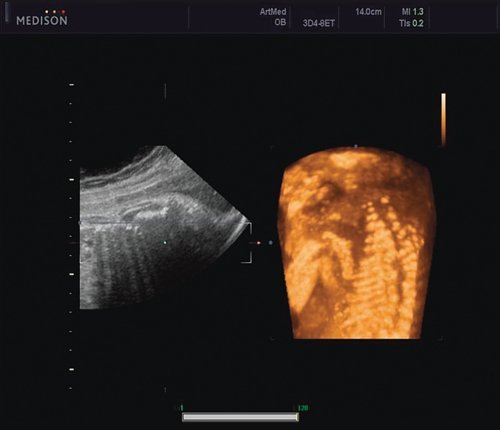
Рис. 5. Асимметрия межреберных промежутков в режиме 3D реконструкции.
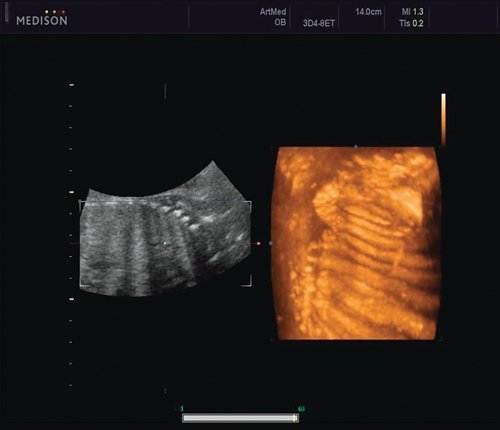
Рис. 6. Асимметрия межреберных промежутков в режиме 3D реконструкции.
В 30 нед фетометрические показатели плода соответствовали сроку беременности. Сколиотическая деформация позвоночника сохранялась. Дополнительно выявлена оболочечная грыжа, исходящая из грудного отдела позвоночника, в области деформированных позвонков. Грыжа представляла собой стебельчатой формы образование с суженной ножкой (рис. 7, 8). Концевая часть ее была расширена в виде петли и заполнена анэхогенным содержимым (ликвором), которое отчетливо дифференцировалось на фоне “мутных” околоплодных вод (рис. 9). Таким образом, диагноз был уточнен: spina bifida – менингоцеле.
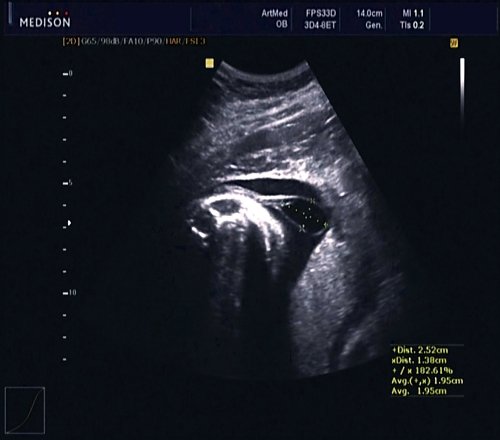
Рис. 7. Беременность 30 нед. Стебельчатая форма менингоцеле.
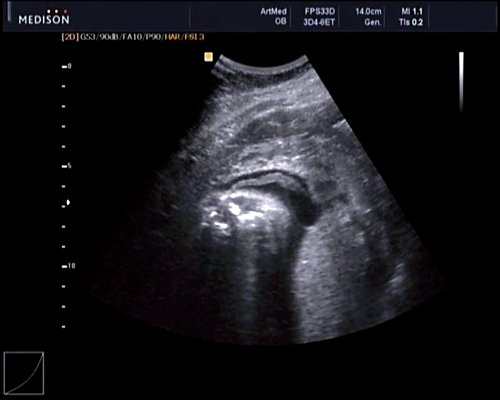
Рис. 8. Место выхода мозговой оболочки.
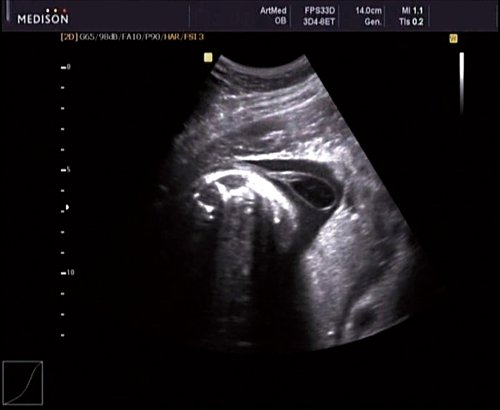
Рис. 9. Беременность 30 нед. Эхогенность ликвора ниже эхогенности околоплодных вод.
Дальнейшее наблюдение не выявило значительной динамики обнаруженных изменений.
После рождения диагноз spina bifida – менингоцеле подтвержден. Ребенок успешно оперирован, у него отсутствуют какие-либо неврологические расстройства.
В данном случае, локальная угловая деформация позвоночника в грудном отделе и асимметрия ребер явились начальными ультразвуковыми признаками открытой формы spina bifida – менингоцеле во II триместре беременности. Манифестация грыжи возникла только в III триместре.
Клиническое наблюдение 2
Беременная М., 21 года. Впервые обратилась в клинику в срок 20 нед беременности. Исследование проводилось на аппарате SonoAce-R7 (Samsung Medison) с использованием режима поверхностной объемной реконструкции 3D/4D. При изучении позвоночника плода в трех плоскостях костных деформаций не выявлено. В грудном отделе позвоночника обнаружено тонкостенное кистозное образование с анэхогенным содержимым, стебельчатой формы (рис. 10-12). Степень “прозрачности” содержимого была выше околоплодных вод, что позволяло идентифицировать его как ликвор. В проекции грыжевого выпячивания располагалась петля пуповины, дифференциальную диагностику которой без труда удалось провести с помощью ЦДК (рис. 13).
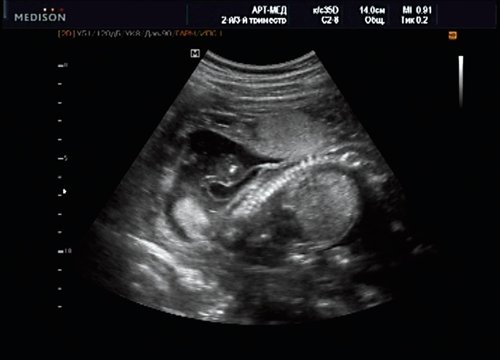
Рис. 10. Беременность 20 нед. Менингоцеле: типичное кистозное образование стебельчатой формы.
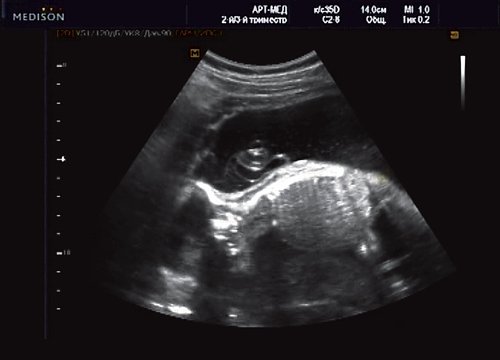
Рис. 11. Беременность 20 нед. Менингоцеле.
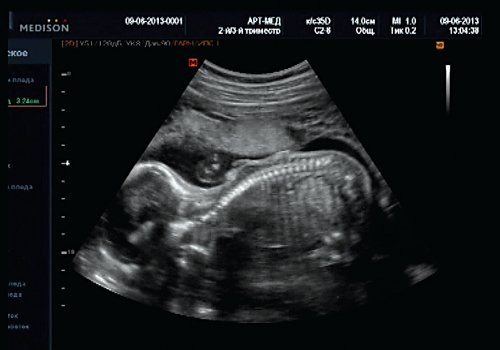
Рис. 12. Менингоцеле. В сагиттальном срезе видна неровность кожи в проекции расщелины.
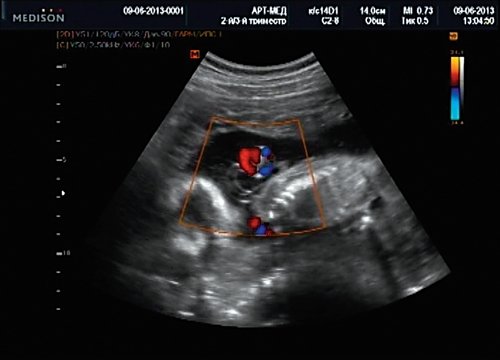
Рис. 13. Петля пуповины в режиме ЦДК.
У плода наблюдалась выраженная гидроцефалия, обусловленная синдромом Аронольда – Киари II (рис. 14, 15).
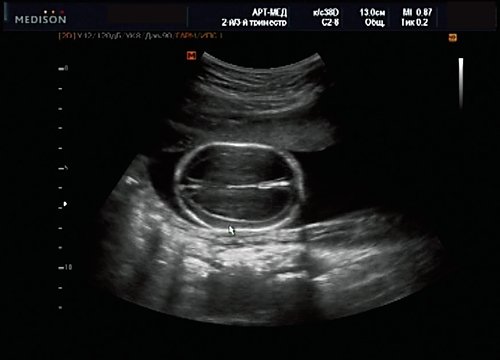
Рис. 14. Беременность 20 нед. Гидроцефалия.
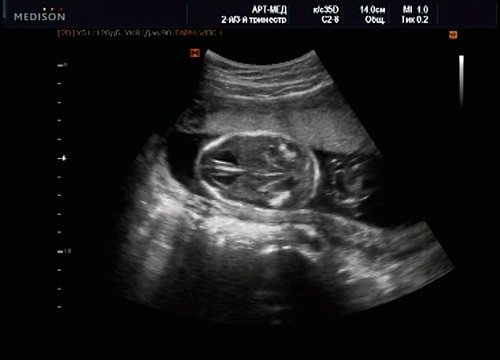
Рис. 15. Беременность 20 нед. Удлинение ножек мозга и вклинение мозжечка в затылочное отверстие при синдроме Арнольда – Киари II.
Учитывая типичную форму грыжевого выпячивания и отсутствие элементов нервной ткани, было высказано предположение о наличии у плода менингоцеле (рис. 16). Женщина приняла решение о прерывании беременности.
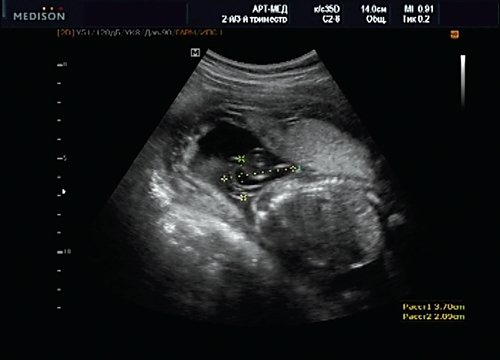
Рис. 16. Беременность 20 нед. Менингоцеле размером 37х21 мм.
Клиническое наблюдение 3
Беременная 27 лет, обратилась в клинику в 18 нед. При эхографии обнаружен синдром Арнольда – Киари II, умеренно выраженная гидроцефалия (рис. 17).
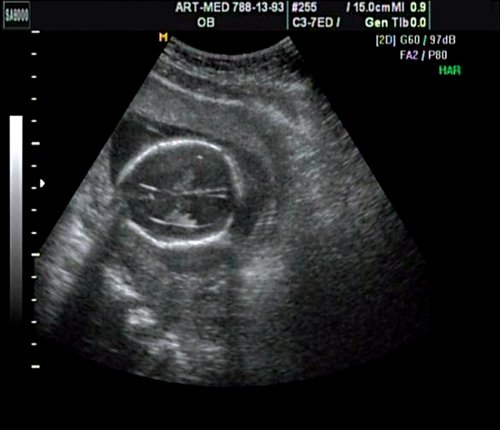
Рис. 17. Беременность 18 нед. Гидроцефалия.
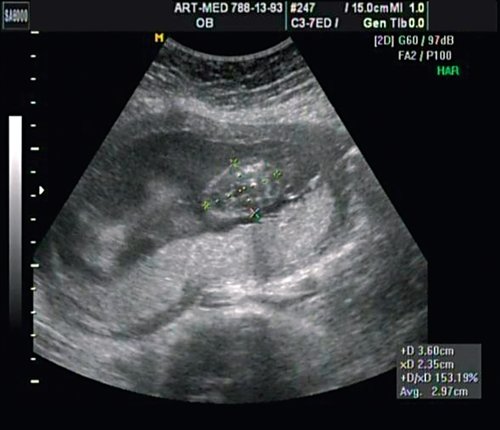
В крестцовом отделе позвоночника выявлена spina bifida cysticа (рис. 18).
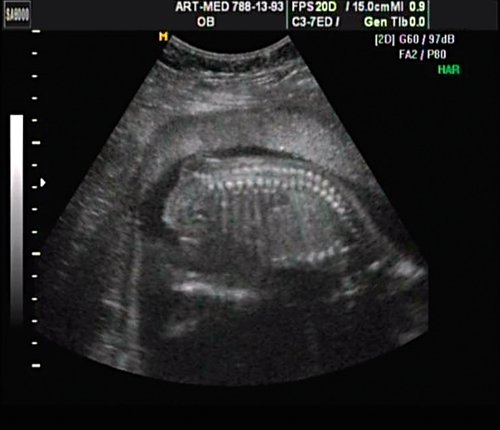
Рис. 18. Беременность 18 нед. Spina bifida в крестцовом отделе.
Женщиной принято решение о прерывании беременности.
Клиническое наблюдение 4
Беременная 25 лет, обратилась в клинику в срок 18 нед. При эхографии выявлена грубая кифотическая деформация позвоночника в поясничном отделе (рис. 19).
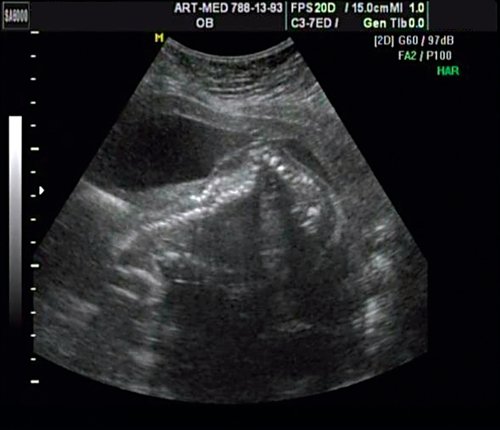
Рис. 19. Деформация позвоночника.
В проекции деформации определяется миеломенингоцеле (рис. 20).

Рис. 20. Миеломенингоцеле.
Обнаружение типичных эхографических признаков позволило установить диагноз миеломенингоцеле.
Женщиной принято решение о прерывании беременности.
Заключение
Диагностика открытых форм spina bifida не является трудной задачей во II триместре беременности. Обнаружение таких изменений, как синдром Арнольда – Киари II и дефект позвоночника с формированием грыжевого выпячивания не оставляют сомнений в диагнозе. Исключение составляют лишь те случаи, когда ультразвуковая манифестация порока представлена только деформацией позвоночника. В настоящее время наибольший интерес представляет выявление данного порока в I триместре беременности. Изучаются такие ультразвуковые критерии, как отсутствие интракраниальной “прозрачности” (intracranial translucency), сглаженность угла ствола мозга, уменьшение бипариетального размера ниже 5-го процентиля и т.д. Таким образом, диагностика spina bifida остается важной задачей пренатальной диагностики.
Литература
- Amari F., Junkers W., Djalali S., Hartge D.R. et al. Fetal spina bifida – prenatal course and outcome in 103 cases // J. Ultrasound in Obstetrics & Gynecology. 2009. N 34. P. 82.
- Pugash D., Irwin B., Lim K., Thiessen P., Poskitt K., Cochrane D. Prenatal diagnosis of closed spinal dysraphism // J Ultrasound in Obstetrics & Gynecology. 2006. N 28. P. 547.
- Tortori-Donati P., Rossi A., Cama A. Spinal dys-raphism: a review of neuroradiological features with embryological correlations and proposal for a new classification // Neuroradiology. 2000. N 42. P. 471-491.
- Van den Hof M.C., Nicolaides K.H., Campbell J., Campbell S. Evaluation of the lemon and banana signs in one hundred thirty fetuses with open spina bifida // Am J Obstet Gynecol. 1990. N 162. P. 322-327.
- Ghi T., Pilu G., Falco P., Segata M., Carletti A., Cocchi G., Santini D., Bonasoni P., Tani G., Rizzo N. Prenatal diagnosis of open and closed spina bifida.Ultrasound Obstet Gynecol. 2006. N. 28. P. 899-903.
- D’Addario V., Rossi A.C., Pinto V., Pintucci A., Di Cagno L. Comparison of six sonographic signs in the prenatal diagnosis of spina bifida // J Perinat Med. 2008. N 36. P. 330-334.

УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Источник
Тяжелый порок, spina bifida, можно выявить еще у нерожденного ребенка. Дальше все зависит и от степени поражения спинного мозга, и от правильной тактики лечения.
Тяжелый порок, spina bifida, можно выявить еще у нерожденного ребенка. Дальше все зависит и от степени поражения спинного мозга, и от правильной тактики лечения.
Мы продолжаем серию публикаций, посвященных заболеваниям нейрохирургического профиля. Проект подготовлен совместно с МБОО помощи детям с нейрохирургическими заболеваниями «Ты ему нужен». Мы хотим, чтобы эти «страшные» диагнозы не давили на родителей и не отнимали у них надежду. В наших публикациях лучшие специалисты и опытные родители расскажут о путях излечения и преодоления, дадут рекомендации и покажут, что жизнь может продолжаться при любых, даже таких сложных, заболеваниях.
Дети со spina bifida умственно сохранны
Спинной мозг – орган центральной нервной системы, который отвечает за связь с внутренними органами, он также получает «сведения» от кожи, мышц, конечностей. Спинной мозг надежно защищен: окружен амортизирующей жидкостью – ликвором, покрыт оболочками и спрятан внутри позвоночного столба.
Позвоночник – это защитный канал для спинного мозга. Но иногда что-то идет не так с самого начала. Еще в первом месяце беременности. И у зарождающегося малыша нарушается развитие и замыкание некоторых дужек позвоночника.
Spina bifida в переводе означает «расщепленный позвоночник». Отчего это происходит – науке пока неизвестно. Но известно, что при небольшом расщеплении костных структур (spina bifida occulta) грыжа не образуется, неврологическая симптоматика может отсутствовать. И вообще человек может жить полноценной жизнью и никогда не узнать об имеющемся дефекте. Это так называемая закрытая spina bifida (spina bifida occulta).
При открытой форме — spina bifida aperta – через образовавшуюся щель выпячивается грыжа, кожный мешочек.
При менингоцеле в нее выступают оболочки спинного мозга, нервная ткань в нее не попадает. Это достаточно легкая форма грыжи. Неврологические дефекты при таком пороке отсутствуют либо незначительно проявляют себя.
При миеломенингоцеле в грыжу вовлекается мозговая ткань, нарушается формирование спинного мозга. Дефект может сопровождаться парезами.
При миелоцистоцеле спинной мозг выпячивается вместе с оболочками. Дефект сопровождается нарушением тазовых органов и глубокими парезами нижних конечностей.
При самой тяжелой форме расщепления – рахишизисе – наблюдается незаращение и дужек, и тел позвонков, и спинномозговых оболочек, и кожи. Спинной мозг ничем не защищен. Большинство детей с этим пороком погибает.
Объем неврологических нарушений зависит от того, насколько высоко произошло нарушение позвоночного столба и спинного мозга. Чем выше поражение, тем больше объем нарушенных функций. В большинстве случаев порок находится в пояснично- крестцовом отделе позвоночника. Последствиями его становятся нарушение функции тазовых органов и полная или частичная парализация ног.
Дети со spina bifida умственно сохранны!
Оперировать нельзя оставить
Крайне мало известно о том, как живут взрослые люди со spina bifida. Потому что до 70-х годов ХХ столетия люди с таким диагнозом были обречены. И сегодня сложно найти пациентов 45-50 лет с таким диагнозом.
Теперь же рутинной медицинской практикой в мире стало не просто раннее закрытие этого дефекта (в первые месяцы жизни), но и внутриутробное оперативное лечение подобного порока развития. Еще в 1999 году американский хирург Джозеф Брюнер успешно провел внутриутробную операцию по выделению корешков спинного мозга из грыжевого мешка и погружению их в спинномозговой канал. Весь мир облетела фотография, сделанная во время этой операции, на которой крохотная ручка еще не рожденного малыша хватает палец хирурга, спасшего его жизнь и здоровье.
Исследование MOMS (Management of myelomeningocele study), которое проводилось в США в 2003-2010 годах, подтвердило, что внутриутробная операция по закрытию spina bifida, по сравнению с постнатальной (после рождения), на 30% повышает шансы избежать инвалидности и минимизировать последствия.
Фетальная (внутриутробная) операция позволяет максимально сохранить функции центральной нервной системы, избежать развития гидроцефалии.
Однако российские государственные клиники до недавнего времени не имели такого опыта. Чтобы помочь российской женщине попасть на подобную операцию в Швейцарию (ближайшая к нам страна, в которой проводятся такие операции), благотворительные фонды вынуждены были собирать примерно по 9-16 миллионов рублей.
И вот в феврале первая внутриутробная операция по закрытию spina bifida состоялась в стенах российской государственной клиники – НМИЦ акушерства, гинекологии и перинатологии им. академика В.И.Кулакова.
«Я тебя помню, когда ты еще не родилась!»
Д.Ю.Зиненко, зав.отделением нейрохирургии Научно-исследовательского клинического института педиатрии имени Ю.Е.Вельтищева
Самые близкие люди обычно говорят: «Я тебя помню, когда ты только родился!» Дмитрий Юрьевич Зиненко сможет сказать этой девочке когда-нибудь: «Я тебя помню, когда ты еще не родилась». Он стал первым российским нейрохирургом, который в стенах государственной клиники внутриутробно оперировал малыша с диагнозом spina bifida. По его приглашению в Москву для проведения этой операции прилетал бразильский нейрохирург, президент Бразильского общества детской нейрохирургии Сержиу Кавалейру. На счету Сержиу сегодня более 300 подобных успешных операций.
— Дмитрий Юрьевич, а малышка, которую вы в руках держали, она какого размера?
— А мы ее не держали в руках! Мы даже из матки ее не вынимали. Сделали маленький разрез на матке, спинку подвели в этот разрез и через него оперировали.
— Видела фотографию одной из первых таких операций. Там малыш из матки протянул доктору свою маленькую ручку. У вас такого не было?
— (Смеется). Нет, мы старались минимизировать травму для малыша.
— А эндоскопически такие операции можно проводить?
— Пока не получается. Результаты намного хуже, чем при открытых операциях.
— Ваша операция прошла по плану?
— Конечно же по плану, мы к ней готовились более двух лет.
— А что включает эта подготовка?
— Здесь же не только работа нейрохирурга. Здесь готовится целая команда. Анестезиолог должен рассчитать наркоз, чтобы и маме, и ребенку было не больно. Акушер должен точно определить место разреза, чтобы не повредить плаценту, оболочки, чтобы мама могла потом доносить ребенка.
— Акушер-гинеколог прилетел из Бразилии? Вместе с нейрохирургом Сержиу Кавалейру?
— Да. Мы пригласили нейрохирурга и акушера-гинеколога из Федерального университета Сан-Паулу. Второй акушер-гинеколог, анестезиолог и я как нейрохирург – российская часть команды.
— А как вам удалось уговорить Сержиу провести у нас операцию?
— Я его встретил в Германии, попросился в гости к нему посмотреть, как он оперирует. Самое удивительное – он пригласил! Я летал к нему в Бразилию. Мне посчастливилось увидеть там три подобные операции под его руководством. И потом, когда у нас появилась мама с ребенком, готовая на такую операцию, мы его пригласили.
— Сержиу сразу согласился?
— Моментально отозвался. Прилетел и гонорар не попросил.
— Почему?!
— Он видит в этом свою миссию. Говорит: «Сколько таких операций я могу сделать как хирург? Ну, 1000, 2000. Ну, даже если 3000 жизней я спасу… Это немного. А если я научу других хирургов, это могут быть еще десятки и сотни тысяч опосредованно спасенных мною жизней».
— Оперировать можно ведь не каждого такого малыша, да?
— Мы оперируем только открытые спинномозговые грыжи, при которых вытекает ликвор, в таких ситуациях околоплодные воды токсично воздействуют на незащищенные спинномозговые корешки. Именно такую грыжу следуют срочно закрыть внутриутробно, чтобы предотвратить последующие повреждения. И сделать это нужно в период с 24-й по 27-ю неделю. После 27-й недели повысится тонус матки (это осложнит операцию), увеличится кислотность околоплодных вод. А до 24-й недели малыш слишком маленький. Но это – не единственное условие для проведения внутриутробной операции. Еще важнее информированность родителей, их готовность сохранить беременность, понимание, что мы решаем очень многие проблемы, но не факт, что ребенок будет на 100% здоров. У него все равно могут быть минимальные нарушения.
— Эта малышка, которую вы оперировали, уже родилась?
— Нет еще. Но я уверен, что с ней все будет хорошо. Самые критичные недели после операции уже позади. УЗИ-исследования показывают хорошие результаты.
— Такие операции теперь будут рутинными в российской практике? Не надо будет отправлять беременных в Швейцарию?
— Надеюсь. Но, вы знаете, стереотипы очень тяжело ломать. Нужно информировать наших акушеров-гинекологов. Чтобы они доносили до родителей. Этих деток – с открытой формой spina bifida — можно и нужно оперировать внутриутробно. Очень велик шанс спасти их и подарить им нормальную жизнь.
Сопутствующие осложнения
С конца 60-х – начала 70х годов статистика выживаемости носителей диагноза spina bifida стала расти. Это было связано не только с введением раннего оперативного вмешательства, но и с грамотным послеоперационным ведением таких пациентов. Не секрет, что раньше пациенты со спинномозговой грыжей погибали, в основном, от осложнений, связанных с этим дефектом (гидроцефалии и поражения почек).
- Синдром Арнольда-Киари II типа и гидроцефалия
При spina bifida внутриутробно неправильно закладывается не только позвоночник, но и череп: задняя черепная ямка не соответствует размеру мозговых структур, им просто не хватает места. В результате ствол головного мозга смещается вниз, в позвоночный канал. Такая ситуация называется синдромом (аномалией, мальформацией) Арнольда-Киари.
Ствол и мозжечок, вытесненные в позвоночный канал, пережимают пути оттока ликвора из головы. Развивается гидроцефалия. А избыточное скопление ликвора в голове еще больше выталкивает ствол и мозжечок вниз. Получается замкнутый круг: синдром Арнольда-Киари провоцирует гидроцефалию и наоборот.
Важно! При симптомах, указывающих на появление гидроцефалии, сделать МРТ и обратиться к нейрохирургу за консультацией. Подробнее см.
Избежать пагубного влияния гидроцефалии на мозговые структуры поможет своевременное установление шунта для оттока спинномозговой жидкости (шунтирование) и дальнейшее наблюдение за ним.
- Фиксированный спинной мозг
После операции по устранению спинномозговой грыжи образуется шрам, который иногда фиксирует спинной мозг (в норме он никак не прикреплен к позвоночному столбу). Спинной мозг растет не так быстро, как позвоночник, поэтому, если он зафиксирован, он будет натягиваться. Это может привести к новому повреждению проводящих путей, а также к прогрессированию синдрома Арнольда-Киари.
Устранить фиксацию можно с помощью операции.
Важно! Делать МРТ спины и головы раз в год, чтобы не пропустить это осложнение. При обнаружении фиксации спинного мозга обратиться к нейрохирургу.
- Нарушение работы мочевыделительной и пищеварительной системы
Из-за нарушенных связей между спинным мозгом и тазовыми органами нарушается работа мочевого пузыря и сфинктеров. Появляется недержание мочи и кала, отток мочи в мочеточники и почки, запоры. Эти осложнения приводят к восходящим инфекциям мочевыводящих путей и болезням почек с риском их потери.
Важно! Контролировать мочеиспускание и работу почек ребенка. Регулярная катетеризация и клизмирование могут стать решением проблем. Требуется наблюдение у нейроуролога.
- Ортопедические проблемы
Параличи и парезы нижних конечностей, косолапость, вывих бедер, искривления позвоночника, контрактуры коленного, тазобедренного и голеностопного суставов.
Важно! Если сразу использовать ортезирование и ортопедическую поддержку (в тех случаях, когда она оправдана), то вероятность того, что ребенок со spina bifida будет ходить, увеличится, а вероятность вторичных осложнений уменьшится.
- Остеопороз
Недостаточность осевой нагрузки, недостаточность движений приводит к снижению плотности костей, а снижение плотности, в свою очередь, — к переломам.
Важно! Обеспечить максимально возможную двигательную активность для улучшения кровообращения в органах малого таза с помощью физической терапии и с помощью технических средств реабилитации. Своевременно вертикализировать ребенка.
- Нарушение мягких тканей
Нарушенное кровообращение, длительное нахождение в коляске или в другом неподвижном положении приводит к появлению пролежней, а сниженная чувствительность – к мацерации и термическим поражениям. Ребенок не чувствует дискомфорта около горячей батареи или не замечает потливости в складках кожи. Это может приводить к повреждению кожи. По разным данным от 18 до 40% людей со spina bifida страдают аллергией на латекс.
Важно! Приучить ребенка разгружать разные мышцы, если не удается менять положение тела, то хотя бы изменять давление на разные его части, перекладывать вес тела то на одну, то на другую сторону. Приучить ребенка ежедневно осматривать собственную кожу. По возможности избегать контакта с латексом.
Работа со spina bifida – это работа разных специалистов
Алена Синкевич — руководитель проекта «Близкие люди» в БФ «Волонтеры в помощь детям-сиротам». Это она подняла вопрос о том, что лечение при данном диагнозе должно назначаться коллегиально и стала первым «заказчиком» мультидисциплинарного консилиума для детей со spina bifida:
Потребность в мультидисциплинарном консилиуме возникла у нас, потому что spina bifida – такой диагноз, который требует вмешательства разных специалистов: и нейрохирургов, и нейроурологов, и ортопедов. Детям со spina bifida часто нужно делать несколько операций, но их нельзя делать одновременно. И специалисты сообща должны выработать понимание в каждом конкретном случае, какое вмешательство будет первым, какое — вторым, какое – третьим. Важно понять, не противоречит ли рекомендация одного специалиста рекомендации другого специалиста. А если противоречит, то найти какую-то третью, которая будет отвечать всем потребностям.
Если родитель приходит к хирургу с запросом: «У моего ребенка повернута стопа. Вы можете ее прооперировать?», хирург будет оценивать только, МОЖЕТ ли он это сделать. А на консилиуме встанет вопрос, НУЖНО ли это делать. Возможно, такая операция без ортезирования и верти
