Свищ пупка код мкб
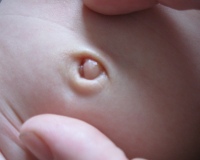
СВИЩ ПУПКА
Относится к аномалиям развития желточного протока.
Омфаломезентериальный проток, соединяющий среднюю кишку с желточным мешком, при нормальном развитии облитерируется на 5-6 неделе внутриутробного развития. При этом кишечная трубка теряет связь с пупочным канатиком.
При нарушении этого процесса, в зависимости от того в какой степени и на каком уровне сохранился эмбриональный желточный проток (ductus omphaloentericus) возникают следующие пороки:
- свищи пупка (полные и неполные);
- дивертикул подвздошной кишки (Меккеля);
- энтерокистома.

В периоде новорожденности клинические проявления и необходимость лечения возникает чаще всего при наличии пупочных свищей.
Клинические проявления
Неполный свищ пупка
Неполный свищ пупка встречается гораздо чаше полного и образуется при нарушении облитерации дистального отдела желточного протока. Протяженность свищевого хода не превышает 2-3 см.
Клинически характерно скудное и длительное слизистое отделяемое из пупочной ямки, при присоединении инфекции отделяемое становится гнойным. Детей в этом случае, как правило, длительно лечат по поводу «мокнущего пупка».
При осмотре пупочной ямки среди необильных грануляций имеется точечное отверстие со скудным отделяемым. При зондировании пуговчатый зонд уходит в свищ на глубину 1-2 см, где встречает препятствие.
Полный свищ пупка
Полный свищ пупка возникает, если желточный проток остается необлитерированным на всем протяжении.
Клинически при рождении ребенка обращает на себя внимание аномально утолщенная пуповина и несколько расширенное пупочное кольцо. Отпадение пуповины обычно задерживается, а после этого в центре пупочной ямки открывается свищевое отверстие с ярко-красной слизистой и кишечным отделяемым. При раннем отсечении пупочного остатка на 3-4 сутки жизни ребенка так же обнаруживается дефект кишечной стенки. При зондировании полного свища пупка зонд уходит глубоко в брюшную полость, после чего отходит очередная порция кишечного содержимого. Удостовериться в наличии полного свища возможно при помощи УЗИ и фистулографии.
Хотя сам по себе кишечный свищ пупка не является тяжелым пороком развития, но осложнения его могут быть чрезвычайно опасными для жизни новорожденного. Так, заворот кишки вокруг протока может привести к быстрому и тяжелому нарушению кровообращения, а эвагинация кишки через проток – к ущемлению и некрозу кишки.
Методы лечения
Лечение неполных свищей пупка у новорожденных и детей первых месяцев жизни должно начинаться с консервативных мероприятий в надежде на самоизлечение.
Консервативное лечение направлено на профилактику инфицирования и стимуляцию склерозирования свищевого хода. При этом назначаются ежедневные ванны со слабым раствором перманаганата калия или отваром антисептических трав, обработка свищевого хода 3% раствором перикиси водорода и йода.
В случае неэффективности упорной консервативной терапии показано хирургическое лечение, которое заключается в выделении на всем протяжении и отсечение свища у места его прикрепления без вскрытия брюшной полости.
Лечение полных свищей пупка исключительно хирургическое.
Операция заключается в полном иссечении свищевого хода на всем протяжении. Выполняется лапароскопия, при которой выделяется петля кишки, несущая свищ. Производится клиновидная резекция кишки со свищом, дефект ушивается поперечно непрерывным однорядным серозно-мышечным швом.
Источник
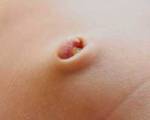
Фунгус пупка у новорожденных — это избыточное разрастание грануляций в пупочной ранке, которое имеет грибовидную форму. Причиной болезни является длительное заживление пупочного остатка при неправильном уходе, развитии простого или флегмонозного омфалита. Выглядит как бледно-розовое или сероватое округлое образование диаметром до 1,0 см, на ощупь плотное. Неосложненный фунгус протекает без боли и дискомфорта. Для диагностики достаточно проведения визуального осмотра. Существует 2 варианта лечения: консервативное (прижигание грануляций раствором нитрата серебра) или хирургическое удаление избыточной соединительной ткани.
Общие сведения
Фунгус пупка — распространенная проблема периода новорожденности, которая встречается у 1 из 500 младенцев, одинаково часто у мальчиков и девочек. Название произошло от латинского слова «fungus» (гриб), что обусловлено характерным внешним видом образования из грануляционной ткани. Само по себе заболевание не представляет опасности для здоровья новорожденных, но нетипичный кожный дефект, который иногда принимается за опухоль, вызывает беспокойство у родителей.

Фунгус пупка у новорожденных
Причины
Разрастания грануляций возникают вследствие затянувшегося процесса заживления пупочной ранки, обусловленного неправильным уходом за кожей новорожденных или воспалением пупка. Омфалит занимает первое место среди гнойно-воспалительных процессов у детей первого месяца жизни, но далеко не всегда завершается развитием фунгуса. Фактором риска является большая масса тела, широкое пупочное кольцо.
Грануляции разрастаются у новорожденных при замедленном процессе заживления ранки, что вызвано несоблюдением врачебных рекомендаций, поздним обращением к педиатру, когда омфалит стал распространенным и перешел во флегмонозную форму. Существуют исследования, подтверждающие, что фунгус пупка чаще встречается у переношенных детей либо у младенцев с врожденными патологиями и сниженной реактивностью организма.
Патогенез
В основе образования фунгуса пупка лежит физиологический процесс, который происходит при заживлении ран и язвенных дефектов. После стихания острого воспаления отек спадает, и пупочная ранка очищается от экссудата. В этот период у новорожденных начинают формироваться грануляции — молодая соединительная ткань, которая имеет зернистую поверхность и содержит большое количество капилляров. Постепенно она уплотняется, становится гладкой и однородной.
В норме грануляции полностью заполняют рану и впоследствии заменяются рубцом, который остается внутри пупка на всю жизнь. При вялотекущем подостром воспалении или снижении регенераторных способностей кожи у новорожденных начинает формироваться избыток грануляций, содержащих лейкоциты, фибробласты и повышенное число сосудов. Образование разрастается наружу и не покрывается эпителием. Так формируется фунгус.
Симптомы
Фунгус отличается специфическими визуальными признаками, по которым родители его без труда узнают. На 2-3 неделе жизни внутри пупочной ранки у новорожденных разрастается избыточная грануляционная ткань сероватого или бледно-розового цвета, плотная по консистенции. По форме она напоминает гриб: основная часть опухолевидной массы напоминает полусферу, которая держится на тонкой ножке или имеет широкое основание. Размеры фунгуса варьируют от нескольких миллиметров до 1 см.
Разрастания не вызывают у новорожденных дискомфортных ощущений. В обычном состоянии фунгус безболезненный и никак себя не проявляет. Если образование достигает большого размера, ребенок выказывает беспокойство при пеленании или неосторожной обработке пупочной ранки. Неосложненные формы заболевания протекают без общей симптоматики, не нарушают самочувствие и представляют только эстетическую проблему.
При осложнении фунгуса микробным воспалением наблюдается покраснение и отечность кожи вокруг пупка, мацерация поверхности грануляций. Из ранки выделяется мутная жидкость с неприятным запахом. Младенец становится беспокойным и часто плачет, хуже ест, плохо набирает массу тела. При переворачивании и смене памперса новорожденный сильно кричит, поскольку прикосновения вызывают боль.
Осложнения
Грануляционная ткань очень тонкая и нежная, поэтому при постоянной травматизации (памперсом, комбинезоном) в нее попадают бактерии и начинается воспалительный процесс. Фунгус может осложниться обширным флегмонозным воспалением, которое затрагивает не только пупок, но и окружающие ткани. При отсутствии своевременного лечения болезнь переходит в некротическую форму.
Активное бактериальное воспаление тканей пупка чревато распространением патологического процесса на пупочные сосуды с возникновением флебита и артериита. При этом микроорганизмы попадают в кровеносное русло и могут разносится по всему организму. Вследствие этого у новорожденных со сниженными иммунными реакциями существует риск манифестации пупочного сепсиса.
Диагностика
Обследованием ребенка занимается врач-педиатр. Фунгус пупка имеет патогномоничные клинические проявления, поэтому для постановки диагноза достаточно результатов физикального осмотра новорожденных. Дополнительные методы показаны при осложненном течении болезни и присоединении гнойной инфекции. В таких случаях производится:
- бакпосев отделяемого из раны;
- общий анализ крови и мочи;
- УЗИ мягких тканей передней брюшной стенки.
Лечение фунгуса пупка у новорожденных
Консервативная терапия
Фунгус небольшого размера успешно лечится медикаментами. Для уничтожения избыточных грануляций врач прижигает пупочную ранку нитратом серебра. После манипуляции необходимо ежедневно обрабатывать пупок антисептическими растворами (хлоргексидин, перекись водорода). Рекомендуется смазывать ранку зеленкой, чтобы предотвратить попадание микроорганизмов и ускорить заживление.
При развитии в области фунгуса флегмонозного воспаления новорожденным проводится системная антибактериальная терапия, при сниженной иммунной реактивности возможно введение иммуноглобулинов. Для местного лечения гнойной раны используют мази с антимикробными компонентами (синтомициновая эмульсия, левомеколь), которые наносят на фунгус от 2 до 3 раз в день.
Хирургическое лечение
В современной педиатрии к оперативному вмешательству прибегают при наличии у новорожденных грануляционных разрастаний большого диаметра либо при тяжелых гнойных осложнениях. Выполняется удаление фунгуса скальпелем, после чего рана ведется открыто, обрабатывается антисептиками и ранозаживляющими медикаментами. Некротическое воспаление требует широкого иссечения в пределах здоровых тканей.
Прогноз и профилактика
Фунгус — не опасное для жизни и здоровья заболевание, прогноз для новорожденных благоприятный. После удаления разросшихся грануляций и заживления пупка косметического дефекта не остается. Вызывают опасения осложненные формы с воспалением флегмонозного типа, при которых возможно попадание бактериальных возбудителей в кровь. Успех лечения в таком случае зависит от своевременности обращения к врачу.
Основу профилактики составляет правильный уход за пупочным остатком в периоде новорожденности: важно не допускать загрязнения ранки мочой или калом, ежедневно промывать и вытирать насухо область пупка, не закрывать его памперсом, чтобы дать доступ воздуха, ускоряя заживление. Превентивные меры включают раннее выявление и лечение омфалита на катаральной стадии, чтобы исключить риск формирования грануляций.
Источник
Параректальный свищ (МКБ-10 – K60.3.) является патологией, развитие которой связано с воспалительными процессами (проктитом или парапроктитом) в межсфинктерном пространстве, анальной крипте, параректальной клетчатке, провоцирующими возникновение свищевых ходов. Данное состояние представляет крайнюю опасность для здоровья и жизни больного.

Причина параректальных свищей
Формирование параректальных свищей обусловлено хроническими или острыми воспалительными патологиями кишечника, при которых образуется и распространяется гнойный экссудат, истекающий через прорывы в тканях.
Наиболее часто параректальный свищ является следствием следующих состояний:
- острого парапроктита;
- трещин анального прохода;
- проктита, болезни Крона и других острых и хронических воспалительных заболеваний кишечника;
- родовой травмы или разрыва родовых путей;
- патологических запоров с твердым калом;
- хламидиоза;
- актиномикоза;
- сифилиса прямой кишки;
- туберкулеза;
- злокачественных новообразований в концевом отделе прямой кишки;
- гранулематозного или ишемического колита;
- дивертикулеза;
- травматизации крипты, прямой кишки в ходе операции;
- венерических заболеваний;
- самолечения болезней прямой кишки.
Параректальный свищ: симптомы
Параректальный свищ обладает ярко выраженной симптоматикой. Клинической картине этой патологии свойственно чередование стадий обострения/ремиссии, волнообразность признаков.
Параректальный свищ в зависимости от стадии может проявляться следующими симптомами:
- появлением в перианальной области ранки, представляющей собой свищевой ход;
- ректальными выделениями (гнойными, серозно-гнойными, сукровичными), заметными на трусах;
- появлением выделений неприятного запаха;
- гиперемией кожи, окружающей анус, зудом, жжением;
- тупыми болями в области прямой кишки;
- значительным усилением болевых ощущений при обострении (формировании гнойников в параректальной клетчатке) – в области таза, прямой кишки, нижней части живота (при кашле, ходьбе, дефекации);
- нарушением процесса мочеиспускания и опорожнения кишечника;
- повышением температуры тела;
- появлением признаков интоксикации;
- головными болями;
- слабостью, снижением двигательной активности.
После вскрытия свища наступает период ремиссии, однако рана не заживает, так как воспаление не снимается. Экссудат продолжает образовываться и вытекать, что приводит к нарушению сна больного, утрате работоспособности, расстройству половой функции и психологическим проблемам.
Несмотря на тяжелую симптоматику, зачастую пациенты, испытывая стыдливость, не спешат обращаться за медицинской помощью к врачу-проктологу, занимаясь самолечением. Однако нужно понимать, что для больных с диагнозом «параректальный свищ» лечение без операции не принесет абсолютно никаких результатов, так как полное избавление от этой проблемы может обеспечить только хирургическое вмешательство.
Параректальный свищ: диагностика
Врачи отделения проктологии Юсуповской больницы благодаря многолетнему практическому опыту и высокой квалификации могут диагностировать параректальный свищ уже на первом приеме пациента, основываясь на результатах физикального осмотра и жалобах больного.
Для того, чтобы подтвердить диагноз, выяснить первопричину болезни, дифференцировать её с другими заболеваниями, имеющими схожую симптоматику, а также определить пролегание канала пациентам Юсуповской больницы предлагаются консультации не только проктологов, но и других профильных специалистов: гинекологов, гастроэнтерологов и т.д., а также назначается проведение современных инструментальных и лабораторных исследований на новейшей диагностической аппаратуре ведущих мировых производителей, имеющейся в оснащении клиники:
- зондирования прямой кишки;
- аноскопии;
- фистулографии;
- ректороманоскопии;
- колоноскопии;
- сфинктерометрии;
- ультрасонографии;
- ирригоскопии;
- ультразвукового исследования;
- компьютерной томографии;
- магнитно-резонансной томографии;
- анализа экссудата, кала, крови.
Параректальный свищ: лечение
Пациентам с подтвержденным параректальным свищом врачи-проктологи Юсуповской больницы подбирают индивидуальную схему лечения, учитывая первопричину болезни, форму свища и глубину его дислокации.
В первую очередь назначают лечение заболевания, которое привело к образованию параректального свища, иначе операция будет неэффективна и рецидивы неизбежны.
Отделение проктологии Юсуповской больницы оказывает услуги по качественному лечению любых патологий, которые являются первопричиной появления свищей. Терапевтические мероприятия проводятся как до, так и после хирургического вмешательства.
Единственный эффективный способ лечения пациентов с диагнозом «параректальный свищ» – операция. Хирурги-проктологи Юсуповской больницы выполняют рассечение или иссечение параректального свища в просвет прямой кишки, вскрывают и дренируют гнойные затеки, ушивают сфинктер, используют слизисто-мышечный или слизистый лоскут, закрывающий внутреннее отверстие свища.
Операция проводится не в ремиссионной стадии, так как хирургу необходима полная картина локализации свищей и пролегания каналов. В качестве подготовки вскрывается абсцесс (при обострении), удаляется гнойный экссудат, проводится предоперационная антибактериальная терапия и физиотерапевтическое лечение различными видами физиотерапевтического воздействия.
Своевременное обращение больного к врачу-проктологу повышает шанс на успешность оперативного вмешательства и значительно снижает длительность восстановительного периода.

Параректальный свищ: восстановительный период
Как правило, период реабилитации составляет несколько суток, на протяжении которых врачи отделения проктологии Юсуповской больницы проводят консервативную терапию с применением препаратов обезболивающего и антибактериального действия, а также антисептические манипуляции.
Через день после хирургического вмешательства удаляют газоотводную трубку и гемостатическую губку, процесс заживления послеоперационной раны постоянно контролируют врачи. При выполнении перевязки после операций на сложных свищах может применяться анестезия и проводится глубокая ревизия раны.
В первые сутки пациентам отделения проктологии Юсуповской больницы необходимо соблюдать жидкую диету, для чего им предоставляется специальное питание, предупреждающее дефекацию, которая может грозить инфицированием послеоперационной раны каловыми массами. Особая диета должна соблюдаться до полного заживления, поэтому врачи клиники предоставляют каждому пациенту грамотные рекомендации по питанию в послеоперационный период.
Источник
Рубрика МКБ-10: L98.8.0*
МКБ-10 / L00-L99 КЛАСС XII Болезни кожи и подкожной клетчатки / L80-L99 Другие болезни кожи и подкожной клетчатки / L98 Другие болезни кожи и подкожной клетчатки, не классифицированные в других рубриках / L98.8 Другие уточненные болезни кожи и подкожной клетчатки
Определение и общие сведения[править]
К особому виду хронических ран относят свищевые отверстия на поверхности кожи или слизистых. Свищи – это патологические сообщения с поверхностью тела внутренних органов, естественных полостей тела или гнойных полостей (наружные свищи) либо патологические сообщения между двумя органами или полостями (внутренние свищи).
Этиология и патогенез[править]
По этиологии свищи классифицируют на врожденные, патологические и искусственно созданные. Врожденные свищи – следствие пороков развития. Патологические свищи образуются в результате воспалительных и опухолевых заболеваний, пролежней инородными телами, травм. Травматическое повреждение может развиться и в результате медицинских манипуляций – при эндоскопии, зондировании, оперативных вмешательствах. Искусственные свищи целенаправленно формируют при оперативных вмешательствах, это гастро-, энтеро-, коло-, эпицистостома и другие стомы.
Канал свища может быть выстлан эпителием или грануляционной тканью, соответственно, по строению выделяют:
• трубчатые свищи с эпителизированными стенками, чаще всего врожденные;
• губовидные свищи, обычно искусственные, в которых эпителий переходит со слизистой оболочки полого органа непосредственно на кожные покровы;
• гранулирующие свищи – обычно патологические.
По характеру отделяемого свищи могут быть: гнойные, слизистые, желчные, мочевые, каловые и другие. Наружный свищ имеет внутреннее и наружное устье и канал, длина которого зависит от толщины тканей, через которые проходит свищ, подвижности органа, наличия межорганных сращений. Губовидные свищи канала не имеют, стенка органа в них обычно даже несколько выступает над кожей, образуя губу.
Клинические проявления[править]
Клиническое проявление наружного свища – дефект покровов тела различных размеров и формы с наличием патологических выделений из него. Отделяемое оказывает раздражающее воздействие на окружающие свищевое отверстие ткани с развитием воспаления, изъязвления и рубцовых деформаций. В зависимости от локализации свища характер и количество отделяемого могут быть связаны с приемом пищи, мочеиспусканием, дефекацией. Иногда заболевание протекает с обострениями и ремиссиями, во время которых свищ полностью закрывается, например при остеомиелите. Длительное существование свищей может вести к потере организмом жидкости, электролитов и других веществ (с химусом, желчью, ликвором), нарушениям гомеостаза и тяжелому общему состоянию.
Свищ: Диагностика[править]
Для точной диагностики локализации свищевого хода и сообщения свища используют прием растворов красителей внутрь, фистулографию, фистулоскопию, эндоскопические методы, зондирование, а также исследование отделяемого на наличие различных веществ. Внутренние свищи, не проявляющиеся наличием ран, не имеют таких ярких симптомов и в отдельных случаях диагностируются только при оперативных вмешательствах.
Дифференциальный диагноз[править]
Свищ: Лечение[править]
Тактика лечения свищей зависит от их вида. Гранулирующие свищи в отличие от трубчатых и губовидных могут закрываться самостоятельно после устранения поддерживающей их причины – оперативного удаления гнойника, секвестра, лигатуры, восстановления нормального пассажа желчи, мочи, химуса. Лечат гнойные свищи в соответствии с общими принципам лечения гнойных ран, используя консервативные и оперативные санационные мероприятия. Трубчатые и губовидные свищи никогда не закрываются самостоятельно, при их лечении необходимо ушивание внутреннего устья и иссечение свища.
Необходимо обязательное предохранение окружающих свищевое отверстие тканей от раздражающего действия отделяемого. Для этого при отсутствии противопоказаний вводят обтуратор в свищевой ход. Кожу вокруг свищевого отверстия закрывают пленками или медицинским клеем, обрабатывают перманганатом калия и пастой Лассара.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
“Основы клинической хирургии [Электронный ресурс] : практическое руководство / Под ред. Н.А. Кузнецова. – 2-е изд., перераб. и доп. – М. : ГЭОТАР-Медиа, 2009. – (Серия “Библиотека врача-специалиста”).” – https://www.rosmedlib.ru/book/ISBN9785970411131.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Цинка гиалуронат
Источник
