Туберкулезный спондилодисцит код по мкб 10

Спондилодисцит позвоночника – воспаление позвонка и межпозвоночного диска.
Спондилит – воспаление позвонка.
Дисцит – воспаление межпозвоночного диска.
Синонимы: остеомиелит позвоночника.
Спондилит МКБ 10, спондилодисцит МКБ 10.
- М46.2 – остеомиелит позвонков;
- М46.3 – инфекция межпозвонковых дисков (пиогенная);
- М46.4 – дисцит неуточненный;
- М46.5 – другие инфекционные спондилопатии;
- М49.0 – туберкулез позвоночника;
- М49.1 – бруцеллезный спондилит;
- М49.2 – энтеробактериальный спондилит;
- М49.3 – спондилопатии при других инфекционных и паразитарных болезнях, классифицированных в других рубриках.
Классификация.
По морфологии:
- Гнойный спондилодисцит позвоночника, бывает острый и хронический;
- Гранулематозный – формируется грануляционная ткань без нагноения.
По типу возбудителя:
- Неспецифический – вызванный стафилококком, стрептококком и E. Coli;
- Специфический – туберкулезный спондилит позвоночника, тифозный, гонорейный, грибковый, сифилитический и д.р.
По локализации: чаще страдает поясничный отдел, потом грудной, шейный и крестцовый.
Спондилодисцит позвоночника причины.
Факторы риска.
- Сахарный диабет;
- Внутривенное употребление наркотиков;
- Хроническая почечная недостаточность;
- Злоупотребление алкоголем;
- Онкологические заболевания;
- Урологические инфекции;
- ВИЧ;
- Пожилые пациенты;
- Хирургические вмешательства на позвоночнике.
Возбудители.
Наиболее распространенным возбудителем является Staphylococcus aureus. На втором месте находится Staphylococcus epidermidis. Так же бывает туберкулезный спондилит позвоночника – болезнь Потта.
Спондилит признаки.
- Умеренная или выраженная боль в позвоночнике. Становится сильнее при любом движении спины и хорошо локализуется.
- Неврологические симптомы встречаются приблизительно у 17% пациентов. Связаны с компрессией корешковых нервов и спинного мозга спинальным абсцессом или фрагментами позвонка и диска. Проявляются корешковым болевым синдромом, онемением, парезами и дисфункцией органов малого таза.
- Повышенная температура тела бывает примерно у 30-50% больных.
Спондилит диагностика.
- Общий анализ крови: количество лейкоцитов обычно в пределах нормы, редко превышает 12,0х109, СОЭ в большинстве случаев более 60 мм/ч;
- Посев крови на стерильность для определения возбудителя;
- Повышение С-реактивного белка крови;
- Диаскинтет для исключения туберкулеза позвоночника. Более эффективен, чем проба Манту;
- Полимеразная цепная реакция (ПЦР) на туберкулез. Очень чувствительный метод;
- Магнитно-резонансная томография обязательна при диагностике спондилита. Демонстрирует вовлечение диска и тела позвонка. Позволяет исключить спинальный абсцесс. Малоинформативна для определения сращения костей;
- Компьютерная томография так же позволяет исключить паравертебральный или спинальный эпидуральные абсцессы, более информативна для остеомиелита позвоночника;
- Биопсия для получения прямого посева из пораженного диска или позвонка.
МРТ
Спондилит лечение.
Консервативное лечение спондилита.
В 75% случаев достаточным является лечение антибиотиками и иммобилизация позвоночника корсетом. Это не влияет на конечный результат, но обычно обеспечивает более быстрое облегчение боли и восстановление активности.
Поясничный корсет.
Сначала назначают строгий постельный режим.
Если возбудитель и источник спондилодисцита позвоночника неизвестны, то наиболее вероятен золотистый стафилококк. В этом случае антибиотики подбираются эмпирически по схеме: Цефалоспорины III поколения + Ванкомицин + Рифампицин (возможны противопоказания, необходимо обратиться к врачу!). Ванкомицин назначают при обязательном контроле уровня креатинина крови. Антибиотики меняют в зависимости от результата посева или обнаружения источника.
Лечение внутривенными антибиотиками проводят примерно 4-6 недель. Затем переводят на таблетированные формы еще на 4-6 недель. Или лечение внутривенными инъекциями антибиотиков осуществляют до нормализации СОЭ, а затем переходят на таблетки.
СОЭ обычно держится на высоком уровне длительное время, даже если патоген исчез.
Хирургическое лечение спондилита.
Требуется только примерно в 25% случаев.
Показания к операции.
- Неясный диагноз, особенно если есть серьезное подозрение на опухоль. Возможно выполнение чрезкожной биопсии иглой под контролем рентгена или открытая биопсия.
- Необходимость декомпрессии нервных структур при наличии спинального абсцесса, реактивных разрастаний грануляционной ткани или патологического перелома тела позвонка.
- В некоторых случаях требуется радикальная санация и стабилизация позвоночника, например, при патологическом переломе тела позвонка или образовании кифотической деформации позвоночника.
Противопоказания к операции.
- Тяжелая сосудистая патология;
- Сепсис;
- Тяжелая сопутствующая патология, при которой исход операции сопряжен с высоким риском смерти.
Способы хирургического лечения.
Передний доступ.
Передняя дискэктомия и корпорэктомия. Радикальное удаление инфицированной ткани. Вставка аутотрансплантата из гребня подвздошной кости или ребра или титанового кейджа для стабилизации позвоночника.
Обширное удаление передней части позвоночного столба часто создает большие дефекты и негативно влияет на стабильность. Доказана эффективность применения титановых кейджей при воспалительных поражениях. Нет никаких побочных эффектов, связанных с наличием активной гнойной или туберкулезной флоры.
Радикальная санация и восстановление стабильности позвоночника являются необходимым условием устранения инфекции и формирования костного блока.
Передний доступ. 1-тело позвонка; 2-кейдж; 3-титановая пластина.
Задний доступ.
Для экстренной декомпрессии нервных структур достаточно ламинэктомии. Она обычно дополняется стабилизацией позвоночника для предотвращения нестабильности. Выполняется транспедикулярная фиксация (ТПФ) – в тела позвонков через корни дужек вводятся титановые винты, которые затем крепятся продольными балками и иногда поперечной.
Если гной обнаружен, то ТПФ выполнять опасно. Металлоконструкция как инородное тело и может привести к хронизации гнойного процесса. В этом случае ТПФ выполняется вторым этапом. Операция заканчивается установкой дренажной промывной приточно-отточной системы. Если выявлена только грануляционная ткань, установка промывной системы не требуется.
При отсутствии признаков остеомиелита нестабильность обычно не развивается после проведения простой ламинэктомии на одном уровне и антибактериальной терапии.
Ламинэктомия.ТПФ. 1-тело позвонка; 2-дужка позвонка; 3-титановый винт; 4-ламинэктомия.
Исход.
Исход спондилодисцита позвоночника часто благоприятный с полным выздоровлением, особенно у молодых больных без неврологических осложнений.
Смертельный исход встречается из-за развития осложнений в основном у пожилых больных и больных с параличом до операции.
Восстановление неврологического дефицита бывает редко, даже если операция выполнена в первые 6-12 часов после его развития.
Источник картинки к статье: (c) Can Stock Photo
Литература
- Нейрохирургия / Марк С.Гринберг; пер. с англ. – М.: МЕДпресс-информ, 2010. – 1008 с.: ил.
- Практическая нейрохирургия: Руководство для врачей / Под ред. Б.В.Гайдара. – СПб.: Гиппократ, 2002. – 648 с.
- Зиятдинов, К М. Диагностика и оперативное лечение туберкулезного спондилита / К.М. Знятдинов, В.Н. Лавров, А.Б. Кожевников II Сб, науч. тр./ МНИИТ.- М., 1998 С.
- Корнилов Б.М., Овчинников О.Д., Миничев С.Б. и др. Гнойно-воспалительные заболевания позвонков и межпозвонковых дисков // Лечение больных с гнойно- септическими осложнениями травм. Прокопьевск, 1997 С.
- Лавров, В,Н, Новые технологи» о хирургическом лечении туберкулезного спондилита / В.Н. Лавров // Пробл. Туберкулеза -2002 № 2.-С.
- Морозов А.К., Ветрилэ С.Т., Колбовский Д.А. и др. Диагностика неспецифических воспалительных заболеваний позвоночника // Вестн. травматол. и ортопед. им. Н.Н. Приорова. № 2 2006 С.
Термины и определения
Передняя дискэктомия – удаление межпозвонкового диска.
Корпорэктомия – удаление тела позвонка.
Ламинэктомия – удаление дужки позвонка.
Парез – неполный паралич или слабость отдельных мышц или целых конечностей.
Дуральный мешок – мешок, состоящий снаружи из твердой мозговой оболочки и содержащий внутри ликвор, нервные корешки и спинной мозг.
Эпидуральное пространство – пространство вокруг дурального мешка.
Источник
«Несущая конструкция» всего организма — это позвоночник. На него опирается весь скелет, осуществляет двигательные функции, получает нагрузки и защищает спинной мозг. Именно поэтому так важно следить за тем чтобы в позвоночнике не развивались всякого вида патологии. Спондилодисцит является одним из заболеваний, который может разрушить нормальную работу позвоночника.
Спондилодисцит — что это такое, каков код по МКБ 10?
Спондилодисцит — это опасная, инфекционная патология, которая поражает межпозвоночные диски и находящиеся рядом позвонки.

Чаще всего природу образования патологии определить невозможно. В некоторых ситуациях даже самые опытные специалисты ничего не могут поделать. По статистике только 1% случаев попадает под определение вида бактерий заразивших межпозвоночные диски. Категория населения попадающая под патологию — мужчины после 45 лет.
Больных со спондилодисцитом встретишь не часто. Наиболее уязвимыми считаются поясничная и грудная область позвоночника.
Код по МКБ 10 — М40 и М45.
Симптоматика заболевания
Патология имеет характерные симптомы, которые не относятся к другим заболеваниям. В первую очередь больной чувствует сильные боли в зараженном месте. При острой фазе патологии такие боли не проходят в течение 30 дней. Больной не может делать никаких физических нагрузок.
Симптомы спондилодисцита:
- ранний этап характеризуется ознобом и повышенной температурой;
- потливость, потеря аппетита, малоподвижность;
- боли становятся все сильнее. На первой стадии она ноющая и тянущая. В конце такие ощущения отаются под ребра, в конечности или ребра;
- пораженная ткань начинает давать отеки;
- потеря в массе тела;
- мышцы сжимают спазмы;
- на завершающей стадии нижние конечности будут парализованы.
Как распознать спондилодисцит — МРТ, КТ
В некоторых случаях спондилодисцит невозможно обнаружить с помощью рентгена. Тогда использует следующие методы:
- Магнитно-резонансную томографию (МРТ) и компьютерную томографию (КТ). Они относятся к современной медицине поэтому сделать снимок можно на ранней стадии. На снимках будет видно дегеративные изменения в межпозвоночных дисках, даже через 5 дней после начала инфецирования. Также можно определит какие соседние ткани заражены и определить границы инфецирования. Благодаря МРТ и КТ можно распознать все заболевания позвоночника и было ли произведено хирургическое вмешательство.
- При введении в организм больного радиологического лекарственного средства происходит определение патологии сцинтиграфическим методом. Препарат будет двигаться в место образования болезни, так как скопление зараженных не пропустит радиоизолиты.

Стадии болезни
Стадии развития патологии напрямую зависят от причин и симптомов появления.
Виды спондилодисцита:
- попадание инфекциинепосредственно в межпозвоночные диски помогает развиваться септическому дисциту;
- асептический — в нем не принимают участие бактерии;
- адиопатический;
- остеомиелитный считается самым опасным.
Каждая стадия развития болезни имеет характерные боли. На ранней — боли в пояснице. На поздней — поражаются не только межпозвоночные диски, но и костная ткань вокруг них. Также нарушается строение позвоночника и центральной нервной системы, появляется грыжа.
Где и как лечить патологию в России — лечение антибиотиками
В первую очередь задачей врача является снятие болевых ощущений у больного. Проводятся операции по удалению грыжи, после этого назначается курс лечения разными группами препаратов.
Антиобитики назначаются в зависимости от причины образования патологии. Больной принимает антибиотики широкого спектра действий до тех пор пока не определится вид бактерии заразившей позвоночник.

Тяжесть течения и общее состояние больного покажет какие инъекции вводятся больному — внутревенные или внутремышечные. Не рекомендуется использовать таблетки, так как от них не будет быстрого и желаемого результата.
Спондилодисцит лечится такими антибиотиками широкого спектра действий:
- Амоксициллин;
- Ампициллин;
- Тикарциклин;
- Тетрациклин;
- Левофлоксацин.
Не заниматься самолечением, так как это может привести к полному параличу тела. Без консультации и назначения врача избавиться от спондилодисцита невозможно.
Каждый из назначенных препаратов активно борется с возбудителем бактерии, которая поразила межпозвоночные диски.
- Когда возбудителем патологии выступает стафилококк, рекомендуется использовать следующие лекарственные средства:
- азитромицин,
- линкомицин,
- фуразолидон,
- нифуроксазид.
С бактериями стрептококка борются:
- хемомицин,
- ампицеллин.
Против синегнойной палочки в основном все препараты бессильны, кроме:
- амикацина,
- цефтазидима.
С клебзиеллой активно борются:
- тобрамицин,
- гентамицин,
- цефуроксим,
- цефтриаксон.
Бывают случаи, когда возбудителями патологии выступает туберкулез или сифилис. В такой ситуации необходимо бороться с источником инфекции лекарственными средствами предназначенными для лечения этих болезней.
Лечение в клиниках России со спондилодисцитом
В борьбе с заболеванием помогут следующие клиники:
- Лечебно-реабилитационный центр Минздрава РФ в Москве.
- Клиническая больница № 85 ФМБА в России.
- Клиника К+31.
- Клинический госпиталь на Яузе.
- Лечебно диагностический центр «Патеро Клиник».
Рекомендации по профилактике
Рекомендации по профилактике против спондилодисцита:
- употреблять миниралы и витамины;
- делать упражнения для гибкости позвоночника;
- сон должен быть на ортопедическом матраце и подушке;
- избегать переохлаждений;
- делать больше движений;
- контрасный душ;
- укреплять иммунитет;
- посещать терапевтические процедуры против воспалительных процессов.
Смотрите также видео-отзыв пациентки с болью в спине и асептическим спондилодисцитом:
Загрузка…
Источник
Туберкулезный спондилит позвоночника (МКБ-10 М 49.0) — это название хронического инфекционного поражения спинного хребта, при котором наблюдается сильная боль и нарушаются нормальные функции в позвонках. Болезнь чаще всего встречается у детей и подростков. Если не начать своевременное лечение, то недуг может привести к летальному исходу.

Как распознать заболевание?
Чтобы приступить к терапии туберкулезного спондилита, необходимо вовремя распознать недуг. Обычно симптомы начинаются с поражения легких. У больных наблюдается сильный кашель с большим количеством мокроты и кровохарканье. Кроме того, у пациентов появляется одышка и сильно ощутимые боли в области грудной клетки.
Туберкулезный спондилит начинается постепенно, сначала наблюдается общее недомогание, которое выражается в слабости, быстрой утомляемости, тошноте, потере работоспособности, рассеянности и невнимательности. Также у пациентов наблюдаются головные боли и температура, которая встречается и при туберкулезе — 37–37,5°С. Подобные жалобы могут сопровождать пациентов на протяжении 2–3 месяцев и даже длиться до 1–2 лет. Если не оказать своевременное лечение, то инфекция начнет распространяться на позвоночник. Спустя определенный период у больных начинается другая симптоматика:

- болезненные ощущения в области спинного хребта, нарушение координации движений;
- искривление позвоночника;
- головокружения, шаткость во время походки;
- онемение в пораженной области;
- покалывание в ногах;
- проблемы с функционированием органов таза;
- возникновение туберкулезного абсцесса;
- образование горба;
- появление натечников;
- паралич рук и ног (утрата чувствительности и двигательных возможностей конечностей).
При обнаружении у себя подобных симптомов необходимо сразу же обращаться к специалисту, чтобы он назначил подходящую терапию.
Откуда берется болезнь Потта?
Пути распространения туберкулезного спондилита (болезни Потта) — инфекции, которые переносят люди с микробактериями недуга. Кроме того, заболеванием иногда могут заразить животные. Главный источник спондилита — больные туберкулезом. По этой причине необходимо не контактировать с такими людьми, если вы подозреваете об их недуге. Но некоторые особи могут даже не знать о наличии в своем организме инфекции. Поэтому следует соблюдать правила гигиены, регулярно мыть руки после возвращения с улицы.
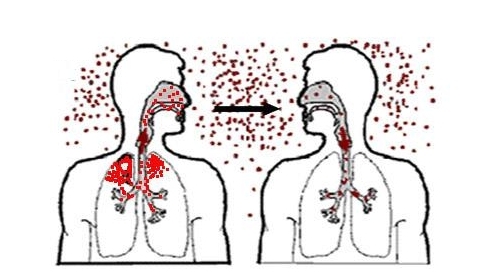
Главный путь заражения — воздушно-капельный. Таким способом мельчайшим каплям мокроты, содержащим инфекцию, удается проникать в альвеолы здорового человека. Наиболее опасными считаются больные, у которых массивное бактериовыделение (если они при обычном разговоре рассеивают инфицированные капли мокроты). Пагубный аэрозоль выделяется при чихании, кашле и громкой речевой коммуникации. Распыленная инфекция сохраняется в закрытом помещении на протяжении часа, после чего оседает на мебели, полу, стенах и пищевых продуктах.
Наилучшими условиями для заражения считаются закрытые помещения, в которых отсутствует вентиляция. Поэтому необходимо регулярно проветривать свое жилище и место работы. Кроме того, заразиться инфекцией можно и от животных. Вовсе не обязательно контактировать с ними, поскольку иногда бактерии попадают вместе с продуктами питания — молоком (если это козы и коровы) и мясом (свиньи, овцы и т.д.).
Как проводят диагностику болезни?
Дифференциальная диагностика заболевания Потта заключается в проведении обзорной рентгенографии и томографии пораженного отдела позвоночника в 2 проекциях.
 Чтобы определить натечник, используют стереофистулографию и абсцессографию. Для установления уровня и степени распространенности патологии спинного мозга, назначают пневмомиелографию с контрастированием субарахноидального пространства кислородом. Вещество вводится при люмбальной пункции.
Чтобы определить натечник, используют стереофистулографию и абсцессографию. Для установления уровня и степени распространенности патологии спинного мозга, назначают пневмомиелографию с контрастированием субарахноидального пространства кислородом. Вещество вводится при люмбальной пункции.
Для этой же цели понадобится провести веноспондилографию позвоночника, которая позволяет точно установить, насколько протянуты сосудистые расстройства при туберкулезном спондилите. Будет ли эффективна диагностика, зависит от качественности сделанных рентгеновских снимков.
Чтобы распознать болезнь, довольно часто используют компьютерную томографию и боковые рентгенограммы грудной клетки (переднезадние). Хорошо оборудованные центры предлагают применение тифоидных и паратифоидных титров для выявления болезни Потта. В самых тяжелых случаях иногда применяют игловую биопсию.
Если вовремя диагностировать недуг и начать эффективное лечение, то можно достичь быстрого и положительного результата.
Методы терапии
Лечебные мероприятия сводятся к сочетанию антибиотикотерапии и хирургического вмешательства. Применение антибактериальных препаратов назначается как до операции, так и после. Обычно специалисты прописывают:

- Рифампицин;
- Изониазид;
- Пиразинамид;
- Этамбутол.
Чаще всего такие медикаменты употребляются совместно на протяжении длительного периода и по определенной схеме. Иногда больному назначаются капельницы. Если макропрепарат не помогает, то врачи настаивают на хирургическом вмешательстве. При проведении операции в позднем возрасте она не сможет устранить инвалидности, но зато сумеет уменьшить степень ее тяжести.
Главными показаниями к оперативному вмешательству являются:
- разрушенные тела позвонков;
- абсцессы тканей;
- проблемы с работой спинного мозга и его корешков;
- наличие свищей с выделением гноя;
- болезненные ощущения в области спины, нестабильное состояние позвоночника.
Отметим, что операция категорически противопоказана тем пациентам, у которых есть тяжелые сердечно-сосудистые заболевания.
 Перед вмешательством нужно провести хирургические манипуляции, направленные на укрепление позвонка при помощи специальных конструкций из металла. Устанавливать такие приборы требуется со стороны остистых отростков. Через 2–3 дня осуществляется следующий этап операции, на котором удаляется поврежденная ткань и меняется на трансплантат. Это может быть кусок собственной ткани (костной), который получают из удаленного ребра или крыла подвздошной кости. Кроме того, для замены поврежденной части используют гидроксиапатитные, углеродные имплантаты или же те, что сделаны из никелида титана.
Перед вмешательством нужно провести хирургические манипуляции, направленные на укрепление позвонка при помощи специальных конструкций из металла. Устанавливать такие приборы требуется со стороны остистых отростков. Через 2–3 дня осуществляется следующий этап операции, на котором удаляется поврежденная ткань и меняется на трансплантат. Это может быть кусок собственной ткани (костной), который получают из удаленного ребра или крыла подвздошной кости. Кроме того, для замены поврежденной части используют гидроксиапатитные, углеродные имплантаты или же те, что сделаны из никелида титана.
После проведения операции назначается курс реабилитации. Главная задача на этом этапе — полностью восстановить функцию позвоночника и вернуть пациента к привычной жизни. Для этого назначают специальные ортопедические бандажи, массаж и лечебную физкультуру. Кроме того, довольно часто врачи настаивают на посещении санаториев или теплых курортов.
Помощь народной терапии
На ранних стадиях болезни Потта практикуется лечение народными средствами. Довольно часто используют травяные сборы. Самые распространенные препараты для внутреннего приема готовятся из листьев березы и каштана, брусники, цветов липы и вязолистного лабазника, корней бузины и петрушки. Все компоненты берут в равной пропорции, заливают 1 л крутого кипятка. Затем настаивают на протяжении 2–3 часов, после чего процеживают и употребляют по 1 ст. л. 3 раза в сутки.
 Кроме того, в лечении туберкулезного спондилита используют плоды шиповника, заваренные как чай. Такой напиток можно пить по 1 кружке до 5 раз в день. Эффективный настой делают из зверобоя. Для его приготовления нужно взять 10 г сушеной травы и залить 250 мл кипяченой воды. Затем требуется оставить лекарство на 20 минут для настаивания, после чего процедить и принимать по 1 ст. л. по окончании трапезы. Кратность употребления составляет 3 раза в сутки.
Кроме того, в лечении туберкулезного спондилита используют плоды шиповника, заваренные как чай. Такой напиток можно пить по 1 кружке до 5 раз в день. Эффективный настой делают из зверобоя. Для его приготовления нужно взять 10 г сушеной травы и залить 250 мл кипяченой воды. Затем требуется оставить лекарство на 20 минут для настаивания, после чего процедить и принимать по 1 ст. л. по окончании трапезы. Кратность употребления составляет 3 раза в сутки.
Кроме того, можно приготовить отвары на основе других растений. Чаще всего для этого используют:
- солодку;
- мать-и-мачеху;
- сосновые почки;
- сельдерей;
- облепиху.
 Врачи рекомендуют употреблять большое количество морковного и свекольного сока, ведь они способны противодействовать заболеванию. Пить разрешается только натуральный напиток и лучше всего это делать перед обедом (в 12–14 часов дня). Часто готовят лекарственное снадобье на основе грецкого ореха. Для такого рецепта нужно взять 3 ст. л. измельченного сырья и добавить к массе 2 ч. л. меда (жидкого). Употреблять такую смесь рекомендуется утром (после пробуждения) и вечером (перед сном). Доза — 1 ст. л.
Врачи рекомендуют употреблять большое количество морковного и свекольного сока, ведь они способны противодействовать заболеванию. Пить разрешается только натуральный напиток и лучше всего это делать перед обедом (в 12–14 часов дня). Часто готовят лекарственное снадобье на основе грецкого ореха. Для такого рецепта нужно взять 3 ст. л. измельченного сырья и добавить к массе 2 ч. л. меда (жидкого). Употреблять такую смесь рекомендуется утром (после пробуждения) и вечером (перед сном). Доза — 1 ст. л.
Для лечения туберкулезного спондилита довольно часто используют пчелиный подмор. Нужно приготовить настойку на основе мертвых насекомых. Для этого понадобится взять 100 г измельченного вещества и залить массу 1 л водки. Препарат нужно настаивать в темном помещении на протяжении 20 дней, после чего средство разрешается употреблять внутрь по 1 ст. л. 2 раза в сутки. Курс такой терапии составляет месяц.
 Довольно часто осуществляют терапию с помощью хвойного экстракта, который добавляют в горячую ванну. Проводить банные процедуры рекомендуется на протяжении 15 минут, делать это нужно ежедневно. Кроме того, хороший эффект можно получить, если применять лавандовое масло. Его разрешается не только добавлять в ванну, но и использовать для растираний больных мест. Довольно часто при спондилите принимают сок из свежего винограда. Сначала нужно употреблять напиток 3 раза в сутки по 1 стакану, после чего каждый день увеличивать дозу вдвое. Так нужно делать 4 недели, затем необходимо пить сок уже на убавление количества.
Довольно часто осуществляют терапию с помощью хвойного экстракта, который добавляют в горячую ванну. Проводить банные процедуры рекомендуется на протяжении 15 минут, делать это нужно ежедневно. Кроме того, хороший эффект можно получить, если применять лавандовое масло. Его разрешается не только добавлять в ванну, но и использовать для растираний больных мест. Довольно часто при спондилите принимают сок из свежего винограда. Сначала нужно употреблять напиток 3 раза в сутки по 1 стакану, после чего каждый день увеличивать дозу вдвое. Так нужно делать 4 недели, затем необходимо пить сок уже на убавление количества.
Лечить болезнь Потта требуется со строгим соблюдением правильного рациона. Рекомендуется употреблять больше белковой пищи и витаминов. Нужно исключить жирные блюда и спиртные напитки.
Если вовремя обнаружить заболевание, то можно избавиться от него без пагубных последствий для здоровья.
Источник
