Туннельный синдром при ревматоидном артрите лечение

Треть от заболеваний периферической нервной системы составляют туннельные невропатии. Под туннельным синдромом принято обозначать комплекс клинических проявлений (чувствительных, двигательных и трофических) обусловленных сдавлением, ущемлением нерва в узких анатомических пространствах (анатомический туннель). Но при определенных патологических условиях канал сужается, возникает нервно–канальный конфликт [Аль–Замиль М.Х., 2008].
В литературе описано более 30 форм туннельных невропатий [Левин О.С., 2005].
Кистевой /карпальный/ туннельный синдром
Кистевой туннельный синдром является наиболее распространенным заболеванием среди всех туннельных синдромов.
Этиология
Кистевой туннельный синдром обладает широким спектром причин. Существует два механизма формирования данного синдрома. Первый – уменьшение в размерах самого карпального канала. Сюда относят такие причины, как артроз, травмы, акромегалия, и чрезмерное механическое воздействие. Второй механизм – увеличение в размерах содержимого карпального канала. Например, при ганглиевых кистах, опухолях нерва, отложение веществ (например, амилоида), или синовиальной гипертрофии при ревматоидном артрите. Также некоторые индивидуальные факторы, такие как размер и форма запястья и форма срединного нерва, могут способствовать развитию синдрома запястного канала.
Клиническая картина
При кистевом туннельном синдроме, прежде всего, определяется боль и сенсорные симптомы. Типичным симптомом является брахиалгия, парастезии, или ночные восходящие боли, исходящие из запястья. Кроме того, определяется слабость в руке. Слабость, как правило, является поздним симптомом.
Лучевая диагностика
При диагностике кистевого туннельного синдрома можно использовать такой метод, как рентгенограмма костей кисти, для подтверждения/исключения травм и переломов костей запястья (особенно крючковидной и трапециевидной костей), а также подтвердить/исключить тяжелый остеоартрит и другие артропатии.
Но, обычная рентгенограмма имеет ограниченное применение в диагностике и оценке кистевого туннельного синдрома, так как данным методом можно только оценить лишь костные структуры.
КТ может использоваться для оценки поперечного размера карпального канала, а также для обнаружения кальцификации в сухожилиях, в пределах канала.
Однако, КТ ограничена в своих возможностях визуализации срединного нерва и сухожилий запястья, поставить окончательный диагноз туннельного синдрома по
КТ не представляется возможным. Поэтому другие методы визуализации мягких тканей запястного канала будут предпочтительнее.
Ультразвуковая диагностика, позволяет визуализировать достаточно хорошо содержимое карпального канала.
Ультразвуковое изображение

При МРТ воспаление синовиальной оболочки и сухожилия визуализируются в виде низкой интенсивности сигнала на Т1-взвешенных изображениях и повышения интенсивности сигнала на Т2-взвешенных, Т2*-взвешенный изображениях(STIR) последовательностях.
Независимо от этиологии синдрома запястного канала, изменения в срединном нерве аналогичны и включают в себя следующее: диффузный отек или сегментарное расширение срединного нерва. МРТ также применяется для определения объемных образований, таких как невриномы, липомы, гемангиомы.
МРТ изображения кистевого туннельного синдрома

Лечение:
При начальных проявлениях симптома карпального канала (легкая степень) лечение включает в себя ограничение нагрузки, противовоспалительные препараты, при неэффективности – гормональные препараты.
Хирургическое лечение может быть необходимо, при тяжелых симптомах и если другие методы не дают никакого облегчения. Операция не должна быть методом выбора при лечении данного синдрома. Даже после операции, могут оставаться некоторые проблемы, так, слабость в прооперированной конечности сохраняется примерно в 30% случаев.
 Автор: Полина Александровна Подгорная, научный сотрудник НИЦ ОЗД УК «МРТ Эксперт и Клиника Эксперт»
Автор: Полина Александровна Подгорная, научный сотрудник НИЦ ОЗД УК «МРТ Эксперт и Клиника Эксперт»
Источник
Туннельным синдромом запястья называют такое состояние, когда происходит сдавление в карпальном (запястном) канале срединного нерва. Спровоцировать его может компрессия или травма.
Понятие туннельного синдрома не универсально для области запястья, это состояние может проявляться и в других анатомических областях, где нервы пролегают достаточно поверхностно и близко к костным структурам одновременно. Рассматриваемый синдром проявляется в виде снижения или отсутствия чувствительности в большом, указательном, среднем и половине безымянного пальца, а также нарушении двигательной функции в них.
Туннельный синдром запястья нередкая патология и встречается у 1-3 % населения, причем преимущественно у людей, род деятельности, которых связан с мелкой, монотонной моторикой кисти. Половина от всех страдающих данным синдромом это люди, вид занятости, которых связан с использованием компьютера. Также данное заболевание можно считать профпатологией у музыкантов, портных, офисных служащих и пр. Синдром встречается у активного трудоспособного населения в уже зрелом возрасте (40-60 лет), а в 105 случаев и в более молодом возрасте. Ученые пришли к выводу, что у активных пользователей ПК риск развития синдрома на 15 % выше, особенно у женщин.
Причины туннельного синдрома запястья
Срединный нерв в области кисти проходит через туннель образованный поперечной связкой и запястными костями кисти. Спровоцировать сдавление нерва в канале могут:
Травматические повреждения кисти. Ушибы, вывихи, растяжения, переломы могут спровоцировать отек связок и мышц или даже смещение костей запястья. Всё это может сдавить нерв в канале и вызвать нарушение его функции. При правильном лечении все эти процессы обратимы, но если вовремя и правильно не оказать помощь, то контрактуры мышц и связок, а так же деформация костей могут быть уже необратимыми.
Артрозы, артриты и прочие патологические суставные процессы различной этиологии и генеза. Вызываемые при данных патологиях отеки и воспалительные реакции, вплоть до некроза тканей так же могут вызвать компрессию нерва. При перманентном протекании воспаления и прогрессировании дегенеративно-дистрофических процессов, суставные поверхности запястья теряют свои свойства и изнашиваются, в результате чего происходит деформация и сдавление нерва в канале уже костными структурами.
Воспаление сухожилий или тендовагинит. Воспаление может быть септическим, (вызванное микроорганизмами) и асептическим, (вызванное нагрузкой, переохлаждением и пр.). Спровоцировать септическое воспаление могут такие заболевания, как гнойные раны кисти, в том числе панариции, неправильная техника взятия крови из пальца и др. Неинфекционное воспаление может быть вызвано хроническим травмирующим напряжением, например частой монотонной моторикой кисти, статической нагрузкой на нее, температурной травмой.
Заболевания, которые приводят к задержке воды в организме, могут вызвать отеки конечностей и, как следствие привести к увеличению объемов мягких тканей и сдавлению срединного нерва. Нарушение водно-электролитного состава может вызвать: беременность, прием гормональных противозачаточных препаратов, климакс, заболевания почек и пр.
Редко, но встречаются опухоли нервной ткани и срединного нерва в частности. В большинстве своем это доброкачественные новообразования (шванномы, нейрофибромы, перинейромы), но встречаются и злокачественные, проистекающие из оболочек нерва. Своим ростом опухоль сдавливает нерв, что приводит к его повреждению.
Сахарный диабет. Под воздействием фермента протеинкиназой С в нервных тканях начинают разрушаться аккумулированные в процессе болезни сорбитол и фруктоза. Из-за этого, а также из-за нарушения трофики нейронов и их отростков возникает асептическое воспаление нервов и окружающих их тканей. Нарастает отек, который в свою очередь приводит к компрессии нервов, в том числе и срединного.
Акромегалия. В результате продолжительного и интенсивного роста человека, страдающего акромегалией, происходят процессы непропорционального разрастания костной и мягких тканей. Срединный нерв может ущемиться в суженом запястном канале из-за увеличенного объема костей и сужения его просвета.
Врожденные аномалии развития. Поперечная связка запястья может быть утолщена от рождения, так же встречается скудная продукция сухожильной смазки. Одним из факторов предрасположенности к туннельному синдрому запястья может послужить анатомическая особенность строения, так называемое «квадратное запястье».
Симптомы туннельного синдрома
Чувство онемения пальцев. Рассматриваемый синдром, как правило, развивается постепенно и в основном поражение проявляется односторонне. В основном патологический процесс возникает в той конечности, которая является ведущей, у правшей- правая рука, а у левшей-левая. Развитие синдрома запястного канала происходит постепенно. Однако может наблюдаться и двухсторонний процесс, при заболеваниях эндокринной системы, беременности и пр.
Парестезии. Проявляются в виде ощущений покалывания и потери чувствительности в пальцах. Появляются в утренние часы, после пробуждения и в течение нескольких часов проходят. Но со временем эти проявления становятся стабильнее и интенсивнее и уже могут стать постоянными. Это может привести к нарушению нормальной функции конечности: силы, ловкости и т.д., пациенту приходится производить смену рук при выполнении действий, давать отдых поражённой конечности. Особые неудобства доставляют манипуляции требующие статического напряжения конечности.
Боль. При манифестации заболевания может появиться чувство жжения и покалывания в руке, что довольно-таки быстро устраняется опусканием конечности вниз и встряхиванием. Кровоток в руке возобновляется, и болезненные ощущения проходят. Как правило, это происходит во время сна из-за статичного положения руки, либо при монотонной работе выполняемой конечностью. Боли не характерны для каких-то определенных суставов и носят распространенный характер. С прогрессированием болезни боль может охватывать не только пальцы, но и всю кисть и руку вплоть до локтевого сустава, что зачастую затрудняет постановку диагноза. Пациент не может выполнять свои обязанности, потому что боли могут возникать в дневное время.
Утрата ловкости и силы. С течением времени, если заболевание не лечить, конечность начинает терять силу и ловкость в движениях. Пациенту трудно удерживать предметы в руках, особенно мелкие, они как бы самопроизвольно выпадают. Пропадает возможность выполнять мелкую моторику (захватывать мелкие вещи, противопоставлять большой палец и т.д.).
Снижение чувствительности. Пациент со временем может начать замечать, что он плохо различает температуру предметов, перестает чувствовать прикосновения или даже уколы. Появляется болезненное жжение в руке, онемение.
Атрофия мышц. При запущенных формах синдрома может развиться атрофия мышечно-связочного аппарата руки, мышцы и связки не только теряют силу, но и уменьшаются в размерах. Со временем кисть деформируется и обретает форму напоминающую лапу обезьяны.
Изменение цвета кожи. В связи с тем, что при нарушении иннервации кисти происходит и нарушение питания клеток кожи, происходит изменение цвета кожных покровов, они становятся более светлыми и неравномерно окрашенными.
Диагностика туннельного синдрома
Для точной постановки диагноза необходима консультация врача-невролога. При этом врач проводит ряд специфических тестов, а так же могут быть использованы лабораторные и инструментальные методы исследования.
Тесты при синдроме запястного канала:
- Тест Тинеля. В наиболее узком месте запястного канала, со стороны ладони при постукивании возникают неприятные ощущения покалывания.
- Тест Фалена. При максимально согнутой кисти в области запястья в течение минуты или менее появляется боль и парестезия.
- Манжеточный тест. На предплечье располагают манжету от аппарата для измерения артериального давления и максимально накачивают. В течение одной минуты при положительной пробе и наличии синдрома появляется чувство онемения и покалывания.
- Тест поднятых рук. Верхние конечности поднимают вертикально вверх и держат в таком положении в течение минуты. При положительном результате неприятные ощущения появляются уже через 30-40 секунд.
Все вышеперечисленные пробы можно производить дома, и при наличии хотя бы одного положительного теста обязательно обратитесь к врачу.
Из инструментальных методов исследования применяют такие как:
- электронейромиография;
- рентгенологические исследования;
- МРТ;
- УЗИ.
Для выявления причин возникновения заболевания пациенту назначают исследование крови и мочи:
- биохимия крови;
- анализ крови и мочи на сахар;
- анализ на тиреотропные гормоны;
- клинический анализ мочи и крови;
- анализ крови на ревматоидный фактор, С-реактивный белок, антистрептолизин-О;
- анализ крови на циркулирующие иммунные комплексы;
- анализ крови на антистрептокиназу.
Лечение туннельного синдрома
Самым главным в лечение синдрома запястного канала является соблюдение мер профилактики развития заболевания. Даже при самом лучшем и качественном лечении без предупреждающих мер не обойтись, потому что эффект может быть просто не достигнут.
- Профилактические меры при синдроме запястного канала. При возникновении первых признаков заболевания необходимо жестко зафиксировать кисть, чтобы не было возможности движений в суставе и как следствие травмирования нерва. Фиксатор может наложить доктор или для временного использования приобрести эластичный бинт в аптеке. В течение двух-трех недель необходимо избегать той деятельности, которая усугубляет симптомы заболевания. Так же для уменьшения отека рекомендуют прикладывать холод в области запястья на 2-3 минуты 2-3 раза в день. В последующем периоде назначают лечение в зависимости от тяжести течения патологического процесса и его выраженности. Если это необходимо, то лечение основывается на терапии основного заболевания (травматического повреждения, гипотиреоза, заболеваний мочевыделительной системы, сахарного диабета и пр.), вызывающего сдавление нерва в канале.
Местное лечение. Включает в себя применение компрессов, введение в полость канала лекарственных средств. Эти процедуры позволяют быстро ослабить болезненные проявления и снять местное воспаление.
- Медикаментозная терапия. Лекарственная терапия в каждом случае подбирается индивидуально в зависимости от основного или сопутствующего заболевания. При этом часто назначают витамины группы В, нестероидные противовоспалительные средства, сосудорасширяющие средства, диуретики, противосудорожные средства, миорелаксанты, глюкокортикостероиды, антидепрессанты и пр.
- Физиотерапия. Может быть использована, как при лекарственной терапии, так в послеоперационном периоде во время реабилитации. При этом применяют: иглоукалывание; приемы мануальной терапии; ультрафонофорез;ударно-волновая терапия. Перед применением физиотерапевтических процедур необходимо проконсультироваться у специалиста на наличие противопоказаний.
Хирургическое лечение туннельного синдрома
Если на протяжении 6 месяцев и более консервативная терапия не дает должного эффекта, то имеет смысл задуматься о хирургическом разрешении заболевания. Основная задача оперативного вмешательства состоит в том, чтобы давление на срединный нерв было устранено посредством расширения карпального канала.
Большинство операций проводят под местным обезболиванием. Применяют следующие способы:
Открытым доступом: через разрез (5мм) в области карального канала рассекают запястную связку.
Эндоскопическая операция. Есть две разновидности эндоскопического вмешательства, через два разреза и через один. В первом случае в один разрез вводят эндоскоп, а во второй инструмент ля рассечения связки. Во втором случае оба инструмента вводятся черед одно отверстие.
По окончании оперативного вмешательства на руку накладывают гипсовую повязку, для иммобилизации конечности. После снятия гипса проводится курс лечебной физкультуры и физиолечения. Как правило, полное восстановление функции кисти происходит в течение полугода. После выздоровления больному можно вернуться к работе, при условии соблюдения охранительного режима, чтобы не спровоцировать рецидив заболевания.В современном мире, где компьютерные технологии внедрены уже повсеместно, рассматриваемая нами патология становится всё более часто встречаемой. Своевременная и квалифицированная помощь, и профилактика при возникновении туннельного синдрома запястного канала позволяет полностью и с достаточной стойкостью добиться ремиссии.
Источник
Ревматоидный артрит (РА) – хроническое системное заболевание соединительной ткани с прогрессирующим поражением преимущественно периферических (синовиальных) суставов по типу эрозивно-деструктивного полиартрита, с возможным развитием полиорганного поражения и тяжелых осложнений, таких как вторичный амилоидоз. РА представляет собой наиболее распространенное аутоиммунное заболевание, регистрируется во всех странах мира и во всех климатогеографических зонах, во всех возрастных, расовых и этнических группах, поражая 0,5–2% взрослого населения в наиболее работоспособном возрасте – 35–55 лет [1–3]; женщины болеют чаще чем мужчины (соотношение женщин и мужчин 3:1). По данным 2012 г., заболеваемость РА в РФ составляет 241,3 на 100 тыс. населения [4].
Основными клиническими проявлениями РА являются суставные поражения в виде эрозивного артрита с болью и припухлостью пораженных суставов, утренняя скованность, образование ревматических узелков. В развернутых стадиях заболевания возникают деформации пораженных суставов, повреждения связочного аппарата и синовиальной сумки. Помимо поражения суставов для пациентов с РА характерно развитие системных внесуставных проявлений, таких как ревматоидный васкулит, плеврит, перикардит, синдром Фелти, периферическая полиневропатия, поражение глаз, гломерулонефрит [5].
Наиболее характерным проявлением заболевания, наряду с прогрессирующим поражением суставов, потерей подвижности, утомляемостью, внесуставными проявлениями, является хронический болевой синдром, локализованный обычно в области суставов. Именно хронический болевой синдром служит ведущей жалобой пациентов и оказывает решающее влияние на снижение качества жизни. Боль рассматривают как показатель активности болезни, и в то же время активность заболевания не всегда является предиктором интенсивности боли и нарушения функции суставов.
Неврологические нарушения при РА
В настоящее время существует ряд клинико-экспериментальных исследований, демонстрирующих роль неврогенных механизмов в патогенезе болевого синдрома при РА [6–8]. Наряду с клиническими признаками воспаления у пациентов с РА наблюдаются специфические сенсорные феномены, характерные для невропатической боли [9–11].
Среди неврологических нарушений при РА наиболее часто выявляется поражение периферической нервной системы (ПНС) [12]. Американскими ревматологами было проведено клиническое, электрофизиологическое и патоморфологическое исследование ПНС у 108 больных РА. У 62 обследованных (57,4%) выявлены электрофизиологические доказательства наличия невропатии. Среди них 53 (85,5%) имели чисто сенсорную или сенсомоторную аксональную невропатию, а 9 (14,5%) – демиелинизирующую полиневропатию. Синдром запястного канала выявлен у 11 из 108 больных. Поражения ПНС имели разнообразную клиническую картину: боль, парестезии, моторные и сенсорные нарушения. Авторы обращали внимание на то, что эти симптомы могут имитировать суставную боль или сопровождать ее. Однако не было получено данных о взаимосвязи неврологических проявлений с длительностью заболевания, наличием эрозий, деформаций суставов и приемом противовоспалительных препаратов [13].
В целом, по данным литературы, частота неврологических осложнений у больных РА имеет большой разброс (от 0,5 до 85%) и представлена преимущественно полиневропатией (сенсорной, моторной или сенсомоторной), а также множественными мононевропатиями, шейной миелопатией или туннельным синдромом [14–18].
Полиневропатия, при которой поражаются как двигательные (моторные), так и чувствительные (сенсорные) волокна, выявляется более чем в 50% случаев. На сегодняшний день трудными для диагностики остаются моторные нарушения, поскольку имеющиеся деформации суставов с ограничением активных и пассивных движений, сопутствующей мышечной атрофией зачастую препятствуют определению причины пареза: патология суставов или патология периферических нервов. Полиневропатия характерна больше при длительном течении болезни [11, 13, 18].
Основной причиной поражения ПНС являются васкулит и ишемия сосудов, питающих периферические нервы. Диагностика поражения ПНС основывается на чувствительных нарушениях в дистальных отделах конечностей, снижении поверхностной и глубокой чувствительности, данных стимуляционной электронейромиографии (ЭНМГ) (снижение скорости распространения возбуждения по моторным и сенсорным волокнам и М-ответа в дистальных отделах конечностей).
В 2012 г. нами проведено исследование с целью выявить нейропатический компонент боли (НКБ) у больных с РА. Обследовано 183 пациента с достоверным РА, (средний возраст 46,5±11,7 года) с длительностью заболевания от 3-х месяцев до 30 лет (в среднем 9,1±7,6 года) [19]. По данным опросника DN4 для диагностики вида боли, 73 пациента (43%) набрали 4 и более баллов, что свидетельствует о нейропатическом характере боли (рис. 1).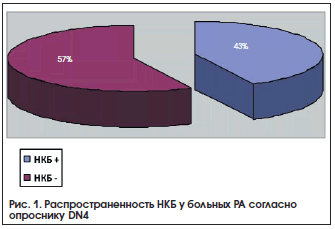
Статистический анализ 2-х групп пациентов – с НКБ (НКБ+) и без НКБ (НКБ–) – показал, что с увеличением возраста больного, длительности заболевания, клинической стадии и снижением функциональных возможностей возрастает вероятность наличия НКБ у больного. Причем индекс DAS28, позволяющий определить активность болезни и эффективность терапии при РА, и СОЭ не являются предикторами боли.
Анализ болевого синдрома с помощью наиболее популярного в России опросника DN4 [20] выявил различные качественные характеристики хронического болевого синдрома у пациентов с РА. Наиболее частыми дескрипторами невропатической боли были прострелы, похожие на удар током (51%), ползание мурашек (40%), покалывание (54%) и онемение (57%).
Исследование неврологического статуса выявило у пациентов с НКБ в 96% случаев поражение ПНС, которое было представлено дистальной сенсомоторной полиневропатией (55%), туннельным синдромом (14%), мононевропатией (19%), шейной миелопатией (4%), сочетанием полиневропатии с туннельным синдромом (4%). Лишь у 4% поражение ПНС отсутствовало [21]. Полиневропатия чаще выявлялась у пациентов более старшего возраста, длительно болеющих РА, что подтвердило данные зарубежных коллег (рис. 2).
Для подтверждения полиневропатии пациентам проведена стимуляционная ЭНМГ, которая выявила преимущественное снижение скорости распространения возбуждения и амплитуды М-ответа в дистальных отделах конечностей, что позволило говорить о наличии у них смешанного типа поражения ПНС – аксонального и демиелинизирующего.
Основные принципы терапии невропатической боли при РА
Проведенное нами исследование показало, что хронический суставной болевой синдром при РА носит смешанный характер. Наряду с ноцицептивным компонентом, обусловленным воспалением, у 43% пациентов преобладает НКБ, что требует комплексной терапии. Наряду с НПВП, базисной противовоспалительной, глюкокортикостероидной и генно-инженерной биологической терапией, направленной на основное заболевание и ноцицептивный компонент, необходимо рассмотреть терапию нейропатического компонента. Согласно международным рекомендациям, наряду с вышеуказанными препаратами, для лечения НКБ необходимо использовать препараты центрального действия (анктиконвульсанты и антидепрессанты) и витамины группы В.
В течение многих лет ученые занимаются клиническими исследованиями применения при различных неврологических заболеваниях витаминов группы В, прежде всего витаминов В1 (тиамин), В6 (пиридоксин) и В12 (цианокобаламин), обладающих определенным механизмом действия.
• Тиамин (В1) оказывает репаративное действие на пораженные нейроны, а также замедляет прогрессирование поражения сосудистого русла.
• Пиридоксин (В6) оказывает нейротропное действие (активируя синтез миелиновой оболочки нервного волокна и транспортных белков в аксонах, ускоряет процесс регенерации периферических нервов) и противоболевое действие.
• Цианокобаламин (В12) активно влияет на энергообеспечение клеток, синтез белка, регенерацию нервной ткани [22–24].
На сегодняшний день уже не ставится под сомнение анальгетический эффект этих витаминов [22, 25, 26] и целесообразность их использования в лечении болевых синдромов с сенсорными нарушениями, а также в комплексной терапии невропатической боли с применением Габапентина [27, 28]. В 2016 г. A. Mimenza и S. Aguilar провели исследование с применением антиконвульсантов и витаминов В1 и В12 у больных с диабетической полиневропатией. В течение 12 нед. пациентам с болевой формой диабетической полиневропатии проводили терапию по 2-м схемам: 1) Габапентин 300–3600 мг + В12 (20 мг) и В1 (100 мг); 2) Прегабалин 75–600 мг. Достоверное снижение выраженности болевого синдрома получено в обеих группах, однако комбинация Габапентина с витаминами В1 и В12 позволила использовать меньшие дозы антиконвульсанта, что является немаловажным аспектом.
Спектр заболеваний нервной системы, при которых патогенетически обосновано применение витаминов группы В, разнообразен. Полиневропатия как основной этиологический фактор периферической нейропатической боли у больных с РА – один из основных показаний к применению витаминов группы В.
Оригинальным препаратом, содержащим комплекс витаминов В1, В6, В12, является Нейробион (МЕРК), он оказывает тройное действие на нейроны: нормализует обмен углеводов (за счет витамина В1); увеличивает синтез нейромедиаторов (за счет витамина В6); стимулирует синтез защитной миелиновой оболочки (за счет витамина В12). Препарат выпускается в 2-х формах: инъекционной и таблетированной, при этом отсутствие в препарате лидокаина снижает риск развития аллергии.
Показания к применению препарата Нейробион (МЕРК):
• нейропатическая боль при полинейропатии;
• болевой синдром при заболеваниях позвоночника (люмбоишиалгия, плексопатия, корешковый синдром, вызванный дегенеративными изменениями позвоночника);
• невриты и невралгии (невралгия тройничного нерва, неврит лицевого нерва, межреберная невралгия).
Схемы применения препарата Нейробион (МЕРК) различаются в зависимости от интенсивности болевого синдрома. При выраженном болевом синдроме лечение целесообразно начинать с внутримышечного введения 3 мл/сут (1 ампула) до снятия острых симптомов. После уменьшения выраженности симптомов или при умеренной их тяжести назначают по 3 мл (1 ампула) 3 р./нед. в течение 2–3-х недель. В целях профилактики рецидива рекомендуется поддерживающая схема: внутрь по 1 таблетке 1–3 р./сут в течение 1–1,5 мес. или по назначению врача.
Следует обратить внимание, что при длительном курсе терапии (18 нед.) диабетической полиневропатии витаминами группы В не наблюдалось побочных эффектов, которые могли бы свидетельствовать о передозировке препарата [29].
Синергическое взаимодействие препаратов с различными механизмами действия обусловливает больший болеутоляющий эффект при меньших неблагоприятных явлениях.
Источник
