Уровень актг при синдром иценко кушинга
Синдром Иценко-Кушинга – патологический симптомокомплекс, возникающий вследствие гиперкортицизма, т. е. повышенного выделения корой надпочечников гормона кортизола либо длительного лечения глюкокортикоидами. Следует отличать синдром Иценко-Кушинга от болезни Иценко-Кушинга, под которой понимают вторичный гиперкортицизм, развивающийся при патологии гипоталамо-гипофизарной системы. Диагностика синдрома Иценко–Кушинга включает исследование уровня кортизола и гипофизарных гормонов, дексаметазоновую пробу, МРТ, КТ и сцинтиграфию надпочечников. Лечение синдрома Иценко–Кушинга зависит от его причины и может заключатся в отмене глюкокортикоидной терапии, назначении ингибиторов стероидогенеза, оперативном удалении опухоли надпочечников.
Общие сведения
Синдром Иценко-Кушинга – патологический симптомокомплекс, возникающий вследствие гиперкортицизма, т. е. повышенного выделения корой надпочечников гормона кортизола либо длительного лечения глюкокортикоидами. Глюкокортикоидные гормоны участвуют в регуляции всех видов обмена веществ и многих физиологических функций. Работу надпочечников регулирует гипофиз путем секреции АКТГ – адренокортикотропного гормона, активизирующего синтез кортизола и кортикостерона. Деятельностью гипофиза управляют гормоны гипоталамуса – статины и либерины.
Такая многоступенчатая регуляция необходима для обеспечения слаженности функций организма и обменных процессов. Нарушение одного из звеньев этой цепи может вызвать гиперсекрецию глюкокортикоидных гормонов корой надпочечников и привести к развитию синдрома Иценко-Кушинга. У женщин синдром Иценко-Кушинга встречается в 10 раз чаще, чем у мужчин, развиваясь, преимущественно, в возрасте 25-40 лет.
Различают синдром и болезнь Иценко-Кушинга: последняя клинически проявляется той же симптоматикой, но в ее основе лежит первичное поражение гипоталамо-гипофизарной системы, а гиперфункция коры надпочечников развивается вторично. У пациентов, страдающих алкоголизмом или тяжелыми депрессивными расстройствами, иногда развивается псевдо-синдром Иценко-Кушинга.
Синдром Иценко-Кушинга (гиперкортицизм)
Причины и механизм развития синдрома Иценко-Кушинга
Синдром Иценко-Кушинга – широкое понятие, включающее комплекс различных состояний, характеризующихся гиперкортицизмом. Согласно современным исследования в области эндокринологии более 80% случаев развития синдрома Иценко-Кушинга связано с повышенной секрецией АКТГ микроаденомой гипофиза (болезнь Иценко-Кушинга). Микроаденома гипофиза представляет небольшую (не более 2 см), чаще доброкачественную, железистую опухоль, продуцирующую адренокортикотропный гормон.
У 14-18% пациентов причиной синдрома Иценко-Кушинга является первичное поражение коры надпочечников в результате гиперпластических опухолевых образований коры надпочечников – аденомы, аденоматоза, аденокарциномы.
1-2% заболевания вызывается АКТГ-эктопированным или кортиколиберин-эктопированным синдромом – опухолью, секретирующей кортикотропный гормон (кортикотропиномой). АКТГ-эктопированный синдром может вызываться опухолями различных органов: легких, яичек, яичников, тимуса, околощитовидных, щитовидной, поджелудочной, предстательной железы. Частота развития лекарственного синдром Иценко-Кушинга зависит от правильности применения глюкокортикоидов в лечении пациентов с системными заболеваниями.
Гиперсекреция кортизола при синдроме Иценко-Кушинга вызывает катаболический эффект – распад белковых структур костей, мышц (в том числе и сердечной), кожи, внутренних органов и т. д., со временем приводя к дистрофии и атрофии тканей. Усиление глюкогенеза и всасывания в кишечнике глюкозы вызывает развитие стероидной формы диабета. Нарушения жирового обмена при синдроме Иценко-Кушинга характеризуется избыточным отложением жира на одних участках тела и атрофией на других ввиду их разной чувствительности к глюкокортикоидам. Влияние избыточного уровня кортизола на почки проявляется электролитными расстройствами – гипокалиемией и гипернатриемией и, как следствие, повышением артериального давления и усугублением дистрофических процессов в мышечной ткани.
В наибольшей степени от гиперкортицизма страдает сердечная мышца, что проявляется в развитии кардиомиопатии, сердечной недостаточности и аритмий. Кортизол оказывает угнетающее действие на иммунитет, вызывая у пациентов с синдромом Иценко-Кушинга склонность к инфекциям. Течение синдрома Иценко-Кушинга может быть легкой, средней и тяжелой формы; прогрессирующим (с развитием всего симптомокомплекса за 6-12 месяцев) или постепенным (с нарастанием в течение 2-10 лет).
Симптомы синдрома Иценко-Кушинга
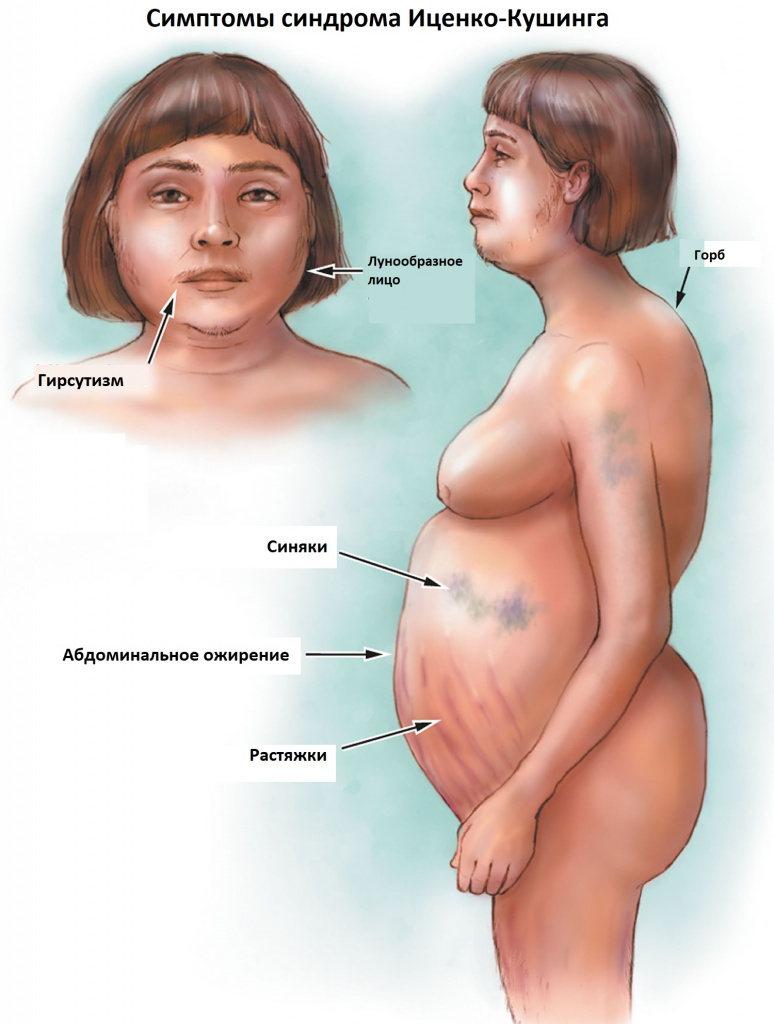
Наиболее характерным признаком синдрома Иценко-Кушинга служит ожирение, выявляемое у пациентов более чем в 90% случаев. Перераспределение жира носит неравномерный характер, по кушингоидному типу. Жировые отложения наблюдаются на лице, шее, груди, животе, спине при относительно худых конечностях («колосс на глиняных ногах»). Лицо становится лунообразным, красно-багрового цвета с цианотичным оттенком («матронизм»). Отложение жира в области VII шейного позвонка создает, так называемый, «климактерический» или «бизоний» горб. При синдроме Иценко-Кушинга ожирение отличает истонченная, почти прозрачная кожа на тыльных сторонах ладоней.
Со стороны мышечной системы наблюдается атрофия мышц, снижение тонуса и силы мускулатуры, что проявляется мышечной слабостью (миопатией). Типичными признаками, сопровождающими синдром Иценко-Кушинга, являются «скошенные ягодицы» (уменьшение объема бедренных и ягодичных мышц), «лягушачий живот» (гипотрофия мышц живота), грыжи белой линии живота.
Кожа у пациентов с синдромом Иценко-Кушинга имеет характерный «мраморный» оттенок с хорошо заметным сосудистым рисунком, склонна к шелушению, сухости, перемежается с участками потливости. На коже плечевого пояса, молочных желез, живота, ягодиц и бедер образуются полосы растяжения кожи – стрии багровой или цианотичной окраски, длиной от нескольких миллиметров до 8 см и шириной до 2 см. Наблюдаются кожные высыпания (акне), подкожные кровоизлияния, сосудистые звездочки, гиперпигментация отдельных участков кожи.
При гиперкортицизме нередко развивается истончение и повреждение костной ткани – остеопороз, ведущий к сильным болезненным ощущениям, деформации и переломам костей, кифосколиозу и сколиозу, более выраженных в поясничном и грудном отделах позвоночника. За счет компрессии позвонков пациенты становятся сутулыми и меньше ростом. У детей с синдромом Иценко-Кушинга наблюдается отставание в росте, вызванное замедлением развития эпифизарных хрящей.
Нарушения со стороны сердечной мышцы проявляются в развитии кардиомиопатии, сопровождающейся аритмиями (фибрилляцией предсердий, экстрасистолией), артериальной гипертензией и симптомами сердечной недостаточности. Эти грозные осложнения способны привести к гибели пациентов. При синдроме Иценко-Кушинга страдает нервная система, что выражается в ее нестабильной работе: заторможенности, депрессиях, эйфории, стероидных психозах, суицидальных попытках.
В 10-20% случаев в ходе заболевания развивается стероидный сахарный диабет, не связанный с поражениями поджелудочной железы. Протекает такой диабет довольно легко, с длительным нормальным уровнем инсулина в крови, быстро компенсируется индивидуальной диетой и сахароснижающими препаратами. Иногда развиваются поли- и никтурия, периферические отеки.
Гиперандрогения у женщин, сопровождающая синдром Иценко-Кушинга, вызывает развитие вирилизации, гирсутизма, гипертрихоза, нарушений менструального цикла, аменореи, бесплодия. У пациентов-мужчин наблюдаются признаки феминизации, атрофия яичек, снижение потенции и либидо, гинекомастия.
Осложнения синдрома Иценко-Кушинга
Хроническое, прогрессирующее течение синдрома Иценко-Кушинга с нарастающей симптоматикой может приводить к гибели пациентов в результате осложнений, несовместимых с жизнью: декомпенсации сердечной деятельности, инсультов, сепсиса, тяжелого пиелонефрита, хронической почечной недостаточности, остеопороза с множественными переломами позвоночника и ребер.
Неотложным состоянием при синдроме Иценко-Кушинга является адреналовый (надпочечниковый) криз, проявляющийся нарушением сознания, артериальной гипотензией, рвотой, болями в животе, гипогликемией, гипонатриемией, гиперкалиемией и метаболическим ацидозом.
В результате снижения резистентности к инфекциям у пациентов с синдромом Иценко-Кушинга нередко развиваются фурункулез, флегмоны, нагноительные и грибковые заболевания кожи. Развитие мочекаменной болезни связано с остеопорозом костей и выделением с мочой избытка кальция и фосфатов, приводящих к образованию оксалатных и фосфатных камней в почках. Беременность у женщин с гиперкортицизмом часто заканчивается выкидышем или осложненными родами.
Диагностика синдрома Иценко-Кушинга
При подозрении у пациента синдрома Иценко-Кушинга на основании амнестических и физикальных данных и исключении экзогенного источника поступления глюкокортикоидов (в т. ч. ингаляционного и внутрисуставного), в первую очередь выясняется причина гиперкортицизма. Для этого используется скрининговые тесты:
- определение экскреции кортизола в суточной моче: повышение кортизола в 3–4 раза и более свидетельствует о достоверности диагноза синдрома или болезни Иценко–Кушинга.
- малую дексаметазоновую пробу: в норме прием дексаметазона снижает уровень кортизола более чем в половину, а при синдроме Иценко-Кушинга снижения не происходит.
Дифференциальную диагностику между болезнью и синдромом Иценко-Кушинга позволяет провести большая дексаметазоновая проба. При болезни Иценко-Кушинга прием дексаметазона приводит к снижению концентрации кортизола более чем в 2 раза от исходного; при синдроме снижения кортизола не происходит.
В моче повышено содержание 11-ОКС (11-оксикетостероидов) и снижено 17-КС. В крови гипокалиемия, увеличение количества гемоглобина, эритроцитов и холестерина. Для определения источника гиперкортицизма (двусторонняя гиперплазия надпочечников, аденома гипофиза, кортикостерома) проводится МРТ или КТ надпочечников и гипофиза, сцинтиграфия надпочечников. С целью диагностики осложнений синдрома Иценко-Кушинга (остеопороза, компрессионных переломов позвонков, перелома ребер и т. д.) проводится рентгенография и КТ позвоночника, грудной клетки. Биохимическое исследование показателей крови диагностирует электролитные нарушения, стероидный сахарный диабет и др.
Лечение синдрома Иценко-Кушинга
При ятрогенной (лекарственной) природе синдрома Иценко-Кушинга необходима постепенная отмена глюкокортикоидов и замена их на другие иммунодепрессанты. При эндогенной природе гиперкортицизма назначаются препараты, подавляющие стероидогенез (аминоглютетимид, митотан).
При наличии опухолевого поражения надпочечников, гипофиза, легких проводится хирургическое удаление новообразований, а при невозможности – одно- или двусторонняя адреналэктомия (удаление надпочечника) или лучевая терапия гипоталамо-гипофизарной области. Лучевую терапию часто проводят в комбинации с хирургическим или медикаментозным лечением для усиления и закрепления эффекта.
Симптоматическое лечение при синдроме Иценко-Кушинга включает применение гипотензивных, мочегонных, сахароснижающих препаратов, сердечных гликозидов, биостимуляторов и иммуномодуляторов, антидепрессантов или седативных средств, витаминотерапию, лекарственную терапию остеопороза. Проводится компенсация белкового, минерального и углеводного обмена. Послеоперационное лечение пациентов с хронической надпочечниковой недостаточностью, перенесших адреналэктомию, состоит в постоянной заместительной гормональной терапии.
Прогноз синдрома Иценко-Кушинга
При игнорировании лечения синдрома Иценко-Кушинга развиваются необратимые изменения, приводящие к летальному исходу у 40-50% пациентов. Если причиной синдрома явилась доброкачественная кортикостерома, прогноз удовлетворительный, хотя функции здорового надпочечника восстанавливаются только у 80% пациентов. При диагностике злокачественных кортикостером прогноз пятилетней выживаемости – 20-25% (в среднем 14 месяцев). При хронической надпочечниковой недостаточности показана пожизненная заместительная терапия минерало- и глюкокортикоидами.
В целом прогноз синдрома Иценко-Кушинга определяется своевременностью диагностики и лечения, причинами, наличием и степенью выраженности осложнений, возможностью и эффективностью оперативного вмешательства. Пациенты с синдромом Иценко-Кушинга находятся на динамическом наблюдении у эндокринолога, им не рекомендуются тяжелые физические нагрузки, ночные смены на производстве.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синдром Кушинга: причины появления, симптомы, диагностика и способы лечения.
Синдром Иценко-Кушинга – это сочетание клинических симптомов, вызванных хроническим повышением уровня кортизола или родственных ему кортикостероидов в крови. Болезнь Иценко-Кушинга – это синдром Кушинга, причиной которого служит избыточная гипофизарная продукция адренокортикотропного гормона (АКТГ), как правило, обусловленная небольшой доброкачественной опухолью гипофиза – аденомой. Иногда АКТГ производится опухолью, которая не связана с гипофизом, она может находиться где угодно, чаще – в легких и грудной клетке. Порой злокачественные опухоли хорошо маскируются под железы и начинают вырабатывать гормоны альдостерон и кортизол, что, в свою очередь, приводит к повышению их концентраций в человеческом организме. При этом собственные железы понемногу начинают атрофироваться – таким образом организм старается бороться с избытком гормонов.

Синдром Иценко-Кушинга также возникает из-за перепроизводства кортизола надпочечниками или употребления больших доз глюкокортикоидных препаратов таких как преднизолон или дексаметазон при лечении ряда болезней (астмы, ревматоидного артрита и некоторых других аутоиммунных патологических состояний). Заболевание может возникнуть в любом возрасте, но чаще всего в 20-40 лет, оно может быть врожденным или приобретенным. Женщины поражаются в 10 раз чаще, чем мужчины.
У пациентов, страдающих алкоголизмом или тяжелыми депрессивными расстройствами, а также во время беременности, иногда наблюдается небольшое повышение уровня гормонов надпочечников и развивается псевдо-синдром Иценко-Кушинга.
Классификация заболевания. Кодирование по МКБ-10
Синдром Иценко-Кушинга (E24):
E24.0. Болезнь Иценко-Кушинга гипофизарного происхождения (гиперсекреция АКТГ гипофизом, гиперадренокортицизм гипофизарного происхождения);
E24.1. Синдром Нельсона;
E24.3. Эктопический АКТГ-синдром;
E24.4. Кушингоидный синдром, вызванный алкоголем;
E24.8. Другие состояния, характеризующиеся кушингоидным синдромом;
E24.9. Синдром Иценко-Кушинга неуточненный.
Симптомы синдрома Иценко-Кушинга
У большинства больных с различными формами гиперкортицизма: АКТГ-зависимыми (болезнь Иценко-Кушинга, аденома гипофиза, АКТГ эктопический синдром) и АКТГ-независимыми формами (аденома коры надпочечника и/или двусторонняя микро-, макроузелковая гиперплазия) клинические проявления заболевания постоянны и зависят от скорости секреции кортизола надпочечниками.
К классическим признакам синдрома Иценко-Кушинга у взрослых относятся «лунообразное» лицо багрово-красного цвета, часто возникают многочисленные угревидные высыпания, центральное ожирение с одновременной потерей жировой ткани на бедрах, ягодицах и руках, истончение кожи и ломкость капилляров, приводящие к легкому и часто спонтанному образованию синяков. За счет неправильного и неравномерного жироотложения происходит необратимая деформация позвоночника, больные сутулятся, происходит нарушение осанки (кифоз, сколиоз). На бедрах, предплечьях, животе можно увидеть растяжки ярко-красного или даже фиолетового цвета, надключичные жировые подушечки и периферические отеки. Часто происходит разрушение костной ткани, отмечается склонность к переломам. У женщин по причине избытка половых гормонов возникают признаки излишнего оволосения по мужскому типу, появляются существенные перебои менструального цикла. У детей самым ранним признаком служит избыточная масса тела при задержке роста.

За счет повышенного уровня кортизола могут возникать гипертония, аритмия, поражение сердца и сосудов, высокий уровень глюкозы в крови, снижение зрения, приступы агрессивности, депрессия, нарушения терморегуляции (именно такие больные очень часто потеют, а также могут мерзнуть в жаркую погоду).
Диагностика синдрома Иценко-Кушинга
Ярко выраженный синдром Иценко-Кушинга не представляет особых диагностических трудностей. Достаточно лишь оценить внешний облик человека и провести с ним беседу. Но заболевание с умеренными проявлениями может вызвать у врача ряд проблем. Всегда следует исключать предварительный прием глюкокортикостероидов пациентом (экзогенный синдром Кушинга). Диагноз ставится клинически, а подтверждается данными лабораторных и визуализирующих методов исследований для установления стадии болезни и выяснения первопричины патологии.
Подтверждение избытка кортизола выполняется строго по показаниям врача одним из четырех методов:
- оценка количества кортизола – определение свободного кортизола мочи в двукратных суточных пробах;
Свободный кортизол (суточная моча) (Free cortisol, urine)
Синонимы: Кортизол мочи; Свободный гидрокортизон в суточной моче.
Hydrocortisone; Urine cortisol; Free Cortisol Urine Test; Urine Cortisol Test.
Краткое описание теста «Свободный кортизол (суточная моча)»
Скрининговый тест, применяющийся в диагностике синдрома Кушинга.
…
940 руб
Кортизол (Гидрокортизон, Cortisol)
Синонимы: Кортизол, Гидрокортизон. Cortisol, Hydrocortisone. Compound F.
Краткая характеристика определяемого вещества Кортизол
Стероидный гормон коры надпочечников; наиболее активный из глюкокортикоидных гормонов.
Регулятор углеводного, белкового и жирового обмена. Кортизол в…
645 руб
Кортизол, слюна (Cortisol, Saliva)
Синонимы: Свободный гидрокортизон слюны.
Cortisol saliva test; Salivary Cortisol (hydrocortisone, Compound F).
Краткое описание определяемого аналита Кортизол
Кортизол – основной глюкокортикоидный гормон коры надпочечников, который участвует в гормональной регуляции функций орган…
570 руб
В связи с высокой вариабельностью физиологической секреции кортизола и ограничениями всех существующих тестов рекомендуется использовать минимум два теста первой линии для подтверждения или исключения диагноза. При выборе диагностических тестов первой линии важно учитывать возможность их проведения в амбулаторных условиях, их диагностическую информативность, простоту выполнения для пациента и противопоказания.
Для выяснения причины синдрома Кушинга определяют уровень адренокортикотропного гормона (АКТГ):
- Если уровень АКТГ и провокационные тесты указывают на гипофизарную причину гиперкортицизма, применяют методы визуализации гипофиза. Самые точные результаты дает МРТ с контрастным усилением, но некоторые микроаденомы визуализируются и с помощью КТ.
- При негипофизарном происхождении заболевания используют КТ с высоким разрешением для исследования грудной клетки, области поджелудочной железы и надпочечников.
Необходима также сдача лабораторных анализов:
общего анализа мочи
,
клинического анализа крови
, анализа на уровень сахара в крови, биохимического анализа крови.
Глюкоза (в крови) (Glucose)
Синонимы: глюкоза в крови, анализ глюкозы в крови натощак, анализ сахара в крови. Fasting blood glucose, FBG, fasting plasma glucose, blood glucose, blood sugar, fasting blood sugar, FBS.
Краткая характеристика определяемого вещества Глюкоза
Основной экзо- и эндогенный субстрат энергетиче…
280 руб
К каким врачам обращаться
При наличии симптомов синдрома Кушинга и для уточнения диагноза пациент направляется на консультацию и лечение к
врачу-эндокринологу
. Часто возникает необходимость в получении консультаций других специалистов (по показаниям):
- окулиста,
- кардиолога,
- уролога,
- гинеколога,
- невролога.
Лечение синдрома Иценко-Кушинга
Основная задача медикаментозной терапии – устранить механизм избыточной выработки гормонов надпочечников, нормализовать уровень кортизола в организме и купировать неприятные симптомы заболевания. Лечение пациентов, причина заболевания которых кроется в приеме гормональных препаратов, состоит в замене кортикотропных средств на другие препараты. При наличии новообразования лечение направлено на уменьшение объема опухоли и/или стабилизацию ее роста.
Трудной задачей в лечении синдрома является коррекция расстройств со стороны жизненно важных органов и систем. В ряде случаев проводится симптоматическое лечение нарушений белкового и углеводного обмена, нормализация уровня артериального давления, лечение сердечной недостаточности, генерализированного остеопороза. При необходимости могут назначаться антидепрессанты или транквилизаторы.
Так как в большинстве случаев синдром Кушинга развивается вследствие опухолевых новообразований, часто проводят хирургическое лечение, направленное на удаление опухоли. Всем пациентам с впервые установленным диагнозом «болезнь Иценко-Кушинга» должно быть рекомендовано нейрохирургическое лечение – эндоскопическая трансназальная аденомэктомия. Медикаментозное лечение болезни Иценко-Кушинга может быть только временным или служить методом подготовки к операции.
При наличии у пациента кортикостеромы производится удаление надпочечника (адреналэктомия). В последнее время стало возможным проведение хирургических операций на надпочечниках с применением мини-инвазивных доступов и технологий. Адреналэктомия позволяет остановить выработку слишком большого количества кортизола. В зависимости от гормональной активности специалисты принимают решение об одностороннем или двустороннем иссечении надпочечников. Однако это также означает, что необходима пожизненная заместительная гормональная терапия для восполнения функции удаленных надпочечников.
Если хирургическое лечение синдрома Иценко-Кушинга оказалось малоэффективным, а проведение повторной операции невозможно или не имеет смысла, то пациенту может быть показано проведение лучевой терапии. В последнее время с этой целью используется методика «Кибер-нож», которая обладает высокой точностью облучения новообразования и низкой токсичностью для организма, является безболезненной и бескровной.
Осложнения
При отсутствии лечения синдром Кушинга вызывает серьезные осложнения, угрожающие жизни человека: сердечная или легочная недостаточность, почечная гипертония, уменьшение минеральной плотности костей и остеопороз, миопатия, расстройства нервной и иммунной систем и другие тяжелые состояния. Именно поэтому необходимо обращаться к врачу-эндокринологу при появлении самых ранних симптомов заболевания.
Метаболические изменения, вызываемые длительным повышением циркулирующего в крови кортизола, приводят к развитию стероидного сахарного диабета 2-го типа, артериальной гипертензии и дислипидемии.
После успешной операции требуется довольно продолжительное время, прежде чем восстановится нормальное функционирование гипофиза и надпочечников. Переход пациентов от слишком большого количества кортизола в крови к нормальному уровню часто воспринимается организмом как недостаток этого гормона, и в течение этого времени пациенту может быть необходима адаптация к периодически возникающим головным болям, болям в конечностях, усталости и подавленному состоянию. Не следует забывать, что синдром Кушинга, если не заниматься его лечением, со временем может стать причиной преждевременной смерти.
Профилактика синдрома Иценко-Кушинга
Для профилактики синдрома Кушинга важно не принимать гормональные препараты без назначения врача. В случае приема глюкокортикоидов более трех месяцев необходимо получить консультацию и пройти диагностическое обследование у врача-эндокринолога.
С целью контроля повторного роста опухоли проводятся регулярные контрольные МРТ-исследования головного мозга. Вторичная профилактика заключается в предотвращении осложнений и рецидивов заболевания.
Больным рекомендуется один раз в год обращаться к врачу-эндокринологу для коррекции поддерживающей терапии.
Источники:
- Дедов И.И. Клиническая нейроэндокринология. — М.: УП «Принт», 2011. С. 52.
- Марова Е.И., Арапова С.Д., Белая Ж.Е. и др. Болезнь Иценко-Кушинга: клиника, диагностика, лечение. М.: ГЭОТАР-Медиа, 2012. С. 64.
- Трошина Е.А. Диагностика, дифференциальная диагностика и лечение эндогенного гиперкортицизма / Е.А. Трошина [и др.] // Пробл. Эндокр. – 2010. №2. С. 53-63.
- Болезнь Иценко-Кушинга. Клинические рекомендации. Российская ассоциация эндокринологов/Ассоциация нейрохирургов России. Минздрав РФ. 2016.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Демодекоз
Демодекоз: причины появления, симптомы, диагностика и способы лечения.
Аллергии
Аллергические заболевания являются серьезной и распространенной проблемой. Они представляют собой неадекватную реакцию иммунной системы на воздействие веществ, которые в норме не приводят к патологическим реакциям: продукты питания, пыльца растений, лекарства и т. д.
Вросший ноготь
Вросший ноготь: причины появления, симптомы, диагностика и способы лечения.
Пародонтит
Пародонтит – хроническое воспалительное заболевание тканей, окружающих зуб. Постепенно это приводит к потере зубов у взрослого человека и способствует развитию патологических процессов в организме.
Кольпит
Кольпит: причины появления, симптомы, диагностика и способы лечения.
Источник
