Вертеброгенный болевой синдром код мкб

Вертеброгенная люмбалгия – это патологическое состояние, проявляющееся симптомами боли в области поясницы.
Болевой синдром может быть связан с рядом заболеваний, среди которых на первом месте по частоте стоит остеохондроз.
Вообще, поясничный отдел позвоночника подвержен большим нагрузкам, именно поэтому часто поражаются как мышцы и связки, так и сам позвоночный столб. Больше всего страдают люди, ведущие малоподвижный, сидячий образ жизни, страдающие ожирением или, наоборот, много работающие физически. Такая закономерность связана с тем, что сильнее всего мышцы поясничного пояса напрягаются в момент поднятия и ношения тяжестей, а также при долгом сидении. Чтобы выявить истинную причину люмбалгии, человеку назначаются рентгенологические обследования, магнитно-резонансная томография.
Как и любое заболевание, люмбалгия имеет свой код по МКБ-10. Это международная классификация болезней, с помощью которой происходит шифрование заболеваний в разных странах. Классификация регулярно пересматривается и дополняется, именно поэтому цифра в названии означает 10 пересмотр.
Люмбалгия, согласно шифру МКБ-10, имеет код M-54.5, болезнь включена в группу дорсалгии и относится к боли внизу спины. Если разбирать код M-54.5 подробнее, то при описании может звучать термин поясничной боли, напряжения внизу спины или люмбаго.
1
Причины развития патологии
В большинстве случаев люмбалгия бывает связанной с дегенеративно-дистрофическими процессами в позвоночном столбе. Чаще всего синдром болезненности вызывается остеохондрозом, связанным с поражением межпозвоночных дисков и хрящей.
Остеохондроз – это хроническая болезнь, которая мучает человека не один месяц, и даже не один год. Болезнь также имеет свой международный код по МКБ -10 – M42, но такой диагноз выставляется только после комплексного обследования. Остеохондроз опасен ущемлением нервных корешков, сосудов, разрушением межпозвоночных дисков и рядом других осложнений, когда возникает сильная боль в пояснице. Так вот пока у пациента не поставлен точный диагноз – ему устанавливается предварительный, то есть вертеброгенная люмбалгия.
Еще одна причина болевого синдрома в пояснице – это протрузия и межпозвоночная грыжа. Эти два состояния в чем-то схожи:
- При протрузии происходит разрушение фиброзного кольца межпозвоночного диска, отчего полужидкое ядро начинает частично выпячивать, сдавливая нервные корешки, вследствие чего появляется боль.
- А вот при межпозвоночной грыже происходит полное смещение пульпозного ядра, при этом фиброзное кольцо разрывается и симптоматика носит более яркий характер.
В любом случае эти состояния опасны появлением боли в спине и развитием неврологической симптоматики. Причины остеохондроза, грыжи и протрузии практически одинаковы:
- чрезмерные физические нагрузки во время занятий спортом, при физическом труде;
- получение травм в области поясницы;
- малоподвижный образ жизни;
- нарушенный обмен веществ;
- инфекции, затрагивающие опорно-двигательный аппарат;
- возрастные изменения.
Это далеко не весь перечень причин, приводящих к люмбалгии, именно поэтому при появлении боли в пояснице нужно обратиться к врачу, который не только назначит лечение, но и поможет устранить причины боли.
К другим патологическим состояниям, приводящим к люмбалгии, относят стеноз позвоночного канала, артрозы суставов позвоночника, искривления и травмы спины.
Как проявляет себя вертеброгенная люмбалгия?
2
Характерные симптомы
Вертеброгенная люмбалгия у каждого пациента проявляется по-разному. Все зависит от причины, которая ее вызвала, от возраста человека и его образа жизни. Конечно, основной признак заболевания – это боль, которая чаще всего имеет острый характер, нарастает при нагрузке и уменьшается в состоянии покоя. При пальпации определяется состояние мышечного напряжения в поясничном отделе позвоночника.
Из-за боли и воспалительного процесса у пациента отмечаются признаки скованности в движениях. Люди, страдающие приступом люмбалгии, являются быстро утомляемыми, раздражительными. Им становится тяжело наклоняться, они не могут резко встать с кровати или стула. При хронических заболеваниях, таких как остеохондроз или артроз, у человека бывают периоды обострения и ремиссии.
Даже если симптоматика проявляется незначительно и человек может терпеть боль, ему рекомендовано обращение к врачу. Большинство заболеваний, приводящих к люмбалгии, имеют склонность к прогрессированию, и симптомы будут только нарастать со временем.
Признаки люмбалгии могут появиться у беременной женщины, что приводит к развитию синдрома болезненности. Такое бывает связано с перенапряжением мышц из-за набора веса и перераспределения нагрузки. Женщинам не нужно впадать в панику, но по возможности необходимо пройти курс лечебной физкультуры.
Признаки растяжения мышц спины и лечение при боли в пояснице
3
Диагностика больных
Цель диагностики при люмбалгии – это определение причины поражения позвоночного столба и исключение других патологий. Боль в пояснице может быть связана с заболеваниями почек, женских половых органов, при онкологических процессах.
Основной метод диагностики – это рентген-исследование позвоночника. С помощью рентгеновского снимка удастся обследовать костные элементы позвоночного столба и выявить патологические участки. Еще один современный метод обследования пациентов с болью в спине – это магнитно-резонансная томография. Благодаря такой процедуре можно обнаружить отклонения не только в самой костной ткани, но и в мягких тканях. Этот метод считается лучшим в диагностировании онкологических процессов.
Для обследования внутренних органов применяется ультразвуковая методика. В первую очередь исследуются почки и органы малого таза. Все остальные манипуляции проводятся на усмотрение врача. Ну и конечно, нельзя забывать про анализы крови, мочи.
Симптомы и лечение межпозвоночной грыжи пояснично-крестцового отдела позвоночника
4
Лечебная тактика
При лечении люмбалгии акцент делается на избавление пациента от боли и воспаления. Для этой цели назначаются препараты группы нестероидных противовоспалительных средств. Они эффективно помогают при умеренной и слабой боли, причем в некоторых случаях хватает только наружных средств.
При люмбалгии чаще всего назначаются такие препараты:
- проверенный годами Диклофенак, который в первые дни колется, после чего пациент переходит на прием таблетированной формы;
- Ибупрофен, назначаемый в таблетках и считающийся безопасным даже для детей;
- Ксефокам – современный препарат группы НПВС;
- Кеторолак – самый сильный препарат из этой группы.
Если пациент жалуется на сильную боль, и указанные выше препараты не помогают, то тогда врач может назначить проведение блокады в область позвоночника, вернее, нервных окончаний. Для блокады применяются препараты группы глюкокортикостероидов: Дипроспан, Кеналог. Если боль связана с ревматизмом и схожими заболеваниями, то человеку придется пройти курс лечения гормонами, цитостатиками.
Нельзя забывать, что, когда пройдет острый период, нужно будет заниматься лечебной гимнастикой, провести курс массажа. Хорошо снимает воспаление физиотерапия, санаторно-курортное лечение. В любом случае, если возникла боль в пояснице, нужно пройти обследование, чтобы не запустить болезнь. Опытный врач поставит правильный диагноз и назначит эффективное лечение.
Источник
Вертеброгенная люмбалгия является совокупностью патологических симптомов, имеющих место при заболеваниях поясничного отдела и включающих в себя, прежде всего, болевой синдром с поясничного отдела.
Информация для врачей: по МКБ 10 шифруется кодом M 54.5. Диагноз включает в себя описание вертеброгенного процесса (остеохондроз, сколиоз, спондилез и т.п.), выраженность патологических синдромов, стадию и тип течения заболевания.
Симптомы
 Симптоматика заболевания включает в себя, как правило, болевой синдром и мышечно-тонические нарушения поясничного отдела позвоночника. Боли локализуются внизу спины и при обострении имеют острый, пронзающий характер. Также к симптомам заболевания относятся чувство напряжения мышц поясничного отдела, скованность движений в пояснице, быстрая утомляемость мышц спины.
Симптоматика заболевания включает в себя, как правило, болевой синдром и мышечно-тонические нарушения поясничного отдела позвоночника. Боли локализуются внизу спины и при обострении имеют острый, пронзающий характер. Также к симптомам заболевания относятся чувство напряжения мышц поясничного отдела, скованность движений в пояснице, быстрая утомляемость мышц спины.
Если имеет место хроническая вертеброгенная люмбалгия, следует исключить заболевания, сходные по симптомам. Ведь боли при хроническом процессе приобретают ноющий, неспецифический характер, позвоночник может быть безболезненным при ощупывании, а напряжение мышц поясницы не быть вовсе. Сходные признаки имеются при наличии заболеваний почек, гинекологических проблемах и иных состояниях. Именно поэтому важно проводить рентгенологические методики исследования (МРТ, МСКТ), проходить клинический минимум соматического обследования.
Лечение
Лечить данное заболевание должен врач-невролог. Следует применять медикаментозные способы воздействия в комплексе с местными, мануальными, физиотерапевтическими способами лечения и лечебной физкультурой.
Первостепенной задачей является снятие воспалительного процесса, уменьшения болевого синдрома. Для этого чаще всего прибегают к нестероидным противовоспалительным средствам (диклофенак, мелоксикам и др.). В первые дни предпочтительней пользоваться инъекционными формами препаратов. Обычно противовоспалительная терапия длится 5-15 дней, при дальнейшем сохранении болей прибегают к средствам центрального обезболивания (используют препараты катадолон, тебантин, противоэпилептические средства, такие как финлепсин, лирика).
 Также следует уменьшать степень напряжения мышц, либо при помощи препаратов миорелаксантов, либо, при слабой и средней выраженности проявлений – местными средствами, массажем и упражнениями ЛФК. В качестве местных средств используются различные противовоспалительные и разогревающие мази и гели, пластыри. Можно также делать компрессы с жидкими лекарственными формами (например, компрессы с димексидом).
Также следует уменьшать степень напряжения мышц, либо при помощи препаратов миорелаксантов, либо, при слабой и средней выраженности проявлений – местными средствами, массажем и упражнениями ЛФК. В качестве местных средств используются различные противовоспалительные и разогревающие мази и гели, пластыри. Можно также делать компрессы с жидкими лекарственными формами (например, компрессы с димексидом).
Массаж при вертеброгенной люмбалгии следует выполнять курсами не менее чем по 7-10 процедур. Первые три-четыре сеанса могут быть болезненными, в последующем, а также при выраженной болезненности, массаж проводить не стоит. Начинают массаж с поглаживающих движений, которыми в дальнейшем чередуют другие приемы массажа – такие как растирание, вибрация, разминание. Массаж противопоказан при наличии гинекологической патологии, онкопатологии (в том числе и в анамнезе), кожных заболеваниях.
Из физиовоздействий, как и при других проблемах с позвоночником, следует использовать диадинамические токи, а также электрофорез в остром периоде, а в качестве профилактического лечения магнитные поля и лазерные излучения.
Упражнения ЛФК при вертеброгенной люмбалгии играют важнейшую роль. Помимо снятия и отвлечения болевого синдрома в острый период посредством упражнений на растяжение они приводят к ряду терапевтических воздействий. Во-первых, это касается укрепления мышечного корсета и снижения тем самым нагрузки непосредственно на позвонки. Во-вторых, улучшается питание межпозвонковых структур, микроциркуляция по связочному аппарату. Упражнения следует выполнять регулярно, в идеале – на протяжении всей жизни.
Источник
Вертеброгенная люмбоишиалгия – синдром, развивающийся при проблемах в пояснично-крестцовом отделе позвоночника и обозначающий два основных проявления синдрома – боль в поясничном отделе, иррадиирующая в ноги.

Информация для врачей: по МКБ 10 вертеброгенная люмбоишиалгия (слева, справа или с обеих сторон) шифруется кодом M 54.4. По системе МКБ 11 код диагноза ME94.20. В диагноз должны входить сведения о стадии процесса, выраженности синдромов.
Симптомы заболевания
 Диагноз вертеброгенная люмбоишиалгия устанавливается при имеющемся рентгенологическом подтверждении патологического процесса в поясничном отделе, а также развернутой клинической картины заболевания, включающей следующие симптомы:
Диагноз вертеброгенная люмбоишиалгия устанавливается при имеющемся рентгенологическом подтверждении патологического процесса в поясничном отделе, а также развернутой клинической картины заболевания, включающей следующие симптомы:
- Боль в поясничном отделе, отдающая в одну или обе ноги.
- Напряжение мышц поясницы.
- Судороги в ногах.
- Онемение и чувство ползания мурашек в ногах.
- Слабость в ногах при имеющемся выраженном болевом синдроме.
- Ограничения поворотов туловища в поясничном отделе.
- Необходимость вставать из лежачего положения с опорой на руки (симптом треножника).
Диагностика заболевания должна включать полный неврологический осмотр. При неврологическом осмотре, подтверждающем наличие именно люмбоишиалгии (положительные симптомы натяжения, снижение рефлексов с вовлеченной ноги и т.п.), также может выявиться радикулопатия, наличие которой будет являться показанием для консультации нейрохирурга.
Лечение люмбоишиаглии
 К лечению следует подходить комплексно, используя всевозможные средства терапии, в том числе немедикаментозные физиовоздействия, лечебную физкультуру, массаж, ортопедические устройства.
К лечению следует подходить комплексно, используя всевозможные средства терапии, в том числе немедикаментозные физиовоздействия, лечебную физкультуру, массаж, ортопедические устройства.
Медикаментозное лечение включает в себя назначение препаратов действующих на все звенья замкнутого круга: проблема в позвоночнике вызывает воспаление, которое в свою очередь приводит к боли и рефлекторному спазму мышц, спазм мышц сближает позвонки друг к другу и увеличивает сдавление задействованных спинномозговых корешков, что усиливает воспаление – круг замыкается.
Противовоспалительные препараты обязательно должны использоваться в адекватной дозировке в остром периоде, если нет строгих противопоказаний (непереносимость, наличие тяжелой язвенной болезни). В случае невозможности назначать противовоспалительную терапию прибегают к обезболивающим средствам центрального действия (катадолон, финлепсин, лирика и т.п.). Средства, уменьшающие мышечный спазм, а также предотвращающие судороги в ногах, что улучшает качество жизни больного, называются миорелаксантами, чаще других неврологами применяется мидокалм и сирдалуд, реже – баклосан и другие препараты. Также не стоит забывать о необходимости нейропротекторной лекарственной терапии. В нее обязательно входят витамины группы В (при отсутствии аллергии), тиоктовая кислота (берлитион), корректоры микроциркуляции (трентал) и т.п.
– Среди процедур физиотерапевтического воздействия следует прибегать к диадинамическим токам, электрофорезу с местными анальгетиками, магнитотерапии. Противопоказанием к назначению процедур является наличие гинекологической, онкологической и декомпенсированной соматической патологии.
– В остром периоде при наличии выраженных синдромов, ЛФК упражнения назначаются на растяжение мышц. Используется легкие воздействия на позвоночник, при появлении боли упражнение приостанавливается. В стадии выздоровления и с целью профилактики назначаются упражнения на укрепление мышечного корсета поясничного отдела, которые позволяют снизить нагрузку на позвоночник, улучшить микроциркуляцию и питание тканей.
 – Массаж при вертеброгенной люмбоишиалгии должен включать в себя не только воздействие на поясничный отдел, но и на ноги. Массаж не должен приводить к выраженной боли, однако некоторые неприятные ощущения могут иметь место, особенно на первых сеансах. Основу массажного воздействия при вертеброгенной патологии составляет разминание, позволяющее снять спазм мышц, укрепить дряблые мышцы, улучшить питание тканей позвоночника.
– Массаж при вертеброгенной люмбоишиалгии должен включать в себя не только воздействие на поясничный отдел, но и на ноги. Массаж не должен приводить к выраженной боли, однако некоторые неприятные ощущения могут иметь место, особенно на первых сеансах. Основу массажного воздействия при вертеброгенной патологии составляет разминание, позволяющее снять спазм мышц, укрепить дряблые мышцы, улучшить питание тканей позвоночника.
– Среди ортопедических изделий следует отметить необходимость ношения полужесткого или жесткого корсета на пояснично-крестцовый отдел позвоночника. Корсет носят не более 4-5 часов в день. Также человек, у которого хоть раз в жизни развивалась патология, должен не забывать о ношении корсета при предстоящих тяжелых физических нагрузках. Также при вертеброгенной люмбоишиалгии можно пользоваться различными массажерами, аппликаторам Ляпко и Кузнецова, ортопедическими изделиями для сна и т.д.
ВАЖНО! Сохранение болей локализованых в области тазобедренного, коленного суставов после полноценного лечения вертеброгенной люмбоишиалгии является основанием провести рентгенологическое обследование суставов и обратиться за консультацией к ревматологу.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Люмбоишиалгия.
Люмбоишиалгия
Описание
Люмбоишиалгия. Болевой приступ, локализующийся в области поясницы и задней поверхности бедра, развивающийся вследствие подъема тяжестей, неловкого поворота туловища, протрузии межпозвоночного диска. Заболевание проявляется внезапной болью, вынужденным положением тела и нарушением движения в пояснице и пораженной конечности. Диагноз устанавливается на основании клинического осмотра, рентгенологического исследования, КТ или МРТ, миелографии. В лечении используются анальгетики, нестероидные противовоспалительные препараты; после стихания воспаления назначается лечебная гимнастика, применяются физиотерапевтические процедуры. При неблагоприятном течении проводят оперативное лечение.
Дополнительные факты
Люмбоишиалгия — болезненные ощущения в пояснице различной интенсивности (от ощущения дискомфорта до мощных интенсивных болей), склонные иррадиировать в ногу, возникающие из-за патологического сдавления и раздражения деформированными позвонками спинномозговых корешков L4-S3, формирующих седалищный нерв. Болевые ощущения возникают на фоне остеохондроза позвоночника, спондилоартроза, межпозвоночных грыж и других заболеваний, сопровождающихся деструктивными изменениями и формированием остеофитов. Заболевание составляет примерно 20-30% случаев среди всех патологических процессов, связанных с болями в спине. Встречается чаще всего у людей трудоспособного возраста (молодой и средний возраст, 25-45 лет).
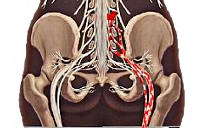
Люмбоишиалгия
Причины
Люмбоишиалгия наиболее часто имеет вертеброгенное происхождение и вызывается рефлекторным «отражением» боли при межпозвоночной грыже поясничного отдела, поясничном спондилоартрозе и других дегенеративных изменениях позвоночника. У части больных она бывает проявлением миофасциального болевого синдрома, вовлекающего мышцы спины и таза. Также боль может быть обусловлена раздражением связочных, костных, мышечных структур; при этом она бывает двухсторонней, с плохо определяемой локализацией; болевая реакция глубинная и редко иррадиирует ниже уровня коленного сустава. У пожилых людей нередкой причиной люмбоишиалгии является артроз тазобедренного сустава (коксартроз), боль при котором может иррадиировать в поясницу. Спровоцировать развитие болевой реакции могут следующие ситуации: резкие повороты туловища, переохлаждение, пребывание на сквозняках, длительное нахождение в неудобной, однообразной позе. Реже патология развивается без каких-либо видимых причин.
В группу риска по развитию люмбоишиалгии входят люди с лишним весом, хроническими заболеваниями позвоночного столба, межпозвоночными грыжами, инфекционными обострениями, а также те пациенты, которые работают на производстве, постоянно испытывают повышенные нагрузки и долгое время проводят в одном и том же положении тела.
Патогенез
Механизмы развития болевого синдрома при люмбоишиалгии различны, в зависимости от причин, запускающих патологический процесс.
Синдром грушевидной мышцы. Возникает при остеохондрозе, когда участки поврежденного межпозвоночного диска становятся источником патологических импульсов. Нервная система человека воспринимает их как боль, делая все возможное для уменьшения последней (обездвижение зоны поражения, повышение тонуса мышц). Мышечное напряжение распространяется далеко от первоисточника боли и передается на грушевидную мышцу, под которой проходит седалищный нерв. Патологические сокращения мышцы приводят к сдавлению этого нерва, и возникают симптомы отраженной боли.
Межпозвоночная грыжа. Дегенеративные процессы при межпозвоночной грыже способствуют сужению просвета канала позвоночного столба; это, в свою очередь, приводит к сдавлению и воспалению (радикулиту) корешков седалищного нерва. В результате раздражаются нервные волокна (сенсорные и моторные), входящие в его состав, что и провоцирует возникновение отраженных болей. Последние могут формироваться и при осложненной грыже (ее выпадении), приводящей к острому сужению позвоночного канала.
Фасеточный синдром. Формируется на фоне остеохондроза, при котором появляется либо избыточная подвижность, либо ограничение в движении позвоночного столба. Это приводит к изменению работы межпозвоночных суставов, воспалительному процессу и формированию отраженной боли.
Симптомы
Приступ боли в пояснице появляется внезапно. Болевая реакция носит жгучий, простреливающий или ноющий характер. Во время давления и/или раздражающего воздействия на спинномозговые нервы на уровне от L4 до S3 (при длительном напряжении, повышенной нагрузке на поясницу) возникает резкая боль. Она приводит к рефлекторному мышечному сокращению, которое еще больше усиливает болевой приступ.
Основные симптомы люмбоишиалгии: боли в области спины и задней поверхности бедра, ограничения в движении позвоночника (особенно в пояснично-крестцовом отделе). Болезненные ощущения обычно становятся выраженными при попытке сменить положение тела, поднять что-то тяжелое или выпрямиться; больной принимает вынужденное положение (немного наклонившись вперед, в полусогнутом виде). Меняется как статика, так и моторика больного. Стоя или при ходьбе, он щадит одну ногу, разгружая ее, а другая становится основной, опорной. Это и приводит к наклону туловища в сторону здоровой (опорной) ноги. Мышцы поясничного отдела, а нередко всей спины и даже пояса нижних конечностей, напряжены. Напряжение преобладает гомолатерально (то есть на стороне поражения). Поясница скована при ходьбе, может наблюдаться сколиоз, уплощение поясничного лордоза, реже гиперлордоз. Характерен «симптом треножника», когда из-за боли больные либо вовсе не могут сидеть, либо вынуждены упираться руками в край стула. При смене положения больной вначале переворачивается на здоровую сторону и часто сам с помощью руки подтягивает больную ногу (симптом Минора).
Диагностика
Диагностика люмбоишиалгии включает в себя клинический осмотр, в ходе которого врач невролог производит статическое и динамическое исследование позвоночника, проверяет симптомы натяжения седалищного нерва, а также обращает внимание на признаки инфекции или злокачественного новообразования. Патогномоничной для люмбоишиалгии является резкая болезненность в ответ на пальпацию точки выхода седалищного нерва на бедро. Дополнительно при люмбоишиалгии исследуют органы таза и брюшной полости, что позволяет исключить или выявить органные поражения, которые также могут быть источником отраженной боли.
Рентгенография поясничного отдела позволяет выявить снижение высоты межпозвоночных дисков, склероз замыкательных пластин, гипертрофию суставных отростков, остеофиты, неравномерное сужение позвоночного канала. Основная цель этого исследования – исключение опухоли, спондилита, травматических и патологических переломов, врожденных аномалий позвоночника, инфекционных и воспалительных процессов. В случаях, когда клинические проявления дают основание заподозрить опухоль или спондилит, а рентгенография позвоночника не выявила патологии, показаны радиоизотопная сцинтиграфия, компьютерная или магнитно-резонансная томография. КТ или МРТ позвоночника, а в их отсутствие – миелография, показаны при появлении признаков сдавления спинного мозга (компрессионной миелопатии). В некоторых случаях проводится люмбальная пункция, по результатам которой можно обнаружить превышение количества белковых компонентов. По показаниям проводят ультразвуковое исследование органов брюшной полости, УЗИ почек, экскреторную урографию.
Люмбоишиалгию дифференцируют от миозита мышц спины и патологии тазобедренного сустава. Для точной постановки диагноза врач внимательно изучает анамнез, проводит осмотр пациента, дает оценку имеющимся объективным и субъективным клиническим проявления патологии.
Лечение
В неврологии устранение острой боли в спине проводится на фоне мероприятий, направленных на борьбу с ее первопричиной: межпозвоночными грыжами, пояснично-крестцовым остеохондрозом Лечение люмбоишиалгии проводит врач невролог или вертебролог. В острой стадии болевого приступа важно организовать больному качественный уход. Постельное место должно быть жестким, упругим; для купирования боли назначаются анальгетики, а в особо сложных случаях применяются блокады — уколы с обезболивающими и противовоспалительными компонентами, которые вводятся непосредственно в болезненный очаг. Хорошим обезболивающим эффектом обладают местные раздражающие процедуры (использование перцового пластыря, отвлекающих методик, растираний). При неэффективности терапевтического лечения используется вытяжение позвоночника. Рекомендованы физиотерапевтические процедуры (грязевые ванны, иглорефлексотерапия, лечебный сон, массажные сеансы, мануальная терапия).
В комплексную терапию люмбоишиалгии, как правило, включают противовоспалительные средства, миорелаксанты, спазмолитики, препараты для улучшения микроциркуляции. Положительное влияние на самочувствие пациента оказывает прием витаминов, которые способствуют восстановлению тканей, регенерации и питанию хрящевых структур позвоночного столба.
Отличным обезболивающим и общеукрепляющим действием в подострый период болезни обладает лечебный массаж. При люмбоишиалгии особое внимание уделяется области поясницы и крестца. При систематическом разминании этой зоны удается улучшить кровоток, восстановить метаболизм в позвоночном столбе и замедлить прогрессирование остеохондроза.
Если физиотерапия и медикаментозное лечение перестают действовать или неэффективны, назначается оперативное лечение. Показаниями к его проведению являются: симптомы сдавления спинного мозга; тазовые нарушения и нижний парапарез; тяжелый болевой синдром, не поддающийся консервативному лечению. Чаще всего рекомендуется проводить хирургическое лечение межпозвоночных грыж. В ходе операции поврежденный диск могут удалить частично или полностью. Возможно проведение дискэктомии, микродискэктомии и эндоскопической дискэктомии. При тотальных вмешательствах применяется пластика поврежденного межпозвоночного диска.
При частых рецидивах поясничной боли рекомендованы специальные гимнастические упражнения. Они позволяют укрепить мышцы, окружающие позвоночный столб, что значительно сокращает риск смещения позвонков и повышает их устойчивость к физическим нагрузкам. Лечебную физкультуру рекомендуется проводить в медицинском учреждении, под руководством опытного врача ЛФК. Не имея знаний в области ЛФК, не стоит экспериментировать с неизвестными упражнениями, так как при одном неловком движении можно растянуть мышцы, спровоцировать появление воспалительного процесса и усилить признаки межпозвоночных грыж. Постепенно пациенты привыкают к ритму, в котором выполняют упражнения, осваивают новые приемы и подходы, чтобы после выписки из стационара или прекращения активного периода лечения продолжить применять лечебную физкультуру, но уже без посторонней помощи.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
