Вирусная пузырчатка у детей код по мкб
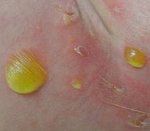
Вирусная пузырчатка полости рта и конечностей (болезнь руки-ноги-рот)
| А | Б | В | Г | Д | И | К | Л | М | Н | О | П | Р | С | Т | У | Ф | Х | Ц | Ч | Ш | Э | Я |
 Вирусная пузырчатка полости рта и конечностей (болезнь руки-ноги-рот,hand-foot-mouth disease,энтеровирусный везикулярный стоматит с экзантемой) – острая самоизлечивающаяся системная вирусная инфекция,проявляющаяся общим недомоганием,лихорадкой,эрозиями
Вирусная пузырчатка полости рта и конечностей (болезнь руки-ноги-рот,hand-foot-mouth disease,энтеровирусный везикулярный стоматит с экзантемой) – острая самоизлечивающаяся системная вирусная инфекция,проявляющаяся общим недомоганием,лихорадкой,эрозиями
слизистой рта и везикулярной сыпью на кистях и стопах.Код по МКБ-10: B08.4
Этиология и эпидемиология
Чаще всего вызывается вирусом Коксаки А16,реже другими Коксаки – вирусами (А4, А5, А6, А7, А9, А10, В2 ,В5) и энтеровирусом EVA71.Заболевание имеет высокую степень контагиозности и распространяется через мокроту, назальные,пероральные выделения или через кал.Вспышки инфекции обычно происходят с июня по октябрь.Обычно заболевают дети до 10 лет, реже – взрослые.
Вирус проникает в организм человека через через слизистую щек и подвздошной кишки и сначала попадает в регионарные лимфоузлы.Спустя 72 ч развивается
виремия с поражением слизистой рта и кожи конечностей.
Клиническая картина
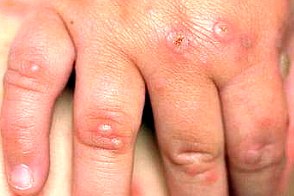
Инкубационный период короткий, от 3 до 6 дней. Болезнь начинается с легкой лихорадки, болей в горле, кашля, головной боли, общего недомогания,диареи, а иногда и артралгии. Через один – два дня после начала лихорадки на слизистой рта,небе,деснах.языке,задней стенки глотки появляются эритематозные пятна,на поверхности которых возникают небольшие,быстро изъязвляющиеся везикулы овальной или эллиптической формы.
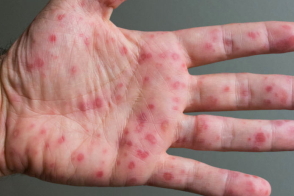
Позже,эритематозные пятна диаметром от 2 до 8 мм с везикулами на поверхности появляются на ладонях и
подошвах, боковых и дорсальных поверхностях пальцев рук и ног, иногда на ягодицах и на боковых поверхностях туловища паралелльно линиям кожи.У взрослых наблюдаюся периоральные высыпания, шелушение ладоней и подошв, редко онихомадезис.Отмечается увеличение шейных и подчелюстных лимфоузлов.В течении 7-10 дней высыпания самостоятельно регрессируют.
Осложнения – энцефалит, интерстициальная пневмония, миокардит, менингоэнцефалит и спонтанный аборт. Осложнения возникают чаще, когда заболевание вызвано энтеровирусом EVA71.
Диагностика
Обычно является клиническим диагнозом, и, как правило, никаких тестов не требуется.Вирус можно культивировать из содержимого везикул или мазков с поверхностей слизистой оболочки или из образцов стула.Антитела могут быть обнаружены во уже время острой фазы заболевания.
Дифференциальная диагностика
- Ветряная оспа
- Дисгидротический дерматит
- Эритема мультиформная
- Герпетический стоматит
- Афтозные язвы
- Стрептококковая инфекция
- Кандидоз
- Герпетическая ангина
- Диссеминированная форма простого герпеса или опоясывающего герпеса
- Менингококцемия
- Скалистая горная лихорадка
- Подострый бактериальный эндокардит
Лечение
Симптоматическое.Несколько вакцин для EV71 – особенно вирулентного штамма энтеровируса,находятся на завершающих стадиях клинических испытаний и,как ожидается,будут внедрены в ближайшем будущем.При болезненных язвах слизистой рта – оральные анестетики (растворы диклонина и лидокаина).
Цитируемая литература
Источник
Рубрика МКБ-10: B08.4
МКБ-10 / A00-В99 КЛАСС I Некоторые инфекционные и паразитарные болезни / B00-B09 Вирусные инфекции, характеризующиеся поражениями кожи и слизистых оболочек / B08 Другие вирусные инфекции, характеризующиеся поражениями кожи и слизистых оболочек, не классифицированные в других рубриках
Определение и общие сведения[править]
Вирусная пузырчатка в области рта и конечностей
Синонимы: ящуроподобный синдром, hand, foot and mouth disease, везикулярный стоматит с экзантемой
Вирусная пузырчатка полости рта и конечностей – лихорадочное заболевание, которое обычно вызывается вирусом Коксаки A16, энтеровирусом 71 или, реже, другими энтеровирусами. Инфекция проявляется везикулярными высыпаниями на коже и слизистой оболочке.
Этиология и патогенез[править]
Клинические проявления[править]
Вирусная пузырчатка – везикулы на руке
Вирусная пузырчатка – патология с легким течением, вызываемая вирусами Коксаки A16, A10 и A5. Обычно наблюдают небольшие вспышки, возникающие в организованных коллективах (в школах) или в семье. Заболевание после короткого инкубационного периода (3-7 дней) начинается с лихорадки, лёгкого недомогания и воспалительных процессов в ротовой полости. Характерные элементы появляются во рту и на конечностях. Такой синдром более характерен для детей.
Элементы в области кистей располагаются, как правило, на боковых поверхностях пальцев, но могут появляться на ладонях. Сыпь не бывает обильной.
Вирусная пузырчатка – везикулы на пальцах
Кожные высыпания могут выглядеть как яркие красные пятна, мелкие пузырьки, плоские пузыри, язвы с серым налётом на гиперемированном основании.
Вирусная пузырчатка – везикулы в области стоп
Элементы, подобные описанным выше, иногда возникают в области стоп, особенно на пальцах и боковых поверхностях. Поражение кожи стоп редко наблюдают у детей до 3 лет.
Вирусная пузырчатка – везикулы в области пальцев ног
Элементы поверхностные, поэтому заживают в течение недели. Больной испытывает лишь незначительный дискомфорт.
Вирусная пузырчатка – везикулы в области рта
Такие элементы могут выглядеть как ярко-красные пятна, мелкие везикулы на гиперемированном основании. Они представлены болезненными поверхностными язвами, распространяются на часть слизистой оболочки ротовой полости, но их почти не бывает на миндалинах. Элементы обычно немногочисленные, отсутствуют в глотке и на коже вокруг рта.
Вирусная пузырчатка – сыпь на ягодицах
Известно, что макулопапулёзную сыпь на ягодицах можно рассматривать как часть синдрома, свойственного маленьким детям.
Энтеровирусный везикулярный стоматит с экзантемой: Диагностика[править]
Дифференциальный диагноз[править]
Энтеровирусный везикулярный стоматит с экзантемой: Лечение[править]
Если пациент испытывает сильную боль в полости рта, которая мешает ему принимать пищу, можно назначить местные анестетики, например, вязкий 2% лидокаин по рецепту или безрецептурный 20% местный бензокаин для лечения болезненных язв в полости рта. Помогает также комбинированный раствор в составе алюминия и магния гидроксида (жидкий антацид) и 2% вязкого лидокаина, который применяется несколько раз в день для полоскания полости рта по мере необходимости, чтобы уменьшить боль.
• Для купирования лихорадки применяются парацетамол или нестероидные противовоспалительные/селективные ингибиторы циклооксигеназы 2, а для лечения артралгий — анальгетики. Аспирин не следует применять при вирусных инфекциях у детей младше 12 лет.
• Имеется одно сообщение о вызванной энтеровирусом пузырчатке полости рта и конечностей при иммунодефицитом состоянии, симптомы и очаги быстро разрешились при пероральном приеме ацикловира.
Рекомендации больным пузырчаткой
Родителям маленьких детей необходимо следить за признаками обезвоживания вследствие нарушения поступления жидкости из-за боли в полости рта. При затухании симптомов пациент может посещать школу, однако необходимо обратить внимание на тщательное мытье рук, чтобы предотвратить передачу инфекции. При наличии каких либо неврологических симптомов следует немедленно обратиться к врачу.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
“Атлас инфекционных заболеваний [Электронный ресурс] / Роналд Т.Д. Эмонд, Филипп Д. Уэлсби, Х.А.К. Роуланд ; пер. с англ. под ред. В.В. Малеева, Д.В. Усенко. – М. : ГЭОТАР-Медиа, 2013.” – https://www.rosmedlib.ru/book/06-COS-2367.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
Названия
Контагиозный моллюск.
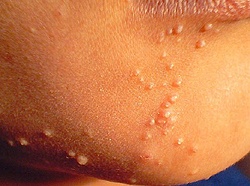
Контагиозный моллюск
Описание
Контагиозный моллюск (новолат. Molluscum contagiosum) представляет кожное заболевание, причиной которого является вирусная инфекция. Обычно поражается кожа, иногда — слизистые оболочки. Наиболее часто инфекция возникает у детей в возрасте от одного до десяти лет. Инфекция передается при непосредственном контакте с больным или через загрязненные предметы обихода.
Контагиозный моллюск – это вирусная кожная инфекция, которая вызывается одним из вирусов группы оспы, который в типичном случае у взрослых приводит к образованию на наружных половых органах, бедрах, ягодицах или нижней части живота узелков, приподнятых над поверхностью кожи. Они имеют полушаровидную форму. По цвету совпадают с нормальной окраской кожи или слегка розовее её. В середине полусферы имеется вдавление, чем – то напоминающее человеческий пупок. Величина этих безболезненных поражений, появляющихся обычно спустя 3-6 недель после заражения, варьирует от 1 мм до 1 см в диаметре; они имеют розовато-оранжевую окраску с перламутровой верхушкой. При надавливании на узелок из него, как из угря, выделяется творожистая пробка. Чаще всего контагиозный моллюск не доставляет серьёзных неприятностей и исчезает сам по себе примерно в течение 6 мес; поэтому лечение требуется не во всех случаях.
Симптомы
Чаще всего папулы, являющиеся непосредственными признаками этого заболевания, локализуются у детей на лице, туловище и конечностях, у взрослых — в области гениталий, на животе и внутренней части бедер. Чаще всего папулы:
Не вызывают болевых ощущений, но зудят.
Небольшого размера (от 2 до 5 мм в диаметре).
В центре имеют ямочку.
Вначале плотные, куполообразной формы, телесного цвета, со временем становятся мягче.
Имеют сердцевину из белого, воскообразного материала.
Контагиозный моллюск у людей с нормальной иммунной системой обычно исчезает спонтанно по истечении нескольких месяцев или лет. У больных СПИДом или другими заболеваниями, поражающими иммунную систему, повреждения, связанные с воздействием контагиозного моллюска, могут быть более экстенсивными.
Инкубационный период длится от 2 недель до нескольких месяцев. Вначале на коже возникают мелкие, плоские узелки (1-2 мм) беловато-жёлтого цвета с перламутровым оттенком, которые быстро становятся крупными (5-7 мм) и принимают полушаровидную форму с центральным пупкообразным вдавлением. При надавливании на узелок выходит творожистая белая масса, при микроскопических исследованиях которой выявляются дегенеративные овальные эпителиальные клетки с крупными протоплазматическими включениями (молюсковые тельца Липшютца). Элементы расположены изолированно, но могут сливаться, образуя крупные бляшки размерами до 1-2 см (гигантская форма), или располагаться на тонкой ножке (педикулярная форма). Количество узелков чаще варьируется от 1-2 до 10. Описаны случаи генерализованного контагиозного моллюска, когда количество элементов достигает нескольких десятков. При этом элементы бывают мелких размеров (милиарная форма).
Причины
Вирус поражает только человека, не переносится животными и близок к вирусам оспы. Существует 4 типа вируса контагиозного моллюска (MCV-1, MCV-2, MCV-3, MCV-4). Из них наиболее распространён MCV-1, а MCV-2 обычно проявляется у взрослых и часто передается половым путем. Также может передаваться через воду (например, бассейн). Внутри образования находится жидкость, через которую он переносится и размножается.
Контагиозным моллюском заражает вирус (вирус контагиозного моллюска), который входит в группу поксвирусов. Этот вирус переходит от человека к человеку в результате прямого контакта и наиболее распространен у детей. Кроме того, им можно заразиться при половой близости, наиболее восприимчивыми к вирусу являются люди с нарушениями функционирования иммунной системы. Контагиозный моллюск может распространяться в процессе чесания или трения пораженной области.
Кожные образования контагиозного моллюска иногда путают с образованиями вызванными вирусом акрохордона.
Лечение
Образования контагиозного моллюска нельзя сушить и повреждать. Если вы его задели, то лучше прижечь, например, бриллиантовым зелёным. Он удаляется с помощью пинцета, а затем прижигается перекисью водорода и йодом. Лучше делать это у специалиста в стерильных условиях. В течение 4 дней необходимо смазывать поражённое место йодом раз в день. После удаления образования могут появляться ещё какое-то время. Надо удалять их до тех пор, пока они полностью не исчезнут. Также применяется диатермокоагуляция, криотерапия.
Из наименее болезненных способов лечения применяется «Лидокаин» в форме спрея для обезболивания, чистотел для прижигания. «Фукорцин» и другие средства применяются для остановки дальнейшего распространения инфекции. Дополнительно используются препараты, помогаюшие поддерживать иммунитет (свечи «Виферон» и ), всевозможные противовирусные мази и таблетки. Лечение длительное, профилактика ежедневная. (Все вышеописанные методы применяются как альтернатива и служат дополнением к хирургическим методам, разрешаются при отсутствии противопоказаний).
В отличие от герпеса, который годами может сохраняться в организме и давать рецидивы, контагиозный моллюск поражает только кожу и полностью исчезает после отмирания последнего образования. Однако иммунитет к этому вирусу временный и человек может заразиться повторно. Также при кажущемся исчезновении всех образований есть вероятность что сохранились ещё несколько маленьких и поэтому незамеченных.
Источник
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Патогенез
- Лечение
Другие названия и синонимы
Пемфигоид пиококковый.
Названия
Эпидемическая пузырчатка новорожденных.

Эпидемическая пузырчатка новорожденных
Синонимы диагноза
Пемфигоид пиококковый.
Описание
Эпидемическая пузырчатка новорожденных – острое контагиозное заболевание, клинически характеризующееся очень быстрым образованием пустул и распространением по кожному покрову новорожденных.
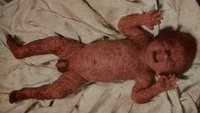
Эпидемическая пузырчатка новорожденных
Симптомы
Болезнь начинается в первые дни жизни новорожденного или спустя 7-10 дней. На неизменной или слегка эритематозной коже в течение несколько часов образуются мелкие пузырьки размером с горошину или вишню, с тонкой, напряженной покрышкой и прозрачным серозно-желтоватым содержимым. Их образованию предшествуют беспокойство ребенка, лихорадка. Затем содержимое мутнеет, становится гнойным. Со временем пузыри увеличиваются, распространяются по всему телу, покрышка их лопается, обнажая ярко-красные, влажные, зудящие эрозированные поверхности с остатками эпидермиса по периферии. Отделяемое эрозий подсыхает в серозно-гнойные корки. Наиболее часто поражены области пупка, живота, груди, спины, ягодиц и конечностей. Процесс может распространяться и на слизистые оболочки рта, носа, глаз, гениталий, где пузыри быстро вскрываются, образуя эрозивные поверхности круглой, овальной или полицикличной формы в зависимости от размеров и форм предшествующих пузырей. У ослабленных, недоношенных детей заболевание быстро распространяется (вследствие аутоинокуляции гноя из вскрывшихся пузырей), сопровождаясь беспокойством, плохим сном, повышением температуры до 38-39° С, потерей аппетита, лейкоцитозом, эозинофилей в крови и повышенной СОЭ. В этих случаях возможны различные осложнения: отиты, пневмония, флегмона и даже сепсис.
Эпидемическая пузырчатка протекает вспышками, толчкообразными высыпаниями пузырей. После прекращения высыпаний через короткое время может вновь наступить рецидив заболевания. Без осложнений болезнь длится 3-5 нед.
Отсутствие аппетита.
Причины
Возбудитель – золотистый стафилококк. Однако некоторые авторы считают возбудителем особый вид стафилококка и даже стрептококк или фильтрующийся, вирус.
Заболевание очень заразно. Главными источниками инфицирования являются медицинский персонал (медицинские сестры, санитарки) или матери новорожденных, болеющие или переболевшие недавно пиодермией, а также другие гнойные очаги у самих детей (например, инфекция из пуповины). В распространении инфекции может играть роль и бациллоносительство. В родильных домах могут возникать эпидемические вспышки заболевания вследствие передачи инфекции от одного новорожденного больного другому через руки медицинского персонала или белье. В случае эпидемии требуются немедленное закрытие отделения грудных детей, дезинфекция помещения и белья. В единичных случаях заболевания больных детей изолируют. Имеются сведения о том, что после перевода бациллоносителей из числа обслуживающего персонала на другую работу новых случаев заболевания не наблюдается, и эпидемию ликвидируют.
Патогенез
В развитии заболевания существенную роль играет особая реактивность кожи новорожденных, проявляющаяся в возникновении пузырей в ответ на действие бактериального фактора, недоношенность, родовая травма, токсикозы беременности.
Лечение
Изоляция больных, антибиотикотерапия: пенициллиназорезистентные пенициллины (так как токсикопродуцирующие стафилококки обычно продуцируют пенициллиназу и не чувствительны к обычному пенициллину), кефзол, цепорин; сульфаниламиды, витамин С и группы В, инъекции крови матери. Пузыри вскрывают и осторожно удаляют остатки покрышек, смазывают эрозии дезинфицирующей мазью. Теплые ванны с перманганатом калия. Общее лечение: антибиотики.
Источник
Рубрика МКБ-10: L10.0
МКБ-10 / L00-L99 КЛАСС XII Болезни кожи и подкожной клетчатки / L10-L14 Буллезные нарушения / L10 Пузырчатка пемфигус
Определение и общие сведения[править]
Эпидемиология и лечение см. Пузырчатка неуточненная
Пузырчатка обыкновенная составляет 75% всех случаев пузырчатки.
Этиология и патогенез[править]
Этиология обыкновенной пузырчатки (пузырчатки вульгарной) до настоящего времени не выяснена.
Экспериментальные исследования на обезьяне доказали возможность образования пузыря после введения ей сыворотки крови больного пемфигусом, который соответствовал клинической картине пузырчатки. При обыкновенной пузырчатке выделены IgG-антитела против десмоглеина-3, приводящие к акантолизу. Установлено разрушение десмосом при взаимодействии IgG-аутоантител с десмоглеином 3. Показано, что образование комплекса IgG с десмоглеином 3 и плакоглобином завершалось адгезией десмоглеина 3 и ретракцией филаментов кератина в межклеточных пространствах.
В культуру эпидермальных клеток здорового человека вводили сыворотку больных обыкновенной пузырчаткой. В процессе культивации были обнаружены антитела, которые фиксировались в межклеточном пространстве эпидермиса, приводя к акантолизу.
На высоте заболевания в сыворотке крови больных пемфигусом наблюдали пониженные, а в пузырях повышенные уровни C3, C4. Проведенные в последующем исследования показали, что прямая реакция иммунофлюоресценции при истинной пузырчатке дает положительный результат с IgG в 100% случаев, в том числе на очень ранних стадиях развития пемфигуса. Выявлены активизация гуморального иммунитета и угнетение T-клеточного, на фоне низкого уровеня интерлейкина-2 (ИЛ-2), повышенного ИЛ-10 в пузырной жидкости выше, чем в сыворотке крови. Обнаружен противовоспалительный эффект ИЛ-8 и возможная роль его в хемотаксисе нейтрофилов, лимфоцитов и моноцитов.
Активизация пемфигуса сопровождалась увеличеним ядер шиповатых клеток, накоплением дезоксирибонуклеиновой кислоты, повышением проницаемости мембран шиповатых клеток с выходом лизосомальных ферментов и матричных металлопротеаз-9 (matrix metalloproteinase – MMP-9), разрушением десмоглеина, формированием акантолизиса, подтверждая аутоиммунный механизм патогенеза истинной пузырчатки.
Гистологически при истинном пемфигусе обнаруживают межклеточный отек эпидермиса и деструкцию межклеточных связей в участках мальпигиева слоя.
Клинические проявления[править]
Заболевание начинается остро, без продромального периода. Пузыри могут располагаться на любом участке кожного покрова, но чаще они появляются на местах наибольшей травматизации, включая слизистые оболочки, области естественных складок, волосистую часть головы. Содержимое ссыхается в серознокровянисто-гнойные корки, напоминая стрептодермию. От появления первичного очага до манифестации процесса проходит в среднем 3-4 мес. Быстрая генерализация – неблагоприятный прогностический признак.
Периоду генерализации процесса могут предшествовать ухудшение самочувствия больного, повышение температуры тела, чувство беспокойства.
Мономорфные пузыри бывают мелкими или крупными, с тенденцией к периферическому росту и слиянию с образованием фестончатых очагов на визуально неизмененной коже. Под влиянием акантолиза пузыри быстро вскрываются с образованием эрозий как на коже, так и на слизистых оболочках ротовой полости и аногенитальных областей. Быстро образующиеся эрозии на слизистых оболочках болезненны, но эпителизируются без рубцовых изменений.
В последние годы отмечены случаи развития пузырей, имеющих тенденцию к группировке, на отечном основании. Подобная форма заболевания получила название «герпетиформный пемфигус». В дальнейшем через 2-3 нед у больных наряду с герпетиформными высыпаниями появляются крупные вялые пузыри на внешне неизмененной коже. Даже на ранних фазах «герпетиформности» прямая РИФ дает положительное интерцеллюлярное свечение на анти-IgG.
Выделяют три фазы заболевания – начальную, генерализованную и фазу эпителизации.
1. В первой фазе пузыри небольших размеров, эрозии быстро эпителизируются, симптом Никольского непостоянен, акантолитические клетки единичны. Продолжительность периода – от нескольких недель до нескольких месяцев.
2. Для второй фазы характерны активное формирование пузырей с периферическим ростом эрозий и слияние их друг с другом на коже и слизистой оболочке полости рта. Симптом Никольского становится резко положительным, обнаруживается большое количество акантолитических клеток в препарате. В связи с нарастающей интоксикацией ухудшается общее состояние.
3. В третьей фазе наблюдаются стбилизация процесса, эпителизация эрозий, новые пузыри не образуются, симптом Никольского слабоположительный или отрицательный, акантолитические клетки в препарате отсутствуют. Улучшается общее состояние больных.
Атипично может протекать обыкновенная пузырчатка у больных с онкопатологией. Вследствие развивающегося акантолиза образуются сначала щели, а затем пузыри, имеющие супрабазальную локализацию.
Проведенный анализ антигенного спектра кожи и пузырной жидкости при обыкновенной пузырчатке обнаружил наличие специфического белка а2-ГПВП-130, который позволяет контролировать эффективность проводимой терапии и активность аутоиммунных процессов.
Пузырчатка обыкновенная: Диагностика[править]
– Наличие мономорфных пузырей на неизмененной коже;
– положительный симптом Никольского, прогрессирующее, нередко тяжелое течение; акантолитические клетки в мазках-отпечатках;
– интраэпидермальное расположение пузырей; фиксированные IgG-комплексы в межклеточной субстанции эпидермиса.
Дифференциальный диагноз[править]
Проводится с пемфигоидом Левера, буллезной формой дерматита Дюринга, буллезной разновидностью многоформной эритемы, хронической семейной доброкачественной пузырчаткой, с болезнью Дарье, акантолитическим дерматозом Гровера, синдромом Лайелла и др. Именно поэтому цитологический метод исследования служит лишь ориентировочным тестом и не может заменять гистологическое исследование.
Пузырчатка обыкновенная: Лечение[править]
Метод выбора – 12-месячный курс системной стероидной терапии, возможно в комбинации с иммунодепрессантами.
Профилактика[править]
Прочее[править]
Прогноз
Прогноз заметно улучшился за последние десятилетия за счет использования стероидной терапии. Тем не менее, смертность составляет до 5% случаев. Смерть происходит в первые годы прогрессирования заболевания, главным образом вследствие инфекций на фоне стероидной терапии.
Источники (ссылки)[править]
Дерматовенерология [Электронный ресурс] / под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова – М. : ГЭОТАР-Медиа, 2013. – https://www.rosmedlib.ru/book/ISBN9785970427101.html
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
