А нейроэндокринные синдромы в гинекологии

Работа женской репродуктивной системы регулируется двумя железами, расположенными в головном мозге: гипоталамусом и гипофизом. Они выделяют гормоны, которые оказывают влияние на половые железы, заставляя их работать более или менее интенсивно.
Патологические состояния, обусловленные нарушением функции гипофиза и гипоталамуса, называют нейроэндокринными синдромами.
Основные нейроэндокринные синдромы:
- Предменструальный синдром
- Климактерический синдром
- Синдром поликистозных яичников
- Адреногенитальный синдром
- Посткастрационный синдром
В ЦЭЛТ вы можете получить консультацию специалиста-гинеколога.
- Стоимость первичной консультации – 2 700
- Стоимость консультации с УЗИ – 4 200
Записаться на прием
Предменструальный синдром
Предменструальный синдром представляет собой совокупность психологических, нервных и эндокринных нарушений, которые возникают перед месячными и проходят или уменьшаются во время менструации. Синдром встречается примерно у 2 – 30% женщин репродуктивного возраста. Тяжелее всего протекает после 35 лет.
Симптомы очень разнообразны.
Основные проявления:
- повышенная возбудимость, раздражительность,
- подавленное состояние, депрессия,
- головные боли, головокружения,
- боли в области сердца, резкое падение или повышение артериального давления,
- прибавка массы тела,
- отеки на лице и руках,
- аллергические реакции, зуд кожи, сыпь.
Климактерический синдром
Климактерический синдром – это симптомокомплекс, возникающий в связи с прекращением менструаций. Как правило, развивается у женщин в возрасте 48 – 50 лет. Основная причина – возрастная перестройка гормональной системы, переход от репродуктивного к старческому возрасту.
Основные симптомы и проявления:
- головные боли, головокружения, «приливы»;
- повышения артериального давления, приступы учащенного сердцебиения;
- изменения настроения, нарушение сна;
- сухость кожи, потливость, ознобы, онемения и покалывания в разных частях тела, чувство «ползания мурашек»;
- остеопороз;
- боли в суставах, мышцах;
- увеличение размеров молочных желез;
- сахарный диабет II типа;
- рассеянность, повышенная утомляемость, снижение работоспособности.
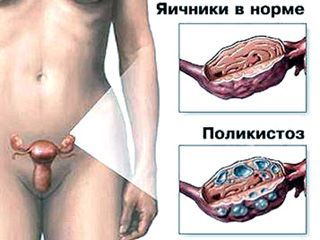
Синдром поликистозных яичников
Синдром поликистозных яичников – патологическое состояние, при котором в организме женщины вырабатывается повышенное количество мужских половых гормонов – андрогенов.
Основными симптомами заболевания являются: аменорея (отсутствие месячных), бесплодие, повышенное оволосение (по мужскому типу), ожирение.
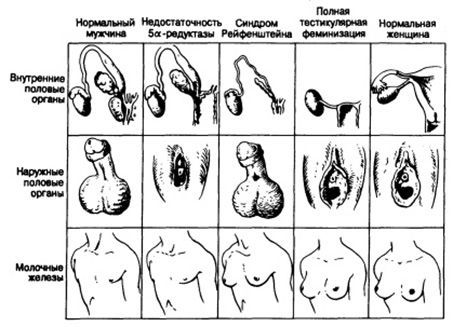
Адреногенитальный синдром
Адреногенитальный синдром возникает вследствие нарушения функции надпочечников и проявляется в виде вирилизации – развития мужских признаков.
В зависимости от происхождения, выделяют две формы адреногенитального синдрома:
- Врожденный. Возникает в результате наследственных нарушений. Проявляется в виде изменения наружных половых органов по мужскому типу. Иногда в родильном доме пол ребенка определяют ошибочно как мужской.
- Приобретенный. Является следствием чрезмерного развития коры надпочечников или (реже) её опухолей. У девочки развиваются мужские черты. Отсутствуют менструации, уменьшаются в размерах молочные железы, отмечается телосложение по мужскому типу, рост волос на лице и в других нехарактерных местах.
Посткастрационный синдром
Возникает после операции удаления яичников (кастрации). При этом в организме полностью прекращается выработка женских половых гормонов – эстрогенов.
Основные симптомы:
- частые приливы;
- повышенная утомляемость, снижение трудоспособности;
- головные боли, нарушения сна;
- раздражительность;
- снижение памяти и внимания;
- потливость;
- учащенное сердцебиение, подъемы артериального давления;
- ожирение, повышение уровня холестерина крови, атеросклероз;
- остеопороз.
Наши врачи

Врач-гинеколог, заведующий отделением гинекологии, кандидат медицинских наук, врач высшей категории
Стаж 30 лет
Записаться на прием
Диагностика
- Стоимость: 90 000 – 130 000 руб.
- Продолжительность: 30-60 минут
- Госпитализация: 2-3 дня в стационаре
Диагностика всех описанных выше состояний предполагает проведение гормональных исследований после осмотра гинекологом-эндокринологом. Часто гинеколог назначает другие исследования и анализы: общий анализ крови, УЗИ, ЭКГ, биохимический анализ крови. Пациентке по показаниям назначают дополнительную консультацию эндокринолога, невролога, других специалистов.
Основной метод лечения во всех случаях – гормонотерапия. Дополнительно назначают успокоительные средства, антидепрессанты, транквилизаторы, психостимуляторы, витаминно-минеральные комплексы, сосудистые препараты и пр.
Хирургическое лечение назначают при:
- врождённом адреногенитальном синдроме для исправления внешнего вида половых органов;
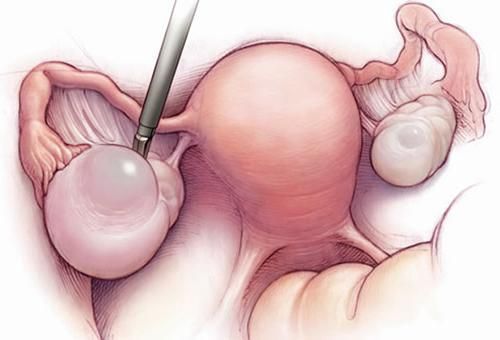
- поликистозе яичников – часто используют вапоризацию (испарение лазером) кист в яичниках, так как они представляют риск в плане развития злокачественных опухолей.
Специалисты многопрофильной клиники ЦЭЛТ проведут всестороннее обследование и назначат наиболее эффективную схему лечения. Благодаря современному оборудованию и опытному персоналу, мы предоставляем пациентам качественные медицинские услуги в соответствии с высокими мировыми стандартами.
Наши услуги
Администрация АО “ЦЭЛТ” регулярно обновляет размещенный на сайте клиники прейскурант. Однако во избежание возможных недоразумений, просим вас уточнять стоимость услуг по телефону: +7 (495) 788 33 88
Источник
Лекция №3.
Вопросы:
Предменструальный синдром.
Послеродовый нейроэндокринный синдром
(ПНЭС, послеродовое ожирение).Послеродовый гипопитуитризм (синдром
Шихана).Гиперпролактинемия.
Климактрический синдром.
Болезнь поликистозных яичников.
Посткастрационный синдром.
Предменструальный синдром (пмс).
Это выраженные изменения состояния
женщины, возникающие во второй фазе
менструального цикла и исчезающие с
появлением менструации.
Проявляется:
Нервно-психическими
Вегетососудистыми
Обменно-эндокринными нарушениями
Предменструальный синдромвозникат
за 2-10 дней до менструации и исчезает
сразу после её начала или в первые дни
месячных.
Патогенез:
Изучен недостаточно. Основную роль
играет гиперэстрогения и задержка
натрия и жидкости в тканях, особенно в
ЦНС. В последние годы имеются данные о
роли пролактина, который способствует
задержанию жидкости. Существует теория
психосоматических нарушений.
Предменструальный синдромможет
возникать после родов, абортов (особенно
патологических), различных инфекционных
заболеваний (в том числе нейроинфекций),
травм в результате стрессовых ситуаций.
Некоторые авторы рассматривают
предменструальный синдром как
наследственную патологию.
Имеется предположение, что в развитии
предменструального синдрома имеет
значение аллергический компонент
(результат гиперчувствительности к
эндогенному прогестерону).
Клинические проявления:
При нервно-психической форме заболевания
преобладают раздражительность,
депрессия, слабость, плаксивость,
агрессивность.Отечная форма предменструального
синдрома проявляется резко выраженным
нагрубанием и болезненностью молочных
желез, отечностью лица, конечностей,
вздутием живота, потливостью. Отмечается
отрицательный диурез – задержка
жидкости составляет до 500–700мл.
Менее выраженные симптомы:
Раздражительность
Слабость
Повышенная чувствительность к звукам
и запахамКожный зуд
При цефалгической форме заболевания
отмечаются мигренеподобные головные
боли, раздражительность, тошнота и
рвота, головокружение, чувствительность
к звукам и запахам.Кризовая форма развивается на фоне
нелеченных других форм предменструального
синдрома. Кризы часто развиваются после
стрессовых ситуаций.
Отмечаются повышение артериального
давления, тахикардия, потливость, чувство
сдавления за грудиной, чувство страха,
похолодание и онемение конечностей,
сердцебиение при неизмененной ЭКГ.
Кризы часто заканчиваются обильным
мочеотделением. Они могут быть
спровоцированы инфекционными
заболеваниями, стрессом, усталостью.
Редкие атипичные формы предменструального
синдрома– гипертермическая и
офтальмоплегическая формы мигрени,
циклические аллергические реакции,
циклический язвенный гингивит и
стоматит, циклическая бронхиальная
астма, неукротимая циклическая рвота.
Формы ПМС:
Легкая
Тяжелая
К легкой форме относят появление 3-4
симптомов за 2-10 дней до менструации при
выраженности 1-2 из них. К тяжелой форме
– появление 5-7 симптомов за 3-14 дней до
менструации с резкой выраженностью 2-5
или даже всех.
Стадии предменструального синдрома:
Компенсированная
Субкомпенсированная
Декомпенсированная
Методы диагностики:
Диагностика основана на цикличности
появления симптомов.
Для исключения органической патологии
необходимо провести рентгенографию
черепа и турецкого седла, шейного отдела
позвоночника, исследование почек,
желудочно-кишечного тракта, ЭЭГ, ЭКГ с
функциональными пробами, изучение
состояния глазного дна и полей зрения.
При отечной форме предменструального
синдрома необходимо измерение суточного
диуреза. При болях и нагрубании молочных
желез показана маммография в Iфазу менструального цикла.
Алгоритм лечения:
Психотерапия
Соблюдение режима труда и отдыха
Соблюдение диеты особенно во IIфазу цикла, ограничение кофе, чая, соли,
жиров, молока, жидкости.Массаж, бальнеотерапия, электроанальгезия,
эндоназальный электрофорез витамина
В1.При ПМС тяжелой степени показана
гормональная терапия:Гестагены (примолют-нор, оргаметрил,
норколут) по 5 мг с 16 по 25-й день
менструального цикла.Комбинированные эстроген-гестагенные
препараты:микрогинон,
фемоден, марвелон (с преобладанием
гестагенного компонента) – применяются
по контрацептивной схеме.
Применяются также транквилизаторы,
нейролептики, диуретики, антигистаминные
препараты, витамин В6.
Источник
Нейроэндокринные болезни в гинекологии часто возникают по причине нарушений функционирования гипофиза или гипоталамуса. В состоянии предменструального, менопаузального, посткастрационного, гипоталамического синдрома периода полового созревания, преждевременного полового развития, нейроэндокринного маточного кровотечения, полового гермафродитизма и гипертрихоза у человека ухудшается общее состояние. Каждый синдром характеризуется наличием определенных симптомов, которые доставляют массу проблем и неудобств

Характеристика синдромов
Многих женщин интересует классификация нейроэндокринных синдромов в гинекологии. Существует несколько нейроэндокринных нарушений. Каждый обладает своими особенностями:
- Во время предменструального синдрома у женщины ухудшается самочувствие. За несколько дней до начала менструации неприятные ощущения проявляются в виде ноющей боли внизу живота, возникают проблемы с обменом веществ и нервной системой. У многих встречается этот синдром, но со временем он проходит. Врач ставит диагноз, учитывая классификацию нейроэндокринных синдромов в гинекологии. Последние рекомендации врачей сводятся к тому, чтобы пациент осуществлял лечение согласно указанной инструкции. Только в том случае, если присутствует невыносимая боль, повышается давление, появляются отеки, возникают проблемы с опорожнением мочевого пузыря, терапия осуществляется в стационаре. Чтобы временно устранить болезненные ощущения, врачи часто назначают препарат “Но-шпа”. Таблетки редко вызывают побочные действия, эффективно обезболивают и снимают спазмы.
- При менопаузе или климактерическом нейроэндокринном синдроме часто наблюдаются головная боль, нарушения в работе сердечно-сосудистой системы. При таких условиях не рекомендовано заниматься самолечением. Только гинеколог должен назначить курс терапии, учитывая индивидуальные особенности организма пациентки.
- Существует понятие “усложненный климакс”. При таком диагнозе у женщины значительно ухудшается общее состояние здоровья. В связи с этим она не может вести полноценный образ жизни. По этой причине важно немедленно посетить гинеколога для того, чтобы осуществить тщательную диагностику.
- При посткастрационном эндокринном синдроме у женщины возникают такие симптомы, как и при неосложненном климаксе. Если ухудшилось самочувствие, важно обратиться к гинекологу. Врач назначит эффективные лекарственные препараты. Следует знать, что прием обезболивающих не является лечением. Важно устранить причину, которая провоцирует возникновение дискомфорта.
- Гипоталамический синдром характеризуется ранним половым созреванием, что проявляется в 11-14 лет. В процессе развития такого синдрома возникают серьезные проблемы в работе сердечно-сосудистой и нервной систем. Ребенка следует отвести на прием к педиатру, поскольку лечение в домашних условиях может причинить вред и вызвать развитие осложнений.
- Как показывает медицинская практика, преждевременное половое развитие диагностируется в редких случаях. Такой диагноз устанавливает врач, если присутствует признак половой зрелости у детей младше 8 лет. Такая болезнь нарушает работу многих органов и систем, которые контролируют гипофиз.
- По причине резкого снижения уровня окситоцина может возникнуть маточное кровотечение. Если снизится тонус органов, наблюдается подобная патология. При появлении одного из признаков маточного кровотечения важно незамедлительно вызвать скорую помощь, поскольку такое состояние может привести к летальному исходу. Запрещено использовать народные методы лечения и систематично принимать обезболивающие препараты, поскольку это только усугубит состояние пациента.
- Гермафродитизм характеризуется наличием половых органов как женского, так и мужского пола. После тщательного исследования пациента врач ставит диагноз и назначает лечение.
В домашних условиях невозможно осуществить достоверную диагностику нейроэндокринных синдромов , поэтому важно обратиться за помощью к медицинскому персоналу.

Проведение диагностики
В процессе исследования нейроэндокринных заболеваний важно диагностировать гормональный спектр. Врач в обязательном порядке назначает УЗИ, КТР, доплер, общий клинический анализ крови и мочи. В зависимости от общего состояния здоровья пациента, назначаются дополнительные мероприятия. Выявить патологию полового развития поможет рентген. Снимок кистей рук поможет определить биологическое развитие организма пациента. На основе полученных результатов исследования врач назначает комплексное лечение, которое поможет вернуть здоровое состояние пациенту. Лекарственные препараты назначает специалист с учетом возраста больного, наличия других болезней и физиологических особенностей организма. Длительность лечения определяется строго врачом (многое зависит от тяжести заболевания).

Процесс лечения
В частых случаях лечение гипоталамического нейроэндокринного синдрома включает в себя заместительную терапию, то есть прием синтетического аналога дефицитного гормона. Не менее важно осуществить и симптоматическое лечение в том случае, если заболевание связано с каким-либо соматическим нарушением. При таких условиях важно скорректировать артериальное давление, нормализовать работу сердечно-сосудистой системы, устранить болезненные ощущения. Лекарственные препараты должен назначать строго врач в зависимости от выявленного синдрома.
Гипоталамический синдром: симптомы
Такая патология включает в себя эндокринные, вегетативные и обменные нарушения, которые возникли по причине неполноценного функционирования гипоталамуса. По МКБ-10 нейроэндокринный синдром имеет код Е23.3, что говорит о дисфункции гипоталамуса. Среди основных симптомов данной патологии выделяют:
- Увеличение или снижение массы тела.
- Головную боль.
- Чувство апатии.
- Высокое артериальное давление.
- Чувство жажды.
- Повышенный аппетит.

При появлении одного из симптомов заболевания важно обратиться к врачу и осуществить тщательную медицинскую диагностику. Самолечение может навредить и усугубить течение патологии. Сила проявления симптомов синдрома нейроэндокринного нарушения зависит от того, насколько поражен гипоталамус. На начальном этапе развития заболевания лечение осуществляется значительно эффективнее. Методы терапии назначаются в зависимости от биологических особенностей организма пациента. При несвоевременном лечении возникают:
- Стремительный набор массы тела.
- Серьезные проблемы с артериальным давлением.
- Бесплодие.
Чаще всего заболевание появляется в подростковом возрасте и у людей после 35 лет. Болезнь чаще встречается у женщин, чем у мужчин. Патология опасна тем, что способна активно развиваться и переходить в более тяжелые формы.

Причины возникновения
Существует ряд причин, которые способны спровоцировать развитие заболевания. К ним относят следующие:
- Нарушения в работе головного мозга.
- Инфекционное заболевание.
- Интоксикация организма.
- Психологическая травма.
- Травма головы.
- Злокачественные новообразования.
- Эндокринная болезнь.
- Перенесенный инсульт.
- Запущенные заболевания внутренних органов.
- Беременность.
При возникновении заболевания невролог и эндокринолог осуществляют лечение пациента.

По какой причине возникает послеродовой синдром
Как показывает медицинская практика, однозначно ответить на этот вопрос практически невозможно. Медицинские работники утверждают, что клиническая картина такого синдрома способна появиться в том случае, если не происходит нормализация гомеостаза в период вынашивания малыша. В процессе терапии послеродового нейроэндокринного синдрома врач делает акцент на снижение массы тела и восстановление менструального цикла. Важно соблюдать диету и выполнять все рекомендации врача. Если после снижения веса и ликвидации обменного нарушения менструальный цикл не восстанавливается, врач осуществляет резекцию яичников и назначает лекарственные препараты, которые будут стимулировать овуляцию.
Что общего
Что объединяет все нейроэндокринные синдромы? Врачи утверждают, что нейроэндокринные нарушения – это болезни, которые основываются на возникновении нарушений в гипоталамо-гипофизарной системе.
Гипоталамический синдром у детей
Нейроэндокринный синдром у подростков возникает чаще всего в период гормонального всплеска. В процессе развития заболевания возникают вегетативные и эндокринные нарушения. По причине неполноценного функционирования гипоталамуса повышается уровень гормонов, которые стимулируют гипофиз. Чрезмерное выделение гормона роста является причиной быстрого развития тела у пациентов с таким заболеванием. Вследствие этого сокращается или удлиняется срок полового созревания. У больных с таким диагнозом часто меняется настроение, поскольку имеются проблемы с уровнем концентрации дофамина, серотонина и эндорфина.

Последствия нарушения
Чрезмерный уровень инсулина и глюкокортикоидов провоцирует ожирение. По причине чрезмерного набора массы тела и повышения уровня пролактина у мальчиков набухают молочные железы, расширяется и быстро растет таз. У девочек быстро развиваются вторичные половые признаки, происходит набор массы тела. Возраст пациентов обычно находится в промежутке 11 и 17 лет.
Основные причины гипоталамического синдрома
Существует ряд причин, которые способны спровоцировать такое состояние. Среди них выделяют:
- Конституционную недостаточность гипоталамуса.
- Отравление матери и обострение хронической болезни в период вынашивания малыша.
- Родовую травму.
- Сильный токсикоз матери во время вынашивания ребенка.
- Заболевания мозга.
- Черепно-мозговая травма.
- Перенесенная нейроинфекция.
- Нейроинтоксикация.
- Аутоиммунная болезнь.
- Нарушение функционирования щитовидной железы.
- Систематические стрессы.
- Прием анаболического стероида.
- Вирусная или бактериальная болезнь.
- Плохая экологическая ситуация.
- Ранняя беременность и прием оральных контрацептивов.
На заметку пациенту
Выявить истинную причину, которая спровоцировала развитие болезни, способен только врач после тщательного обследования пациента. При возникновении одного из признаков недуга следует обратиться за помощью к специалисту. Самолечение часто провоцирует развитие осложнений.
Источник
