Ангинозный синдром в области сердца

Ангинозный приступ – это сильная боль в области сердца, связанная с гипоксией миокарда. Такое состояние возникает при стенокардии и инфаркте. Неприятные ощущения локализуются за грудиной и отдают в разные части тела. Они носят давящий или сжимающий характер. Этот симптом всегда является признаком серьезной кардиологической патологии. Помощь в таких случаях должна быть оказана незамедлительно.
Причины боли
Ангинозный приступ – это реакция сердечной мышцы на дефицит кислорода. Такое состояние развивается вследствие атеросклероза коронарных сосудов. Их стенки покрываются бляшками, кровоснабжение миокарда ухудшается, в результате возникает боль. Это состояние является следствием ишемической болезни сердца.
При стенокардии питание сердечной мышцы значительно уменьшается. Однако кровь все же поступает через сосуды, хоть и в малом объеме. При инфаркте питание сердечной мышцы прекращается полностью. На миокарде образуются омертвевшие участки. Поэтому инфаркт сопровождается гораздо более выраженным болевым синдромом.
Спровоцировать сердечный приступ могут следующие факторы:
- физическое переутомление;
- эмоциональное напряжение;
- курение;
- переедание;
- переохлаждение;
- высокое АД.
Часто боли при стенокардии проходят самостоятельно во время отдыха, когда пациент находится в состоянии покоя. Это нередкое явление у пациентов с ишемией сердца. Однако если болевой синдром возник впервые, то это требует неотложной помощи. Ангинозный приступ – это сигнал организма о серьезном неблагополучии в сердечно-сосудистой системе.
В запущенных случаях ишемии боль появляется не только при нагрузке на организм. Приступ может возникнуть дать в состоянии полного покоя.
Болевой синдром при стенокардии
Во время приступа стенокардии отмечаются следующие симптомы:
- После воздействия неблагоприятных факторов человек ощущает сильную боль в груди. Пациенты характеризуют это ощущение как сдавливание или сжимание. Неприятные ощущения иррадиируют в плечо, лопатку или челюсть.
- У человека учащается сердцебиение.
- Больной испытывает нехватку воздуха.
- Ухудшается общее самочувствие. Возникает резкая слабость и усиленное потоотделение.
Болевой синдром может продолжаться от нескольких секунд до нескольких дней.
В некоторых случаях отмечается атипичное течение ангинозного приступа. Это означает, что боль появляется не в сердце, а в других участках тела:
- в верхней части живота;
- в руках (в частности, в пальцах);
- в лопатках;
- в шее;
- в горле;
- в челюсти;
- в левом ухе;
- в зубах.
При атипичных симптомах заболевание очень сложно диагностировать. Ведь боль в сердце при этом отсутствует. Обычно такие приступы наблюдаются у больных с диабетом, сердечной недостаточностью, а также у пожилых людей.
Часть пациентов ощущает перед приступом слабость в руках и онемение пальцев. И лишь спустя некоторое время развивается болевой синдром.
Сердечный приступ не всегда сопровождается гипертонией. Он может протекать по коллаптоидному типу. При этом у больного резко падает АД, появляется слабость, тошнота и головокружение.
Симптомы инфаркта
При ангинозном приступе инфаркта миокарда болевой синдром выражен гораздо сильнее. Полное прекращение поступления кислорода в сердце приводит к резкому ухудшению самочувствия:
- Боли в сердце становятся нестерпимыми и продолжительными.
- Человека мучает одышка.
- Пациент испытывает сильный страх.
- Резко падает АД.
- На коже выступает холодный пот.

Это состояние требует неотложной медицинской помощи. Без лечения инфаркт миокарда может привести к летальному исходу.
Первая помощь
Если человек на протяжении долгого времени страдает ишемией сердца, и у него периодически отмечается стенокардия, то снять неприятные ощущения можно в домашних условиях. Необходимо оказать больному первую помощь при ангинозном приступе:
- Пациенту нужно принять сидячее положение и не делать резких движений. Если приступ застал больного во время сна, надо сесть на кровати и свесить ноги.
- Нужно открыть форточку, чтобы больному было легче дышать. Стесняющую одежду необходимо расстегнуть.
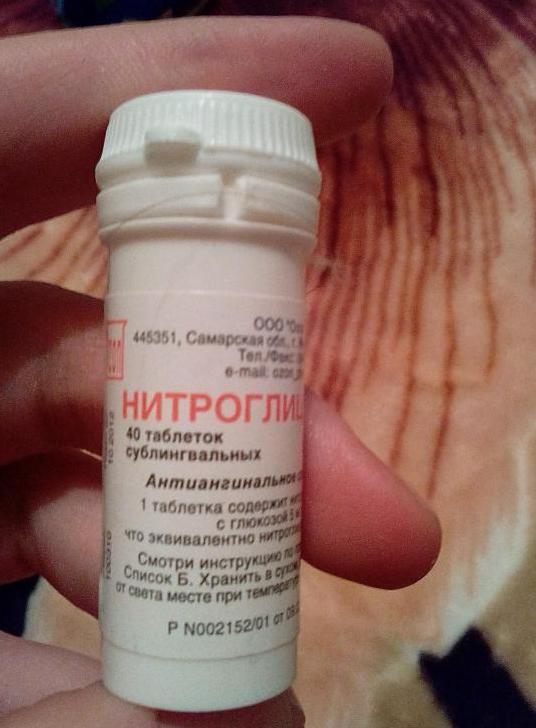
Затем необходимо дать пациенту препараты для купирования ангинозного приступа. Чаще всего используется лекарство “Нитроглицерин”. Нужно положить таблетку под язык и держать ее до растворения. Это лекарство обычно действует в течение 3-5 минут. Если боль в сердце продолжается, то прием препарата повторяют. Однако в течение одного приступа можно принимать не более трех таблеток. Если боль не купируется, необходима медицинская помощь.
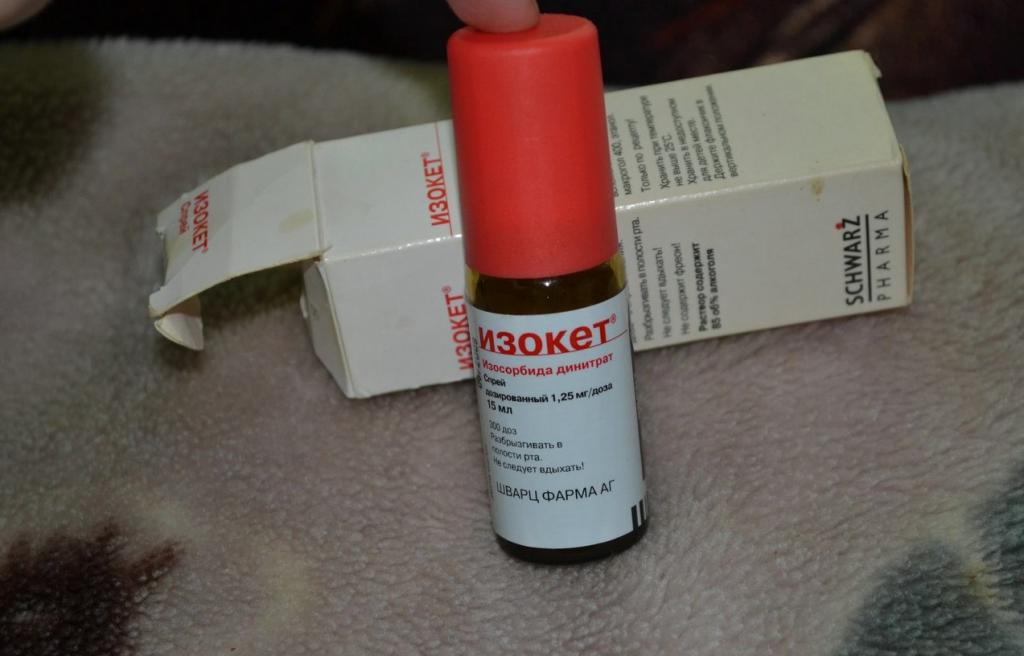
В настоящее время выпускают спреи от стенокардии: “Изокет”, “Нитроминат”. Одно впрыскивание под язык равносильно приему одной дозы лекарства. В течение приступа препарат можно применять не более трех раз.
После принятия нитратных лекарств больному нужно дать таблетку “Аспирина” для разжижения крови. Если пациент сильно возбужден и тревожен, то следует принять “Валокордин” или “Корвалол”.
После оказания неотложной помощи при ангинозном приступе и снятия острой боли нужно измерить АД и пульс. Если давление высокое, то следует принять гипотензивное средство быстрого действия. При учащенном сердцебиении показан препарат “Анаприлин”.
Следует помнить, что “Нитроглицерин” и спреи можно принимать не всегда. Если приступ протекает в коллаптоидной форме с падением АД, то сосудорасширяющие средства противопоказаны. В этом случае нужно предпринять следующие меры:
- Уложить больного.
- Вызвать скорую помощь.
- Дать таблетку “Аспирина”.
- Для купирования боли использовать анальгетики: “Седальгин”, “Баралгин”.
Немедленно вызывать скорую помощь также необходимо в следующих случаях:
- Если у больного впервые возник приступ стенокардии.
- Если боль не снимается приемом “Нитроглицерина” и применением спреев.
- Если приступ протекает тяжелее, чем обычно, и у больного наблюдается рвота.
- Срочная медицинская помощь необходима при затяжном ангинозном приступе, который продолжается более 15 минут. Это состояние часто приводит к инфаркту миокарда.
- Если боль нарастает и не снимается препаратами.
До приезда врача пациенту нужно соблюдать постельный режим.
Подробно о правилах оказания помощи при стенокардии рассказывает врач-кардиолог на видео.

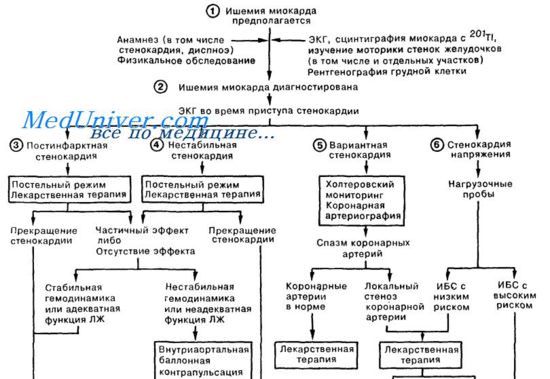
Диагностика
При сердечном приступе обязательно проводится электрокардиографическое обследование. Это помогает выявить признаки и степень ишемии. Дополнительно делают УЗИ и рентген миокарда.
Если в стационар поступает больной с инфарктом миокарда, то терапию и диагностику проводят одновременно. В этом случае медлить с лечением нельзя.

Дополнительно проводят анализ крови на биохимические показатели. Это позволяет определить уровень холестерина и наличие атеросклероза.
Лечение
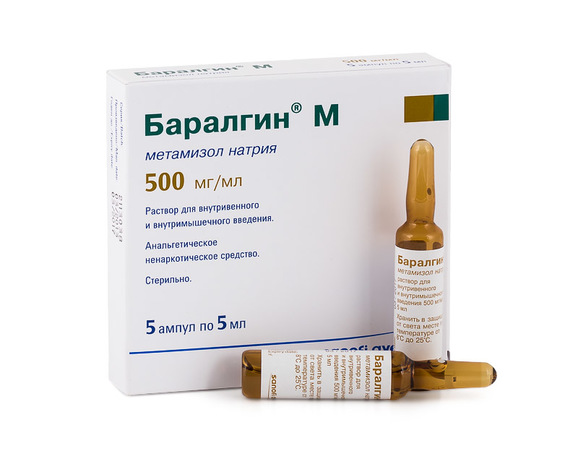
Дальнейшую помощь больному оказывает бригада скорой помощи. При необходимости пациента помещают в стационар. Если боль не купируется, то проводят повторный прием “Нитроглицерина”. Одновременно делают внутривенные уколы анальгетиков:
- “Баралгина”.
- “Анальгина”.
- “Максигана”.
Для усиления обезболивающего эффекта вводят антигистаминные лекарства (“Супрастин”, “Димедрол”) и транквилизаторы (“Седуксен”. “Реланиум”).
При повышенном давлении применяют сосудорасширяющие препараты. Если ангинозный приступ протекает по коллаптоидному типу, то ставят капельницы с “Полиглюкином”.
Затем больному делают ЭКГ и по результатам обследования назначают препараты для лечения ишемии.
Профилактика
Как предотвратить сердечный приступ? Пациентам с ишемией сердца нужно соблюдать следующие рекомендации:
- Регулярно посещать врача-кардиолога и проходить ЭКГ-обследование.
- Принимать назначенные препараты от ишемии.
- Контролировать уровень АД.
- Избегать переедания.
- Исключить вредные привычки.
- Соблюдать умеренную физическую активность.
- По возможности беречь себя от стрессов, а при необходимости принимать легкие седативные препараты (“Валокордин”, “Корвалол”).
Эти меры помогут снизить риск возникновения ангинозной боли.
Источник
Купирование ангинозного приступа. Неотложная помощь при болях в сердце.
Быстродействующие нитраты под язык или в ингаляциях (1-3 ингаляции с интервалом в 30 сек – одно нажатие освобождает 1,25 мг изосорбида динитрата).
Ангинозные боли, не купирующиеся повторным приемом нитратов, являются показанием для в/в введения наркотических анальгетиков. Их введение может быть повторено через каждые 5-15-30 мин., если это нужно для устранения болевого синдрома. Морфин следует вводить в/в, как и большинство препаратов в острой ситуации. При в/в введении препарата дробными дозами можно наиболее точно и быстро найти индивидуально достаточную дозу. Обычно для купирования ангинозного приступа бывает достаточно 4-8 мг препарата. Если боль не купируется полностью, следует добавлять по 2 мг каждые 5 мин. Морфин легче дозировать и удобнее вводить, если он предварительно разведен в 9 мл дистиллированной воды или изотонического раствора NaCl.
Антиагреганты. Аспирин ингибирует действие циклооксигеназы в тромбоцитах, тем самым препятствуя синтезу тромбоксана А2, обладающего мощным вазоконстрикторным и агрегационным действием. Он может применяться самостоятельно или в комбинации с гепарином.
Антиагрегантный эффект тиклопидина проявляется через 8-12 часов и при продолжающемся приеме препарата достигает максимальной выраженности к 3-5-м суткам, поэтому он не может быть использован для неотложной терапии.
В настоящее время рекомендуется у больных, госпитализированных с ОКС без подъема ST, использовать сочетание аспирина с клопидогрелем с самого начала лечения в случаях, когда не предполагается проведение срочной операции коронарного шунтирования, и переходить на изолированное использование аспирина не ранее чем через 9-12 месяцев.
b-блокаторы – снижают потребность миокарда в кислороде (уменьшают работу сердца за счет снижения частоты сердечных сокращений), продлевают время диастолического наполнения желудочков тем самым увеличивают время коронарной перфузии, обеспечивая повышение кровотока в ишемизированном участке миокарда. Кроме того, пропранолол уменьшает сродство гемоглобина к кислороду, что приводит фактически к увеличению снабжения кислородом почти на 40%.Очень важен антифибрилляторный эффект. Пропранолол вводится в дозе 0,5-1 мг в/в медленно (0,1 мг в минуту). Обязателен контроль АД и ЭКГ. При необходимости, обычно у больных с тахикардией и повышенным АД, через 2-5 мин. его введение можно повторить. Через 1-2 часа начать прием внутрь по 40-80 мг каждые 6-8 часов.
Метопролол – вначале в/в медленно (1 мг в минуту) вводится 1-2 мг. Повторять при необходимости каждые 5 мин. до общей дозы 15 мг. Через 1-2 часа начать прием внутрь по 25-50мг каждые 6 часов.
Антагонисты кальция считаются показанными пациентам – с гипертензией (больше 150 мм рт.ст.), при ишемии рефрактерной к b-блокаторам, больным с вариантной стенокардией.
Антитромботические средства назначаются с целью ликвидации прогрессирующего тромбообразования.
В Кратком руководстве NHLBI содержится рекомендация применять гепарин следующим образом: сначала вводить струйно (болюсом) 8- ЕД./кг, затем проводить инфузию со скоростью 18 ЕД./кг в час в течение 3-5 дней. Доза (скорость введения) гепарина должна титроваться по уровню АЧТВ с тем, чтобы оно находилось в пределах 1,5-2,5 раза от контроля. АЧТВ рекомендуется определять через 6 часов после начала введения гепарина или изменения его дозы (т.е. скорости введения), затем каждые 6 ч., пока желаемый показатель (т.е. удлинение АЧТВ в 1,5-2,5 раза) не будет получен в двух последовательных анализах. После достижения терапевтического уровня АЧТВ предлагается измерять 1 раз в сутки.
Сегодня предпочтение отдается низкомолекулярным гепаринам: эноксапарин (клексан) п/к 100 МЕ/кг каждые 12 часов. Первой п/к инъекции может предшествовать в/в болюсное введение 30 мг; надропарин (фраксипарин) – в/в струйно 86 МЕ/кг, далее п/к 86 МЕ/кг каждые 12 часов; дельтапарин (фрагмин) – п/к 120 МЕ/кг (максимум 10000 МЕ/кг) каждые 12 часов.
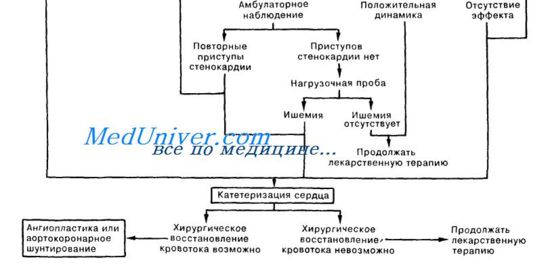
Дифференцированная терапия при болях в сердце
Проведение ее зависит, прежде всего, от клинико-электрокардиографического варианта острого коронарного синдрома и включает в себя реперфузию коронарной артерии, которая может быть достигнута двумя способами – системный тромболизис, первичная ангиопластика или операция шунтирования коронарных артерий.
При рефрактерной нестабильной стенокардии показано проведение коронарной ангиографии для решения вопроса о возможности оперативного вмешательства.
Видео урок причин боли в сердце (ангинозных болей) у мужчин и женщин
При проблемах с просмотром скачайте видео со страницы Здесь
– Также рекомендуем “Инфаркт миокарда. Пути развития инфаркта миокарда.”
Оглавление темы “Неотложная помощь в при инфаркте миокарда.”:
1. Купирование ангинозного приступа. Неотложная помощь при болях в сердце.
2. Инфаркт миокарда. Пути развития инфаркта миокарда.
3. Клинические варианты инфаркта миокарда. Клиника инфаркта миокарда.
4. Церебральный вариант инфаркта миокарда. Безболевой вариант инфаркта миокарда. Аритмический, отечный вариант инфаркта миокарда.
5. Диагностика инфаркта миокарда. Резорбционно-некротический синдром инфаркта миокарда.
6. Осложнения инфаркта миокарда в остром периоде. Отек легких при инфаркте миокарда.
7. Кардиогенный шок. Гиповолемия при инфаркте миокарда.
8. Нарушения ритма и проводимости при инфаркте миокарда. Желудочковая экстрасистолия при инфаркте миокарда.
9. Нарушение проводимости при инфаркте миокарда. Тромбоэмболии при инфаркте миокарда. Синдром Дресслера.
10. Лечение инфаркта миокарда. Лечение болей при инфаркте миокарда.
Источник
Сердечная патология занимает первое место в статистике всех заболеваний россиян. Ее широкая распространенность и высокая смертность заставляют обращать внимание на основные признаки и симптомы заболеваний сердца.
В список сердечных болезней входят:
- Ишемическая болезнь сердца, включающая формы: нарушения ритма сердца, стенокардия напряжения, острый инфаркт миокарда, постинфарктный кардиосклероз.
- Воспалительные заболевания: эндокардит, миокардит, перикардит.
- Хроническая сердечная недостаточность.
- Опухоли (миксома) и метастазы злокачественных опухолей других локализаций.
- Кардиомиопатия (гипертрофическая, дилатационная, рестриктивная).
- Травматическое повреждение (ушиб, разрыв стенки).
- Токсическое воздействие (противоопухолевые препараты).
Симптомы кардиальной патологии
В список признаков, по которым можно заподозрить ту или иную болезнь сердца, входят:
- Боли в грудной клетке.
- Чувство усиленного или учащенного сердцебиения.
- Чувство «замирания» в работе сердца, перебоев правильного ритма сердца.
- Нехватка воздуха совместно с учащением частоты дыхания – одышка.
- Отеки на нижних конечностях в сочетании с чувством тяжести в правом подреберье.
- Головокружение, мелькание мушек или кругов перед глазами, спутанность сознания до его потери.
Каждый из признаков не всегда встречается изолированно. Обычно наблюдается сочетание симптомов, что может сказать об одновременном существовании нескольких болезней сердца или о комплексном проявлении одной. Большинство пациентов коморбидны, т.е. имеют множество заболеваний одновременно, и сердечная патология практически всегда включена в их список.
Кардиальные боли
Болевые ощущения в грудной клетке как симптом патологии сердца могут проявляться в виде:
- Приступов ангинозной боли.
- Кардиалгии.
Ангинозная боль
Первая является основным симптомом стабильной стенокардии напряжения как одной из самых распространенных форм ишемической болезни сердца (ИБС). Для ангинозных приступов характерна локализация болевых ощущений за грудиной, но также они могут «отдавать» в левую верхнюю конечность, левую половину шеи, нижней челюсти, но никогда не вправо. Отраженная боль такая же ноющая или тянущая, зачастую ее путают с шейным остеохондрозом или патологией нервов верхней конечности.
Боль тянущая, сжимающая, сдавливающая, заставляющая остановиться и замереть. Часто ее сравнивают с чувством жжения, «связывания узла веревки», будто бы за грудиной режет, ноет, щипет или разламывает. Возникает она, когда сердце начинает ощущать острую нехватку кислорода и питательных веществ, а коронарные сосуды не могут обеспечить достаточный приток крови вследствие неполного закрытия атеросклеротической бляшкой или спазма (для вариантной стенокардии Принцметала).
Провоцируют приступ:
- пик физических нагрузок,
- переохлаждение,
- эмоциональный стресс,
- курение,
следовательно, человек замечает ее во время бодрствования.
При вариантной стенокардии боль, напротив, появляется в предутренние часы. Ангинозная боль обычно снимается за 5 минут (максимум за 15 минут), эффективным оказывается нитроглицерин в спрей-дозах или таблетках под язык.
Ангинозная боль сопровождает и другие формы ИБС:
- нарушения ритма сердца,
- острый инфаркт миокарда,
- нестабильную стенокардию напряжения.
Отличается лишь характер болевого приступа. Ощущения острые, колющие, стреляющие, имеют более четкую локализацию (больной может указать место боли пальцем), могут «отдавать» и в любое место правой половины грудной клетки, сохраняя те же характеристики. Нитроглицерин не оказывается эффективным в течение даже 15 минут. Среди причин при возникновении такой клиники наиболее вероятен инфаркт миокарда или нестабильная стенокардия напряжения, что в течение первых суток с момента появления характерной симптоматики именуется как «острый коронарный синдром» (ОКС).
Кардиалгии
Это противоположная группа болей, причинами которых могут выступить сердечные и внесердечные заболевания:

Сердечные причины:
- Миокардит и перикардит (боль не имеет четкой локализации и сочетается с проявлениями воспалительного ответа иммунной системы на воспаление в сердечных тканях — общее недомогание, слабость, повышение температуры тела, воспалительная картина в общем анализе крови).
- Ушиб сердца (вследствие травмы грудной клетки в проекции сердца; если наступает разрыв стенки желудочков, боль носит острый характер и сохраняется в покое, не подвластна действию анальгетиков; грозит быстрым развитием сдавления сердца из-за излития крови в перикард).
Внесердечные причины:
- Язвенная болезнь желудка (изначально боль локализуется в левом подреберье и эпигастрии, стихает после приема пищи, может сопровождаться отрыжкой кислым).
- Гастроэзофагеальная рефлюксная болезнь — ГЭРБ (боль появляется после приема пищи, обусловлена забросом кислого содержимого желудка в пищевод, также сопровождается кислым привкусом во рту, изжогой).
- Диафрагмальная грыжа, особенно у детей (характеристика боли совпадает с ГЭРБ).
- ТЭЛА — тромбоэмболия легочной артерии (боль острая, периодическая, сопровождается кашлем с возможной примесью прожилок крови, одышкой, нарастающим цианозом кожных покровов).
- Сухой и экссудативный плеврит (четкая связь с дыхательными движениями, уменьшается при снижении подвижности «больной» стороны).
- Пневмоторакс (болевые ощущения резкие, развитие их вследствие травмы, четкая связь с дыхательными движениями).
- Межреберная герпетическая невралгия (боли по ходу межреберных нервов по нижнему краю ребер, носят стреляющий, жгучий характер, сопровождаются характерными пузырьковыми высыпаниями, могут появиться после перенесенного герпеса на губах или наружных половых органах).
- Синдромы сдавления пучков плечевого сплетения (сопровождаются нарушением функции соответствующих нервов с выпадением двигательной, чувствительной, трофической функции).
- Шейный и (очень редко) грудной остеохондроз (совместно с болевыми ощущениями наблюдается локальная болезненность при давлении на позвонки, ограничение подвижности соответствующих отделов позвоночника, неврологическая симптоматика).
- Переедание – гастрокардиальный синдром.
Изменение сердцебиения
Список болезней сердца, при которых претерпевает изменения правильный сердечный ритм, включает различные виды аритмий. В норме человек не ощущает биение сердца, либо может чувствовать слабые ритмичные толчки. Нормальным является и ощущаемое незначительное замедление частоты сокращений сердца во время вдоха. Поэтому различные перебои ритма, сопровождающиеся страхом смерти, потерей сознания, болями в груди, вегетативными реакциями (покраснение лица, похолодание конечностей и др.) вполне могут явиться первыми признаками аритмии.
У таких больных после снятия ЭКГ и выполнения холтеровского мониторирования ЭКГ выявляют один из трех типов аритмий:
- Нарушения образования импульса:
- Синусовая тахикардия (частота сердцебиения более 90 в минуту при нормальном синусовом ритме).
- Синусовая брадикардия (частота сердцебиения менее 60 в минуту при нормальном синусовом ритме).
- Синдром слабости синусового узла.
- Экстрасистолия (внеочередные сокращения).
- Пароксизмальная тахикардия (приступы учащенного сердцебиения).
- Трепетание предсердий/желудочков.
- Мерцание (фибрилляция) предсердий/желудочков.
- Нарушения проведения импульса по клеткам проводящей системы сердца:
- Синоатриальная блокада (нарушение проведения сигнала через синусовый узел правого предсердия).
- Атрио-вентрикулярная блокада (нарушение проведения сигнала через атрио-вентрикулярный узел в межпредсердной перегородке).
- Внутрипредсердная блокада (нарушение проведения сигнала через волокна, связывающие оба предсердия).
- Комбинация нарушений (парасистолия, образования дополнительных ритмов, атриовентрикулярная диссоциация).
Одышка
В качестве одного из главных симптомов и характерных признаков болезней сердца выступает одышка. Клинически она выражается в чувстве нехватки воздуха, попытках организма более интенсивно потреблять кислород. Одышка может иметь два происхождения – сердечное и легочное. В первом случае дефицит адекватного газообмена в легочной ткани вызван сердечной патологией, а именно нарушением нормального цикла сердечного сокращения с застоем крови в левых камерах и легочных венах. Во втором случае одышка обусловлена патологией легких (хроническая обструктивная болезнь, пневмокониоз, пневмония, бронхоэктатическая болезнь). Это важный клинический признак развившейся ТЭЛА при одновременном наличии боли в грудной клетке, прожилок крови в отходящей мокроте.
«Сердечная» одышка носит инспираторный характер, то есть возникает на вдохе. Ее можно встретить у мужчин и у женщин при:
- Инфаркте миокарда.
- Кардиомиопатиях, миокардитах, клапанных сердечных пороках, тяжелой стенокардии, приведших к развитию хронической сердечной недостаточности (ХСН).
- Срыве правильного ритма сердца.
У пациентов развивается так называемый «отек легких», имеющий две стадии – интерстициальную и альвеолярную. В первую фазу застоявшаяся в легочных сосудах кровь (ее жидкая часть) начинает преодолевать барьер в виде сосудистой стенки и попадает в межклеточное пространство легких. Именно тогда пациента может беспокоить сухой кашель при заболевании сердца, в легких выслушиваются сухие хрипы. Во вторую фазу жидкость попадает непосредственно в альвеолы легких, способствуя усугублению состояния, нарастанию одышки, влажным дистантным хрипам.
Отечный синдром и гепатомегалия
Формирование отеков и увеличение размеров печени в сочетании с одышкой – признаки ХСН. Они характеризуют наличие застоя крови в большом круге кровообращения из-за неспособности сердца полноценно сокращаться, «прокачивая» весь объем крови. Отеки появляются ближе к вечерним часам, локализуются симметрично на обеих нижних конечностях, имеют плотную консистенцию.
Выраженная сердечная недостаточность приводит к отекам в полостях организма:
- асциту (жидкость в брюшной полости),
- гидротораксу (жидкость в плевральной полости),
- гидроперикарду (жидкость в полости перикарда).
Отеки почечного происхождения, напротив, более выражены в утренние часы, мягкие, теплые, преобладают в области лица и в течение дня под действием силы тяжести спускаются по подкожной жировой клетчатке в нижние отделы организма.
Как правило, параллельно отекам появляется увеличение размеров печени, что может оказаться для пациента бессимптомным либо дебютировать тяжестью или притупленными болями в правом подреберье. При гепатомегалии необходимо исключить патологию печени (цирроз, гепатит, опухолевое поражение, паразитозы) посредством биохимического анализа крови (АЛТ, АСТ, билирубин, щелочная фосфатаза, общий холестерин), анализа на специфических возбудителей, УЗИ органов брюшной полости.
Усугубление симптомов ХСН происходит после физической активности, что в значительной мере ухудшает качество жизни пациентов и ограничивает их повседневную подвижность. Чаще сердечную недостаточность диагностируют после 40 лет, особенно у пожилых людей, однако, и молодые подвержены этой патологии. Привести к ХСН могут:
- Аритмии.
- Постинфарктный кардиосклероз.
- Стенокардия напряжения.
- Миокардит.
- Кардиомиопатии.
- Пороки клапанов сердца.
- Длительная тяжелая анемия.
Потеря сознания, головокружение, «мушки» перед глазами
Являются главными признаками сниженной перфузии тканей головного мозга, т.е. нехватки глюкозы и кислорода в нейронах. Состояния, сопровождающиеся данными симптомами, возникают при недостатке кровообращения в большом круге сердца. Это, в свою очередь, связано с малым сердечным выбросом вследствие:
- Инфаркта миокарда.
- Расслоения аневризмы аорты, стенки сердца.
- Стеноза (сужения) аортального клапана, в том числе ревматического происхождения.
- Стеноза аорты.
- Констриктивного или экссудативного перикардита.
- Миокардита.
- Аритмии.
Следует дифференцировать сердечные и внесердечные причины потери сознания. Так к временному снижению уровня сознания или его потере с предшествующими головокружением, мельканием «мушек» или шаров света перед глазами могут привести:
- Транзиторные ишемические атаки (сопровождаются неврологическими расстройствами — нарушением движения, чувствительности, речи, глотания, движений глазных яблок и т.д.).
- Вегето-сосудистая дистония с падением уровня артериального давления.
- Различные виды шока (гиповолемический, анафилактический, инфекционно-токсический).
- Коллапс с резким значительным падением артериального давления.
- Синдром позвоночной артерии.
- Травма шейного отдела позвоночника.
- Токсическое воздействие.
- Генерализованный приступ затылочной эпилепсии.
- Постуральная гипотензия (после резкой перемены положения тела).
Симптомы болезней сердца у женщин не отличаются от симптомов болезней сердца у мужчин. При наличии того или иного признака, по которому возможно заподозрить кардиальную патологию, следует обратиться к терапевту или кардиологу. При необходимости лечащий врач привлекает к обследованию невролога, гастроэнтеролога, пульмонолога. Только раннее выявление заболевания практически во всех случаях приводит к наиболее благоприятному его исходу.
Источник
